Puntos clave
Un episodio aparentemente letal (EAL) se define como un suceso inesperado y brusco en lactantes (generalmente menores de 6 meses), que impresiona de gravedad al observador, quien cree que el niño está en situación de riesgo vital, y se caracteriza por una combinación de signos y síntomas: apnea, cambios en la coloración (palidez o cianosis), en el tono muscular (hipo o hipertonía), a veces síntomas asfícticos o náuseas1–4. Suele precisar la intervención de la persona que le cuida, que va desde estímulo táctil suave, vigoroso, e incluso reanimación cardiopulmonar (RCP).
Esta definición ha sido elaborada y consensuada por el comité de expertos que en el año 1986 participaron en la “Reunión sobre apnea infantil y monitorización domiciliaria” patrocinada por el Instituto Nacional para la Salud y el Desarrollo Americano (NIH)1. En ella se sugirió desechar el término de “muerte súbita abortada” y similares, ya que no se encontró hasta ese momento ninguna conexión causal entre ambos procesos. Sirvió para ordenar una descripción previamente inconsistente, ofreciendo datos sobre su incidencia, patogenia, estudio y tratamiento. Asimismo establecieron las primeras recomendaciones en el uso de la monitorización en el domicilio1.
En los siguientes 20 años se ha progresado en su manejo, pero sigue habiendo importantes incógnitas, en parte derivadas de su misma definición, que los diferentes autores utilizan de forma estricta o amplia, así como de la subjetividad de un observador ajeno a la medicina, la persona que cuida al niño, en quien basamos en parte nuestro diagnóstico. Ni siquiera está codificado en la Clasificación Internacional de las Enfermedades (CIE-9 y CIE-10). Todo ello hace que los pediatras que nos ocupamos del manejo de estos niños nos sintamos en ocasiones intranquilos en la toma de decisiones.
Epidemiología- —
Incidencia: es difícil de establecer, ya que las cifras proceden de los datos de niños que acuden a servicios de urgencias de hospitales, y no todos son llevados para su evaluación a dichos servicios, además de las dificultades de diagnóstico. En varios estudios realizados en EE.UU.4 y Suecia5 se ha encontrado que del 0,2 al 0,9% de los recién nacidos sanos ingresaron por haber sufrido un EAL. En un estudio prospectivo5, metodológicamente correcto, realizado en Austria6 entre 1993 y 2001, se obtuvo una incidencia de 2,46 por mil nacidos vivos, en el mismo rango que los anteriores.
En estas publicaciones están infravalorados los ingresos por EAL, pues restringen los criterios diagnósticos, y descartan los que se presentaron por cambios en el color, tono o atragantamiento. Tampoco recogen aquellos en los que se realizó un diagnóstico específico como causa del episodio, ya que en el alta figura este diagnóstico en lugar de EAL.
La edad de presentación está entre 1 semana y 2 meses, en general más jóvenes que en el síndrome de la muerte súbita del lactante (SMSL), cuyo pico de incidencia se sitúa entre los 2 y 4 meses.
- —
Sexo: las primeras publicaciones5 daban un predominio a los varones (1,6/1), pero estudios posteriores encuentran una proporción bastante similar, en torno al 53%.
Históricamente, en los primeros años de definición y estudio del SMSL y de los EAL, se consideraba que ambos procesos estaban relacionados de forma que el niño que había presentado un EAL habría muerto si no se le hubiera encontrado a tiempo; se le había rescatado de una muerte súbita6,7, de ahí los términos de muerte súbita abortada, muerte súbita resucitada, nearmiss en término anglosajón. Sin embargo, la mayoría de trabajos5,8–10 más recientes sugieren una falta de causalidad entre ellos. De todas formas, quedan pendientes algunas cuestiones; en diversas publicaciones se señala que un 7% de los niños fallecidos de SMSL habían sufrido previamente un EAL, e igualmente se sugiere un mayor riesgo de SMSL en niños que han presentado un EAL importante. Comparten algunos factores de riesgo, pero son más importantes las diferencias.
Factores comunes- —
Comparten algunos de los factores de riesgo ambientales: el hábito tabáquico en la madre y entorno más próximo y la mayor frecuencia en invierno.
- —
Determinadas enfermedades que pueden dar lugar a una muerte súbita explicada (MSE) pueden también ser causa de EAL. La MSE, desde el momento en que tiene una causa, no entra en la definición de SMSL, pero es necesario descartar estas enfermedades en los niños que presentaron un EAL.
- —
Infecciones respiratorias en los días previos.
- —
Algunas otras alteraciones como apneas durante el sueño, inmadurez del centro respiratorio e hipertono vagal podrían ser compartidas.
- —
La actuación en toda la población sobre los factores de riesgo más importantes asociados con el SMSL, fundamentalmente el cambio de posición para dormir en la cuna de prono a supino, lo cual ha disminuido la incidencia en todos los países en que se ha realizado, no ha conseguido sin embargo descender la incidencia de EAL.
- —
Edad de presentación: menor en los EAL (10 semanas más jóvenes de promedio, durante el primero y segundo mes). En el SMSL el pico de mayor incidencia está entre los 2 y 4 meses.
- —
Anomalías en el comportamiento de los niños que sufren un EAL, dificultades para la alimentación, frecuentes regurgitaciones o signos de reflujo gastroesofágico.
Las preguntas que nos hacemos ante un niño que ha sufrido un EAL son:
- —
¿Fue el episodio clínicamente significativo?
- —
¿Existe alguna causa subyacente que amenace la vida del niño?
- —
¿Se puede determinar qué lo produjo?
Se debe intentar responderlas mediante la anamnesis, la exploración y las pruebas complementarias que serán individualizadas para cada niño.
AnamnesisAunque generalmente el niño llegue bien al servicio de urgencias del hospital, es esencial para la evaluación, la primera descripción del suceso realizada por los padres, con especial referencia a los datos siguientes.
Descripción- —
Estado de vigilia o sueño cuando sucedió, situación del niño antes y después. Posición en la cuna si estaba acostado y posición en la que colocan habitualmente.
- —
Duración total del episodio.
- —
Relación con la toma, con regurgitaciones o vómitos, atragantamiento.
- —
Esfuerzo respiratorio durante el episodio. Conciencia, mirada, movimientos convulsivos o de otro tipo, hipo o hipertonía.
- —
Procesos infecciosos previos en el niño (fiebre, CVA o bajas, diarrea, vómitos, tos).
- —
Embarazo, parto, prematuridad o patología neonatal.
- —
Enfermedades anteriores, episodios previos.
- —
Factores ambientales y familiares.
- —
Antecedentes de enfermedades o de episodios similares en hermanos.
- —
Ambiente infeccioso epidémico familiar.
- —
Posibilidad de presencia de fuentes de CO, drogas o cualquier otro tipo de tóxicos.
- —
Ambiente tabáquico.
- —
Valorar la posibilidad de maltrato.
Debe ser realizada cuidadosamente ya que puede encontrarse una causa que precise tratamiento urgente. Es frecuente que cuando el niño llegue a urgencias esté ya recuperado, pero no siempre es así, y puede presentar aspecto de enfermedad importante, e incluso necesitar asistencia respiratoria inmediata. En la inspección se deben valorar prontamente la coloración, la perfusión, si hay dificultad respiratoria y el estado de conciencia, así como los ruidos respiratorios patológicos como estridor y el aspecto séptico.
Se debe realizar auscultación cardíaca y pulmonar y pulsos periféricos. También se deben valorar visceromegalias y realizar una exploración neurológica. Buscar obstrucción respiratoria alta, restos de alimento o secreciones en vías aéreas superiores. Signos sospechosos de maltrato.
Diagnóstico diferencialUna amplia variedad de entidades puede producir este síndrome. En la tabla 1 se reseñan los diagnósticos y la frecuencia con la que se han encontrado en diferentes estudios publicados de EAL.
Diagnóstico diferencial de episodio aparentemente letal
| Idiopático (50%) |
Gastrointestinales (30-50% de los casos con diagnóstico)
|
Neurológico (aproximadamente 30%)
|
Respiratorio (20%)
|
Cardíacas (5%)
|
Anomalías metabólicas (< 5%)
|
Infecciones
|
Maltrato infantil (< 5%)
|
Otros
|
RGE: reflujo gastroesofágico; SNC: sistema nervioso central; VRS: virus respiratorio sincitial.
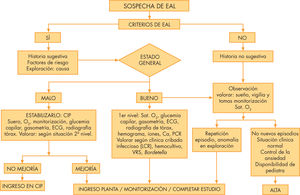
Junto con la anamnesis y exploración intentaremos dar respuesta a las preguntas planteadas ante un niño que ha sufrido un EAL. Se puede considerar un primer nivel (tabla 2), que se debe realizar inicialmente para después, según los síntomas y situación clínica, realizar un segundo nivel (tabla 3). Lo más importante es la valoración del niño después de una anamnesis y exploración cuidadosas. En la figura 1 se plantea un algoritmo de actuación que puede ayudar en la toma de decisiones.
Protocolo de estudio del episodio aparentemente letal en el primer nivel
| Monitorización ingresado (neumocardiograma) |
| Gasometría |
| Hemograma, PCR, glucosa, calcio, fósforo, magnesio, iones |
| Función hepática |
| Radiografía de tórax, ECG |
| Valorar estudio infeccioso: VRS, Pertussis, hemocultivo, LCR |
ECG: electrocardiograma; LCR: líquido cefalorraquídeo; PCR: proteína C reactiva; VRS: virus respiratorio sincitial.
Es importante tener en cuenta que en los diversos estudios publicados difieren desde los criterios de diagnóstico para la inclusión de los casos como las pruebas realizadas10–13, que van desde un protocolo estricto a un número y tipo variable según los autores. Algunos trabajos han analizado el rendimiento diagnóstico obtenido, y encuentran que es muy bajo en relación con la cantidad de estudios realizados14,15, por ello no se puede en este momento sistematizar un estudio que se deba practicar en todos los niños, sino que siempre debe ser individualizado, dependiendo de la sintomatología y la situación del niño en el momento de ser atendido, así como sus antecedentes personales previos y familiares16,17.
Tratamiento- —
Tratar la etiología, si se ha realizado un diagnóstico específico, como causa del episodio.
- —
Instruir a todos los padres en las recomendaciones actualizadas de la AAP para evitar el SMSL18. Es muy importante que esas normas se amplíen a todos los cuidadores de los niños (guarderías y familiares).
- —
Administrar tratamiento con metilxantinas puede beneficiar a los niños con apnea de la prematuridad o de la infancia.
La mejor elección es la cafeína, con un perfil de eficacia y seguridad probada en este grupo de pacientes. Se debe conocer sin embargo que empeora los síntomas de reflujo gastroesofágico.
- —
Introducir en un programa de monitorización domiciliaria a los niños considerados de riesgo. Las indicaciones figuran en el siguiente punto.
- —
Entrenar a los padres en técnicas de RCP. Darles pautas claras frente a las alarmas del monitor, y hacer que lleven un diario donde anoten en qué situaciones se produjeron las alarmas.
- —
Valorar la monitorización cardiorrespiratoria en el domicilio, estableciendo los parámetros adecuados para la edad cronológica y gestacional.
- —
Seguir adecuadamente a estos pacientes, ofreciéndoles apoyo médico, técnico y psicológico continuado.
La evaluación del riesgo no se refiere al SMSL, ya que en la actualidad no hay evidencia de ningún indicador que permita predecir el SMSL19, pero su uso es conveniente en las enfermedades que se apuntan a continuación, no por tener un riesgo aumentado de SMSL, sino porque pueden incrementar el riesgo de muerte súbita por otras causas20, utilizándolos como alarma que nos avise.
IndicacionesLos siguientes lactantes se pueden considerar de riesgo:
- —
EAL.
- —
Hermanos de víctimas de SMSL.
- —
Apnea idiopática de la infancia.
- —
Niños con traqueotomías o anomalías anatómicas que afecten a su vía aérea.
- —
Síndrome de hipoventilación alveolar.
- —
Prematuros con apneas sintomáticas.
Valorar en:
- —
Displasia broncopulmonar.
- —
Malformaciones faciales.
- —
Dificultad en la ingesta.
- —
Consentimiento informado a los padres.
- —
Ficha de seguimiento: anotar todas las incidencias.
- —
Instrucciones ante las alarmas. Reanimación cardiopulmonar básica.
- —
Revisiones cada mes inicialmente, después cada dos hasta la retirada.
- —
Alarma de apnea: 15-20s.
- —
Alarma de bradicardia: límites según edades (tablas 4 y 5).
- —
Registro de apnea: 10-15s.
El monitor está programado para que se registre desde 30 a 60s antes del episodio y de 10 a 30s después. Existen muchas falsas alarmas que se distinguen de las reales examinando las curvas del registro. La mayor parte de los episodios registrados consisten en apneas centrales (70%), que pueden ser con o sin bradicardia, a veces están precedidas de señales irregulares. Se encuentran bradicardias aisladas en el 30% de los episodios.
Criterios para retirar el monitor- —
Ausencia de síntomas, apnea, cianosis, no repetición de episodios ni alarmas reales del monitor en 2 meses.
- —
Normalización en el neumocardiograma.
- —
En los hermanos de víctimas de SMSL, se espera a que tengan una edad superior en 2 meses a la del fallecimiento del hermano.
- —
Valorar la posibilidad de dejarlo en los niños con episodios graves hasta los 6 meses, edad en la que declina el mayor riesgo de SMSL.
El EAL es un cuadro clínico de difícil interpretación y diagnóstico, ya que existe un gran abanico de posibilidades etiológicas que se debe descartar, en ocasiones de gran relevancia clínica, mientras que en otras, aun sin diagnóstico, la evolución del niño es normal. Por ello es fundamental una evaluación precisa de cada caso para no hacer pruebas excesivas pero a la vez no dejar de establecer ningún diagnóstico importante.