El panorama de unidades de urgencia pediátrica, periódicamente colapsadas por un elevado número de pacientes que demandan asistencia urgente, se ha convertido en un hecho familiar tanto para usuarios, como para profesionales. En este contexto, el trabajo en urgencias se ha transformado en una actividad compleja que requiere la adquisición de habilidades clínicas, pero también comunicativas y organizativas1,2.
Los servicios de urgencia constituyen un escenario de demanda cambiante según la estación, el día de la semana, la hora del día, acontecimientos sociales, etc., por donde circula un colectivo heterogéneo de pacientes a la espera de recibir asistencia, con diferentes procesos, edades e índices de afectación que oscilan entre lo banal y la verdadera emergencia. El retraso en identificar rápidamente algunas de las situaciones que se presentan, junto con sus implicaciones clínicas, es un riesgo no asumible que puede tener efectos importantes en la morbilidad y la mortalidad.
Esta combinación de desajuste entre demanda y recursos, junto con los riesgos descritos, ha originado un cambio en la organización de la actividad de los servicios de urgencias, con objeto de proporcionar una respuesta más dinámica y eficiente. El sistema de trabajo que permite alcanzar esta meta es el proceso de clasificación, de cuyo desarrollo y aplicación práctica trataremos en este artículo.
Puntos clave
La palabra triage (del francés trier, escoger, ordenar) describía el proceso de clasificación de heridos empleado por los médicos de campaña del ejército napoleónico (fallecidos, recuperables sin tratamiento y los que requieren tratamiento inmediato).
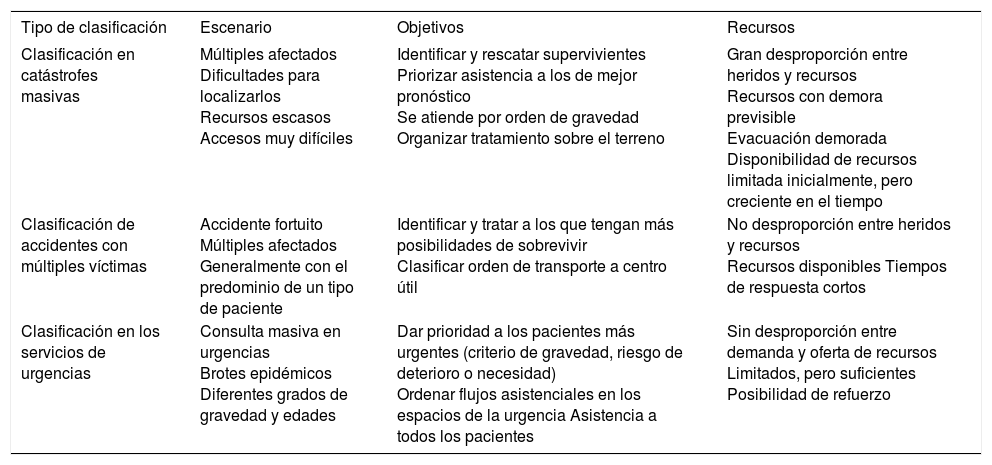
Este concepto, con algunas adaptaciones, se ha incorporado a diversos ámbitos de la vida civil y militar, de manera que no puede hablarse de un solo tipo de clasificación, sino de una clasificación adaptada a cada situación específica, relacionada con los recursos que entran en juego y con los objetivos que se pretenden (tabla 1). Por ello, podríamos hablar de clasificación militar (p. ej., situaciones de guerra bacteriológica o química); clasificación para la respuesta a las catástrofes masivas (terremotos, naufragios masivos, etc.); otra para accidentes con múltiples víctimas, y otra para la asistencia a pacientes urgentes adultos o específica para la urgencia pediátrica.
Diferentes tipos de clasificación según la situación
| Tipo de clasificación | Escenario | Objetivos | Recursos |
|---|---|---|---|
| Clasificación en catástrofes masivas | Múltiples afectados Dificultades para localizarlos Recursos escasos Accesos muy difíciles | Identificar y rescatar supervivientes Priorizar asistencia a los de mejor pronóstico Se atiende por orden de gravedad Organizar tratamiento sobre el terreno | Gran desproporción entre heridos y recursos Recursos con demora previsible Evacuación demorada Disponibilidad de recursos limitada inicialmente, pero creciente en el tiempo |
| Clasificación de accidentes con múltiples víctimas | Accidente fortuito Múltiples afectados Generalmente con el predominio de un tipo de paciente | Identificar y tratar a los que tengan más posibilidades de sobrevivir Clasificar orden de transporte a centro útil | No desproporción entre heridos y recursos Recursos disponibles Tiempos de respuesta cortos |
| Clasificación en los servicios de urgencias | Consulta masiva en urgencias Brotes epidémicos Diferentes grados de gravedad y edades | Dar prioridad a los pacientes más urgentes (criterio de gravedad, riesgo de deterioro o necesidad) Ordenar flujos asistenciales en los espacios de la urgencia Asistencia a todos los pacientes | Sin desproporción entre demanda y oferta de recursos Limitados, pero suficientes Posibilidad de refuerzo |
Se entiende por urgencia la situación clínica capaz de generar deterioro o peligro para la salud o la vida de un paciente, en función del tiempo transcurrido entre su aparición y la aplicación del tratamiento efectivo en un período. Cualquiera que sea el sistema de clasificación, no clasifica necesariamente en función de la “gravedad” o respecto al grado de afectación fisiológica, riesgo de mortalidad, etc.; para ello hay sistemas mejores y más específicos, como el Pediatric Risk of Mortality score3 (PRISM), el Indice de Trauma Pediátrico4 (ITP) o el Pediatric Index of Mortality5 (PIM), etc.
La clasificación en urgencias es un sistema de trabajo que permite clasificar a los pacientes que acuden a urgencias respecto a la necesidad de ser atendido con una prioridad mayor o menor (horizonte temporal). En esta valoración inicial se trata tan sólo de estimar —a su llegada a urgencias— el riesgo de deterioro o de lesión que presenta un paciente, fijar la prioridad asistencial para cada caso y el tiempo que se puede esperar hasta recibir el tratamiento adecuado sin correr riesgos6.
La clasificación tampoco es una actividad destinada a diagnosticar a pacientes, hecho que además resulta totalmente indeseable, porque puede condicionar la actitud de los profesionales que actúan a continuación. La clasificación tampoco es una vía rápida para atender a pacientes, darles de alta, o enviarles a la consulta del especialista, etc. Para este tipo de propósitos hay otros sistemas que priorizan la asistencia de pacientes leves7.
Lectura rápida
El trabajo en urgencias involucra a un colectivo heterogéneo de pacientes con diferentes procesos, edades y grados de afectación (desde lo banal a la verdadera emergencia). El retraso en identificar rápidamente algunas situaciones es un riesgo que puede tener efectos importantes en la morbilidad y la mortalidad. Asumir esta realidad en un contexto de demanda elevada ha originado un cambio en la organización de los servicios de urgencias, cuyo objeto es proporcionar una respuesta más dinámica y eficiente.
Identificar con prontitud a los pacientes con riesgo elevado.
Priorizar y ordenar su acceso a los recursos asistenciales.
Distribuir el flujo de pacientes hacia los espacios de la urgencia con la dotación más adecuada para recibir la asistencia que precisan.
Reducir riesgos para pacientes y profesionales de la urgencia.
Reducir los tiempos de espera.
Obtener la eficacia y eficiencia máximas en el uso de los recursos.
Frente a una unidad de urgencias que trabaja de forma “secuencial”, atendiendo a los pacientes según el orden de llegada (situación hoy casi inimaginable en una urgencia), la implantación de un sistema de clasificación proporciona un criterio general de referencia y una forma ordenada de trabajar, que define las prioridades asistenciales; es decir, según sus necesidades, ofrece asistencia más temprana a determinados pacientes frente a otros.
Regula los tiempos de esperaLa enfermedad es un proceso dinámico y lo que se ha valorado en el primer momento no tiene porque permanecer igual después de un intervalo de tiempo. Cada nivel de clasificación lleva implícito un tiempo de espera determinado, en el cual debe atenderse al paciente (véase más adelante); rebasado este tiempo, el paciente deberá ser reevaluado nuevamente, para adjudicar el nivel correspondiente y actuar en consecuencia.
Ordena el flujo de pacientes dentro de la urgencia y el uso de los espaciosLas diferentes áreas de la urgencia están diseñadas para ofrecer una modalidad asistencial determinada, que oscilan entre la necesidad de estabilización inmediata y la simple observación. Para un uso más eficiente de los recursos, se debe dirigir a los pacientes a la zona donde deban ser ubicados según su nivel de clasificación, lo cual asegura la disponibilidad del recurso y evita traslados internos; por ejemplo, un paciente inestable pasará directamente al área de estabilización, no a una zona de observación. La creación de este entorno de trabajo influye en la reducción de los tiempos de espera generales, y evita un elevado número de desplazamientos internos.
Lectura rápida
La clasificación en urgencias es un sistema de trabajo que permite clasificar a los pacientes respecto a la necesidad de ser atendidos con una prioridad mayor o menor. La clasificación no diagnostica a pacientes, ni es una vía rápida de asistencia, ni de alta, o para su envío a la consulta del especialista. Los objetivos principales del triage son: a) identificar con prontitud a los pacientes con riesgo elevado; b) priorizar y ordenar su acceso a los recursos asistenciales con un tiempo máximo de espera sin correr riesgos, y c) distribuir el flujo de pacientes hacia los espacios de la urgencia con la dotación más adecuada.
Facilita la valoración de la efectividad del funcionamiento de la urgencia y su control.
Ayuda a una gestión más eficiente de las recursos, ya que permite definir la tasa de ingresos y el tiempo de estancia en urgencias esperables, en función del tipo de paciente8.
Ayuda a valorar la carga asistencial de la urgencia y la necesidad de recursos9.
Colabora a mejorar la calidad técnicoasistencial.
Influye de modo positivo en la satisfacción de los usuarios.
Protege legalmente a los profesionales.
Desde la década de 1990 hay un interés renovado por la clasificación y son muchos los servicios de urgencias pediátricas que le practican de una u otra forma. No obstante, una encuesta reciente en nuestro medio identificó un 20% de unidades pediátricas sin clasificación10, lo que constituye un espacio de mejora importante.
Para que un sistema de clasificación pueda considerarse adecuado, debe mostrar no sólo plena utilidad para clasificar (criterio de utilidad) a pacientes en cuanto a su nivel de urgencia para recibir asistencia. También debe hacerlo bien; es decir, clasificarlos y ubicarlos en el nivel adecuado (criterio de validez)11. Además, para una misma situación, los resultados deben coincidir con las clasificaciones realizadas entre diferentes individuos o profesionales (criterio de concordancia-reproductibilidad), un aspecto que es de especial importancia, porque las valoraciones efectuadas por personal médico, residentes de pediatría o enfermería puede no ser totalmente coincidente12 , lo que podría conllevar implicaciones13 y depende tanto de la formación específica recibida, como del tipo de sistema empleado (p. ej., 3 o 5 niveles).
El proceso puede realizarse de forma manual o informatizada, los cuales resultan menos subjetivos, proporcionan una concordancia mejor, además de otras ventajas relacionadas con la gestión. Sin embargo, no debe prescindirse de las ventajas de la clasificación manual, aunque la unidad no disponga de este recurso.
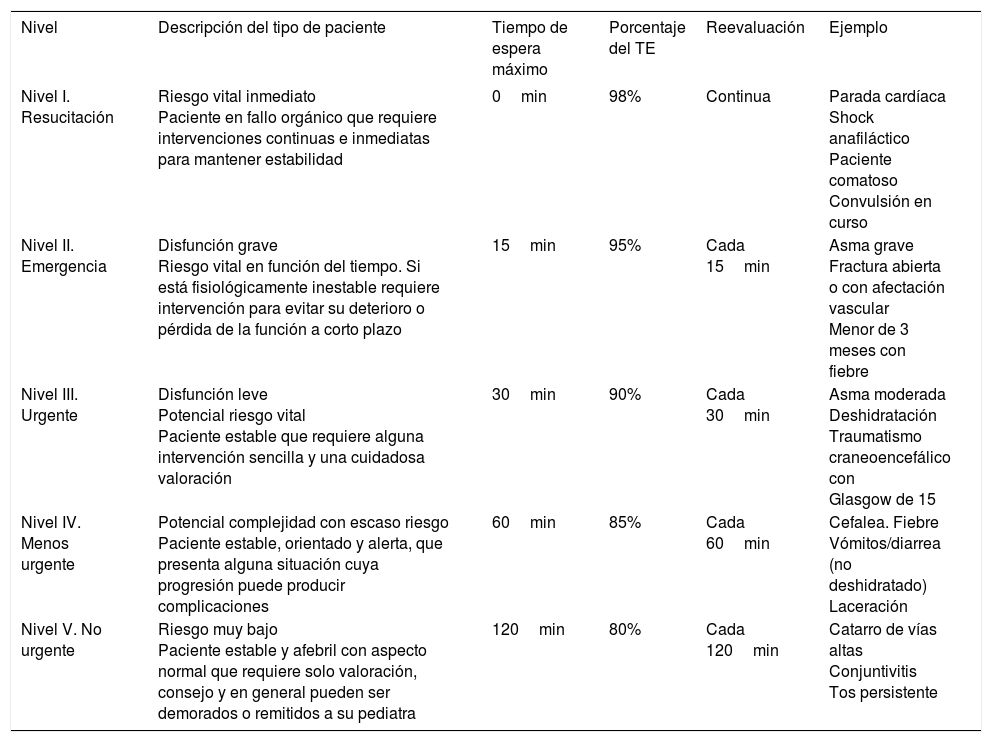
Mientras que hay unanimidad sobre su utilidad, no existe un acuerdo general sobre el sistema más adecuado en pediatría. Hay varios modelos con escalas de clasificación entre 3 y 5 niveles. Los sistemas de 3–4 niveles no presentan una buena reproductibilidad y la mayoría de los servicios se han decantado por sistemas estructurados de 5 niveles (tabla 2).
Grupos de clasificación en el sistema de 5 niveles p-CTAS
| Nivel | Descripción del tipo de paciente | Tiempo de espera máximo | Porcentaje del TE | Reevaluación | Ejemplo |
|---|---|---|---|---|---|
| Nivel I. Resucitación | Riesgo vital inmediato Paciente en fallo orgánico que requiere intervenciones continuas e inmediatas para mantener estabilidad | 0min | 98% | Continua | Parada cardíaca Shock anafiláctico Paciente comatoso Convulsión en curso |
| Nivel II. Emergencia | Disfunción grave Riesgo vital en función del tiempo. Si está fisiológicamente inestable requiere intervención para evitar su deterioro o pérdida de la función a corto plazo | 15min | 95% | Cada 15min | Asma grave Fractura abierta o con afectación vascular Menor de 3 meses con fiebre |
| Nivel III. Urgente | Disfunción leve Potencial riesgo vital Paciente estable que requiere alguna intervención sencilla y una cuidadosa valoración | 30min | 90% | Cada 30min | Asma moderada Deshidratación Traumatismo craneoencefálico con Glasgow de 15 |
| Nivel IV. Menos urgente | Potencial complejidad con escaso riesgo Paciente estable, orientado y alerta, que presenta alguna situación cuya progresión puede producir complicaciones | 60min | 85% | Cada 60min | Cefalea. Fiebre Vómitos/diarrea (no deshidratado) Laceración |
| Nivel V. No urgente | Riesgo muy bajo Paciente estable y afebril con aspecto normal que requiere solo valoración, consejo y en general pueden ser demorados o remitidos a su pediatra | 120min | 80% | Cada 120min | Catarro de vías altas Conjuntivitis Tos persistente |
Los sistemas de 5 niveles diseñados para pediatría son los que funcionan mejor, con diferencias escasas en cuanto a resultados globales. Entre ellos figuran la Australasian Triage Scale (ATS; 1993), la Canadian Emergency Department Triage Acuity Scale (CTAS; 1995); el Manchester Triage System (MTS; 1996) con versión pediátrica14; el Emergency Severity Index (ESI; 1999); el Modelo Andorrano de Atención Sanitaria (MAT; 2000), o la adaptación pediátrica del MAT que se ha validado. Entre los que tienen una implantación mayor en nuestro medio figuran la versión pediátrica del sistema de triage canadiense CTAS (Canadian Paedriatric Triage and Acuity Scale [PaedCTAS]11,15,16). Las explicaciones que a continuación se desarrollan se basarán en el p-CTAS.
Clasificación estructurada: descripción del sistema de 5 nivelesEl objetivo final del proceso es clasificar al paciente dentro de uno de los 5 niveles posibles, entendiendo que el nivel I es el de prioridad máxima (“resucitación”: asistencia inmediata) frente al nivel V (“no urgente”). En la tabla 2 se describen los niveles, sus implicaciones y algunos ejemplos. Los pacientes de cada grupo tienen un tiempo de espera asociado y deben ser vistos antes de que éste se agote, y en el caso de que ello no fuese posible, nuevamente reevaluados al término de éste. Los pacientes de los grupos IV y V deben ser visitados al término de su tiempo de espera, incluso antes de algunos de los de nivel III, si existe un número de éstos
El proceso de clasificación comprende las 3 fases siguientes.
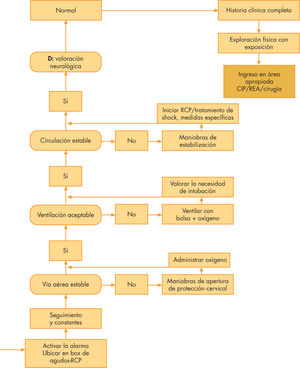
Fase 1, valoración inicial: triángulo de valoración pediátrica17Se realiza justo a la entrada del paciente. Esta es una valoración exclusivamente visual, se debe evitar tocar al paciente para no alterar sus constantes (ritmo respiratorio, color, etc.). Si se precisa descubrir al paciente, debe hacerse sólo de forma parcial y con buena temperatura ambiente. La herramienta utilizada en este primer paso es el triángulo de valoración pediátrica, que valora 3 parámetros independientemente (o lados del triángulo: apariencia-respiración-circulación [ARC]).
Cada parámetro se compone de una serie de elementos, la alteración de cualquiera de estos componentes se valorará como parámetro alterado. Un parámetro, o lado del triángulo de valoración pediátrica, indica nivel III (disfunción leve); 2 lados, nivel II (disfunción grave); 3 lados afectados, nivel I (fallo orgánico). Los pacientes con ningún lado alterado se situarán en los niveles IV o V.
A continuación se describen los 3 parámetros (ARC), la técnica a emplear y los elementos que deben explorarse.
- 1.
Apariencia: observar a distancia □ mirar directamente a los ojos □ intentar la interacción (luz, objeto) □ observar la respuesta □ no intentar tocar excepto en pacientes inconscientes. La apariencia alterada puede deberse a diversos factores, no sólo neurológicos, también a hipoxia, hipoglucemia, infección, intoxicaciones, etc. Para valorar las respuestas de forma adecuada, debe tenerse en cuenta la edad. Independientemente de la causa, la apariencia alterada indica ya la posibilidad de un proceso serio, aunque no presupone su origen. Se analizan 5 aspectos:
- a)
Tono:
Posición que adopta (desmadejado, libro abierto, etc.).
Movimientos espontáneos.
Se resiste.
- b)
Interacción con el medio:
Grado de alerta, mirada.
Reacciona al sonido.
Manualidad, juega, rechaza.
- c)
Consolable:
Atiende y permite ser consolado.
Llora de forma continua y grita sin hacer caso.
- d)
Mirada:
Fija, alerta, viva, vidriosa, opaca.
- e)
Lenguaje-grito:
Habla bien, se expresa con espontaneidad.
Grita fuerte o está callado.
- a)
- 2.
Trabajo para respirar: escuchar a distancia □ escuchar de cerca □ mirar la posición que adopta □ buscar las retracciones □ frecuencia respiratoria □ buscar el aleteo. El trabajo respiratorio es el mejor indicador de la ventilación/oxigenación que la frecuencia respiratoria o la auscultación.
- a)
Sonidos anormales (audibles sin auscultar):
Voz apagada frente a ronquera: falta de aire frente a alteración de la voz.
Estridor inspiratorio frente a espiratorio (obstrucción alta frente a baja).
Ronquido: obstrucción crítica.
Gorgoteos: secreciones obstruyendo.
Quejido (grunting): indica afectación grave.
- b)
Posición espontánea anormal:
Postura de trípode: indica necesidad de mantener vía aérea abierta, uso de músculos accesorios o dolor-rigidez. Agarrado a la mesa: necesidad de fijar cintura escapular para utilizar musculatura accesoria (distrés grave).
Rechaza tumbarse: posición más proclive a la obstrucción de la vía aérea.
Posición olfateo: ídem.
Posición genupectoral, en cuclillas: propia de la crisis hipoxémica.
- c)
Retracciones visibles:
En el ámbito supraesternal o subesternal.
Intercostales.
Movilización del ECM: indica afectación importante, se relaciona con el grado de gravedad en asma.
- d)
Frecuencia respiratoria (< 60rpm, pero > 12rpm).
Taquipnea frente a bradipnea.
Hiperepnea: incremento de la profundidad de las respiraciones (acidosis).
Ritmos cíclicos (gasping), indica fracaso respiratorio grave, requiere control inmediato.
- e)
Aleteo nasal: asociado a hipoxemia grave, a veces único signo presente en el inicio de la neumonía.
- a)
- 3.
Circulación: ambiente lejos del aire acondicionado y sin frío □ descubrir una extremidad y área centrales si se precisa □ mirar la piel y mucosas.
La presencia de palidez se entiende como una situación anormal que debe interpretarse en sentido amplio, pero sin estimar su origen. Podría deberse tanto a anemia, dolor, hipovolemia, o respuesta adrenérgica con vasoconstricción, etc.
- a)
Palidez:
Vasoconstricción.
Flujo inadecuado.
Anemia.
Hipoxia.
- b)
Moteado:
Parcheados rojo vinoso, fondo pálido (en lactantes pequeños puede ser normal).
- c)
Cianosis:
Generalizada (central): relacionada con alteraciones oxigenación, hemoglobina, mezcla arteriovenosa, etc.
Acra (periférica): posible vasoconstricción o mala perfusión, pero debe tenerse presente que algunos lactantes la presentan normalmente.
- a)
A continuación se valorará el motivo de consulta. En la tabla 3 figura un listado amplio, aunque no exhaustivo, que relaciona el motivo de consulta con el nivel de clasificación17. Sirve de ayuda a la clasificación y puede modificar la impresión inicial (valoración ARC), reclasificando al paciente, generalmente en un nivel más prioritario, en función del motivo de consulta.
Grupos de clasificación en función del motivo de consulta en urgencias y categoría sintomática
| Nivel I Resucitación | Nivel II Emergencia | Nivel III Urgente | Nivel IV Menos urgente | Nivel V No urgente | |
|---|---|---|---|---|---|
| Respiratorio | Parada respiratoria Vía aérea afectada Distrés grave Crisis asmática estado crítico Traumatismo pulmonar con distrés respiratorio | Estridor intenso Distrés moderado Asma grave Aspiración de cuerpo extraño con distrés respiratorio Inhalación de tóxicos | Estridor Distrés leve Asma moderada Aspiración de cuerpo extraño sin distrés Tos constante y distrés | Asma leve Sospecha de ingesta de cuerpo extraño sin distrés Lesión torácica mínima sin dificultad respiratoria | |
| Neurológico | TCE grave GCS < 10 Inconsciente Actividad convulsiva | TCE con Glasgow ≤ 13 Letargia-confusión Estado poscrítico Cefalea muy intensa (8–10) Disfunción válvula derivación con nuevos signos SNC | TCE con Glasgow ≤ 15 Historia de alteración de consciencia Cefalea intensa Posible disfunción del shunt Crisis convulsiva previa | TCE menor sin vómitos ni alteración conciencia Cefalea crónica | |
| Cardiovascular | Parada cardíaca Shock Hipotensión grave Hemorragia masiva sin control | Taquicardia grave Bradicardia Deshidratación grave Hemorragia intensa e incontrolable | Taquicardia Deshidratación moderada Hemorragia menor sin control | Dolor torácico con signos vitales normales | Normohidratado |
| Musculoesquelético | Politraumatismo grave Trauma con amputación Hipotermia | Amputación digital traumática Fractura abierta Fractura + alteración neurovascular Trauma, dolor de espalda con alteración neurológica Avulsión diente permanente | Fractura sin afectación vasculonervioso Yeso apretado Artralgia + fiebre Trauma dental | Fractura en tallo verde (dolor intenso localizado) | |
| Piel | Quemaduras con SCQ > 25% y/o implicación de vía aérea | Quemadura SCQ > 10% Quemadura en cara, circular mano o pie Quemadura química o eléctrica Erupción cutánea púrpura/petequias | Quemaduras con SCQ < 10% Celulitis + fiebre Laceraciones complejas afectación estructuras profundas | Quemaduras mínimas Celulitis local Laceración simple | Quemadura superficial Abrasión, contusión Erupción local/eccema Picadura de insecto leve |
| Gastrointestinal | Disfagia más afectación de la de vía aérea Herida penetrante o trauma con shock | Hematemesis aguda Rectorragia aguda Dolor abdominal con vómitos/diarrea y signos vitales alterados | Vómitos biliosos o persistentes Vómitos agudos/ diarrea en < años Sospecha apendicitis | Estreñimiento Anorexia Dolor abdominal leve (1–3) con vómitos o diarrea sin signos de deshidratación | Vómitos o diarrea sin dolor ni deshidratación |
| Genitourinario. Ginecológico | Hemorragia vaginal masiva. Paciente inestable | Dolor testicular grave (torsión) Sospecha embarazo ectópico Retención urinaria > 24h Hemorragia vaginal grave Parafimosis | Dolor testicular moderado o edema Retención urinaria > 8h Masa inguinal/ dolor Hemorragia vaginal | Traumatismo escrotal Posible ITU en > 6 meses | |
| Otorrinolaringología | Vía aérea afectada | Epistaxis incontrolada Amputación oreja Dolor garganta y/o babeo Estridor y/o dificultad al tragar Historia de trauma laríngeo | Cuerpo extraño en nariz Epistaxis controlada Herida punzante paladar blando Amigdalitis con pústulas y con disfagia Cuerpo extraño en el oído Problemas de audición | Otorrea Otalgia | Dolor de garganta o boca Rinorrea Rinitis, congestión nasal Laringitis leve: tos ronca, afonía no estridor |
| Ojos | Exposición química. Quemadura Herida penetrante Infección de la órbita | Inflamación periorbital más fiebre Alteración de la visión repentina | Cuerpo extraño o erosión corneal Exudados que afectan la córnea | Conjuntiviti | |
| Hematología inmunología | Anafilaxia | Coagulopatía Crisis de anemia falciforme Fiebre-neutropenia en inmunodeprimido | Reacción alérgica moderada | Reacción alérgica local | |
| Endocrino | Coma diabético | Cetoacidosis Hipoglucemia | Hiperglucemia | ||
| Psiquiatría | Sobredosis sintomática Elevado riesgo autolesión o agresión a otros Conducta violenta | Ingestión que requiere observación Moderado riesgo autolesión o a otros Conducta violenta | Riesgo bajo de autolesión o a otros Estado depresivo | Síntomas crónicos sin cambios | |
| Alteración de la conducta | Sin respuesta, inconsciente | Niño letárgico Lactante < 7 días | Lactante inconsolable- irritable Rechazo tomas/ alimento | Irritableconsolable Conducta atípica | |
| Infección | Shock séptico | Lactante 3–36 meses con temperatura < 36°C o > 38,5°C | Niño > 38 meses con temperatura > 38,5 | Niño > 38 meses con temperatura > 38,5 sin aspecto séptico | |
| Maltrato/abuso sexual | Situación inestable o conflicto activo | Riesgo alto | Agresión física Abuso sexual (< 48h) | Signos o historia d violencia intrafamiliar | |
| Dolor | Grave (8-10/10) | Moderado (4-7/10) | Leve (1-3/10) |
GCS: Glasgow; SCQ: superficie corporal total; SNC: sistema nervioso central.
UTI: infección del tracto urinario; TCE: traumatismo craneoencefálico.
Esta segunda valoración incluye también otros factores, o condiciones asociadas, que para el mismo problema disminuyen el nivel de triage, aumentando la prioridad de asistencia:
Edad: los recién nacidos, < 1 mes, con/sin fiebre, los lactantes con fiebre.
Inmunodeprimidos: con/sin tratamiento inmunodepresor, trasplantados, etc.
Intoxicaciones de cualquier tipo, independientemente de que se encuentren asintomáticos o no, deben valorarse sin demora para que puedan beneficiarse del tratamiento evacuador o carbón activado, si procede.
La sospecha de cuerpo extraño en vía aérea debe valorarse sin demora.
Cualquier situación que curse con dolor grave deber valorarse de inmediato y, si procede, tratada de inmediato con analgésicos.
Enfermedad de base importante: cardiopatías, broncodisplasia pulmonar, diabetes mellitus.
Aunque el motivo de consulta y la valoración ARC sean de carácter menos prioritario.
Lectura rápida
Ordena la ubicación de pacientes dentro de la urgencia en la zona donde mejor puedan ser atendidos.
Ayuda a valorar la efectividad, la gestión más eficiente de los recursos, la valoración de la carga asistencial, influye positivamente en la satisfacción de los usuarios y protege legalmente a los profesionales.
Este punto es obligado en todos los pacientes de los niveles I, II y la mayor parte del III, optativa en los niveles IV y V, pero obligada en cualquier caso si existe alguna enfermedad de fondo. En esta fase ya es necesario “tocar” al paciente. Suele ser importante valorar el relleno capilar (n ≤ 2s), la frecuencia cardíaca, respiratoria, la presión arterial y la temperatura central. Cualquier alteración de las constantes vitales (en la máxima o mínima) menor de una DS se considera como nivel III; si es > 1 DS, nivel II, y por encima de 2 DS, nivel I, con independencia de la clasificación previa.
El dolor debe valorarse con escalas adaptadas a la edad17.
La inclusión final del paciente en un nivel determinado de clasificación viene dada por la valoración de los 3 pasos, si bien en los niveles I y II puede ser evidente antes de terminar el proceso completo, pasando a intervenir activamente (véase el artículo siguiente).
Finalmente, el proceso puede completarse, si no hay contraindicación, administrando alguna medicación que mejore la situación del paciente, como algún analgésico, antitérmico, solución de rehidratación oral, etc. Si fuese necesario, el paciente –previa consulta al médico de urgencias– puede pasar a recibir tratamiento; por ejemplo, en caso de crisis asmática leve-moderada, podría pasar a la zona de aerosoles para recibir la primera dosis de broncodilatador antes de afrontar la espera.
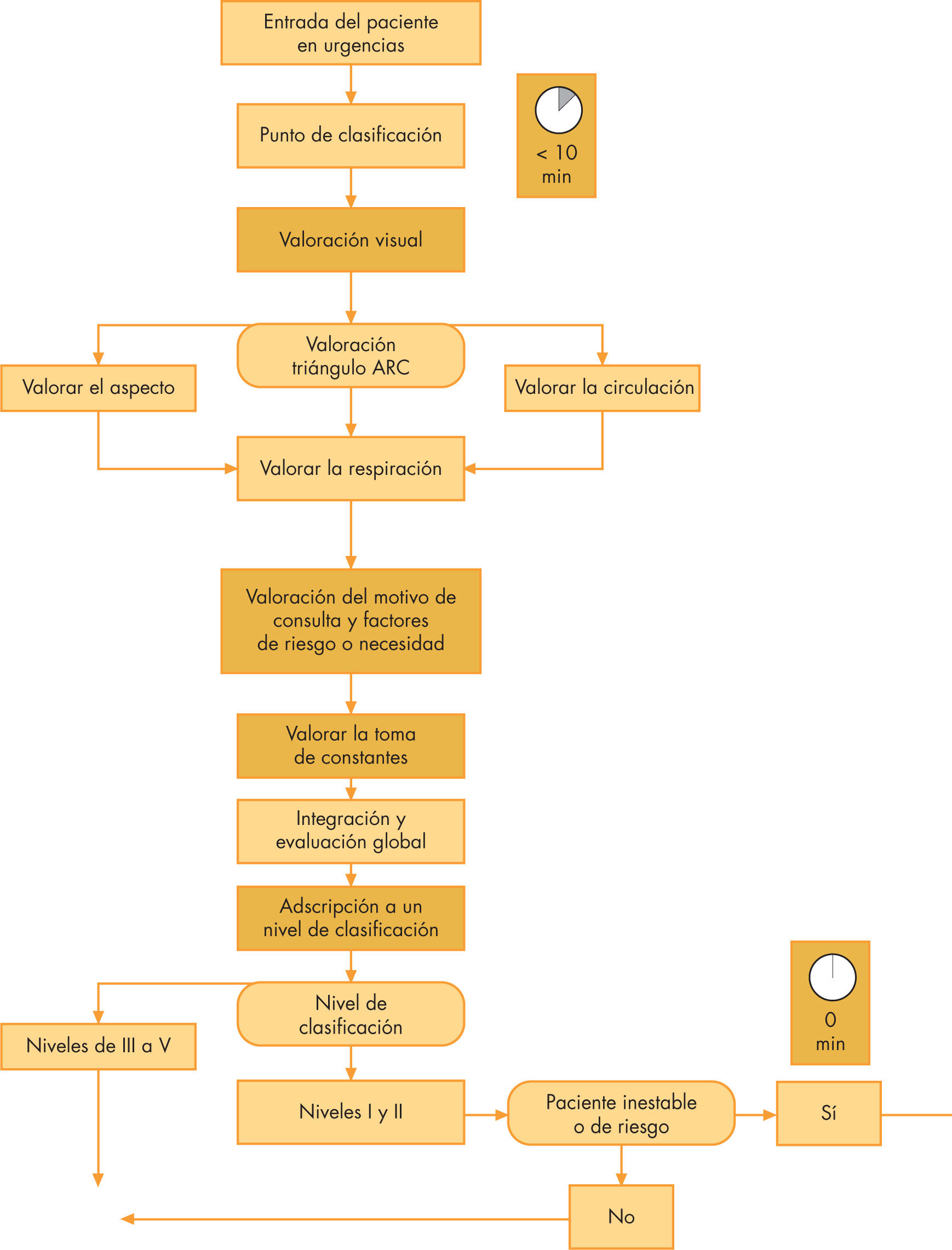
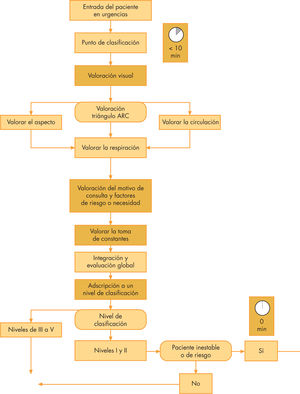
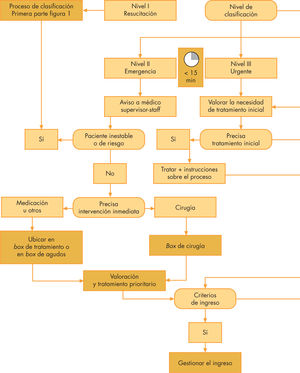
Dinámica del proceso de clasificación: la práctica (fig. 1)17,18- a)
Dónde efectuarlo: el punto de la urgencia donde se realiza la clasificación debe estar situado a la entrada, visible y bien señalizado. Para situaciones de saturación o afluencia masiva de pacientes graves, se debe disponer de un segundo punto de clasificación19 que permita hacer triage simultáneo para acortar la espera inicial. Es ideal que se encuentre situado cerca del box de estabilización y no lejos del personal médico que deberá valorar al paciente en caso de duda o necesidad.
El lugar debe disponer de una entrada adecuada para sillas de ruedas (o cochecitos), espacio y mobiliario apropiado para el personal y también para el usuario y el acompañante. Debe poseer material para la toma de constantes (tensiómetro, termómetro, etc.), buena iluminación, una camilla, lavabo, pequeño material y un estoc de medicación mínimo, sueros, algún alimento, lencería, etc. Es imprescindible un sistema de alarma para situaciones críticas y teléfono con punto de acceso a la red informática.
Lectura rápida
pediátrica del sistema de clasificación canadiense (Canadian Paedriatric Triage and Acuity Scale [PaedCTAS]) con diversas modificaciones. El proceso puede realizarse de forma manual o informatizada.
Clasificación estructurada: descripción del sistema de 5 nivelesEl objetivo final del proceso es clasificar al paciente dentro de uno de los 5 niveles: nivel I máxima prioridad (“resucitación”: asistencia inmediata) frente al nivel V (“no urgente”). Los pacientes de cada grupo tienen un tiempo de espera asociado (I = 0min; II = 15min; III = 30min, IV = 60min, V = 120min).
El proceso de clasificación comprende 3 etapas:
- b)
Cuándo: los pacientes deben dirigirse al punto de triage antes de cualquier otra medida administrativa. Tampoco deben esperar más de 10min para ser evaluados; en caso necesario, se deberá abrir el segundo punto de clasificación. No tiene sentido permitir una fila de pacientes a la espera, durante 15–20min, sin haber sido valorados. A partir de este momento, debe entrar en acción un segundo punto de clasificación.
Lectura rápida
Etapa 1: valoración inicial La herramienta utilizada en este primer paso es el triángulo de valoración pediátrica, que valora 3 parámetros o lados del triángulo (aparienciarespiración-circulación).
Apariencia: en su valoración se analizan 5 aspectos: tono; interacción con el medio; consolable, mirada, lenguaje-grito. Trabajo para respirar: sonidos anormales (audibles sin auscultar); posición espontánea anormal; retracciones visibles, frecuencia respiratoria (< 60rpm, pero > 12rpm), aleteo nasal. Circulación: palidez; aspecto de la piel moteado; cianosis.
La alteración de un solo lado del triágulo indica nivel III (disfunción leve), 2 lados, nivel II (disfunción grave), y 3 lados afectados, nivel I (fallo orgánico). Los pacientes con ningún lado alterado se sitúan en los niveles IV o V.
- c)
Quién: no tiene demasiada importancia quién realiza la clasificación (enfermería o médicos), siempre que se trate de personal sanitario debidamente entrenado, con formación pediátrica y específica para la clasificación. En muchas unidades corre a cargo de la enfermera20, con experiencia adecuada como enfermera pediátrica (entre 24 y 36 meses) y un nivel de formación que deberá ser acreditado por el servicio.
La formación en clasificación es importante porque mejora tanto su eficacia como su reproductibilidad21, al tiempo que genera una práctica de trabajo basada en criterios homogéneos. La clasificación informatizada ayuda a mantener la concordancia entre profesionales, pero suele llevar algo más de tiempo que el manual y confiados en la bondad del soporte, se suele encargar el proceso a personal menos experto, lo cual puede ser un inconveniente.
- d)
Cómo: la secuencia de trabajo (fig. 1) ya descrita comienza con la aplicación del ARC, tal como se ha indicado; le sigue la valoración del motivo de consulta y su matización con las condiciones especiales (edad, etc.), para terminar, si procede, con la toma de constantes y medidas iniciales básicas (antitérmicos, analgesia, solución hidratante, gel anestésico tópico en la herida para suturar, etc.) y finalmente con la adscripción a un nivel determinado.
Lectura rápida
Etapa 2: valoración del motivo de consulta y factores asociados, los cuales pueden matizar la valoración inicial aumentando la prioridad de asistencia. Estos son: edad, inmunodeprimidos, intoxicaciones, sospecha de cuerpo extraño en vía aérea, dolor grave o enfermedad de base importante.
Etapa 3: valoración de las constantes vitales. Este punto es obligado en todos los pacientes de los niveles I, II y la mayor parte del III, optativa en los niveles IV y V. Deben emplearse tablas adaptadas a edad.
- e)
Ubicación del paciente:
Nivel I: zona de resucitación. Activar alarma para el equipo de emergencia.
Nivel II: zona de asistencia inmediata, iniciar primeras medidas de apoyo. Ubicar en zona de cirugía, box de tratamiento, observación, etc., según el caso. Datos administrativos a cargo del personal de urgencias. Colocar en cabeza de la lista de espera y señalizar.
Nivel III: zona administrativa para dar los datos. Posteriormente ubicar en zona de espera. Lista de espera con señalización visible de prioridad.
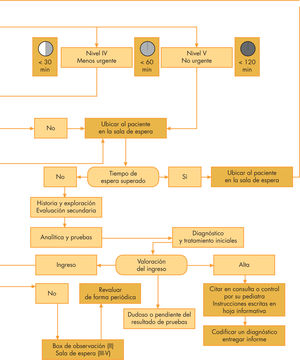
Niveles IV/V: zona administrativa para dar los datos. Posteriormente, ubicar en zona de espera. Turno según orden de llegada, tiempo transcurrido y circunstancias.
- f)
Revaluación periódica de los pacientes en espera. La enfermedad es un proceso dinámico; por consiguiente, pueden producirse cambios durante los períodos de espera, por lo que los pacientes deben ser reevaluados al término de éstos (tabla 2) en función de su nivel de clasificación, siendo nuevamente reasignados en el mismo u otro grupo, según su situación.
Los supervisores y el personal de la urgencia tienen la obligación de velar por el desarrollo adecuado de los objetivos asistenciales, con la alteración de prioridades o la asignación de pacientes a los profesionales más idóneos según el problema en curso o las circunstancias.
Lectura rápida
Dinámica del proceso de clasificación: la prácticaDónde efectuarla: a la entrada. Cuándo: antes de 10min desde la llegada del paciente.
Quién: personal sanitario especialmente entrenado y con experiencia en urgencias pediátricas.
Cómo: primero ARC, luego motivo de consulta matizado y finalmente la toma de constantes. Adscripción a un nivel determinado (I-V). Ubicación del paciente: los de nivel I (resucitación): zona de resucitación; nivel II (emergencia): zona de asistencial; nivel III (urgente) zona de espera, para los niveles IV (menos urgente) y V (no urgente): zona de espera. Revaluación periódica de los pacientes en espera. Opcionalmente, administrar tratamientos para mejorar el bienestar del paciente.
- g)
La clasificación en situaciones de sobrecarga asistencial. Durante las fases de sobrecarga es esencial mantener en lo posible los tiempos de espera, con este fin, han de diseñarse planes de contingencia que según el grado de demanda apliquen de forma secuencial una serie de medidas, que incluyen desde la apertura de nuevos espacios (p. ej., consultas colindantes), con un segundo (o tercer) punto de clasificación19, lo que incrementa la seguridad y el bienestar de familias y pacientes, y se evitan abandonos en la espera, situación peligrosa e indeseable21.
Debe habilitarse a un responsable específico para controlar la espera, de manera que dé prioridad a los pacientes que han rebasado el límite. Para los niveles IV y V, el tiempo de espera no debe prolongarse más de 30min sobre el límite máximo previsto, a pesar de una demanda importante de pacientes de nivel III. Debe valorarse la posibilidad de apertura de una “vía rápida”7,8,22 para pacientes de complejidad menor.
Las situaciones de emergencia masiva o de catástrofe, que implican a muchas víctimas, tienen un tratamiento especial y, aunque comparte principios básicos muy similares a los expuestos, contiene aspectos organizativos especiales23,24, como la reorganización de la asistencia, la ampliación de espacios, los puntos de descontaminación, la identificación de víctimas, el triage específico para la incidencia, la organización y el control de la afluencia de víctimas al centro, los circuitos de evacuación, etc. Su descripción se aleja de nuestro propósito inicial.