Puntos clave
- •
La enfermedad de Duchenne (DMD) es una distrofia muscular ligada al cromosoma X que afecta al gen que codifica la distrofina.
- •
La ausencia de la distrofina provoca debilidad muscular progresiva, que comienza en los primeros años, conduce a la pérdida de la marcha en la adolescencia y lleva a la muerte en la tercera década de la vida por complicaciones respiratorias.
- •
Se debe sospechar ante un varón menor de 5 años con creatincinasa en el rango de «miles».
- •
La identificación de la mutación causal de la enfermedad es necesaria para proporcionar consejo genético y estudiar a las portadoras de la familia.
- •
Los corticoides son la única medicación que enlentece la progresión de la debilidad.
- •
La supervivencia de la DMD ha aumentado en las últimas décadas gracias a la introducción de la ventilación mecánica no invasiva y a la sistematización de la cirugía de escoliosis.
La distrofia muscular de Duchenne (DMD) es una enfermedad muscular grave ligada al cromosoma X. Su nombre se debe a Duchenne de Boulogne, quien no hizo la descripción original, pero sí contribuyó a definir sus características en 18681. Es la distrofia muscular más frecuente en la infancia y afecta a 1:3.500 recién nacidos varones2. Se debe a la ausencia de la distrofina, proteína fundamental para el mantenimiento de la fibra muscular. Es, por tanto, una distrofinopatía. Se caracteriza por debilidad muscular de inicio en la infancia, que sigue un curso progresivo y estereotipado. Sin ninguna intervención, los pacientes pierden la marcha antes de la adolescencia y el fallecimiento ocurre en la segunda década de la vida por complicaciones respiratorias o, en menor medida, por problemas cardíacos3.
En la actualidad, no existe tratamiento curativo, pero la terapia con corticoides y el manejo multidisciplinar cardiorrespiratorio y ortopédico han modificado la historia natural de la DMD.
Genética y fisiopatologíaLas bases moleculares de la enfermedad se descubrieron en los años ochenta, a partir del análisis de un paciente que presentaba una deleción en el cromosoma X que le originaba DMD, enfermedad granulomatosa crónica, retinitis pigmentosa y fenotipo Mc Leod en la serie roja4. Esto permitió la identificación del gen de la distrofina, DMD, en el locus Xp21.2.5,6. Es un gen muy grande, con 79 exones y 3Mb, y su procesamiento para producir la proteína es complejo. Esto facilita la aparición de mutaciones espontáneas, lo que ocurre hasta en un tercio de los casos. La distrofina se localiza en el sarcolema, en su cara interna, y tiene un peso molecular de 427kDa7. Se divide en 4 dominios8: el amino-terminal la une a la actina; el dominio en bastón es el más amplio; el dominio rico en cisteína contiene los sitios de anclaje al beta-distroglicano de la membrana y, por último, el dominio carboxi-terminal contacta con la distrobrevina. De esta forma, además de dar estabilidad y soporte estructural, la distrofina supone un enlace indirecto entre la matriz extracelular y el aparato contráctil de la fibra muscular. La DMD se produce por la ausencia o el defecto grave de la distrofina. Esto provoca daño del sarcolema ante el estrés mecánico, pérdida de la homeostasis del calcio intracitoplasmático y, finalmente, degeneración de la fibra muscular3,9. La fibra se necrosa y los intentos de regeneración muscular son insuficientes hasta que gran parte del tejido muscular normal es sustituido por tejido fibroadiposo. Estos cambios de necrosis, regeneración e infiltración grasa son visibles en la biopsia muscular y constituyen el patrón muscular distrófico, común a otras distrofias musculares con defectos genéticos diferentes.
La distrofina se expresa fundamentalmente en el músculo esquelético y cardíaco, pero existen isoformas que se expresan selectivamente en otros órganos, como el cerebro, las células de Schwann o la retina. Esto justifica las manifestaciones no musculares asociadas a la DMD.
Aproximadamente el 65% de los pacientes tiene una deleción de uno o más exones en el gen DMD, el 10% una duplicación y el resto mutaciones puntuales10,11. Independientemente del tipo de mutación, para que se produzca la enfermedad la alteración genética debe romper el marco de lectura del ARNm que sintetiza la proteína, de manera que su síntesis se interrumpe y se degrada lo ya sintetizado. Si la mutación no rompe el marco de lectura, se produce proteína en menor cantidad o parcialmente funcional, lo que origina otro tipo de distrofinopatía de fenotipo más leve: la distrofia muscular de Becker (DMB)12,13. Para verificar si la mutación rompe o no el marco de lectura, se puede consultar la página web www.dmd.nl. Esta regla se cumple en más del 90% de los casos, pero existen excepciones14; si existe una mutación que no rompe el marco de lectura, pero afecta a una región funcionalmente importante (como, por ejemplo, la que codifica el dominio de unión a la actina), el fenotipo será de DMD.
Lectura rápida
La distrofia muscular de Duchenne (DMD) es una enfermedad muscular grave y la distrofia muscular más frecuente en la infancia (1:3.500 recién nacidos varones). La enfermedad se debe a mutaciones en el gen de la distrofina, DMD (locus Xp21.2), que provocan la ausencia de proteína. La distrofina es fundamental para el mantenimiento de la fibra muscular. Su pérdida provoca daño del sarcolema ante el estrés mecánico, pérdida de la homeostasis del calcio intracelular y, finalmente, degeneración de la fibra, que es sustituida por tejido fibroadiposo.
Aproximadamente el 65% de pacientes tiene una deleción de exones en el gen DMD, el 10% una duplicación y el resto, mutaciones puntuales. Para que se produzca la enfermedad, la alteración genética debe romper el marco de lectura del ARNm que sintetiza la proteína, de manera que su síntesis se interrumpe y se degrada lo ya sintetizado. Si la mutación no rompe el marco de lectura, se produce proteína en menor cantidad o parcialmente funcional, lo que origina un fenotipo más leve (distrofia muscular de Becker).
La expresión clínica de la DMD sigue un curso estereotipado y predecible en la mayoría de los casos. La falta de distrofina en el músculo esquelético, en el músculo cardíaco y en el cerebro origina las principales manifestaciones de la enfermedad.
Los primeros signos motores se observan en los 3 primeros años de vida: retraso en la marcha, caídas frecuentes o marcha de puntillas. La debilidad se incrementa progresivamente hasta que la pérdida de la marcha se produce en la adolescencia (en series históricas, a una edad media de 9,5 años).
La fase de silla de ruedas supone el inicio de las complicaciones serias a nivel respiratorio, cardíaco y ortopédico. Prácticamente todos los pacientes desarrollan en fases avanzadas hipoventilación, miocardiopatía y escoliosis. Un tercio presenta deficiencia cognitiva. La principal causa de mortalidad es el fracaso ventilatorio, aunque un 20% fallece por problemas cardíacos.
La DMD se debe sospechar ante un varón con afectación motora precoz e hiperCKemia (x 10-100 veces sobre su valor normal). La elevación no explicada de transaminasas en un niño pequeño obliga a solicitar una creatincinasa (CK). La enfermedad también puede comenzar con problemas no motores, como retraso del lenguaje, retraso global del desarrollo o trastorno de conducta, lo que requiere un alto índice de sospecha para su diagnóstico. El diagnóstico se realiza mediante estudio genético o biopsia muscular. En la biopsia se observa el patrón distrófico característico, pero común a otras enfermedades. La inmunohistoquímica proporciona el diagnóstico definitivo al demostrar ausencia de tinción de la distrofina.
Es necesario identificar la anomalía genética, aunque el paciente tenga un diagnóstico anatomopatológico firme, pues el proceso diagnóstico de la DMD debe concluir con el consejo genético y la detección de portadoras. Conociendo la mutación, se puede hacer diagnóstico prenatal.
La historia natural de la DMD se ha modificado en los últimos años gracias a la instauración de un tratamiento multidisciplinario temprano, que incluye la administración de corticoides y el adecuado manejo respiratorio, cardíaco, nutricional y ortopédico. En series históricas, los pacientes fallecían poco después de la adolescencia, pero con la introducción de la ventilación no invasiva y la sistematización de la cirugía de escoliosis la supervivencia se ha prolongado hasta la tercera (y, excepcionalmente, hasta la cuarta) década de la vida.
Los corticoides son el único tratamiento farmacológico que enlentece la progresión de la debilidad en la DMD. La dosis establecida es de 0,75mg/kg/día de prednisona o 0,9mg/kg día de deflazacort. Esta pauta ha demostrado estabilizar la funcionalidad motora de 6 meses a 2 años de media, mejorar la función respiratoria y reducir la aparición de escoliosis. Los beneficios a nivel cardíaco son menos evidentes. Es importante prevenir activamente la aparición de efectos secundarios. La investigación terapéutica actual abarca la terapia basada en el tipo de mutación (salto del exón y Ataluren®), la terapia génica, la terapia celular y el desarrollo de nuevos compuestos que intentan revertir las consecuencias del déficit de distrofina a nivel muscular.
En la DMB la afectación muscular es muy variable y viene determinada por la cantidad residual de distrofina. Existen formas casi tan graves como la DMD que se denominan «formas intermedias».
Tan solo el 10% de las portadoras de distrofinopatía son sintomáticas, debido habitualmente a la inactivación no aleatoria del cromosoma X15,16.
Manifestaciones clínicasLa expresión clínica de la DMD sigue un curso estereotipado y predecible en la mayoría de los casos3,17. La falta de distrofina en el músculo esquelético, en el músculo cardíaco y en el cerebro origina las principales manifestaciones de la enfermedad.
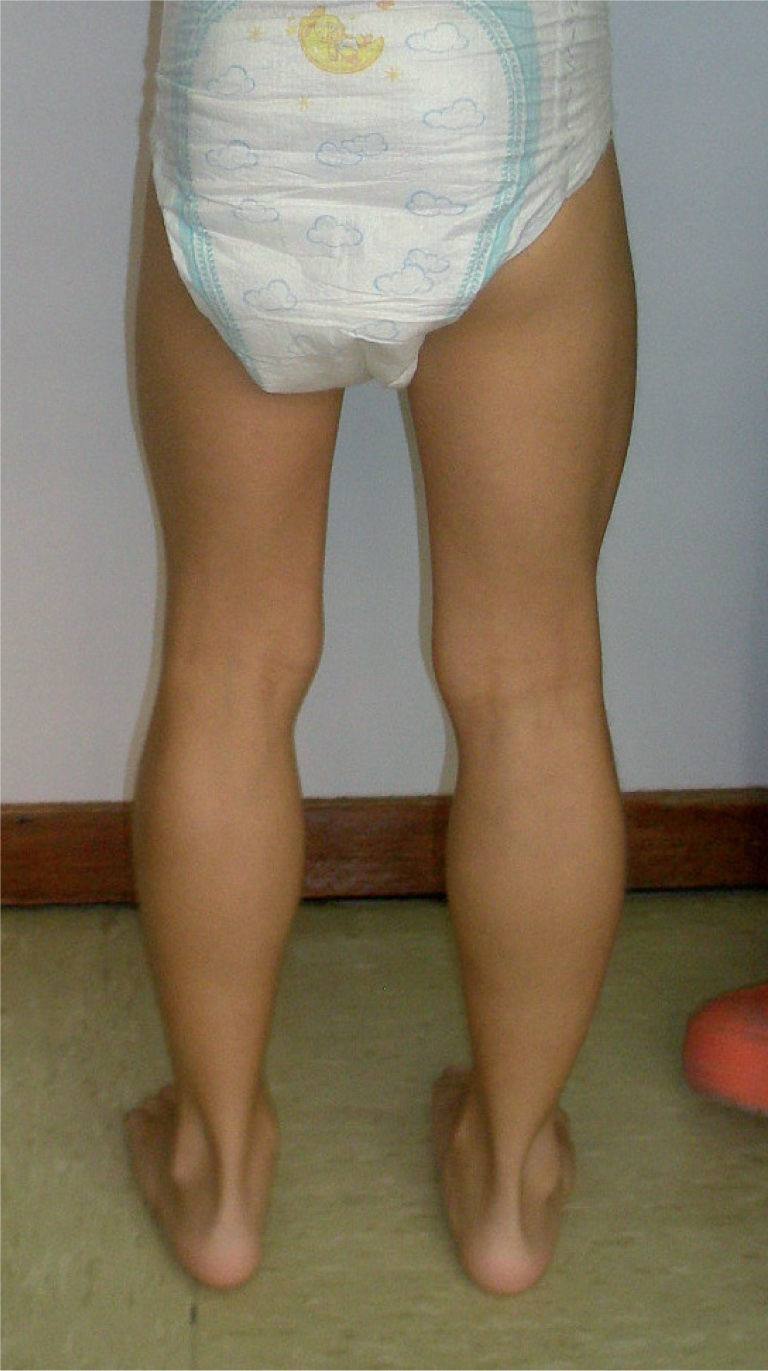
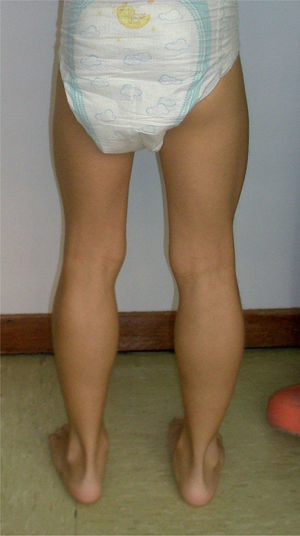
1. Afectación motoraEn la descripción clásica los primeros signos motores se suelen observar en los 3 primeros años de vida18: el niño presenta un retraso en la marcha, camina pero tiene caídas frecuentes o empieza a caminar de puntillas. En la exploración ya se puede objetivar: debilidad axial al intentar incorporarse del decúbito; debilidad en cintura pélvica que obliga a levantarse del suelo con apoyo de los brazos sobre las piernas (maniobra de Gowers); leve retracción aquílea o aumento del volumen de los gemelos, que a la palpación tienen una consistencia gomosa (seudohipertrofia, fig. 1). Con el paso de los años, la pérdida de fuerza progresa con una distribución de proximal a distal y se afecta también la cintura escapular, que origina escápula alada. La debilidad provoca una forma peculiar de caminar con balanceo de caderas e hiperlordosis lumbar para dar estabilidad. Finalmente, la pérdida de la marcha se produce antes de los 13 años (en series históricas a una edad media de 9,5 años)16. En los pacientes con DMB esto ocurre después de los 16 años y en los fenotipos intermedios, entre los 13 y los 16 años. La fase de silla de ruedas supone el inicio de las complicaciones serias a nivel respiratorio, cardíaco y ortopédico.
Cuando la enfermedad está avanzada, la movilidad axial y en las extremidades está gravemente reducida y puede aparecer disfagia como consecuencia de la debilidad de la musculatura faríngea.
2. Afectación respiratoriaTodos los pacientes desarrollan complicaciones respiratorias con el paso del tiempo, pues la función ventilatoria se deteriora en paralelo a la progresión de la debilidad. La tos es inefectiva y aparece hipoventilación nocturna (y, posteriormente, diurna), que se debe sospechar ante cefalea, cansancio, falta de concentración y disminución del apetito19,20. El fracaso respiratorio es la principal causa de muerte en la DMD.
3. Afectación cardíacaSe detectan trastornos de la conducción y miocardiopatía hipertrófica o dilatada a partir de los 10 años. La incidencia de anomalías aumenta con la edad y hacia los 18 años prácticamente todos los pacientes están afectados21. La escasa movilidad que presentan favorece que en muchas ocasiones se trate de una miocardiopatía subclínica. No obstante, en el 20% de los casos de DMD el fallecimiento es de causa cardíaca22.
4. Afectación osteoarticularEn la fase ambulatoria, aparecen contracturas y retracciones en las articulaciones menos movilizadas (las retracciones aquíleas aparecen precozmente de forma característica). El 90% de los pacientes desarrollan escoliosis, habitualmente tras la pérdida de la deambulación23. Progresa rápidamente con el crecimiento puberal e influye negativamente sobre la función respiratoria, la alimentación, la postura en sedestación y el confort3. El riesgo de fracturas es alto, tanto por las caídas como por la aparición de osteoporosis debida a la movilidad reducida24.
5. Afectación cognitivaAunque la DMD es una enfermedad eminentemente muscular, puede asociar problemas cognitivos por la expresión a nivel cerebral de isoformas de la distrofina. Globalmente, el cociente intelectual de los pacientes está 1 desviación estándar por debajo de la media y se puede encontrar deficiencia intelectual en el 20-34% de los casos25,26. Es habitual que se afecte en mayor medida la inteligencia verbal26,27.
6. Portadoras de distrofia muscular de DuchenneEl 10% de portadoras son sintomáticas y presentan un fenotipo variable, que incluye debilidad muscular de diferente gravedad (puede existir afectación similar a los varones), mialgias o cardiomiopatía, asociadas o no a afectación cognitiva (16%).
DiagnósticoLa edad media de diagnóstico de la DMD sigue siendo en Europa y Norteamérica la misma que hace décadas: de 4-5 años28,29, edad en la que el niño lleva al menos un par de años sintomático. Aunque no existe una terapia curativa, se debe realizar el diagnóstico lo antes posible, tanto por el consejo genético familiar, como por la instauración precoz del tratamiento multidisciplinar. La demora diagnóstica se reduce reconociendo las manifestaciones motoras típicas de presentación, pero teniendo en cuenta que la DMD también puede comenzar con problemas cognitivos como retraso del lenguaje, retraso global del desarrollo o trastorno de conducta30,31 (tabla 1).
Formas de presentación de la distrofia muscular de Duchenne.
| 1. Problemas motores |
| Retraso en la adquisición de la marcha (>18 meses) |
| Caídas frecuentes |
| Marcha de puntillas |
| Marcha con balanceo de caderas |
| Dificultades para correr o levantarse del suelo |
| Deformidades/anomalías posturales de los pies |
| 2. Problemas no motoresa: |
| Retraso global del desarrollo/retraso del lenguaje |
| Trastorno del espectro autista |
| «Enfermedad hepática»: elevación de GOT y GPT descubierta de forma accidental ante un proceso intercurrente |
| Fallo de medro |
| Mioglobinuria, rabdomiólisis con hipercaliemia tras utilizar anestésicos halogenados en una anestesia |
| Prednicarbato 0,25% |
| Triamcinolona acetonido 0,04% |
Si se sospecha clínicamente la enfermedad, se debe solicitar una determinación de creatincinasa (CK). La CK se eleva 10-100 veces sobre su valor normal desde el momento del nacimiento. La DMD es el primer diagnóstico que se debe considerar ante un varón menor de 5 años con CK en el rango de «miles». Es habitual que la cifra descienda con la evolución debido al daño muscular progresivo32. Una CK normal descarta el diagnóstico de DMD.
El electromiograma no discrimina el tipo de miopatía, por lo que no está indicado en el proceso diagnóstico de la enfermedad.
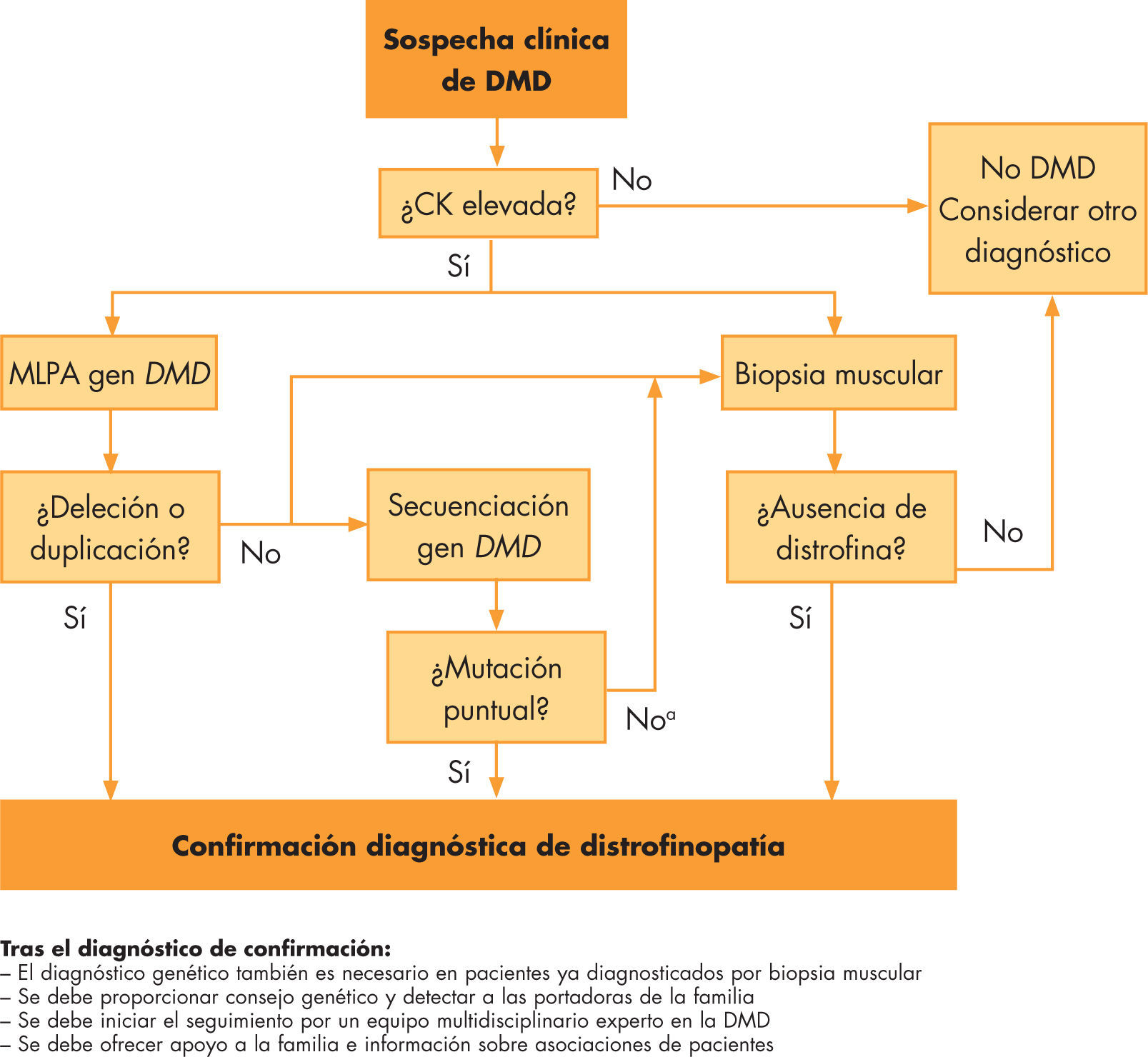
El diagnóstico definitivo se realiza mediante la biopsia muscular o el estudio genético. La secuencia de pruebas depende de la disponibilidad técnica de cada centro para obtener un resultado rápido y fiable (fig. 2).
Proceso diagnóstico de la distrofia muscular de Duchenne. Adaptado de Bushby et al17, 2010. CK: creatincinasa; DMD: distrofia muscular de Duchenne.
aEn casos excepcionales, la DMD se diagnostica por ausencia de distrofina en la biopsia muscular, incluso si las pruebas genéticas han resultado negativas. MLPA: Multiplex Ligation-dependent Probe Amplification
1. Estudio genético. Si la sospecha de DMD es alta, es preferible comenzar el estudio con pruebas genéticas, ya que la biopsia muscular es una prueba invasiva. Por el tipo de mutaciones más frecuentes, se debe realizar en primer lugar Multiplex Ligation-dependent Probe Amplification (MLPA) del gen DMD para detectar deleciones o duplicaciones. A diferencia de la reacción en cadena de la polimerasa (PCR) múltiple, la MLPA cubre todos los exones y permite el estudio de las portadoras. Si el estudio es positivo, el paciente ya está diagnosticado y no sería necesario realizar la biopsia, salvo si existen dudas con el fenotipo de la distrofinopatía o forma parte de un proyecto de investigación. Si el estudio es negativo, hay que detectar la mutación puntual secuenciando el gen DMD, lo cual no es tarea fácil por su gran tamaño17,33. En función de los recursos disponibles, hay 2 opciones: se podría secuenciar directamente el gen (ante una alta sospecha de DMD), o bien hacer una biopsia muscular que confirmara el diagnóstico y descartara otras miopatías/distrofias musculares y, con la certeza de la enfermedad, acometer la secuenciación. Esta se puede realizar a partir de ARN muscular, si hay biopsia muscular previa, o de ADN genómico.
2. Biopsia muscular. Ha sido la forma «clásica» de diagnosticar la enfermedad. El tejido muestra en microscopia óptica un patrón distrófico con desestructuración de la arquitectura muscular normal e incremento del tejido conectivo-adiposo endomisial. Coexisten fibras necróticas con fenómenos de regeneración y el tejido conectivo endomisial está incrementado (fig. 3 A). Mediante técnicas de inmunohistoquímica, se pone de manifiesto la deficiencia de distrofina. Se utilizan 3 anticuerpos que reconocen 3 regiones de la proteína: amino-terminal (DYS3, exón 10-12), región intermedia de bastón (DYS1, exón 31) y carboxi-terminal (DYS2, 17 últimos aminoácidos). De esta forma, se detectan las posibles proteínas truncadas presentes en la DMB. En la DMD hay ausencia de distrofina en todas las tinciones (fig. 3 B) y, generalmente, se admite que existan menos de 1% de fibras parcialmente teñidas (son las llamadas «fibras revertidas»). En las mujeres portadoras, se observa un patrón de tinción en «mosaico», con fibras distrofina-positivas y fibras distrofina-negativas. El Western-blot en la DMD también muestra ausencia de distrofina34.
Biopsia muscular de un niño con distrofia muscular de Duchenne. A) En la tinción con hematoxilina eosina se observa el patrón distrófico característico. Existe una alteración arquitectural, con una llamativa proliferación del tejido conectivo endomisial. Hay variabilidad en el tamaño de las fibras musculares, con fibras eosinofílicas hipercontraídas, características de las distrofinopatías. Se encuentran fibras regenerativas de citoplasma más basófilo y menor tamaño, que en ocasiones se disponen en grupos, junto a otras necróticas invadidas por macrófagos. B) En la inmunohistoquímica con tinción DYS1, DYS2 y DYS3 para la distrofina se observa una total ausencia de la proteína, salvo por alguna fibra revertida aislada. Imágenes cedidas por el Dr. Aurelio Hernández-Laín.
En los casos diagnosticados por biopsia muscular, también es necesario identificar la anomalía genética, pues el proceso diagnóstico de la DMD debe concluir con el consejo genético y la detección de portadoras17. Conociendo la mutación, se puede hacer diagnóstico prenatal y preimplantacional33. En madres aparentemente no portadoras, el riesgo de recurrencia por mosaicismo germinal alcanza el 8,6%35. Otro motivo importante para llegar al diagnóstico genético es que parte de la investigación terapéutica actual se basa en el tipo de mutación (deleción frente a mutación puntual).
Una vez transmitido el diagnóstico, se debe proporcionar todo el apoyo psicológico posible, tanto al paciente como a su familia, e informarles sobre la existencia de asociaciones de pacientes y registros de enfermos con DMD.
TratamientoLa historia natural de la DMD se ha modificado en los últimos años gracias a la instauración de un tratamiento multidisciplinar precoz, que incluye la administración de corticoides y el adecuado manejo respiratorio, cardíaco, nutricional y ortopédico36. En series históricas, los pacientes fallecían poco después de la adolescencia, pero con la introducción de la ventilación no invasiva y la sistematización de la cirugía de escoliosis la supervivencia se ha prolongado hasta la tercera (y excepcionalmente, hasta la cuarta) década de la vida37,38. Esto implica que la DMD ha dejado de ser una enfermedad de ámbito exclusivamente pediátrico y que muchos pacientes tendrán que pasar a una unidad neuromuscular de adultos.
Los pacientes deben ser atendidos en unidades especializadas, constituidas por un equipo de profesionales coordinado y con experiencia en el manejo de la enfermedad.
1. Tratamiento farmacológico: corticoidesLos corticoides son el único tratamiento farmacológico que enlentece la progresión de la debilidad en la DMD. Aunque su mecanismo de acción no está completamente definido, su prescripción está avalada por ensayos clínicos aleatorizados y revisiones sistemáticas Cochrane36,39,40. La dosis establecida es de 0,75mg/kg día de prednisona o 0,9mg/kg día de deflazacort. Esta pauta ha demostrado estabilizar la funcionalidad motora de 6 meses a 2 años de media, mejorar la función respiratoria y reducir la aparición de escoliosis. Los beneficios a nivel cardíaco son menos evidentes.
Aunque el régimen de administración diaria de corticoides es el más establecido y parece el más efectivo, también se utilizan otras pautas para minimizar los efectos adversos. Es posible el uso de corticoides 10 días sí y 10 días no (manteniendo la misma dosis/kg/día)41 o la administración exclusiva de fines de semana (5mg/kg en sábado y domingo)42.
El tratamiento se inicia entre los 4 y 6 años, y se ajusta en función de la progresión clínica y del peso. Si no hay efectos secundarios graves, se puede mantener la medicación una vez perdida la marcha por los efectos beneficiosos sobre la función cardiorrespiratoria y la escoliosis.
Los efectos secundarios más frecuentes en los pacientes con DMD tratados con corticoides son: aumento de peso, cambios estéticos (aspecto cushingoide, hirsutismo y acné) y trastorno de conducta. Es obligatorio monitorizar y prevenir la aparición de otras complicaciones. Hay que controlar periódicamente el peso, la talla y la presión arterial. Se debe cuidar especialmente la salud ósea administrando suplementos de calcio y vitamina D y realizando densitometrías de forma seriada. Las infecciones se han de tratar enérgicamente y se pautará un protector gástrico ante problemas digestivos. Es recomendable hacer una revisión oftalmológica anual para descartar la presencia de cataratas (sobre todo con deflazacort). Junto al sobrepeso, otros aspectos endocrinológicos que deben vigilarse son las cifras de glucemia y el desarrollo puberal36. Si los efectos secundarios son difícilmente manejables, se reducirá un 30% la dosis de corticoides antes de plantear su retirada. Dosis por debajo de 0,3mg/kg día de prednisona no han demostrado eficacia en la DMD39.
2. Fisioterapia y actividad físicaLa fisioterapia se basa en ejercicios de estiramiento muscular para mantener el rango de movimiento y la simetría, y prevenir las contracturas. La natación es un deporte excelente para estos pacientes y se debe mantener la activad física sin sobreesfuerzos. Por el contrario, hay que evitar el ejercicio contra resistencia porque puede favorecer el daño muscular43.
3. Ortesis y cirugía ortopédicaLas ortesis se emplean en la prevención de contracturas. En la fase ambulatoria se utilizan férulas antiequino nocturnas para intentar frenar la retracción aquílea. Las ortesis articuladas de pie-tobillo-rodilla son útiles para prolongar la marcha en la fase que anticipa la pérdida de la misma. La adaptación al dispositivo conlleva habitualmente realizar una elongación del tendón de Aquiles.
Aunque el riesgo de escoliosis progresiva se ha reducido con el uso de corticoides, la incidencia de fracturas vertebrales ha aumentado. La escoliosis se interviene cuando el ángulo de Cobb se encuentra entre 20°-40°3. La función pulmonar condiciona su realización, por lo que la evaluación preoperatoria es fundamental para asegurar buenos resultados quirúrgicos y un postoperatorio sin complicaciones. Si el paciente tiene una capacidad vital forzada (FVC) menor de 50%, es beneficioso el uso de ventilación mecánica no invasiva antes y después de la intervención36.
4. Manejo respiratorioLa FVC predice el desarrollo de hipercapnia y determina la supervivencia20. En la fase ambulatoria, como mínimo, hay que evaluar la FVC anualmente. Con la pérdida de la marcha, es preciso estrechar el seguimiento; cada 6 meses se debe determinar la FVC en sedestación, la saturación de O2 con pulsioximetría y el flujo máximo de tos36. Adicionalmente, se realizarán estudios de sueño en función de la situación del paciente. Existen dispositivos mecánicos de asistencia a la tos. La hipoventilación sintomática es indicación de ventilación mecánica no invasiva, lo cual mejora la calidad de vida y reduce la morbimortalidad precoz derivada de la alteración respiratoria44.
Se recomienda la vacunación frente a la gripe y al neumococo.
5. Manejo cardiológicoCon la prolongación de la supervivencia en pacientes con DMD, las complicaciones cardíacas cobran relevancia. La evaluación cardíaca rutinaria debe incluir al menos un electrocardiograma y un ecocardiograma. Antes de los 10 años, es suficiente una revisión cada 2 años, pero posteriormente la frecuencia debe ser anual36. En caso de miocardiopatía, el tratamiento de primera línea son los inhibidores de la enzima conversora de angiotensina (IECA), seguidos de los bloqueadores beta y los diuréticos. Algunos autores han encontrado una disminución de la mortalidad en pacientes que recibían IECA en fases presintomáticas sin disfunción ventricular45.
6. NutriciónMantener un estado nutricional adecuado es un objetivo esencial en el manejo de la DMD. Hay que monitorizar regularmente el peso y la talla/longitud de brazo, e instaurar las medidas dietéticas adecuadas. En la fase ambulatoria, la actividad física reducida y el uso de corticoides favorecen el sobrepeso, lo que es contraproducente para mantener la movilidad. Sin embargo, en fases finales de la enfermedad la nutrición puede estar comprometida debido a debilidad de la musculatura masticatoria y deglutoria. En estos casos, se puede valorar la necesidad de gastrostomía46.
7. Intervención cognitivaLos problemas cognitivos de los pacientes con DMD se deben abordar de forma específica tras realizar una evaluación neuropsicológica. En función del resultado, se indicará la necesidad de logopedia, psicoterapia o adaptación curricular.
8. AnestesiaSe recomienda el uso de anestésicos por vía intravenosa por el riesgo de hipertermia maligna-like y rabdomiólisis de los anestésicos inhalados, como halotano o isoflurano. Los relajantes musculares despolarizantes están formalmente contraindicados en la DMD.
Terapia en fase de investigaciónEn los últimos años, la medicina traslacional ha experimentado un avance espectacular, lo que ha facilitado el acercamiento entre la investigación básica y la clínica. En la DMD esta situación se ha traducido en un número creciente de ensayos clínicos en humanos. A continuación, se resumen las principales aproximaciones terapéuticas que se están investigando y que en el futuro podrían cambiar el curso de la enfermedad.
- –
Terapia basada en el tipo de mutación. La mutación determina el tipo de terapia, por lo que sólo es aplicable a un subgrupo de pacientes con DMD.
- 1.
Salto del exón. El objetivo es restablecer el marco de lectura de la distrofina y sintetizar una proteína de menor peso molecular, pero funcionante. De forma simplificada, sería como convertir un paciente con DMD en un paciente con DMB. Para ello se utilizan oligonucleótidos antisentido. Son fragmentos de ARN o ADN modificados que reconocen secuencias específicas e interfieren en el procesamiento del ARNm ocultando determinados exones (que son «saltados») para que se siga sintetizando la proteína. El salto del exón 51 (aplicable al 13% de pacientes con DMD) se ha probado en varios ensayos clínicos fase II/ III. El perfil de seguridad parece aceptable y, tras su administración sistémica (subcutánea o por vía intravenosa), hay producción endógena de distrofina47,48. Se están planificando ensayos con salto de otros exones.
- 2.
Ataluren®. Las mutaciones puntuales nonsense, presentes en el 10-15% de los pacientes, provocan un codón de parada prematura en el ARNm de la distrofina. Existen compuestos, como Ataluren® (previamente conocido como PTC124), con capacidad para que durante el procesamiento «se ignore» este codón de parada y se siga produciendo la proteína. Este compuesto fue probado en un ensayo clínico en fase II. La tolerancia fue buena y se restauró la producción de distrofina, pero no se produjo mejoría funcional en los pacientes.
Está en marcha un ensayo en fase III para confirmar o no estos resultados49.
- –
Terapia génica. Desde que se conocieron las bases moleculares de la DMD, la terapia génica es una de las principales dianas de la investigación. El objetivo es introducir en el miocito un gen de «micro-distrofina» (que sólo contiene los dominios esenciales de la proteína) vehiculizado por un adenovirus. En un ensayo en fase I, la administración intramuscular del vector se mostró segura y bien tolerada, aunque la expresión de distrofina en el músculo tratado fue limitada50.
- –
Terapia celular. El transplante de células madre es una opción atractiva, potencialmente aplicable a diversas enfermedades degenerativas. Aunque la utilización de mioblastos como regeneradores de células musculares sanas no ha conseguido resultados, la investigación con mesangioblastos resulta prometedora.
- –
Nuevos compuestos (en fase de ensayo clínico): idebenona para reducir el estrés oxidativo y la fibrosis; sildenafilo para restaurar la vía de la sintasa del óxido nitroso y mejorar la vasodilatación y la relajación muscular49; inhibidores de la miostatina para aumentar la masa muscular.
La autora declara no tener ningún conflicto de intereses.