El acné vulgar es uno de los trastornos dermatológicos más frecuentes1 en las consultas. Presenta una elevada prevalencia y afectan a todas las razas, aunque con menor intensidad a asiáticos y negros2. Millones de personas en todo el mundo la padecen3,4. En la distribución por edades, los estamentos más afectados, tanto en intensidad como en número de individuos, comprenden entre los 14 y los 17 años, es decir, entre el 70 y el 87% de los adolescentes3. Afecta en mayor proporción al género masculino, probablemente por la influencia que ejercen las hormonas sexuales masculinas en la queratinización folicular y en la composición del sebo glandular5. En las mujeres, la tendencia a la cronicidad es más elevada y hasta en el 30% de ellas puede persistir durante todo el período fértil. El tratamiento efectivo y precoz del acné puede evitar y prevenir secuelas, tanto emocionales como cutáneas2,6.
FisiopatologíaEs una enfermedad inflamatoria crónica del folículo pilosebáceo7. No existen datos en la literatura médica que sugieran diferentes fisiopatologías del acné en los diferentes subgrupos (adolescentes, adultos, hombres, mujeres) a excepción del relacionado con alteraciones hormonales en la mujeres8.
Globalmente, se acepta que la aparición de esta enfermedad radica en 4 pilares fundamentales4,7,8. Existen otros factores relacionados con su aparición como: hormonas, factores genéticos, causas externas de oclusión folicular1,7,9, etc. Últimos estudios apuntan al factor nuclear FoxO1 como el regulador del balance entre factores promotores y preventivos del acné, el cual está disminuido cuando prevalecen los factores promotores10.
- —
Hiperproducción sebácea11: la secreción grasa facial se considera una de las principales causas en el desarrollo del acné5,11. La sustancia excretada por las glándulas sebáceas humanas está compuesta por triglicéridos, fracción mayoritaria y presuntamentente implicada en el desarrollo del acné, ceramidas, escualenos y una pequeña proporción de colesterol y éster de colesterol. Los métodos para cuantificar la producción sebácea están aún en desarrollo11.
- —
Hiperqueratinización folicular (HF)12: se ha demostrado el aumento en la proliferación de los queratinocitos, pero los mecanismos por los que se produce se desconocen12. La formación de comedones, lesiones fundamentales en este trastorno12, es el resultado de la hiperproliferación de queratinocitos y del aumento de su adhesión celular, lo cual facilita su retención formando un tapón córneo en el ostium folicular y favoreciendo la acumulación de grasa12.
- —
Colonización por Propionibacterium acnes12: la presencia de esta bacteria induce y mantiene un estado inflamatorio perifolicular que contribuye a la patogenia del acné, lo que aún no está claro son las rutas inflamatorias que utiliza. Puesto que P. acnes actúa tanto en la fase inicial del acné como en la tardía, se considera una de las dianas terapéuticas más importantes.
- —
Inflamación dérmica periglandular5: se ha demostrado que los cambios inmunes y la respuesta inflamatoria son procesos que ocurren previamente a la HF. La respuesta inflamatoria que se produce tiene un patrón similar a la hipersensibilidad retardada o tipo IV e implica a linfocitos y citocinas1,7,9 en una compleja cascada inflamatoria tanto autocrina como paracrina8. Se ha demostrado que los retinoides actúan como factores inhibidores de esta cascada inflamatoria.
Algunos de los factores implicados en la cronicidad del acné son: hiperproducción de andrógenos, colonización del folículo pilosebáceo por P. acnes, antecedentes familiares, algunos subtipos de acné como el acné conglobata, el queloidal o la foliculitis decalvans8.
Otros factores implicados en la patogenia del acné se describen a continuación:
- –
Acné asociado a alteraciones endocrinas13: se han implicado múltiples hormonas en el desarrollo del acné a través de la regulación de la glándula sebácea y su funcionamiento como andrógenos, estrógenos, hormona del crecimiento, insulina, factor de crecimiento insular-1 (IGF-1), corticotropina (CRF), hormona adrenocorticotropa (ACTH), melanocortina y glucocorticoides4,13. Por tanto, enfermedades como el síndrome del ovario poliquístico (SOP), síndrome de Cushing, hiperplasia suprarrenal congénita, tumores secretores de andrógenos o acromegalia son algunos ejemplos de enfermedades sistémicas que cursan con acné13. El acné grave y persistente en mujeres obliga a descartar alteraciones endocrinas11,14 (tabla 1).
- –
Acné asociado a fármacos13: numerosos fármacos se han relacionado con la aparición de acné o erupciones acneiformes o bien con el empeoramiento del mismo. En los últimos años, algunos quimioterápicos se han relacionado con este proceso. Clínicamente, a diferencia del acné vulgar, estas erupciones se caracterizan por ser monomorfas, fundamentalmente a expensas de pápulas y pústulas dispuestas en cara y tronco. Clásicamente, la lesión principal del acné, es decir, el comedón, está ausente13.
- –
Acné y dieta: esta relación clásica que hace años demonizó a algunos productos como el chocolate y que posteriormente fue obviada y olvidada, vuelve a estar de moda en las últimas publicaciones. Actualmente, las restricciones dietéticas no están recomendadas por los expertos15, salvo que el paciente relacione claramente la ingesta de un producto con el empeoramiento de su acné. Por tanto, las recomendaciones han de ser individualizadas y las observaciones personalizadas15.
Sin embargo, las últimas investigaciones apuntan a que el elevado índice glucémico en las dietas, factor que tiene un papel fundamental en la patogenia de enfermedades cardiovasculares, obesidad o diabetes5, empeora el acné7,15. El elevado consumo de carbohidratos con un elevado índice glucémico favorece un estado de hiperinsulinismo5 que ejerce influencia en la regulación de la queratinización folicular, el desarrollo glandular y la secreción sebácea5,7,16. Este estado de hiperinsulinemia estimula factores proinflamatorios como el factor de crecimiento insulínico (IGF-1) y activa el factor nuclear Fox-O1, ambos implicados en la cascada inflamatoria del acné5.
Se está estudiando la implicación de otros elementos nutricionales como los ácidos grasos omega-3, antioxidantes, cinc, yodo y vitamina A en la patogenia del acné5,15. El yodo está implicado en el proceso de desgrasado de la leche y algunos autores han constatado que pacientes con dietas ricas en yodo presentan mayor prevalencia de acné noduloquístico5,16, por lo cual el consumo de leche se relaciona con un empeoramiento del acné. Pese a ello, no se recomienda excluirla de la dieta, debido a la importancia del aporte de calcio en poblaciones infantiles. Si es preciso excluirla, se debe complementar la dieta con aportes de calcio y vitamina D15.
Lectura rápida
El acné es una de las enfermedades dermatológicas más frecuentes y con mayor demanda en las consultas médicas.
FisiopatologíaLa fisiopatología del acné implica 4 pilares fundamentales: hiperqueratosis folicular, hiperproducción sebácea, colonización del folículo pilosebáceo por Propionibacterium acnes e inflamación folicular.
Clasificamos el acné en la edad pediátrica en: neonatal, infantil, prepuberal y puberal, en función de la edad de inicio del proceso17.
La presentación clínica del acné vulgar es muy variada1. Clásicamente se divide según la morfología y gravedad de las lesiones.
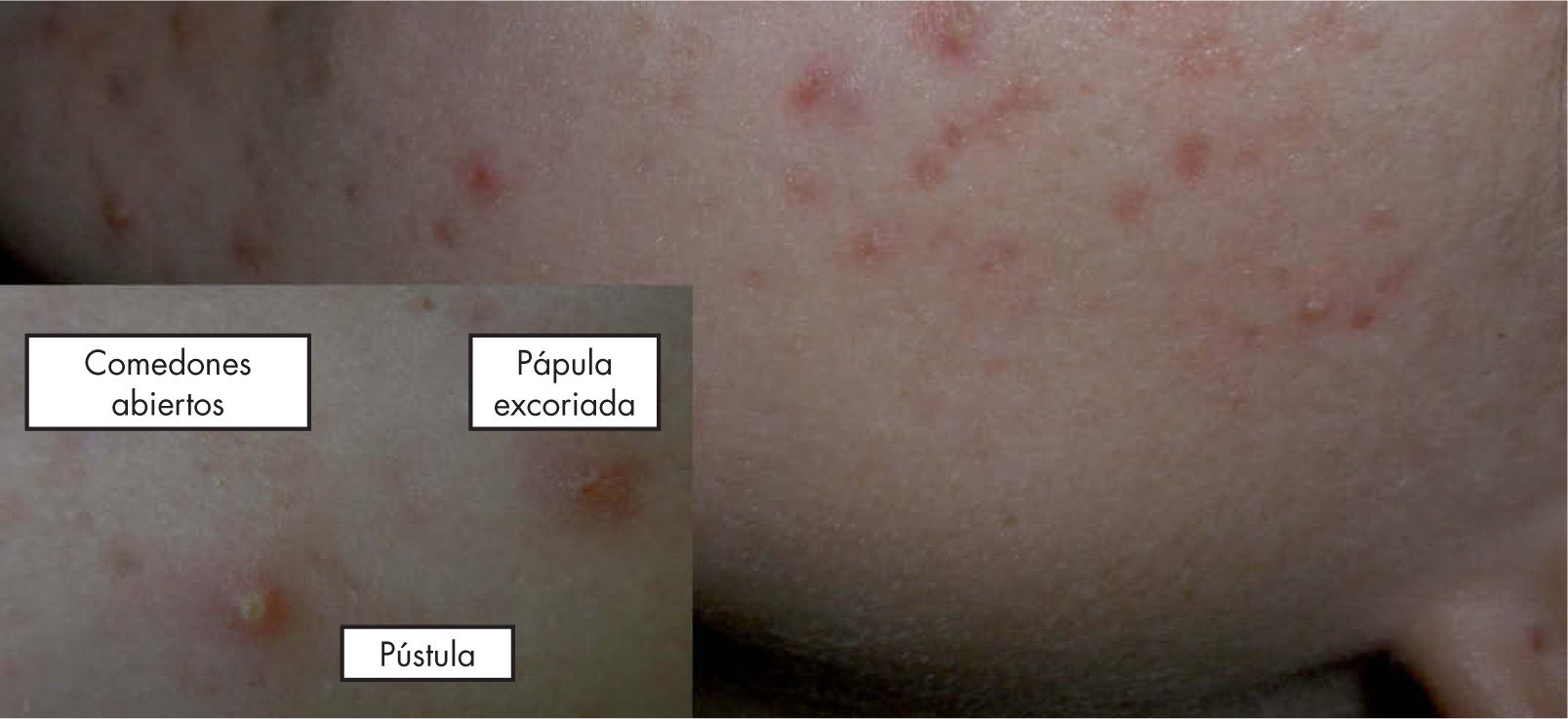
El comedón es la lesión precursora y definitoria del acné3,8. Este puede dar lugar a lesiones inflamatorias y no inflamatorias simultáneamente, dando la característica polimorfa a esta entidad, que se presenta como un espectro continuo tanto en las manifestaciones clínicas como en el consecuente tratamiento1,18 (fig. 1).
- —
Lesiones no inflamatorias o comedones abiertos: son lesiones retencionales, en las que se aprecia dilatación del ostium folicular y retención de un material negruzco en su interior compuesto por queratina y ácidos grasos3.
- —
Lesiones inflamatorias: comedones cerrados o macrocomedones, pústulas, pápulas, nódulos, quistes y fístulas3,18. Tienen mayor tendencia a producir lesiones residuales. La mayoría de estas lesiones se concentran en el mentón y regiones malares11. Las lesiones nódulo-quísticas (10%) representan el extremo más grave de esta entidad18, son más resistentes al tratamiento y presentan mayor tendencia a producir desfiguración, cicatrización y desajustes psicológicos1.
En marzo de 1990, la American Academy of Dermatology publicó una guía de consenso para la clasificación de la gravedad del acné, en 4 grados3:
- 1.
Acné leve: presencia de comedones y escasas pápulas y/o pústulas.
- 2.
Acné moderado: presencia de comedones y múltiples pápulas y/o pústulas.
- 3.
Acné grave: múltiples pápulas y/o pústulas combinadas con nódulos.
- 4.
Acné muy grave: múltiples nódulos y quistes. Representa el extremo más grave y de mayor intensidad de la inflamación de esta enfermedad. Incluye el acné conglobata, el acné fulminans y el síndrome de tríada de oclusión folicular.
En los grupos de acné grave (3 y 4) incluimos aquellos casos leves o moderados que produzcan alteraciones en las relaciones sociales, laborales o afectivas de los pacientes o bien que tengan una pobre respuesta terapéutica. Así mismo, en este apartado incluimos la presencia o recurrencia de lesiones nodulares inflamatorias persistentes, aquellas que producen lesiones cicatriciales, lesiones fistulosas o productoras de drenaje purulento3.
Característicamente, las pacientes afectadas de síndrome de ovario poliquístico (SOP)5 presentan obesidad, hiperinsulinemia, resistencia a la insulina y signos de hiperandrogenismo (tabla 1).
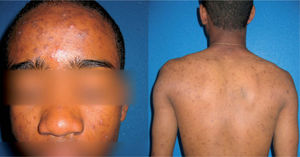
Raza negraDebido al creciente número de pacientes de raza negra en nuestras consultas, hemos considerado oportuno hacer una breve reseña de las peculiaridades de este tipo de piel y de las manifestaciones clínicas del acné en estos pacientes para su adecuado tratamiento19 (fig. 2). Los 2 principales motivos de consulta y que causan mayor estrés en estos pacientes son: las discromías, fundamentalmente la hiperpigmentación postinflamatoria (HPI) o hipopigmentación iatrogénica, y las lesiones cicatriciales, con tendencia a la formación de lesiones queloideas1,19. El tratamiento de estas secuelas y no del propio acné es lo que impulsa a muchos de estos pacientes a acudir a la consulta19.
La HPI es la característica clínica más distintiva en estos pacientes. Es más frecuente y más intensa en relación directamente proporcional al fototipo del paciente, es decir, más manifiesta cuanto más oscura es la piel. Este fenómeno se produce incluso en lesiones con escaso componente inflamatorio.
El correcto abordaje del acné en estos pacientes incluye un diagnóstico e instauración precoz del tratamiento para evitar secuelas, así como un balance entre la agresividad del tratamiento y el beneficio obtenido del mismo. Los retinoides tópicos son la primera línea de tratamiento en las pieles negras, unidos a la aplicación de antibióticos tópicos como la eritromicina o la clindamicina para reducir los niveles de colonización por P. acnes. Se recomienda la utilización conjunta frente a la monoterapia. Productos tópicos como la hidroquinona o el ácido acelaico pueden introducirse en la multiterapia del acné para evitar o mejorar la HPI. Así mismo, los peelings químicos superficiales, con ácido glicólico o ácido salicílico son efectivos y seguros en el tratamiento de las pieles oscuras. Contrario a lo que pueda parecer, se recomienda el uso de fotoprotectores con un factor de protección solar (FPS) elevado (30-50+), no comedogénicos, para prevenir la HPI.
Diagnóstico diferencialEl diagnóstico diferencial del acné vulgar incluye todas aquellas entidades clinicopatológicas cuyas manifestaciones clínicas presenten pápulas, pústulas, foliculitis, quistes o cicatrices1.
El acné neonatal debe diferenciarse de todas aquellas entidades neonatales que cursan con pustulosis y/o elevación de andrógenos17.
En las mujeres que presenten acné y otros signos de hiperandrogenismo deben descartarse alteraciones endocrinológicas (tabla 1).
Lectura rápida
El tratamiento tópico incluye higiene, peróxido de benzoílo, retinoides y antibióticos. La combinación de ellos es la terapia de elección y con la que se ha demostrado mayor coste-efectividad. El tratamiento oral incluye antibióticos, anticonceptivos e isotretinoína.
Los antibióticos de elección son las tetraciclinas, durante un período limitado de 2-3 meses. La minociclina no se considera actualmente tratamiento de elección.
Los objetivos terapéuticos de esta entidad son: resolución de las lesiones existentes, prevención y corrección de las secuelas y evitar la aparición de nuevas lesiones8.
El tratamiento del acné raramente está contraindicado20. La instauración precoz del mismo está indicada en lesiones inflamatorias, siendo más agresivo el tratamiento cuanto más graves sean las lesiones20. Así mismo, el tratamiento precoz agresivo también está indicado en pacientes con historia familiar de acné grave, incluso si el acné que presenta el paciente es leve o moderado o bien si existe riesgo de morbilidad psicológica20.
El tipo de tratamiento debe elegirse en función de la gravedad del acné, siendo la edad un factor no determinante20, salvo en el uso de tetraciclinas, cuya dispensación está contraindicada en menores de 8 años y el uso de la isotretinoína que no está recomendado en menores de 12 años.
Los factores20 que debemos considerar ante la elección del tratamiento son los siguientes: extensión del área/s afectada/s (facial, espalda, etc.), gravedad del acné (leve, moderado, severo), tipo de lesiones (inflamatorias y/o no inflamatorias), presencia de secuelas (discromías, cicatrices, etc.), antecedentes familiares de acné grave.
Puesto que el acné es una enfermedad multifactorial, con variada expresividad clínica, el tratamiento consecuentemente está basado en la multiterapia, siendo por tanto la terapia combinada el tratamiento de elección en el abordaje de esta enfermedad8.
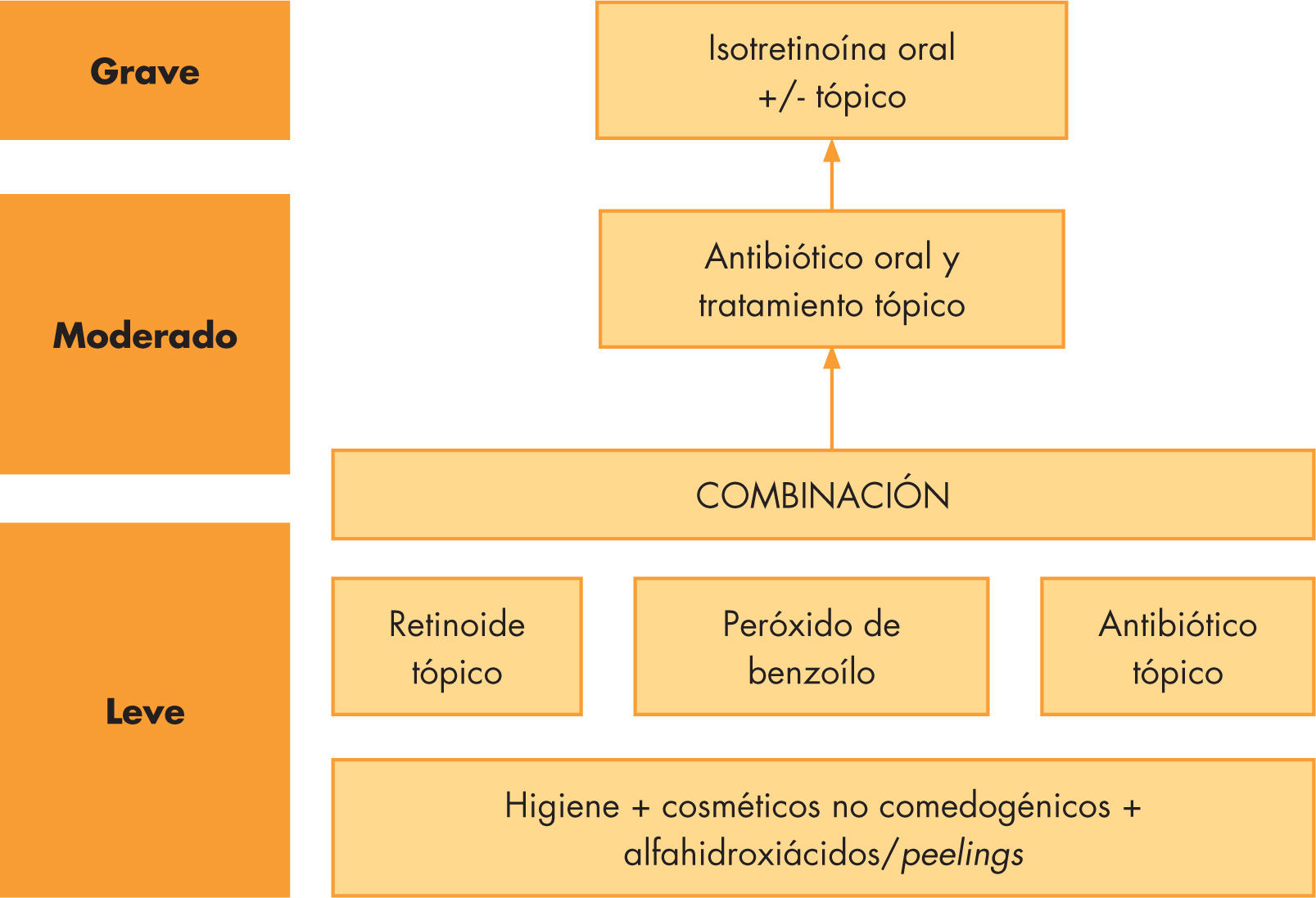
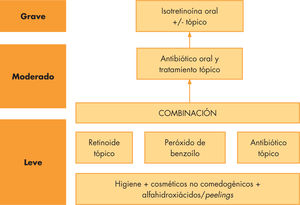
En las numerosas guías clínicas y consensos publicados respecto al tratamiento del acné queda reflejado que el abordaje del tratamiento debe ser escalonado (fig. 3). Ha de iniciarse el tratamiento tópico siempre que sea posible, instaurarse tratamiento sistémico cuando sea necesario, limitando el uso de antibióticos orales o tópicos, siempre que podamos. Es conveniente simultanear tratamiento tópico y oral siempre que sea tolerable por el paciente. No se recomienda utilizar tratamiento antibiótico tópico y oral concomitante estando contraindicado su uso si son de familias de antibióticos diferentes8,20.
Lectura rápida
La isotretinoína es el tratamiento de elección para los pacientes que presenten acné grave y para aquellos que, a pesar de presentar acné moderado, sufran importantes secuelas físicas o psicológicas. La terapia oral está contraindicada en pacientes embarazadas y lactantes. El uso de tetraciclinas está contraindicado en pacientes menores de 8 años y la isotretinoína no se recomienda en menores de 12 años. El tratamiento debe ser consensuado con el paciente. Ha de instaurarse tratamiento y seguimiento individualizados.
El tratamiento tópico1 incluye productos de higiene, peróxido de benzoílo (PBO), retinoides tópicos (adapaleno, tazaroteno, isotretinoína), antibióticos (eritromicina, clindamicina, dapsona) y la combinación de ellos. Todos estos productos tienen indicación específica en pacientes mayores de 12 años, sin embargo, se utilizan del mismo modo en pacientes de menor edad (8-11 años) cuando son necesarios20. Estos tratamientos son irritantes y producen sequedad cutánea. Para minimizar estos efectos se recomienda gradualización en el tiempo de permanencia del producto sobre la piel y la utilización de productos hidratantes libres de grasa20.
- —
Higiene: el objetivo de la higiene es desengrasar la piel y prepararla para obtener mayor tolerancia y efectividad en la aplicación del tratamiento. Se recomienda el lavado facial dos veces al día, que ha demostrado ser superior en efectividad frente a una aplicación diaria. Sin embargo, se debe evitar el uso de productos muy irritantes o astringentes que deterioren la barrera cutánea, limiten la aplicación del tratamiento o puedan exacerbar las lesiones de acné20.
- —
Peróxido de benzoílo: es un potente agente oxidante y lipofílico que atraviesa la capa córnea y penetra fácilmente en el folículo pilosebáceo. Posee actividad antibacteriana, no asociada a resistencias, antiinflamatoria, queratolítica y cicatrizante21. Se utiliza como tratamiento de primera línea del acné leve o moderado5,8 y como terapia de mantenimiento. Sin embargo, se ha demostrado una eficacia superior en la aplicación de su combinación con antibióticos tópicos que su uso en monoterapia21. Su empleo en monoterapia ha demostrado una eficacia similar a la aplicación de adapaleno al 0,1% gel21. La formulación mejor tolerada y que ha demostrado no ser inferior en eficacia a concentraciones más elevadas es de 2,5%17.
Los efectos secundarios más frecuentes son locales (eritema, descamación, prurito y escozor) y dependientes de la dosis. Puede producir blanqueamiento en piel negra, lo cual es más frecuente si se mezcla con fotoprotectores que contengan ácido p-aminobenzoico6.
- —
Peróxido de benzoílo y adapaleno22: esta combinación ejerce acción sinérgica antiinflamatoria y antibacteriana21. Además, el PBO favorece la penetración del retinoide en el folículo pilosebáceo favoreciendo su eficacia. La combinación comercial, con concentraciones fijas de ambos productos, ha demostrado su eficacia y tolerabilidad a largo plazo22 (al menos 12 meses). Aunque no hay estudios comparativos entre las combinaciones peróxido de benzoílo-retinoide frente a antibiótico-retinoide, estudios de ambas combinaciones por separado sugieren eficacia similar entre ellos21.
- —
Antibióticos tópicos: los más utilizados son eritromicina y clindamicina. Su uso está limitado a 6-12 semanas8. Se recomienda evitar el uso de antibióticos en monoterapia, tanto tópico como oral y evitar simultanear tratamiento antibiótico oral y tópico máxime cuando sean de familias diferentes8. Su indicación en el tratamiento del acné radica tanto en su acción antibacteriana como en su acción antiinflamatoria9. Numerosos artículos han demostrado los efectos antiinflamatorios de estas moléculas, tanto directos como indirectos y tanto en monoterapia como en combinación con isotretinoína tópica o peróxido de benzoílo9.
- —
Retinoides tópicos: su uso está contraindicado en pacientes embarazadas por su potencial teratogénico2. Se recomienda su uso como terapia de mantenimiento tanto en monoterapia como en combinación20. Actualmente no existe evidencia de que su uso continuado incremente la mortalidad23.
- —
Dapsona tópica al 5%24: ha demostrado ser más efectiva que el uso de placebo en el tratamiento del acné leve o moderado con buena tolerancia, incluso en pacientes con déficit de glucosa-6-fosfato deshidrogenasa13. Sin embargo, no existen estudios comparativos con los tratamientos de elección actuales que demuestren su superioridad13,24. Las lesiones inflamatorias responden en el primer mes de tratamiento, mientras que las lesiones no inflamatorias responden típicamente al segundo o tercer mes. Los efectos secundarios son locales y no es preciso realizar controles hematológicos a diferencia del tratamiento oral, ya que la absorción sistémica del fármaco es mínima. Serían necesarios estudios de formulaciones que combinen el uso de dapsona tópica con otros agentes antiacneicos tópicos que demuestren su efectividad y seguridad.
El incumplimiento terapéutico es la primera causa de no respuesta o fallo del tratamiento. Los adolescentes son un grupo de pacientes con alto riesgo de incumplimiento terapéutico, por ello, la combinación de terapias ayuda a simplificar el tratamiento y a incrementar su adherencia al mismo21.
Terapia fotodinámicaLa terapia fotodinámica1 es un tratamiento basado en la aplicación de una sustancia fotosensibilizante, actualmente precursores de porfirinas25, y posterior irradiación de la zona a tratar con una fuente de luz roja que activa esta sustancia. Se han registrado escasas alergias a estas sustancias25.
La diana terapéutica de esta técnica son las glándulas sebáceas25. El mecanismo biológico por el que actúan es a través de la producción de radicales libres de oxígeno que producen reducción de la obstrucción folicular, de la hiperqueratosis y cambios inmunológicos locales1.
Durante la irradiación se puede producir dolor, que es la causa más frecuente de rechazo del tratamiento, así como reacción inflamatoria local o hiperpigmentaciones transitorias25. El paciente debe de protegerse del sol durante las 48 h posteriores a la terapia para evitar reacciones de fotosensibilidad no deseadas. El tratamiento del dolor se realiza con frío local, disminuyendo la potencia de la luz o indicando la toma de analgésicos previa a la irradiación. En raras ocasiones se precisa la aplicación de anestesia local, la cual ha de aplicarse sin adrenalina, ya que puede disminuir el efecto de la terapia fotodinámica25.
Actualmente no existe un consenso sobre los parámetros que se deben utilizar, la metodología de aplicación ni los pacientes candidatos para ser tratados con esta técnica1,25. Además, no existen estudios comparativos con los tratamientos de primera línea indicados actualmente para el tratamiento del acné.
Se puede utilizar en pacientes en los que este contraindicado el tratamiento oral, que hayan presentado resistencia a los otros tratamientos, fundamentalmente antibióticos26, respuesta parcial o recurrencia1. Es una indicación que está fuera de ficha técnica1.
Tratamiento sistémicoEl tratamiento sistémico es el segundo escalón en la terapia del acné. Este escalón engloba antibióticos, anticonceptivos e isotretinoína oral. La terapia oral debe considerarse cuando el tratamiento tópico durante 3-4 meses no ha sido satisfactorio20.
En general, la terapia sistémica suele ser necesaria en adolescentes mayores, ya que en la etapa infantil y juvenil el acné tiende a presentarse de manera leve o moderada y es controlable con tratamiento tópico20. Sin embargo, la edad no es contraindicación absoluta para el uso del tratamiento sistémico salvo en menores de 8 años, en los que las tetraciclinas están contraindicadas por interferir en el desarrollo óseo y dental y en los menores de 12 años en los que no se recomienda la isotretinoína, según la Food and Drug Administration (FDA) y la Comisión Europea del Medicamento17.
- —
Antibiótico: el tratamiento con antibióticos orales está indicado en pacientes con acné leve o moderado que no han respondido a la terapia tópica o lo han hecho de manera parcial1, y así mismo está indicado si la extensión del acné leve-moderado afecta a grandes áreas como la espalda27.
Una vez alcanzado un adecuado control del acné, es necesario suspender el tratamiento para minimizar la exposición al mismo y evitar resistencias y efectos no deseados ya que el uso prolongado de antibióticos puede contribuir al desarrollo de problemas clínicos relevantes como la selección de cepas resistentes de estafilococos8. Si no se ha logrado el control, se debe reevaluar al paciente y plantear tratamiento con isotretinoína oral20,27.
Los antibióticos sistémicos más utilizados son las tetraciclinas (doxiciclina y minociclina); en ocasiones se pueden utilizar macrólidos como la eritromicina o quinolonas como el ciprofloxacino. Todas las tetraciclinas están contraindicadas durante el embarazo, la lactancia y en menores de 8 años27.
La minociclina presenta menor fotosensibilidad, pero mayor riesgo de efectos adversos en comparación con otras tetraciclinas. En estudios comparativos entre minociclina y doxiciclina, la eficacia, el perfil de seguridad y las resistencias son similares, siendo más costosa la primera, por tanto, la minociclina ya no está considerada como antibiótico de primera elección en el tratamiento del acné27. La dosis estándar de tetraciclina para el tratamiento del acné son 100 mg diarios. Dosis de 50 mg se han demostrado menos eficaces y dosis de 200 mg no se han demostrado superiores en eficacia y conllevan el riesgo de crear resistencias27.
Durante el tratamiento con estos antibióticos ha de extremarse la protección solar y puesto que son gastrolesivos, se recomienda su administración durante la ingesta27.
- —
Anticonceptivos sistémicos: la indicación de tratamiento hormonal en mujeres adolescentes incluye: hiperandrogenismo suprarrenal u ovárico confirmado, acné recalcitrante, acné que no ha respondido a varios ciclos de tratamiento con isotretinoína oral, acné tardío, SOP, signos clínicos de hiperandrogenismo (véanse manifestaciones clínicas y tabla 1), acné que sufre exacerbaciones premenstruales en mujeres sexualmente activas14. Una adecuada selección de las pacientes es la clave para decidir cuándo utilizar anticonceptivos sistémicos como primera línea de tratamiento y que los resultados terapéuticos obtenidos sean óptimos14.
No existen indicaciones claras sobre el momento más adecuado para iniciar el tratamiento con estos preparados, sin embargo, la mayoría de expertos están de acuerdo en que es conveniente esperar al menos un año tras la menarquia para su uso20. Los controles ginecológicos recomendados y las contraindicaciones de uso14 son los mismos que para la población general, de acuerdo a la edad de la paciente20. Además se deben investigar los antecedentes familiares de riesgo para la toma de anticonceptivos como son las migrañas, enfermedades cardiovasculares, enfermedad tromboembólica, hábito tabáquico20, etc.
La diana terapéutica de la terapia hormonal es la glándula sebácea, por tanto, en raras ocasiones se utiliza como monoterapia y en general suele combinarse con tratamiento tópico u oral que trate los otros pilares fisiopatológicos del acné14.
Tras la reformulación de muchas de las combinaciones anticonceptivas, hemos de reconsiderar el uso de estos fármacos dentro de nuestro arsenal terapéutico en el tratamiento del acné14.
- —
Isotretinoína oral: desde su aprobación por la FDA en 1982 para el tratamiento del acné, se han tratado más de 12 millones de personas. Este cambio constituyó un verdadero hito en el tratamiento de esta enfermedad, fundamentalmente para los casos graves3,18. La isotretinoína o ácido 13-cis-retinoico es un derivado de la vitamina A que activa receptores nucleares y regula su transcripción3,28. Aunque no es un agente antibiótico, tiene la capacidad de disminuir la densidad de P. acnes, incluso el resistente a antibióticos, en el folículo piloso. Además posee un efecto antiinflamatorio directo e indirecto y produce atrofia de la glándula sebácea con la consecuente disminución de la seborrea y disminución de las lesiones quísticas3,28.
La isotretinoína oral es el tratamiento más efectivo y de elección para el tratamiento del acné grave y muy grave con episodios prolongados o definitivos de remisión completa de la enfermedad1,3,20,28. Reduce entre el 80-90% de las lesiones tras 4 meses de tratamiento, con remisiones de entre el 70-89% tras 2-4 meses de finalización del tratamiento1. Esta indicación actualmente se hace extensiva a los siguientes casos: formas moderadas de acné que dejen secuelas cicatriciales muy marcadas, que provoquen estrés psicológico o que hayan sido resistentes a los tratamientos convencionales previos3. Así mismo es indicación de tratamiento con isotretinoína oral los casos de acné conglobata, acne fulminans (junto con corticoides orales) y acné con foliculitis por gramnegativos3.
La dosis total diaria puede dividirse en 2 tomas y se recomienda la ingesta de comida simultánea para evitar las molestias digestivas y mejorar la absorción y la eficacia3,18.
El rango terapéutico indicado varía entre 0,5 a 1 mg/kg al día durante 4 a 6 meses hasta obtener una dosis acumulada total de entre 120 y 150 mg/kg3,18. Raramente se utilizan dosis superiores a las recomendadas3, ya que las superiores a 150 mg/kg no han demostrado mayor eficacia18. Esquemas terapéuticos más recientes y múltiples estudios avalan el uso de dosis menores de fármaco con mejor tolerancia y eficacia similar, sobre todo en aquellos pacientes que presentan acné moderado29. Dos estudios han mostrado la efectividad del tratamiento intermitente con isotretinoína (entre 0,5-0,75 mg/kg/diarios, durante una semana, repitiendo el ciclo cada 4 semanas y con una duración del tratamiento de 6 meses) con mejora de la tolerancia y mayor coste-efectividad, para aquellos pacientes que presentan acné leve-moderado. Sin embargo, aproximadamente el 40% recayeron al año de seguimiento3. Por tanto, la dosis debe ser ajustada al tipo de acné y a la tolerancia del paciente3,29, teniendo en cuenta que las recaídas son más frecuentes en aquellos pacientes que no alcanzan la dosis total acumulada (menos de 120 mg/kg)3,18,29 (tabla 2).
Pacientes que presentan mayor tasa de recaídas tras tratamiento con isotretinoína oral
| Antecedente de historia prolongada de acné |
| Mujeres |
| Acné en tronco |
| Acné conglobata |
| Acné relacionado con el exceso de andrógenos |
| Esquemas terapéuticos que no alcanzan la dosis total acumulada recomendada |
| Pacientes que han recibido tratamiento en edades tempranas |
Fuente: Rigopoulos et al3 y Sardana y Garg29.
La respuesta clínica, con disminución de las lesiones inflamatorias, comienza entre 1 y 2 meses tras haber iniciado el tratamiento. Durante este período inicial, puede exacerbarse el acné3.
La monitorización del tratamiento se realiza mediante la valoración periódica de la función hepática y lipídica6, ya que son las alteraciones analíticas más frecuentes18. La periodicidad debe ser inicialmente mensual y posteriormente cada 2-3 meses hasta finalizar el tratamiento. Algunos autores recomiendan realizar una valoración analítica 1-2 meses tras finalizar el tratamiento para comprobar que los valores de las pruebas de función hepática y lipídica han retornado a la normalidad, si en algún momento del tratamiento estuvieron alteradas.
Los efectos colaterales3 más frecuentes son queilitis (si no está presente, hay que valorar dosis inadecuada o incumplimiento terapéutico), xerosis cutánea, síntomas gastrointestinales y cefalea1. Inicialmente algunos autores relacionaron la toma de este fármaco con la tendencia a la depresión y al suicidio, tesis que actualmente no ha sido confirmada18. Ofrecer la información adecuada y pautar normas de prevención para los efectos colaterales más frecuentes mejoran la adherencia terapéutica, fundamentalmente entre los pacientes más jóvenes20.
Puesto que es un fármaco teratógeno, está contraindicado durante el embarazo, así como durante el mes anterior y posterior al mismo. También está contraindicado durante la lactancia materna, así como la transfusión de sangre de un paciente en tratamiento con isotretinoína a una mujer embarazada18. Por ello se debe advertir a la paciente de este riesgo, iniciar tratamiento anticonceptivo doble3 un mes antes del inicio del tratamiento con isotretinoína y mantenerlo hasta un mes después. Además hay que realizar un test de embarazo previo y otro posterior al tratamiento y es recomendable realizar alguno más durante el curso del mismo6,18,20. El efecto teratógeno no está demostrado en fetos de progenitores masculinos en tratamiento con isotretinoína6. Está contraindicada en disfunciones hepáticas y renales graves3. Se consideran contraindicaciones relativas3 para su uso las siguientes: hiperlipidemia, diabetes mellitus, ingesta crónica de alcohol, antecedente personal o familiar de enfermedad inflamatoria intestinal crónica, debido a su efecto gastrolesivo18.