El objetivo final del tratamiento del derrame pleural y el empiema es la restauración de la función pulmonar. Todas las estrategias terapéuticas están dirigidas a limpiar en profundidad la cavidad pleural con el fin de disminuir la infección y permitir la reexpansión pulmonar. El amplio espectro existente en su presentación clínica conlleva una gran variedad de posibilidades de aproximación, que van desde la toracocentesis hasta la decorticación mediante cirugía abierta convencional.
A pesar de que la incidencia global del empiema está en aumento, continúa siendo una enfermedad con una alta controversia en la aproximación a su tratamiento.
El empiema afecta a 3,3 de cada 100.000 niños, y complica el 0,6% de las neumonías1 y el 20% de los derrames paraneumónicos2. Las últimas publicaciones indican un aumento en su prevalencia relacionada con un cambio en la política de utilización de antibióticos en atención primaria3 y con la introducción de la vacuna antineumocócica polivalente1. Con una alta morbilidad, rara vez es causa de muerte entre la población pediátrica.
Puntos clave
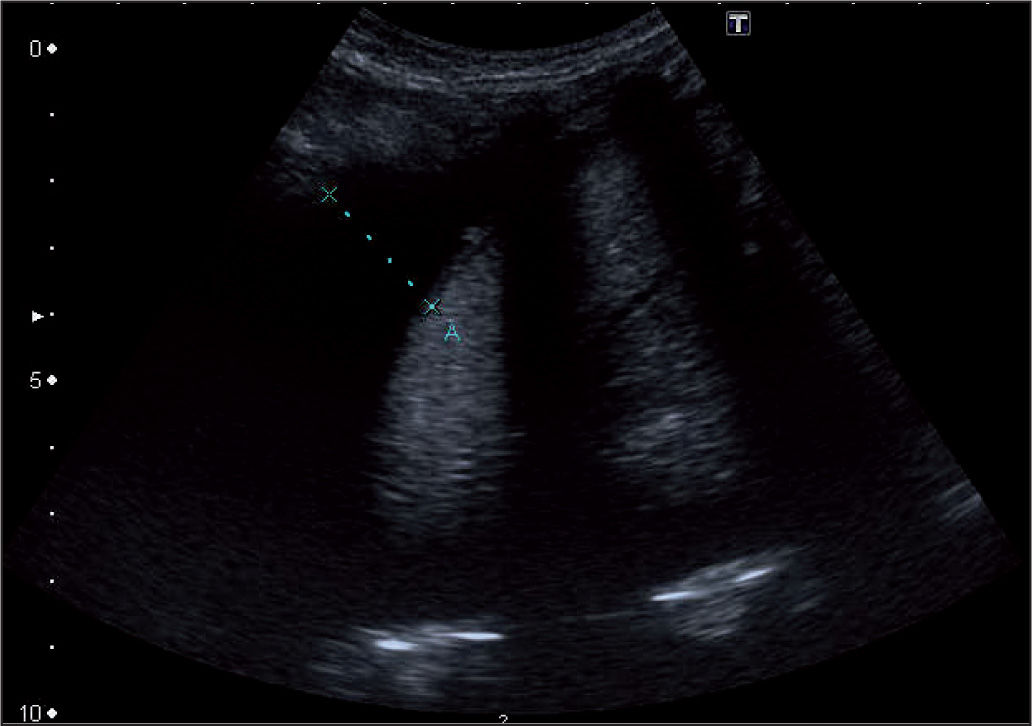
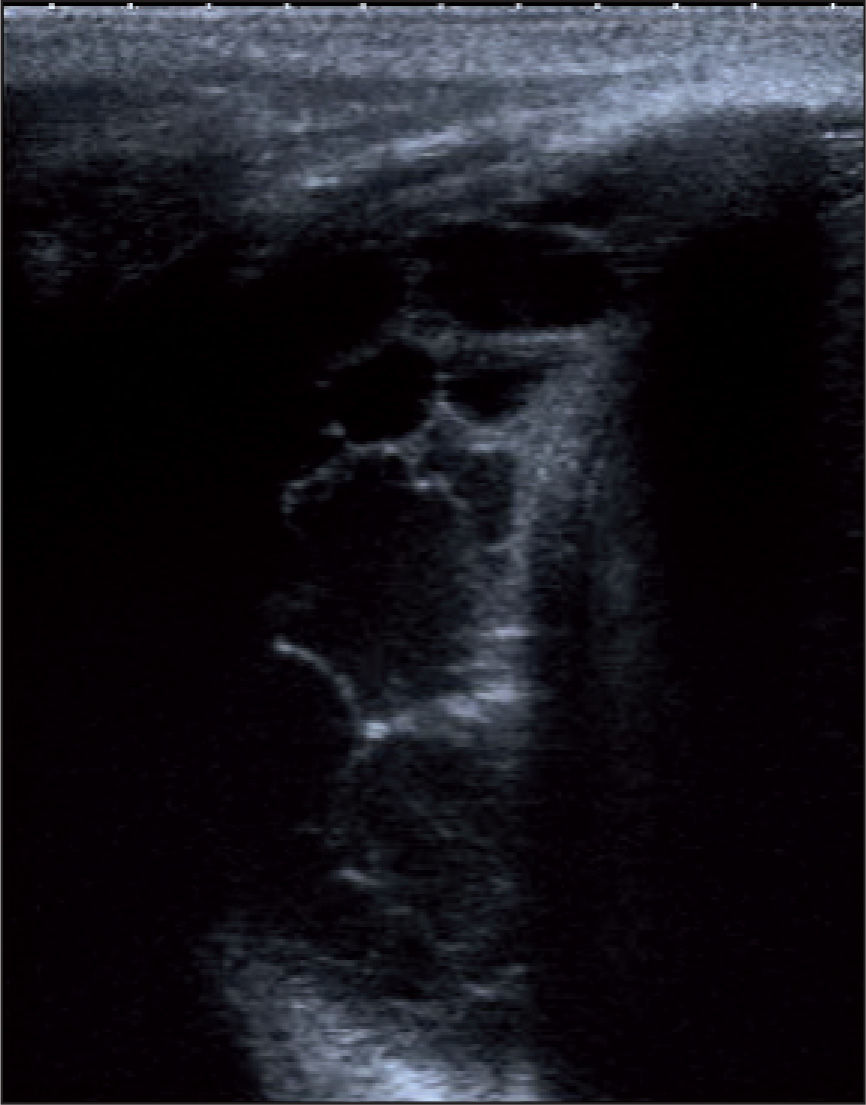
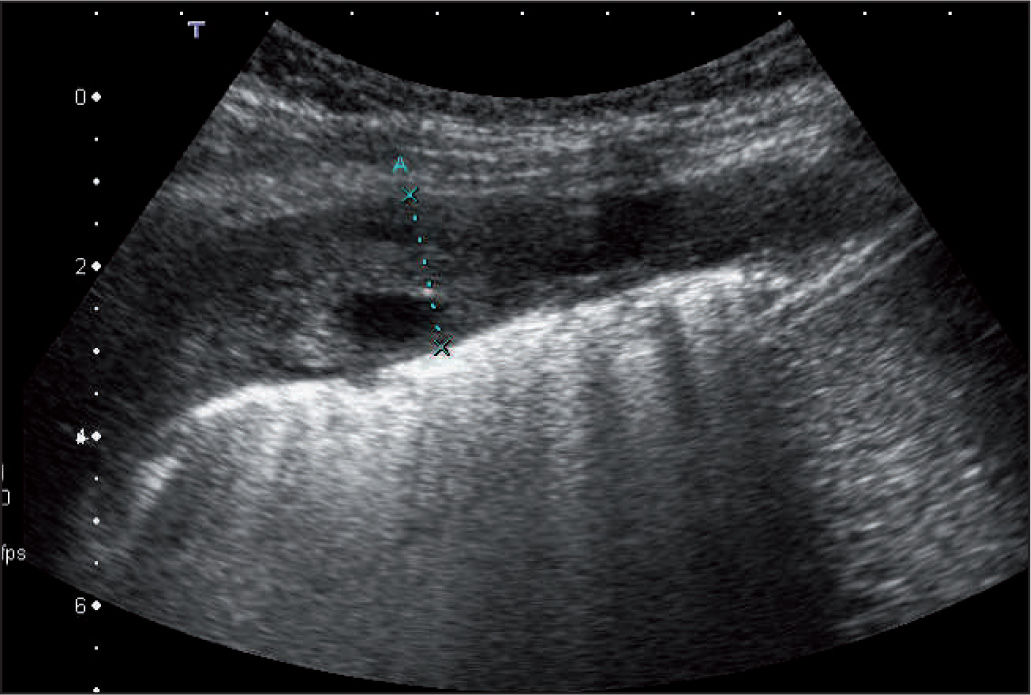
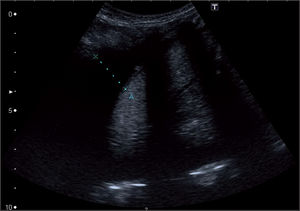
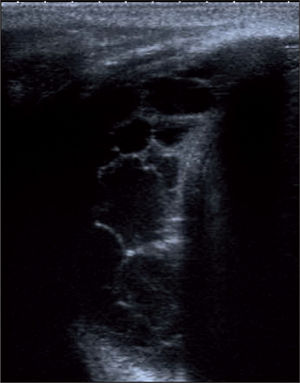
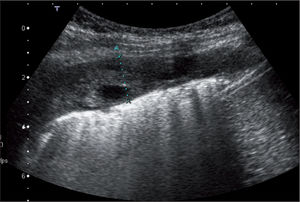
Clásicamente se describen 3 estadios en su desarrollo: a) una primera fase exudativa, con aumento en la producción de líquido bajo en contenido celular; b) le sigue una fase fibropurulenta, en la que aumenta la celularidad a expensas de leucocitos y comienza la formación y la acumulación de fibrina, la aparición de loculaciones y la acidificación del medio, y c) al final se llega a una fase organizativa, con proliferación de fibroblastos en la que aparece paquipleuritis. Hamm y Light4 añaden una fase previa inicial denominada pleuritis seca, en la que se produce inflamación e irritación de la pleura sin aumento de líquido (figs. 1-3).
Parece lógico pensar que cada fase se beneficiaría de un tratamiento específico, y que, por tanto, sería fundamental establecer unos criterios claros de diagnóstico y estadificación que permitieran protocolizar una pauta de actuación. A pesar de esto, en la bibliografía faltan marcadores diagnósticos y pronósticos. En pacientes adultos, el análisis bioquímico del líquido pleural es fundamental en el tratamiento del derrame. Los criterios de Light diferencian el exudado del trasudado, y la infección se marca por una acidosis pleural con aumento de lactatodeshidrogenasa y disminución de glucosa. Estos valores forman parte de la mayoría de protocolos terapéuticos y está formalmente aceptada la indicación de drenaje del derrame cuando el pH está por debajo de 7,20. Pero estos criterios, bien establecidos en adultos, no se han validado en la población pediátrica y en la actualidad no hay suficiente evidencia que recomiende su análisis de rutina3. Wait et al2 encontraron en un estudio aleatorizado en adultos que el 55% de los derrames loculados tenía un pH > 7,2.
Frente a esto, la ecografía se erige como un valor en alza. Para Pinotti et al5, los ultrasonidos son una buena exploración complementaria que diferencia los estadios progresivos del derrame y sientan la indicación de drenaje, aunque siguen considerando a la glucosa y el pH como los mejores parámetros. Chiu et al6 proponen un algoritmo de tratamiento basado exclusivamente en las características ecográficas del líquido. Colice et al7 combinan los 2 criterios junto con los estudios bacteriológicos para definir el riesgo de mal resultado y la necesidad de drenaje.
Con el tratamiento antibiótico intravenoso como terapia de base para el tratamiento de la neumonía, una vez establecido el diagnóstico del derrame, el objetivo final es restaurar la función pulmonar. Cualquier estrategia terapéutica que se adopte debe dirigirse a limpiar en profundidad la cavidad pleural para disminuir la infección y permitir la reexpansión del pulmón. Desde la toracocentesis hasta la decorticación mediante cirugía abierta convencional, un repaso de la bibliografía descrita hasta el momento demuestra una gran controversia en el tratamiento de esta enfermedad, sobre todo en los estadios intermedios de ésta. La ausencia de estudios aleatorizados, la falta de acuerdo en criterios diagnósticos y pronósticos, que imposibilitan la comparación entre series de casos, y el hecho de que los niños en su mayoría presenten una buena recuperación a largo plazo, independientemente del tratamiento aplicado, deriva en una falta de consenso que lleva a cada equipo a elegir el tratamiento en función de la experiencia y las preferencias propias, y no a partir de protocolos de actuación claramente establecidos.
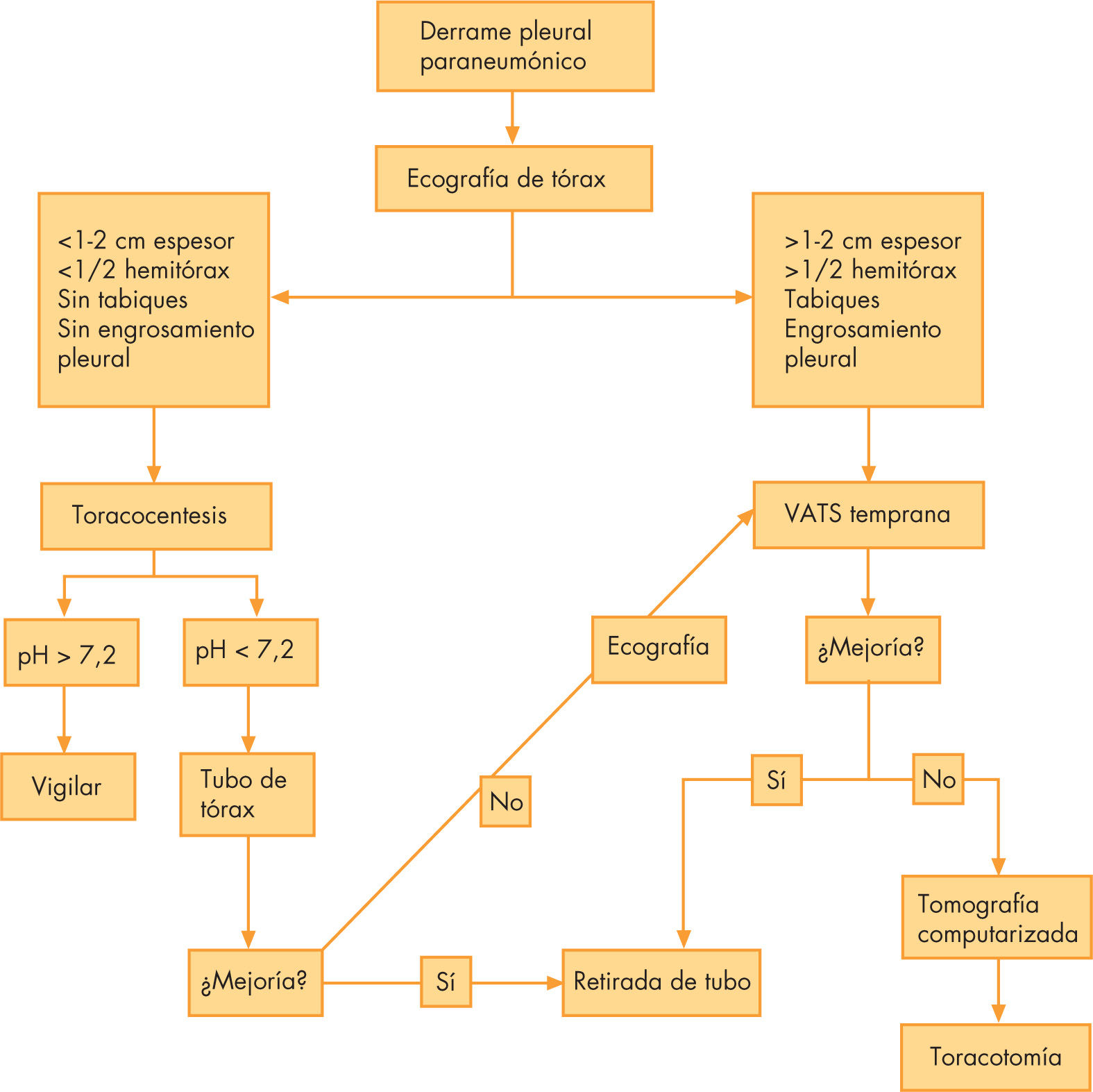
Los antibióticos aislados quedan reservados para derrames pequeños, no tabicados y que no afectan a la respiración. si persiste la fiebre tras 48h de tratamiento, el derrame es grande (> 1-2cm de espesor y/o > 1/2 hemitórax), aparecen tractos de fibrina, loculaciones o engrosamiento pleural en la ecografía o hay afectación de la función pulmonar, se establece la indicación de drenaje. Pero, ¿cuál es la mejor opción? El tratamiento óptimo resultará en una menor estancia hospitalaria, menor posibilidad de necesitar tratamientos de rescate y menor formación de cicatrices pleuropulmonares.
La formación de fibrina resulta en la aparición de loculaciones que dificultan el drenaje. El objetivo de la instilación de fibrinolíticos en la cavidad pleural es romper los tractos de fibrina y limpiar los poros linfáticos, mejorando el drenaje. La tasa de éxito descrita en la bibliografía es del 80-90% con una seguridad demostrada, y su principal efecto secundario es el dolor postinstilación. Pero sólo hay 2 estudios aleatorizados. Thomson et al8 enfrentan en un estudio prospectivo a la urocinasa con suero fisiológico, y observan una reducción significativa en el tiempo de hospitalización en el primer grupo. En contra de esto, singh et al9 comparan suero fisiológico con la estreptocinasa sin encontrar diferencias significativas. un aspecto interesante a tener en cuenta es la observación de algunos autores10,11 sobre la tendencia a la formación de tractos de fibrina más adherentes y loculaciones tras el uso de fibrinolíticos, lo que dificultaría una posible toracoscopia posterior y aumentaría las posibilidades de toracotomía en caso de fracasar las instilaciones. La toracoscopia videoasistida (VATS) se realiza a través de uno, 2 o 3 puertos de entrada y busca una limpieza exhaustiva de la cavidad pleural. Su uso en el tratamiento del empiema ha aumentado en estos últimos años. Inicialmente utilizada como tratamiento de rescate tras el fallo de los fibrinolíticos, cada vez se usa más como tratamiento inicial de elección. La mayoría de los estudios publicados que analizan los resultados de la VATS o comparan la VATS frente a los fibrinolíticos encuentran que la toracoscopia tiene menor tasa de fallo y reducción en el tiempo de hospitalización11–15. Se describen 2 estudios prospectivos aleatorizados. En el primero2, se compara la VATS con la estreptocinasa en adultos. Para su autor, la toracoscopia es el tratamiento de elección en derrames fibropurulentos o loculados por una mayor eficacia y menor hospitalización y coste. El segundo, realizado en niños16, no encuentra diferencias significativas entre el empleo de urocinasa y la toracoscopia en todos los puntos analizados, excepto en el coste. En una revisión de Coote y Kay17 para la biblioteca Cochrane, la VATS parece superior en empiemas tabicados y de gran tamaño en cuanto al tiempo de permanencia de los tubos y de estancia hospitalaria, aunque reconoce que se necesitan estudios más amplios. En una revisión de la bibliografía, Gates et al18 encuentran unos resultados superiores de la VATS con menor hospitalización en comparación con el drenaje, los fibrinolíticos o la toracotomía, aunque en una serie propia ve en los fibrinolíticos una alternativa igualmente efectiva. Doski et al19 observan un número menor de procedimientos y una estancia hospitalaria menor en aquellos en los que la toracoscopia se realiza de forma primaria, frente a los que se realiza como tratamiento secundario. Cohen et al20 obtienen una reducción significativa en la estancia hospitalaria y una necesidad menor de cirugía de rescate en el tratamiento del empiema en fase fibropurulenta en el grupo de la VATS, al compararla con un grupo control tratado con tubo de drenaje aislado. Khalil et al21 no encuentran diferencias entre fibrinolíticos, toracoscopia o toracotomía en cuanto a días de hospitalización y tasa de complicación con una mayor tasa de fallo con la urocinasa. No obstante, hay que tener en cuenta que muchos son análisis retrospectivos, que no hay consenso en los criterios diagnósticos y pronósticos utilizados y que hay variaciones en las técnicas usadas.
También hay controversia en el tamaño de tubo de drenaje que se debe utilizar. No hay evidencia de una eficacia mayor con un tamaño mayor. En análisis posteriores en sus estudios, Thomson y Sonnappa encontraron mejores resultados en los pacientes en los que se había utilizado tubos de drenaje de menor calibre, y Pierrepoint et al22 llegaron a esta misma conclusión en una revisión retrospectiva.
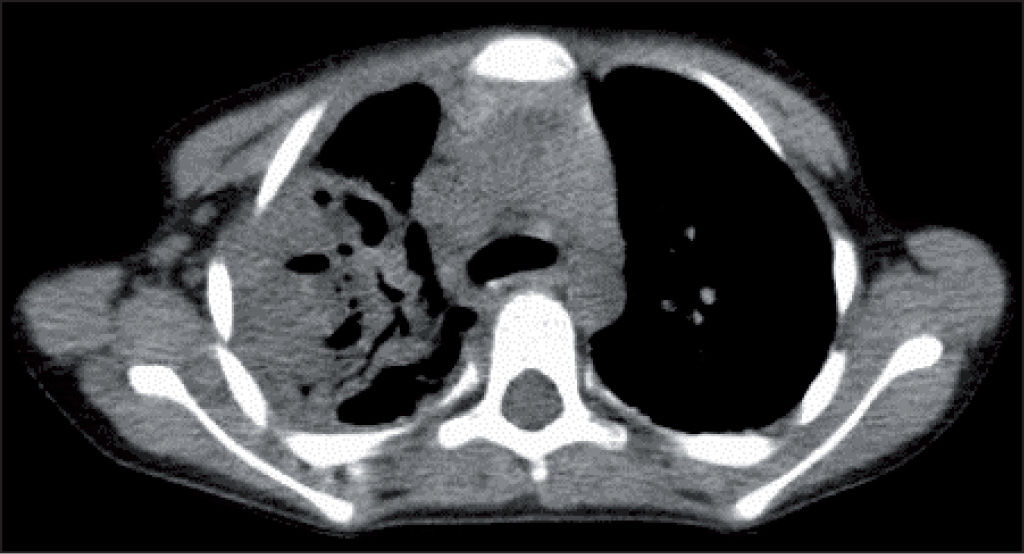
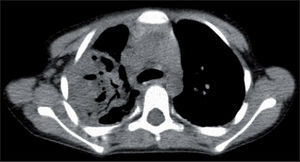
Respecto a la toracotomía, está demostrado que reduce significativamente el tiempo de estancia hospitalaria y aumenta la tasa de éxitos23,24, pero por su morbilidad queda reservada a los casos de fracaso de la toracoscopia. Está indicada en empiemas complicados de mala evolución (paquipleuritis, fístula broncopulmonar), en los que la tomografía computarizada es la prueba diagnóstica de elección (fig. 4).
No hay duda de que la VATS puede ser una estrategia muy efectiva al aumentar la posibilidad de reexpansión completa y mejorar el drenaje del líquido, lo que permite una limpieza exhaustiva con visión directa, sin poner en riesgo la integridad de la superficie del pulmón, y la toracoscopia temprana puede producir mejores resultados clínicos25.
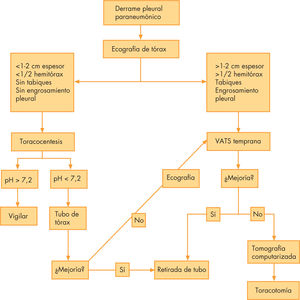
A partir de la bibliografía, proponemos un algoritmo terapéutico en el que la toracoscopia desempeña un papel fundamental. Creemos que ante la aparición de tabiques en la ecografía, debe realizarse una VATS temprana para realizar una limpieza profunda de la cavidad, con rotura de tabiques, exéresis de tejido fibrinoso y lavado repetido y abundante de la cavidad pleural con suero fisiológico a 37°C (fig. 5).
ConclusionesEs fundamental establecer el momento óptimo de actuación y el tratamiento adecuado. Sin evidencia suficiente que recomiende la toracocentesis diagnóstica de rutina, la ecografía va asentándose como prueba complementaria de elección. una vez indicado el drenaje, la tendencia actual es la realización de toracoscopia temprana, dada su eficacia y seguridad probada. Ésta es nuestra preferencia.
La revisión de la bibliografía pone de manifiesto la necesidad de realizar estudios prospectivos. Actualmente se está llevando a cabo un estudio multicéntrico que busca comparar la eficacia de urocinasa frente a la toracoscopia en el tratamiento del empiema paraneumónico en la infancia, en el que participan 7 hospitales españoles.