Los especialistas en Otorrinolaringología debemos estar familiarizados con los estudios radiológicos que nos permiten el diagnóstico de las distintas patologías otológicas. La resonancia magnética es un complemento a la tomografía computarizada, que permite una mejor evaluación de los tejidos blandos, lo cual contribuye al diagnóstico diferencial de las lesiones ocupantes de espacio localizadas en el hueso temporal y base de cráneo lateral. Es, además, la técnica de elección para la valoración del oído interno y de las estructuras anatómicas situadas en el ángulo pontocerebeloso. En este artículo presentamos una lista de verificación de resonancia magnética del oído con distintos apartados que permitirán hacer una revisión sistemática de todas las estructuras de interés en la práctica otológica, evaluables mediante esta técnica de imagen, así como las secuencias y cortes de elección en cada caso.
Otolaryngology specialists must be familiar with radiological studies that allow the diagnosis of different otological pathologies. Magnetic resonance imaging is a complement to computed tomography, which allows a better evaluation of soft tissues and contributes to the differential diagnosis of space-occupying lesions located in the temporal bone and lateral skull base. It is also the technique of choice for the evaluation of the inner ear and the anatomical structures located in the cerebellopontine angle. In this article we present a checklist for magnetic resonance imaging of the ear with different sections that will allow a systematic review of all structures of interest in otological practice, as well as the preferred sequences for each situation.
Los especialistas en Otorrinolaringología debemos estar familiarizados con los estudios radiológicos que solicitamos para diagnosticar las patologías que tratamos de forma habitual. Es por ello importante tener una formación lo más completa posible, no solo de las imágenes patológicas, sino también de la anatomía radiológica normal.
El desarrollo de las técnicas radiológicas ha supuesto un avance inmensurable en el diagnóstico de las patologías de todo el organismo. El peñasco y la base del cráneo son unas regiones anatómicamente muy complejas, con un gran número de estructuras en un espacio muy limitado. La tomografía computarizada (TC) ofrece una información muy valiosa de las estructuras óseas y espacios aéreos, lo cual es obviamente imprescindible en estas regiones. La resonancia magnética (RM) permite una mejor evaluación de los tejidos blandos y es especialmente útil para la valoración del oído interno y de las estructuras del ángulo pontocerebeloso. Además, la adquisición de nuevas secuencias de alta definición ha permitido una mejor resolución espacial de las estructuras y las lesiones localizadas en el hueso temporal. A continuación, describiremos los tipos de secuencias que se usan con mayor frecuencia para la valoración de las estructuras anatómicas y patologías en otología.
Las secuencias en T2 y especialmente las hiperpotenciadas en T2 (tipos eco gradiente y Fast Spin Eco) tienen efecto cisternográfico, pues el líquido cefalorraquídeo (LCR) brilla notablemente mientras las estructuras que se encuentran en su interior muestran baja señal, apareciendo de color negro. Son de elección para valorar las estructuras del ángulo pontocerebeloso (APC) y del conducto auditivo interno (CAI). Son muy buenas también para valorar el oído interno. En general estas secuencias son las preferidas para identificar las estructuras, y por ello serán en las que nos basaremos, salvo excepciones que especificaremos más adelante, para la realización de la lista de verificación. Además, las imágenes ponderadas en T2 muestran de manera óptima los tejidos patológicos (tumores, inflamación, traumatismo…), ya que por lo general toda patología comporta un aumento de agua libre y por tanto se detecta en T2 como una señal hiperintensa. En caso de encontrar anomalías, recurriremos a las otras secuencias, que analizadas en conjunto con las imágenes en T2, nos permitirán realizar un diagnóstico diferencial.
Las secuencias fluid-attenuated inversion recovery permiten una mejor diferenciación entre los espacios perilinfáticos y endolinfáticos. Algunos autores la prefieren también para la valoración de los meningoencefaloceles, al mostrar un mayor contraste entre la materia gris y blanca frente al hueso y al LCR1,2.
Las secuencias T1, con y sin contraste, son importantes para el diagnóstico diferencial de las distintas patologías. Estas secuencias muestran una mejor definición anatómica de los tejidos blandos y la grasa, que se muestran hiperintensos, mientras que los líquidos aparecerán de color negro (hipointensos). La secuencia STIR es una secuencia en T1 con supresión grasa, que hace que esta aparezca hipointensa, lo cual favorece el diagnóstico de ciertas patologías. Aunque es una secuencia con peor definición anatómica, es más sensible a la inflamación.
Por último, no debemos olvidarnos de las secuencias de difusión, EPI y no EPI, que como sabemos tienen una alta sensibilidad y especificidad para el diagnóstico del colesteatoma3,4.
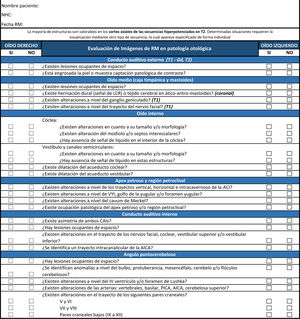
Para facilitar el estudio de todas las estructuras de interés en la práctica otológica, de cara a un diagnóstico de las posibles patologías, hemos creado una lista de verificación de RM del oído (fig. 1) con distintos apartados que iremos explicando a continuación. No hemos encontrado en la literatura listas de verificación de RM similares a la que describimos en nuestro estudio.
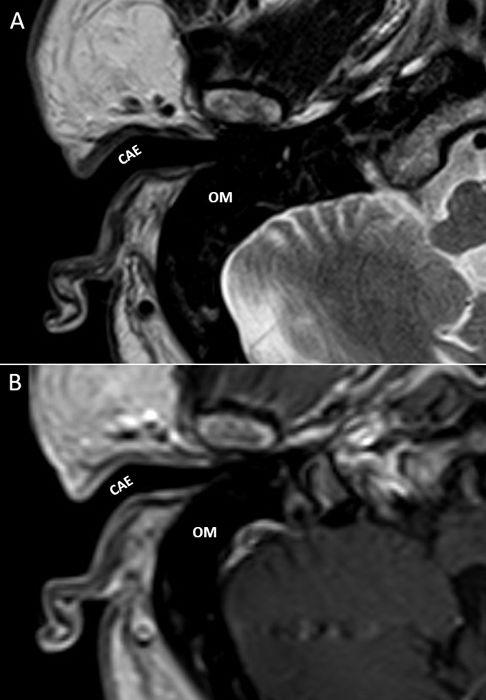
Conducto auditivo externoLa técnica de elección para valorar este espacio anatómico es la tomografía computarizada, y lo que debemos evaluar en la RM es la permeabilidad del conducto y la ausencia de captación patológica de contraste (material suplementario 1).
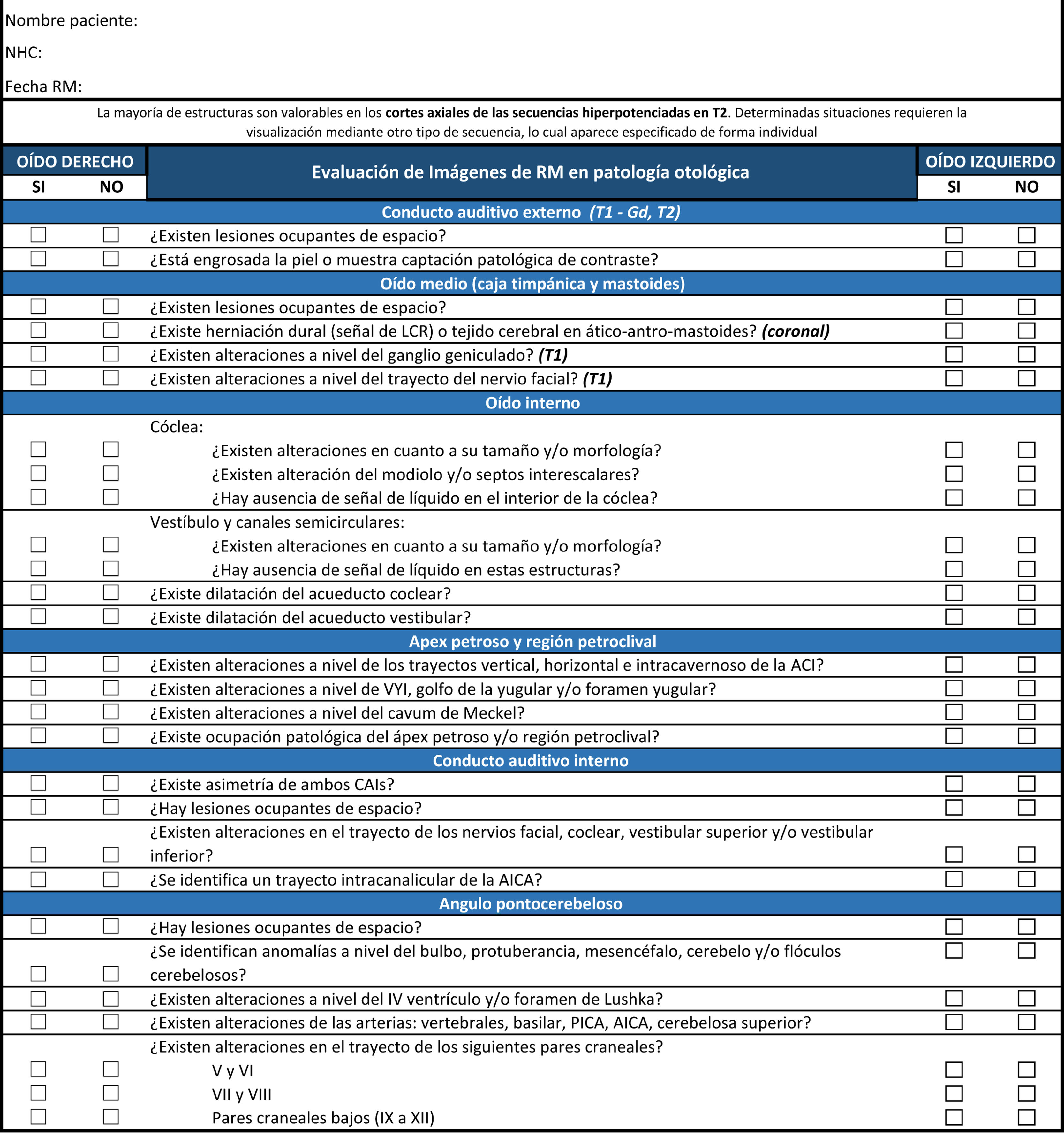
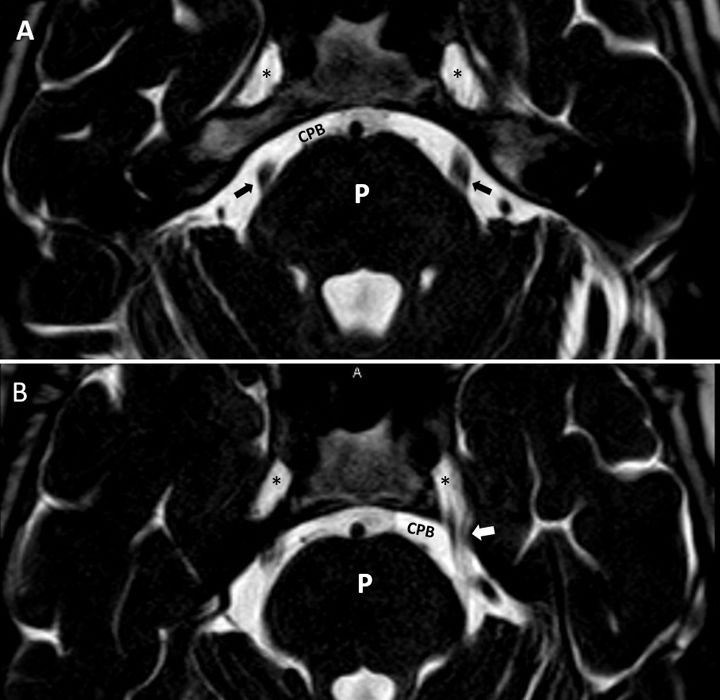
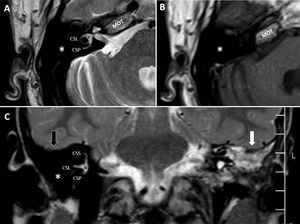
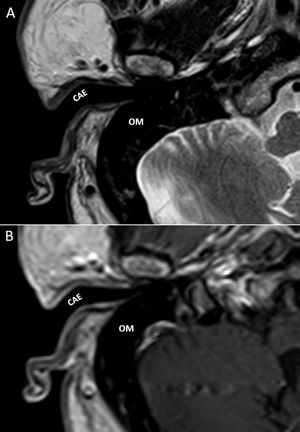
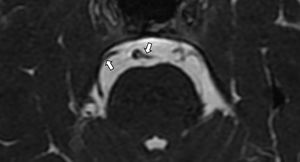
Oído medio (caja del tímpano y mastoides)La valoración del oído medio también se basa principalmente en la tomografía, ya que la mayoría de las estructuras que contiene son óseas. Así pues, en la RM debemos comprobar la ausencia de ocupación (baja señal en todas las secuencias) y la ausencia de herniación de la duramadre (se vería hiperintenso, por la presencia de LCR) o de tejido cerebral (se vería isointenso) en las regiones correspondientes al ático, antro y/o mastoides. Esto último se debe evaluar mediante cortes coronales (fig. 2).
A y B) Cortes axiales de un oído derecho. Secuencia hiperpotenciada en T2 A) y secuencia en T1 B) a la altura del conducto auditivo interno, donde se objetiva ausencia de lesiones ocupantes de espacio en oído medio, lo cual se traduce en una gran zona hipointensa (asteriscos). C) Secuencia T2, corte coronal de ambos oídos donde se observa ausencia de herniación del tejido cerebral o líquido cefalorraquídeo (flecha negra) y ausencia de ocupación en oído medio derecho (asterisco). Oído medio izquierdo ocupado por material hiperintenso (flecha blanca). CSL: conducto semicircular lateral; CSP: conducto semicircular posterior; CSS: conducto semicircular superior; MOT: médula ósea trabecular ocupando las celdillas del ápex petroso. V: vestíbulo.
Aunque la RM no es la técnica de elección para evaluar la porción intratemporal del nervio facial, debemos descartar patología en sus distintas porciones, incluyendo el ganglio geniculado. Para su valoración se utilizarán preferentemente secuencias en T1 con supresión grasa y con administración de contraste5, en las que el nervio muestra una cierta hiperintensidad respecto al LCR. El nervio facial capta contraste de forma habitual a nivel del ganglio geniculado y la región más proximal de la segunda porción (material suplementario 2). Esto se debe a la presencia de un plexo venoso perineural localizado en estas regiones. El resto de las porciones del nervio no captan contraste, salvo en aquellos casos en que presenten patología.
Guenette et al.6 utilizan un protocolo específico (Pointwise Encoding Time Reduction with radial Acquisition), que se utiliza para la identificación de los nervios periféricos. Consiste en la adquisición de secuencias de 3 teslas, sin contraste, con tiempo eco ultracorto (<1 milisegundo). El tiempo eco ultracorto minimiza los artefactos derivados de los espacios aéreos, mejorando por ello las imágenes de las porciones intratemporales del nervio facial. Estas secuencias aún no son habituales en los protocolos de estudio de la patología otológica.
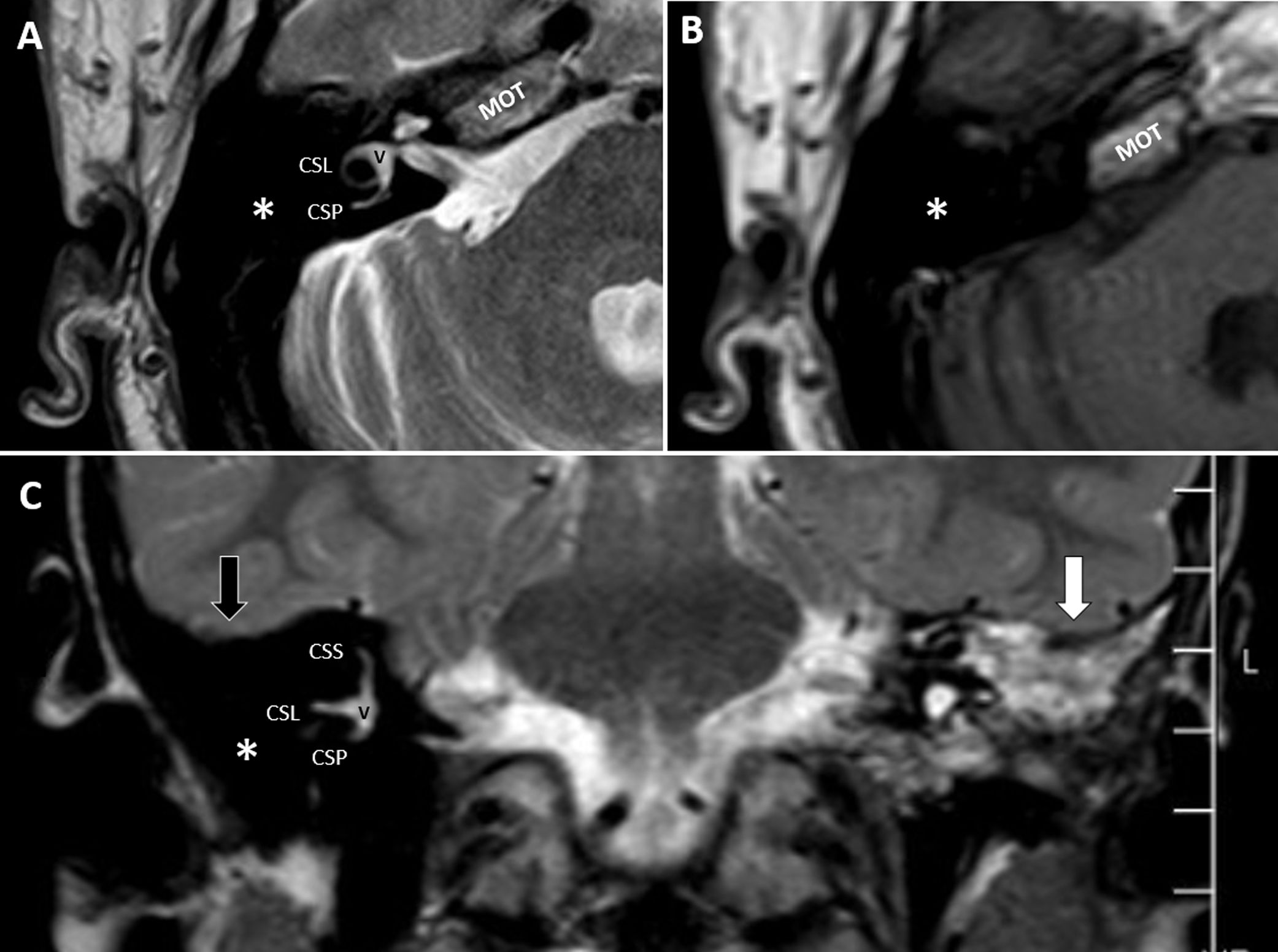
Oído internoLa cócleaEsta estructura anatómica debe evaluarse tanto con la TC como la RM, siendo ambos estudios complementarios. En la RM debemos comprobar, generalmente en los cortes axiales, la normalidad anatómica de la cóclea, con sus tres escalas (basal, media y apical), con sus dos vueltas y media o tres cuartos, así como la existencia del modiolo y de los septos interescalares. Es importante evaluar la permeabilidad de las escalas cocleares. Las escalas timpánica y vestibular contienen perilinfa y por tanto mostrarán alta señal, mientras que el conducto coclear aparecerá con baja señal (fig. 3). En la actualidad se siguen perfeccionando las técnicas de reconstrucción de imágenes, basadas en la segmentación del oído interno, lo cual se puede realizar de forma manual o automática. Estos protocolos permiten la visualización en 3 dimensiones, son útiles en la planificación quirúrgica y permiten realizar análisis cuantitativos de las imágenes7.
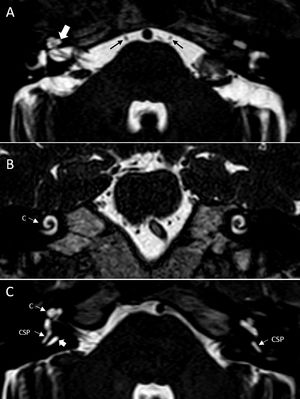
Secuencias hiperpotenciadas en T2. A) Corte axial a la altura de las espira media y apical en un paciente con un neurinoma acústico del oído derecho. Se observan las rampas timpánica y vestibular con alta señal, mientras que el conducto coclear aparece como una línea negra localizada entre las mismas (flecha blanca grande). Flechas negras, VI PC. B) Corte coronal donde también se puede comprobar la permeabilidad de la cóclea de forma bilateral (C). C) Corte axial de ambos oídos. Presencia de acueducto vestibular dilatado en el lado derecho (flecha gruesa). C: cóclea; CSP: conducto semicircular posterior.
Para estudiar el vestíbulo elegiremos cortes axiales a nivel del CAI y de la zona más baja del vestíbulo. Al estar ocupado por perilinfa, mostrará alta señal. En caso de disponer de RM de 3 teslas, o realizando protocolos específicos (secuencias Flair, 4 h tras la administración de doble dosis de gadolinio intravenoso) seremos capaces de identificar las estructuras endolinfáticas en su interior: el sáculo anteriormente y el utrículo posteriormente. Este tipo de protocolos también permiten una mejor identificación de las estructuras endococleares4,8. Debemos comprobar la normalidad anatómica de los canales semicirculares, que igualmente mostrarán alta señal (fig. 2).
Acueducto vestibular, ducto y saco endolinfáticoEl acueducto vestibular es un canal óseo que emerge del vestíbulo, a nivel de la cruz comunis, y que progresa hacia la pared posterior del peñasco. Contiene el ducto y el saco endolinfáticos. Es visible a la altura del canal semicircular horizontal en los cortes axiales. Si no se encuentra dilatado raramente es visualizable en la RM y es de elección la TC para su valoración. No obstante, siempre debemos comprobar la ausencia de dilatación del mismo en la RM (fig. 3).
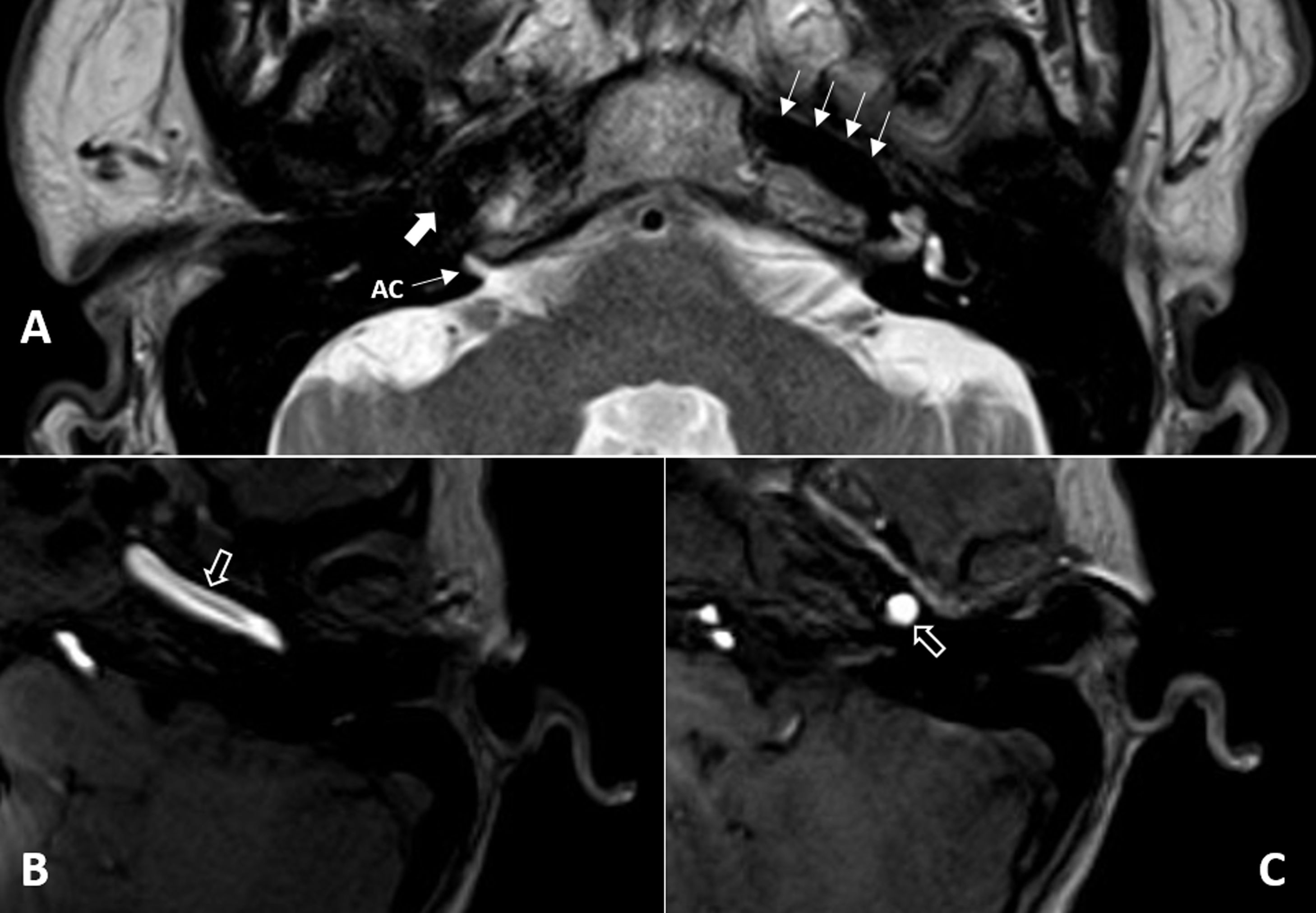
Acueducto coclearEl acueducto coclear es visible tanto con la TC como con la RM. Es un conducto óseo que, a diferencia del acueducto vestibular, no contiene estructura endolinfática en su interior. En el embrión comunica el espacio perilinfático (desde la rampa timpánica, cerca de la ventana redonda) con el espacio subaracnoideo. En el adulto no suele tener comunicación con el espacio perilinfático, constituyendo un fondo de saco ciego comunicado con el espacio subaracnoideo y cuyo contenido es LCR. Tiene una disposición perpendicular a la espira basal de la cóclea, con una orientación similar al CAI, pero localizado inferiormente respecto al mismo. Se identifica en la RM con alta señal, ya que contiene LCR (material suplementario 3).
Ápex petroso y región petroclivalEl ápex petroso es un espacio con forma de pirámide, localizado en la porción más anteromedial del hueso temporal. Su ápex apunta en dirección anteromedial y su base se localiza posterolateralmente. El CAI divide este espacio anatómico en dos regiones, una anterior de mayor tamaño y otra posterior. Muchas de las estructuras que contiene no son visibles con la RM y deberán ser evaluadas mediante la TC (como por ejemplo el canal de Dorello, el canal subarcuato o petromastoideo o el canal singular de Morgagni). Con la RM debemos evaluar las estructuras que nombraremos a continuación.
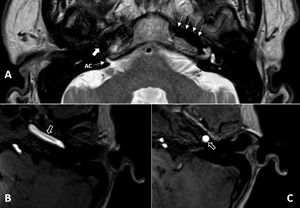
Porción petrosa de la arteria carótida internaLa porción petrosa de la arteria carótida interna se encuentra localizada en la región inferomedial del ápex. Penetra a la base del cráneo a través del canal carotídeo, donde comienza su porción vertical. Superiormente es seguida de su porción horizontal, con una disposición paralela al trayecto de la trompa de Eustaquio, y por último seremos capaces de identificar su porción intracavernosa, que como su nombre indica, ocupa un espacio en el interior del seno cavernoso. Su valoración se realiza tanto con la TC como con la RM (fig. 4).
A) Corte axial con secuencia hiperpotenciada en T2. Corte discretamente oblicuo a nivel del acueducto coclear (AC) en el oído derecho y del conducto auditivo interno en el oído izquierdo, lo que permite visualizar tanto la porción vertical de la arteria carótida interna (flecha gruesa blanca) como su porción horizontal (flechas blancas). B y C) Secuencias con contraste, que permiten una mejor identificación de las porciones horizontal B) y vertical C) de la arteria carótida interna (flechas negras con borde blanco).
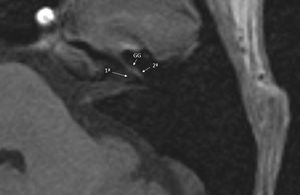
El cavum de Meckel es un repliegue dural localizado en la porción superior del ápex petroso que contiene el ganglio trigeminal o de Gasser. Su valoración se realiza preferentemente con la RM, siendo hiperintenso en las secuencias T2 (material suplementario 4).
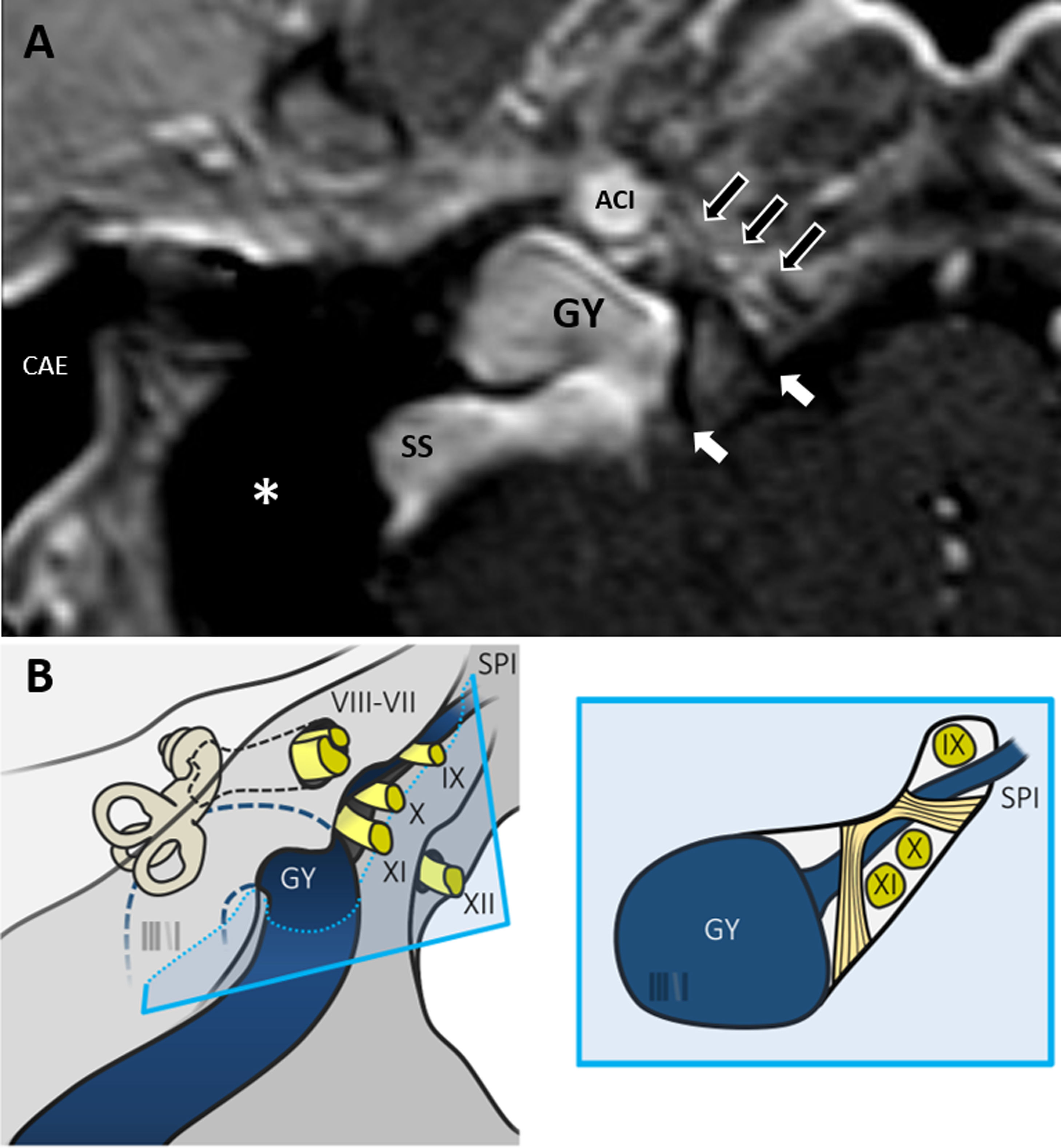
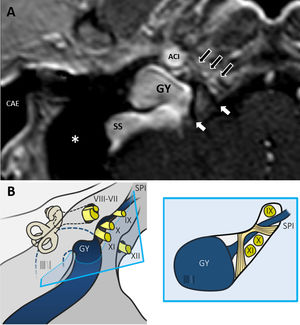
Foramen yugularEl foramen yugular es un orificio que se encuentra localizado entre los huesos temporal y occipital. El ligamento petrooccipital lo divide en dos porciones. La porción posterior tiene forma redondeada y es la llamada porción vascular, ya que por ella discurren el golfo de la yugular seguido de la vena yugular interna. La porción anterior tiene una forma alargada y se conoce como porción nerviosa. Se encuentra dividida en un espacio anteromedial y otro posterolateral por otra porción del ligamento petrooccipital. La porción anteromedial contiene el IX PC. La porción posterolateral está ocupada por los pares craneales X y XI, por el seno petroso inferior y por la A. meníngea posterior. Davagnanam9 describe el uso de las secuencias hiperpotenciadas en T2 asociado a la administración de gadolinio como método para mejorar la visualización del foramen yugular, pudiendo identificar todas las estructuras anatómicas que lo atraviesan (baja señal), gracias al realce de la propia vena yugular y plexo venoso presente en esa región (fig. 5).
A) Corte axial de un oído derecho. Secuencia T1 con contraste. Se identifica cómo el seno sigmoide se continua con el golfo de la yugular (GY), ocupando la pars vascular del foramen yugular. El ligamento petrooccipital (flechas blancas) separa este espacio del compartimento anterior, pars nerviosa, donde se pueden observar el trayecto de los pares craneales bajos (flechas negras con borde blanco). ACI: arteria carótida interna; asterisco: oído medio; CAE: conducto auditivo externo. B) Esquema que muestra la salida de los pares craneales VII y VIII a través del conducto auditivo interno, IX, X y XI a través del foramen yugular (junto con el golfo de la yugular en la porción vascular del mismo) y XII a través del canal condíleo o del hipogloso. SPI: seno petroso inferior. En el dibujo de la derecha observamos la relación de los pares craneales con el ligamento petrooccipital.
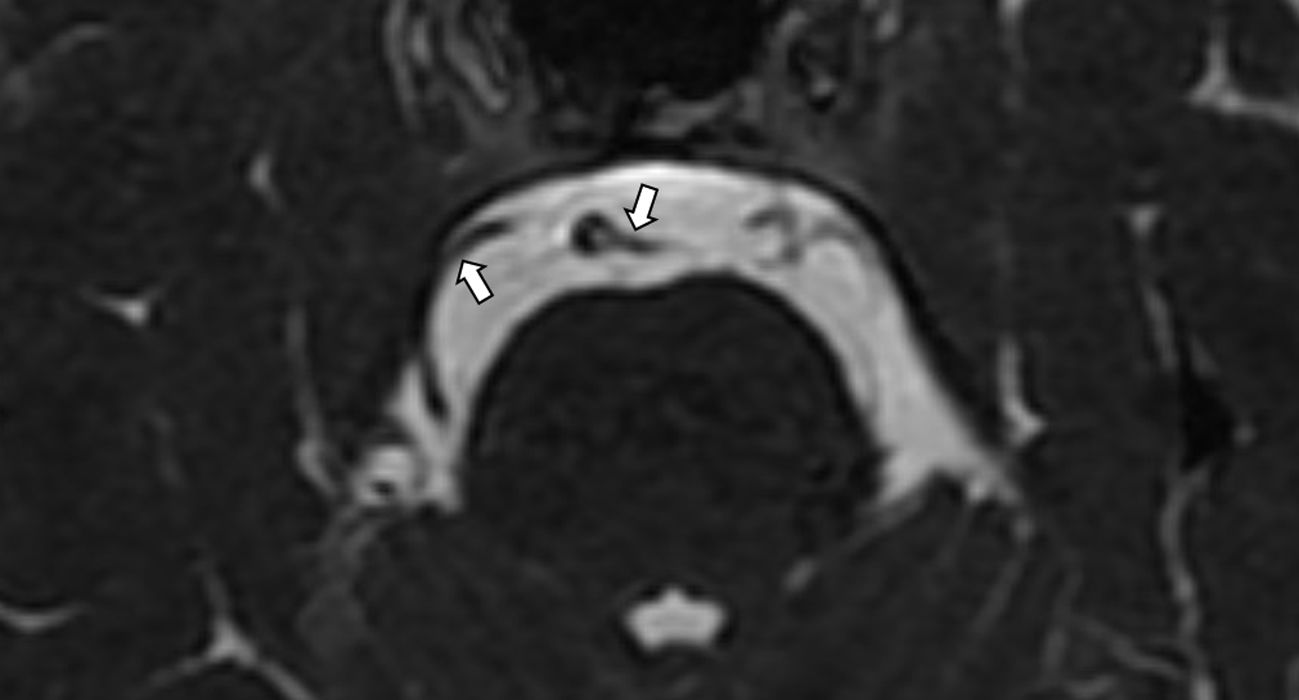
Las celdillas del ápex petroso suelen evaluarse mediante la TC, y en caso de ocupación del mismo o presencia de asimetrías, se recurre a la RM para ver la naturaleza de la lesión. Con frecuencia estas celdas del ápex petroso se encuentran ocupadas por médula ósea de tipo trabecular, traduciéndose en una imagen que muestra alta señal en las secuencias en T1, baja señal en T2, y que no capta gadolinio (fig. 2).
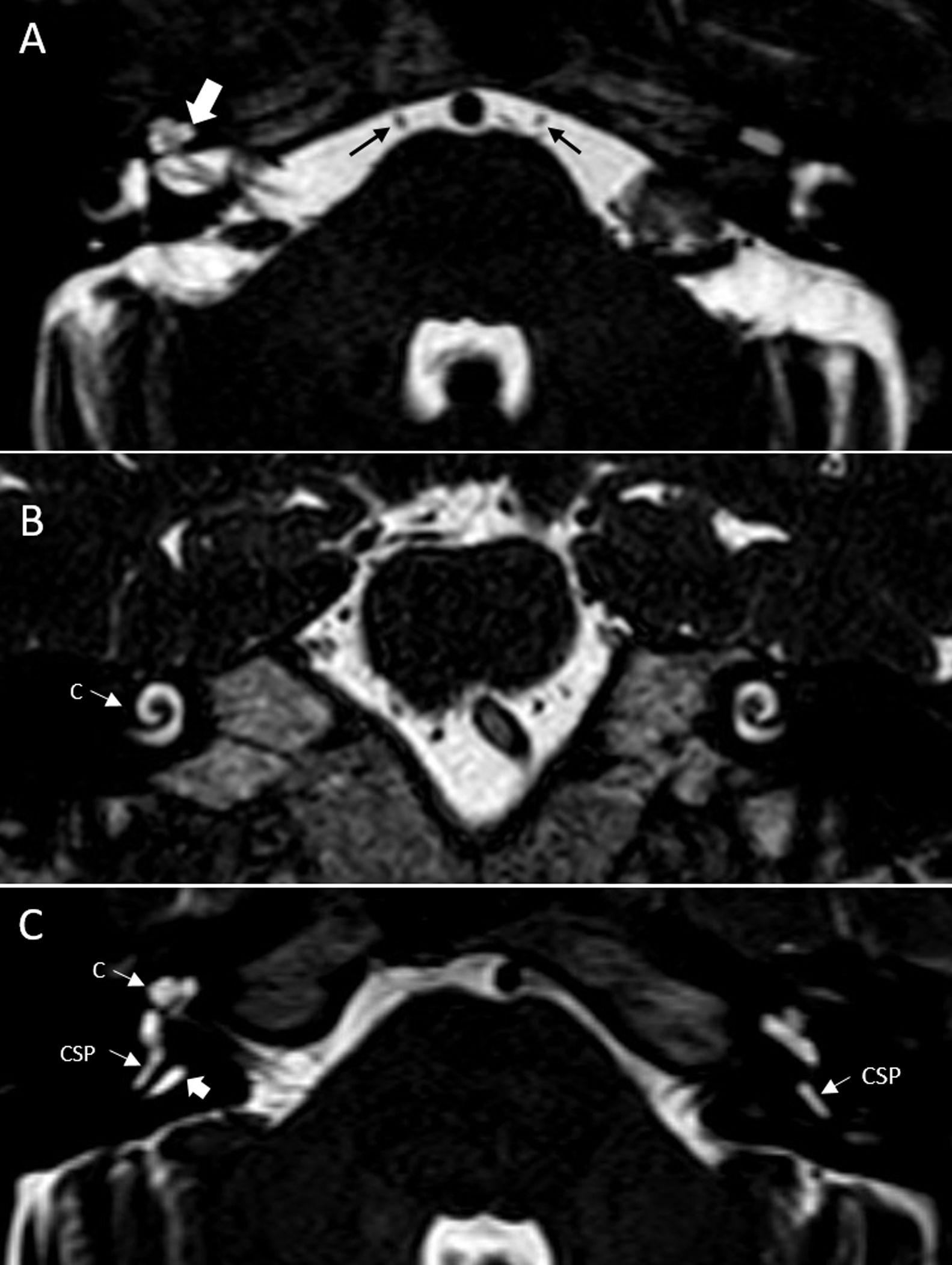
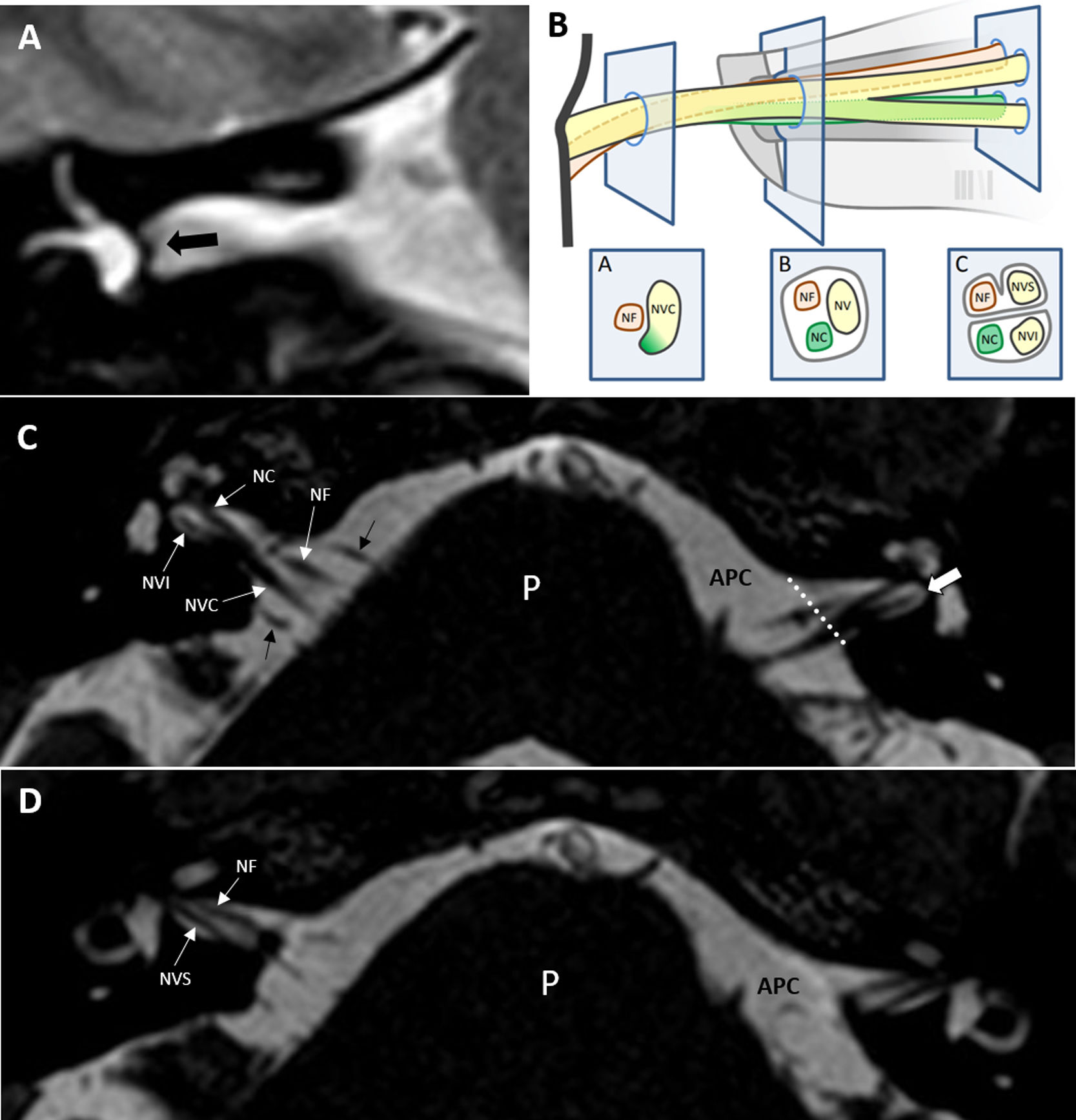
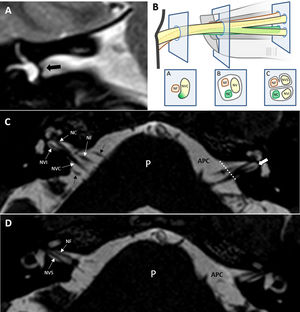
Conducto auditivo internoEl CAI es un canal óseo que comunica el APC con el oído interno. Su porción más medial se conoce como poro acústico y su porción más lateral como fundus. Contiene los nervios facial, intermediario de Wrisberg y estatoacústico o vestibulococlear. Este último se divide en el interior del CAI en los nervios coclear, vestibular superior y vestibular inferior. El estudio de estas estructuras se realiza de forma preferente con RM, y son evaluables en cortes axiales, coronales y sagitales. Estos últimos, perpendiculares al eje mayor del CAI, nos permiten valorar la sección transversa de los nervios, pudiendo evaluar tanto su presencia como su grosor. La disposición de estos nervios cambia desde su origen aparente en el APC hasta el fundus, realizando una serie de giros sobre sí mismos que debemos conocer para poder identificarlos adecuadamente. En la región del poro encontraremos las siguientes estructuras nerviosas: el nervio vestibulococlear posteriormente y el nervio facial anteriormente, junto con el intermediario. Este último no se puede identificar de forma independiente ni con la TC ni con la RM de 1,5 teslas. Sí es posible visualizarlo, sin embargo, con la RM de 3 teslas4. A nivel del fundus se pueden identificar cuatro espacios bien diferenciados. Los pisos superior e inferior se encuentran separados por una barra ósea llamada cresta horizontal o falciforme, que identificaremos como ausencia de señal en la RM en los cortes coronales en T2. El espacio superior se encuentra además separado en una región anterior y otra posterior por medio de otra estructura ósea, llamada barra vertical o de Bill, que al ser tan fina no es distinguible en las pruebas de imagen. El espacio anterosuperior se encuentra ocupado por el nervio facial y el intermediario, el anteroinferior por el nervio coclear y los posteriores por los nervios vestibulares, superior e inferior respectivamente (fig. 6). En el fundus se localizan otras estructuras que por su naturaleza ósea se valorarán de forma preferente con la TC, como son la apertura coclear (por donde penetra el nervio coclear), la placa cribosa (entrada del nervio vestibular en el vestíbulo) o el foramen meatal, que corresponde a la entrada en la porción laberíntica del nervio facial6.
Secuencias hiperpotenciadas en T2. A) Corte coronal de oído derecho donde se identifica la cresta horizontal o falciforme como ausencia de señal (flecha negra gruesa). B) Esquema que muestra la relación que guardan entre sí los pares craneales VII y VIII en su trayecto a nivel del APC (A), poro acústico (B) y fundus (C). NC: nervio coclear; NF: nervio facial; NV: tronco común del nervio vestibular; NVC: nervio vestibulococlear; NVI: nervio vestibular inferior; NVS: nervio vestibular superior. C y D) cortes axiales a la altura del conducto auditivo interno de ambos oídos, en un plano inferior C) y superior D) del mismo. En C) podemos observar el origen aparente de los nervios facial y vestibulococlear. Según progresan lateralmente, observamos cómo el vestibulococlear se divide en los nervios coclear, anteriormente y vestibular inferior, posteriormente. En un plano más superior del conducto auditivo interno D) encontramos el nervio facial anteriormente y el nervio vestibular superior posteriormente. La línea punteada señala el nivel del poro acústico y la flecha blanca gruesa, el fundus. APC: ángulo pontocerebeloso; P: protuberancia. Flechas negras, bucle de la AICA en relación a los pares craneales VII y VIII.
Se trata de una región intracraneal que contiene numerosas estructuras vasculares y nerviosas, que iremos detallando a continuación. Para su valoración son de elección las secuencias hiperpotenciadas en T2, donde las estructuras anatómicas mostrarán baja señal.
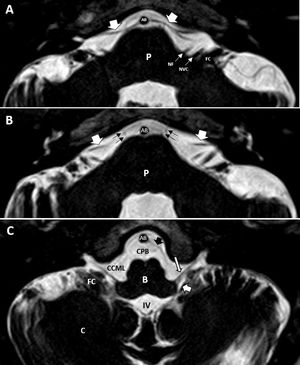
Debemos comprobar la ausencia de anomalías, que aparecerán como asimetrías y alteraciones de señal, a nivel del bulbo (fig. 7), protuberancia (material suplementario 4), mesencéfalo, cerebelo (fig. 7) y flóculos cerebelosos (fig. 7).
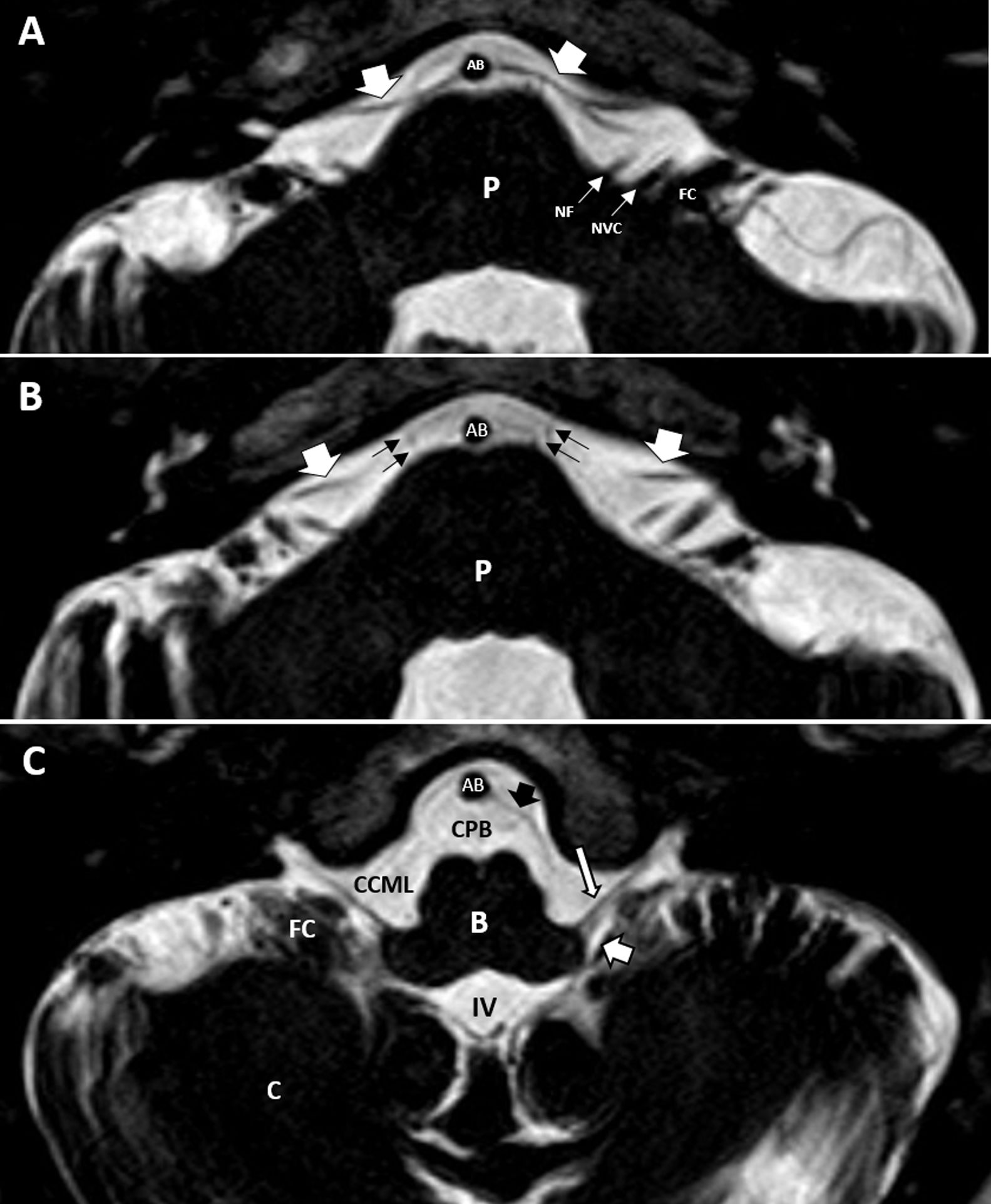
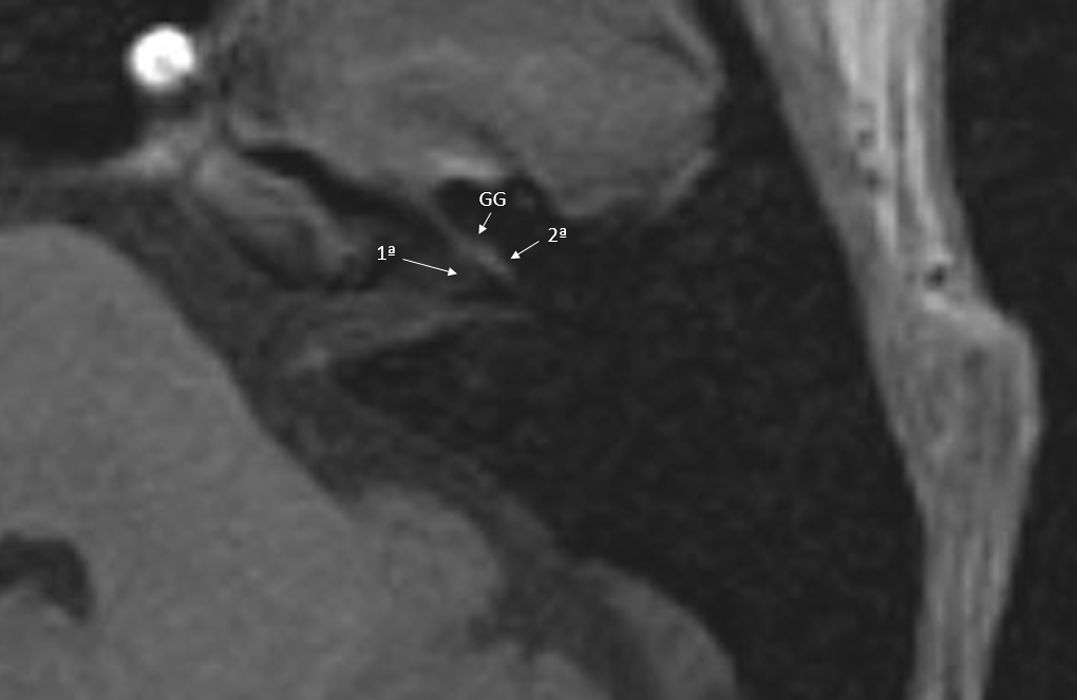
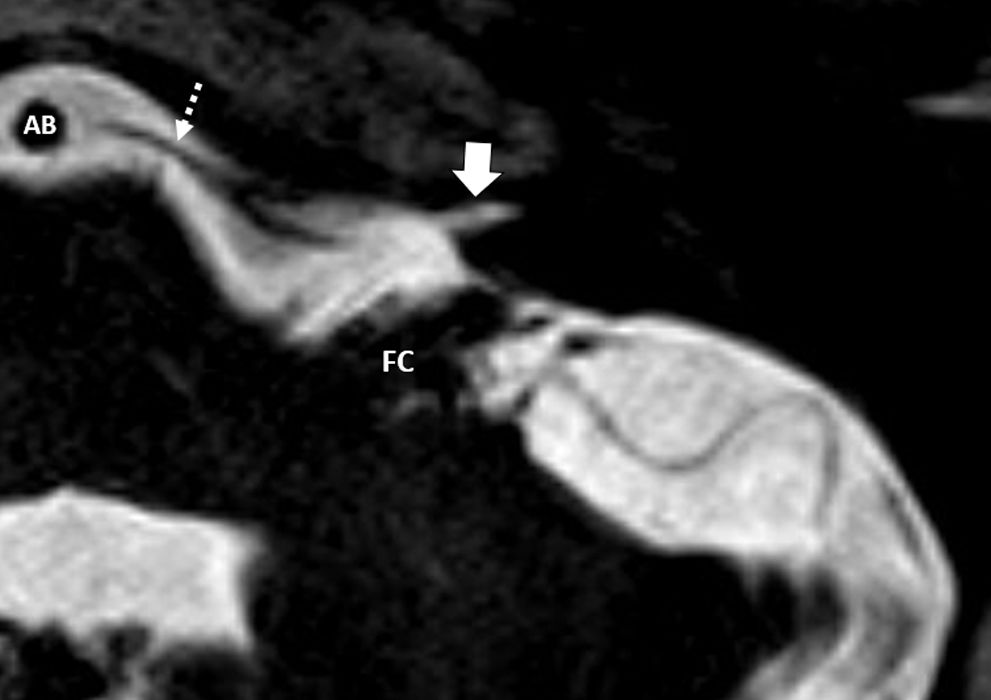
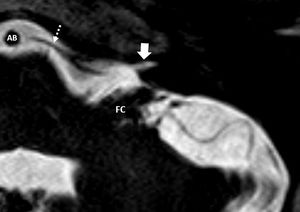
Cortes axiales de ambos oídos, secuencias hiperpotenciadas en T2. A) Salida del origen aparente de los nervios facial (NF) y vestibulococlear (NVC) en íntima relación con el flóculo cerebeloso (FC). Se observa cómo sale la arteria cerebelosa anteroinferior (flechas blancas gruesas) de la arteria basilar (AB). B) Corte a nivel más superior, donde se siguen observando las arterias cerebelosas anteroinferiores en su trayecto posterior, en relación a los pares craneales VII y VIII. También se identifica a este nivel el VI PC (flechas negras) en su trayecto hacia el canal de Dorello, en la porción anterior del ápex petroso. C) Corte axial a nivel del IV ventrículo (IV) y del foramen de Luschka (flecha blanca gruesa). Identificamos la salida de los pares craneales bajos IX o X (flecha blanca larga) en íntima relación con el flóculo cerebeloso, así como su trayecto lateral atravesando la cisterna cerebelomedular lateral (CCML) hacia el foramen yugular. Flecha negra gruesa, arteria cerebelosa posteroinferior. B: bulbo; C: cerebelo.
También hay que descartar la presencia de lesiones ocupantes de espacio en las distintas cisternas presentes en estas regiones: prebulbar (fig. 7), cerebelomedular lateral (fig. 7), cerebelomedular posterior o cisterna magna (fig. 8), prepontina (material suplementario 4) y cisterna del ángulo pontocerebeloso (fig. 7).
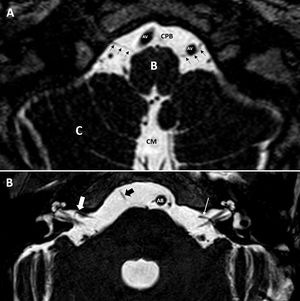
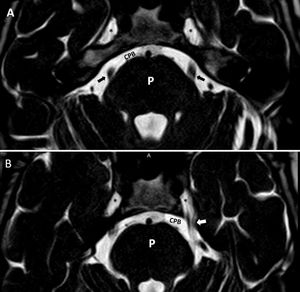
Cortes axiales, secuencias hiperpotenciadas en T2. A) Identificamos las dos arterias vertebrales (AV), en relación con el XII PC (flechas negras), en su trayecto hacia el canal condíleo o del hipogloso. B: bulbo; C: cerebelo; CM: cisterna magna; CPB: cisterna prebulbar. B) Bucle de la arteria cerebelosa anteroinferior (flecha blanca gruesa) en oído derecho, que se introduce <50% en el interior del conducto auditivo interno (grado II de la clasificación de Chavda). En oído izquierdo se observa cómo la arteria cerebelosa anteroinferior no se introduce en el conducto auditivo interno (grado I de la clasificación de Chavda) (flecha blanca fina). Flecha negra gruesa, VI PC. AB: arteria basilar.
Es preciso comprobar la permeabilidad del cuarto ventrículo, el cual se localiza entre el bulbo, la protuberancia y el cerebelo. El foramen de Luschka es la salida del IV ventrículo hacia el APC y está situado en el margen lateral del surco bulbopontino, inmediatamente posterior al origen aparente del IX par craneal e inferoposteriormente respecto al origen aparente de los nervios facial y vestibulococlear. Se encuentra también en íntima relación con el plexo coroideo y el flóculo cerebeloso (fig. 7).
Estructuras vascularesArterias vertebrales. Son dos arterias que se localizan en la cisterna prebulbar. Su unión dará lugar a la arteria basilar. Estas arterias presentan una relación estrecha con el XII par craneal (fig. 8).
Arteria cerebelosa posteroinferior (PICA). Suele ser rama de las arterias vertebrales, aunque en ocasiones sale de la arteria basilar. Rodea el bulbo para dirigirse posteriormente hacia el pedúnculo cerebeloso inferior. Tiene una mayor relación de proximidad con los pares craneales bajos (fig. 7).
Arteria basilar. Nace de la confluencia de las arterias vertebrales a la altura de la unión bulboprotuberancial y su trayecto finaliza cuando se bifurca en las arterias cerebrales posteriores. Se localiza en la región medial de la cisterna prepontina (fig. 7).
Arteria cerebelosa anteroinferior (AICA). Esta arteria es rama de la arteria basilar. Surge a la altura de la protuberancia y se dirige posteriormente atravesando la cisterna del APC para llegar a la superficie del pedúnculo cerebeloso medio y resto de superficie petrosa del cerebelo. Se relaciona íntimamente con los pares craneales VII y VIII, apareciendo con mayor frecuencia en una disposición inferior a los mismos. Es frecuente el hallazgo de bucles de la AICA que pueden permanecer en el APC (grado I de la clasificación de Chavda) o introducirse en el CAI (grados II y III de la clasificación de Chavda, según penetre menos del 50% o más del 50% de la longitud total del CAI)4. Esta arteria da lugar a la arteria auditiva interna (figs. 6-8).
Arteria cerebelosa superior. Última rama de la arteria basilar, que se relaciona anatómicamente con el V par craneal (material suplementario 5).
Estructuras nerviosasV par craneal (nervio trigémino). Su origen aparente emerge desde la porción alta y lateral de la protuberancia y asciende a través de la cisterna prepontina hasta introducirse en el cavum de Meckel, donde se localiza el ganglio trigeminal o de Gasser. Lo podemos observar como dos bandas gruesas, en comparación al resto de nervios, que se proyectan anteriormente (material suplementario 4).
VI par craneal (nervio abducens). Su origen aparente emerge en la zona medial del surco bulbopontino, en la región preolivar. Atraviesa la cisterna prepontina hasta introducirse en la región anterior del ápex petroso hasta llegar al canal de Dorello, por donde llega hasta el seno cavernoso, el cual atraviesa (figs. 3, 7 y 8).
VII par craneal (nervio facial). Sus fibras derivan de distintos núcleos localizados en la protuberancia. Giran alrededor del núcleo del VI PC, sobre el suelo del cuarto ventrículo, antes de salir al APC a nivel del surco bulboprotuberancial, como dos nervios independientes: el nervio facial propiamente dicho y el intermediario de Wrisberg. Ambos se proyectan lateralmente atravesando la cisterna del APC para llegar al CAI, como mencionamos en el apartado correspondiente (figs. 6, 7).
VIII par craneal (nervio estatoacústico o vestibulococlear). Tiene su origen aparente en el extremo lateral del surco bulbopontino, en estrecha relación con el flóculo cerebeloso, el plexo coroideo y el foramen de Luschka. Atraviesa la cisterna del APC en ángulo oblicuo hasta el interior del CAI (figs. 6, 7).
IX par craneal (nervio glosofaríngeo). Su origen aparente emerge desde la porción alta del surco bulbopontino, desde la región retroolivar, ventralmente al plexo coroideo. Se relaciona superiormente con los pares VII y VIII e inferiormente con el X. Atraviesa la zona lateral de la cisterna cerebelomedular lateral y se introduce en la fosa yugular, por donde abandona la base del cráneo a través del agujero yugular (fig. 7).
X par craneal (nervio vago). Su origen aparente tiene lugar como varias raíces que salen desde el surco retroolivar, inferiormente al IX y por encima del XI. Sigue un curso paralelo al IX par craneal, pero ligeramente más inferior, por lo que puede ser difícil distinguirlos en los cortes axiales de RM. Su evaluación podrá ser más precisa en los cortes coronales (fig. 7).
XI par craneal (nervio espinal o accesorio). Este nervio está compuesto por múltiples raíces de origen bulbar y medular. Las raíces bulbares surgen en el surco retroolivar, inferiormente a las del nervio vago. Las raíces espinales emergen de segmentos cervicales superiores de la médula espinal. Estas raíces ascienden a través del agujero occipital, en la cisterna magna, y se unen con las raíces bulbares en la cisterna cerebelomedular lateral. Una vez unidas discurren en la misma dirección que las del IX y X, atravesando la cisterna cerebelomedular lateral en dirección al foramen yugular. Debido a sus características anatómicas, es difícil de visualizar en los cortes axiales de RM.
XII par craneal (nervio hipogloso). Su origen aparente surge como una línea de raíces que emergen por los dos tercios inferiores del bulbo, pero en este caso lo hacen a través del surco preolivar, a diferencia de los otros pares craneales bajos. Al igual que las raíces del IX, X y XI, progresan lateralmente a través de la cisterna cerebelomedular lateral, pero en este caso no se dirige hacia el foramen yugular, sino hacia el canal condíleo o del hipogloso, un canal propio por el que abandona la base del cráneo. Este orificio tiene una localización inferomedial respecto al foramen yugular. En este trayecto se relaciona con la arteria vertebral, situándose habitualmente posterior a la misma (fig. 8).
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.