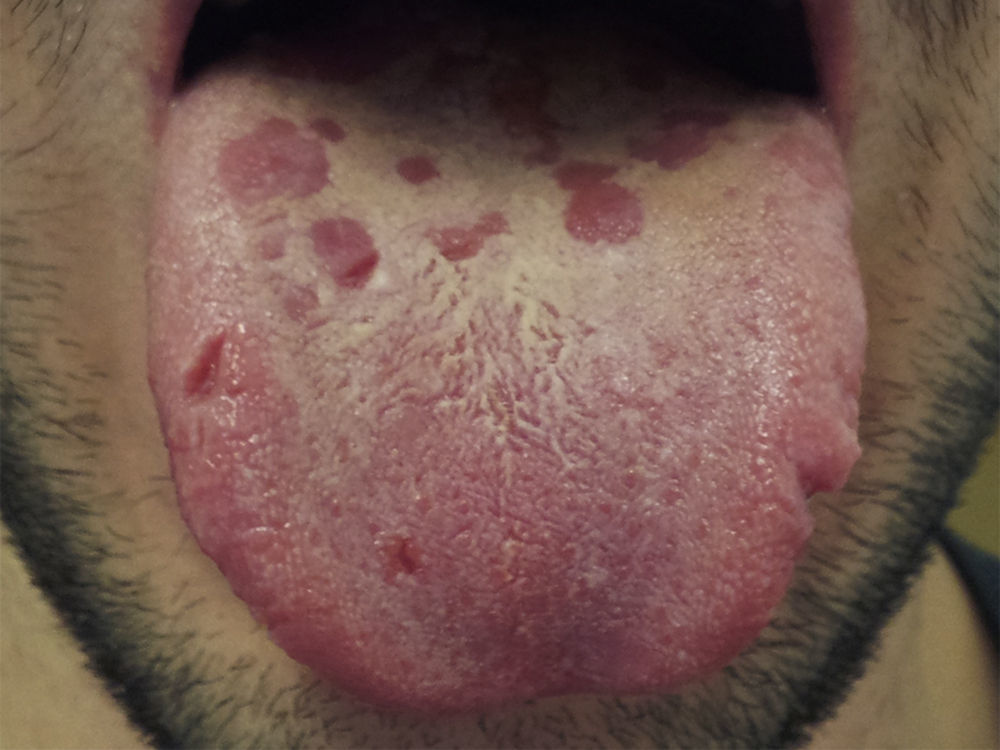
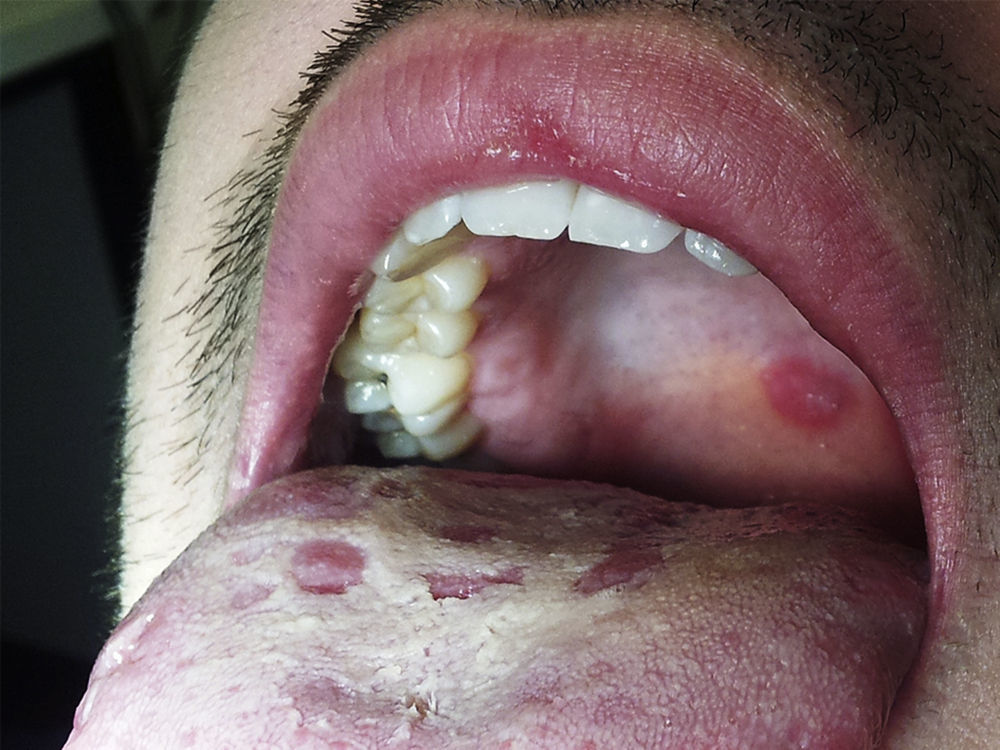
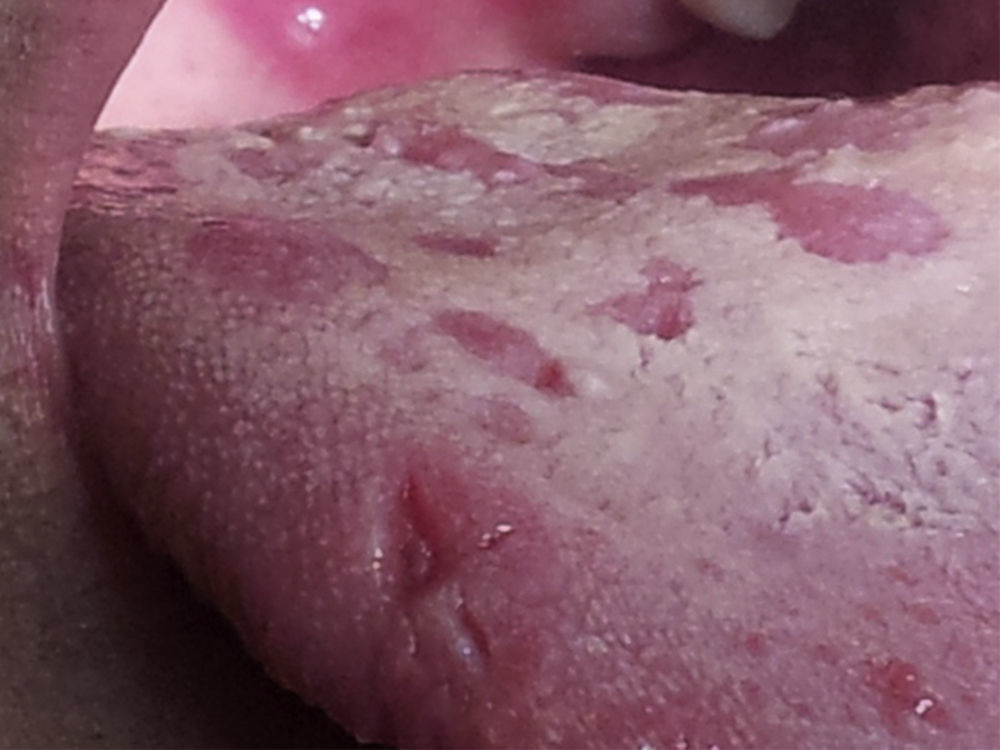
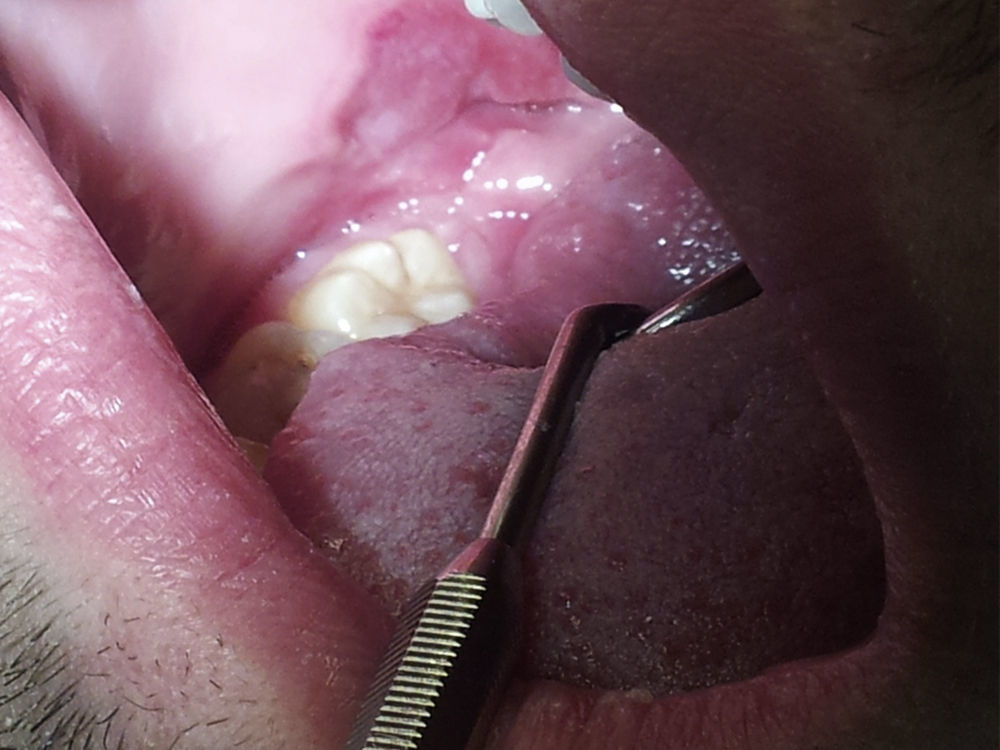
A sífilis é uma doença de etiologia infeciosa, usualmente transmitida por via sexual, causada pelo Treponema pallidum. Classificada em diferentes estágios de acordo com o tempo decorrido e a sintomatologia apresentada, a sífilis pode ser referida como primária, secundária, terciária ou latente. Este trabalho relata um caso de sífilis secundária num adulto jovem do sexo masculino, observado no serviço de urgência e cujo exame oral revelou um quadro de estomatite difusa, dispersa no palato, língua e vestíbulo. As lesões foram caracterizadas como superficiais, indolores não exsudativas e o diagnóstico foi colocado após avaliação clínica e, posteriormente, confirmado pela positividade serológica e compatibilidade histológica. Para tratamento optou‐se pela administração de penicilina g benzatínica, de acordo com as normas de orientação clínica internacionais, resultando na resolução das manifestações e regressão analítica.
Syphilis is a disease of infectious etiology, usually sexually transmitted, caused by the treponema pallidum. It is classified in different stages according to the elapsed time and the signs presented, and can be referred to as primary, secondary, tertiary or latent syphilis. This work reports a clinical case of secondary syphilis in a young male adult, seen in the er and whose oral examination revealed diffused stomatitis, scattered on the palate, tongue and oral mucosa. the lesions were superficial, painless and non‐exudative and the diagnosis was placed after clinical evaluation, and subsequently confirmed by positive serological and histological compatibility. the chosen treatment was Penicillin G Benzatinic, according to the international guidelines, resulting in the complete resolution of the manifestations and analytical regression.
A sífilis é uma doença infeciosa que, se não tratada, apresenta um potencial evolutivo crónico e até mesmo fatal. Descrita em registos que remontam pelo menos à Idade Média, esta é principalmente enquadrada como uma doença sexualmente transmissível (DST), podendo também apresentar‐se como congénita1.
Com apenas um único agente responsável, a sífilis resulta da infeção pelo Treponema pallidum (T. pallidum), um microrganismo de formato espiralado, cujo tamanho inframicrométrico e movimentos rotacionais/de flexão contribuem tanto para a difícil visualização microscópica direta, como para a sua identificação diagnóstica através de técnicas diferenciadas (p. ex. microscopia de fundo escuro)2.
Já ao nível da epidemiologia e apesar da erradicação ter chegado a ser idealizada, hoje, perante uma prevalência estimada de 36 milhões de casos, este objetivo parece cada vez mais distante, tendo‐se inclusivamente observado, durante a década passada, um aumento em certas populações. Analisando os números do ponto de vista geográfico, verificou‐se que também as nações em desenvolvimento se mantêm como as mais afetadas, responsáveis por 90% dos 11 milhões de novos casos registados por ano3,4.
A presente década tem, no entanto, trazido algumas novidades animadoras, nomeadamente ao nível do sexo feminino, o qual, nos últimos anos, tem sido o principal responsável pela quebra pontual dos números absolutos de casos relatados, dados estes em sintonia com os relatos no restante mundo ocidental5,6.
Em Portugal, apesar da sífilis ser uma doença de declaração obrigatória, acredita‐se que o número real de casos não seja totalmente conhecido, existindo uma grande subestimação, face a um hipotético subdiagnóstico dos estádios latentes e autolimitados. No entanto, baseando‐nos nos dados publicados, referentes ao período de 2001‐2012, pode‐se, contudo, afirmar que foram notificados 1.640 casos, 169 dos quais congénitos. Quanto ao género, 72% observaram‐se no sexo masculino, existindo uma tendência de crescimento que culminou em 2012 com um total pontual de 82%5.
Quanto aos fatores de risco, sendo o contágio da variante sexualmente transmissível resultado da invasão tecidular local pelas espiroquetas, o contacto direto com a lesão primária ou secundária é elemento singular mais importante associado à infeção sifilítica primária. Interligadas a este temos ainda diversas condições como são o caso das relações homossexuais desprotegidas, toxicodependência, prostituição, positividade VIH e relações heterossexuais pontuais entre desconhecidos, afetando cada vez mais as faixas etárias mais jovens e mostrando um predomínio pelo sexo masculino e ambientes desfavorecidos7.
Relativamente à infeção em si, após transporte nos fluídos corporais, as espiroquetas aproveitam descontinuidades epiteliais, induzidas a grande maioria das vezes na sequência das abrasões e microtraumatismos inerentes ao ato sexual, para, oportunamente, invadirem os tecidos mais profundos, revelando uma infetividade na ordem dos 30%8.
Após o contágio, e depois de um período de incubação médio de 3 semanas (variável de 9‐90 dias), o T. pallidum leva ao desenvolvimento de sífilis primária, caracterizada pelo aparecimento de uma lesão autolimitada no local da inoculação, denominada de «cancro duro». Trata‐se de uma pápula, habitualmente genital, com 1‐2cm de maior diâmetro, indolor, a qual, com o tempo, dá origem a uma úlcera, tradicionalmente não exsudativa e com as margens endurecidas. Mais raramente esta lesão poderá afetar o ânus, embora qualquer estrutura do corpo possa ser envolvida, nomeadamente a cavidade oral e suas estruturas, habitualmente na sequência da prática de atos sexuais oro‐genitais. A presença de múltiplas lesões em simultâneo poderá ocorrer em doentes imunodeprimidos. Concomitantemente podem registar‐se adenopatias uni ou bilaterais, geralmente indolores9,10.
Em 30% dos casos não tratados, este microrganismo procurará refúgio ao nível dos gânglios linfáticos, evadindo‐se das defesas do hospedeiro, onde permanecerá durante 4 semanas a 6 meses, até que o mesmo reative desencadeando o aparecimento da infeção sifilítica secundária9,10. Excecionalmente podem ser registadas manifestações inaugurais ou recorrências deste estádio num período que poderá ir até aos 5 anos8. Este é caracterizado pelo aparecimento de um exantema difuso simétrico maculo/papular, não pruriginoso, com uma predominância pelo tronco e extremidades, associado a linfadenopatia. Com menor prevalência outros dos sinais e sintomas associados são síndrome tipo gripal, alterações gastrointestinais funcionais e morfológicas (diarreia, úlceras), osteoarticulares (sinovite, osteíte e periosteíte), reno‐vasculares (albuminúria, síndrome nefrótica, nefrite e insuficiência renal aguda), neurológicas (neurosífilis) e oftálmicas (uveíte, necrose da retina e nevrite ótica)9,10. Caso se esteja perante indivíduos imunocomprometidos pode‐se, ainda, observar o aparecimento de lesões nodulares ulcerativas, também designadas de lues maligna11.
Com uma janela temporal cujo intervalo poderá estender‐se até 40 anos após a infeção primária, a evolução para o estádio terciário marcará presença em até 40% dos indivíduos não submetidos a qualquer terapêutica. Este caracteriza‐se essencialmente pela afetação neurológica, com uma apresentação variável, capaz de mimetizar demência ou de originar paresias e/ou tabes dorsalis; cardíaca, maioritariamente caracterizada por uma inflamação dos vasos e, em certos casos, disfunção valvular cardíaca e aneurismas; pela aparição de formações granulomatosas, nodulares, também denominadas de sífilis gomatosa, que podem afetar qualquer órgão, apesar de demonstrarem uma predileção pela pele e tecido ósseo9,10.
Focando‐nos apenas na cavidade oral, esta poderá estar envolvida em qualquer uma das etapas da doença, seja sobre a forma de úlcera solitária no estádio primário ou de máculas e úlceras sifilíticas no estádio secundário, ambas suscetíveis de ocorrerem na língua, lábios, mucosa oral, palato e faringe. Já no estádio terciário o aparecimento de sífilis gomatosa surge sobretudo ao nível do palato, podendo a mesma originar comunicações oro‐nasais12.
Durante os períodos assintomáticos descritos, a doença assume a sua forma latente, a qual, por motivos de prognóstico e tratamento, deverá ser classificada como precoce, tardia ou de duração desconhecida, consoante o período decorrido.
Passando à terapêutica, de acordo com as normas internacionais estabelecidas para o tratamento da sífilis em adultos7,13,14, está preconizada a utilização de um derivado da penicilina, preferencialmente benzatínica. Esta deverá ser administrada numa única dosagem de 2,4 milhões de unidades injetáveis (m.u.i), consoante se encontre perante uma situação com enquadramento primário, secundário ou precoce, ou através de 3 tomas, intercaladas semanalmente, deste mesmo fármaco, se a situação se reportar a uma ocorrência de duração desconhecida, terciária ou tardia.
Caso seja reportada uma alergia à penicilina, deve‐se optar pela utilização de alternativas como a doxiciclina (200mg, 1id, 2 semanas), tetraciclina (500mg, 4id, 2 semanas) ou azitromicina (2g, dose única).
A administração deste fármaco deverá ser feita por via intramuscular, uma vez que a sua utilização endovenosa tem uma maior associação a complicações e riscos para o doente.
Quanto aos parceiros sexuais, devem ser tratados todos aqueles que apresentem pelo menos um contacto de risco nos 90 dias precedentes ao diagnóstico do vetor, assim como aqueles cujo seguimento se revele incerto.
Relativamente ao seguimento7,13,14, os pacientes devem ser reavaliados física e serologicamente aos 6 e 12 meses após o término do respetivo tratamento, sendo uma diminuição da titulação de ordem 4 indicativa de uma resposta apropriada. Existem, no entanto, 15% dos indivíduos tratados que não conseguem esta mesma redução, estando preconizado nestas situações a administração de um novo ciclo de 3 semanas de penicilina e o rastreio do VIH.
Caso clínicoEste trabalho reporta um caso de sífilis secundária num jovem adulto do sexo masculino, que recorreu ao serviço de urgência por «múltiplas lesões aftosas».
Durante o interrogatório médico, o doente descreveu a sua condição como «indolor, mas incómoda», com 4 semanas de evolução.
Como antecedentes e fatores de risco, o doente negou quaisquer ocorrências relevantes, nomeadamente a existência passada de contactos sexuais de risco, assim como história de lesão oro‐genital.
O exame objetivo completo confirmou o motivo da vinda à urgência, permitindo também a classificação das lesões como um misto de máculas e ulcerações superficiais, não exsudativas, dispersas pelo palato, língua e vestíbulo, a maior das quais com cerca de 1cm (figs. 1–4). O mesmo revelou, ainda, a presença de nódulos inguinais pequenos, superficiais, mobilizáveis, moles e indolores.
Consequentemente, existiu a necessidade de elaborar um diagnóstico diferencial extenso, com base na inclusão de patologias capazes de induzir a formação oral de lesões vermelhas e/ou ulcerativas, assim como adenopatias concomitantes. Foram, assim, consideradas como possíveis causas: lesões reacionais; infeções bacterianas (p. ex. sífilis, gonorreia, tuberculose); infeções fúngicas (p. ex. histoplasmose); infeções virusais (p. ex. herpes); doenças autoimunes ou de componente imunológico (p. ex. Crohn, eritema multiforme, granulomatoses, medicamentos); e neoplasias (p. ex. carcinoma de células escamosas).
Como exames complementares de primeira linha foram pedidos hemograma, bioquímica, serologias, autoanticorpos e marcadores tumorais. Posteriormente, optou‐se também pela realização de uma ecografia dos tecidos moles e de biópsia representativa das diferentes localizações das lesões.
Após obtenção dos resultados verificou‐se um Rapid Plasma Reagin (RPR) reativo (1:64) e Fluorescent Treponemal Antibody – Absorption (FTA‐ABS) positivo, com uma linfocitose ligeira de 3,3 (×109/L), assim como a confirmação imagiológica das adenopatias inguinais.
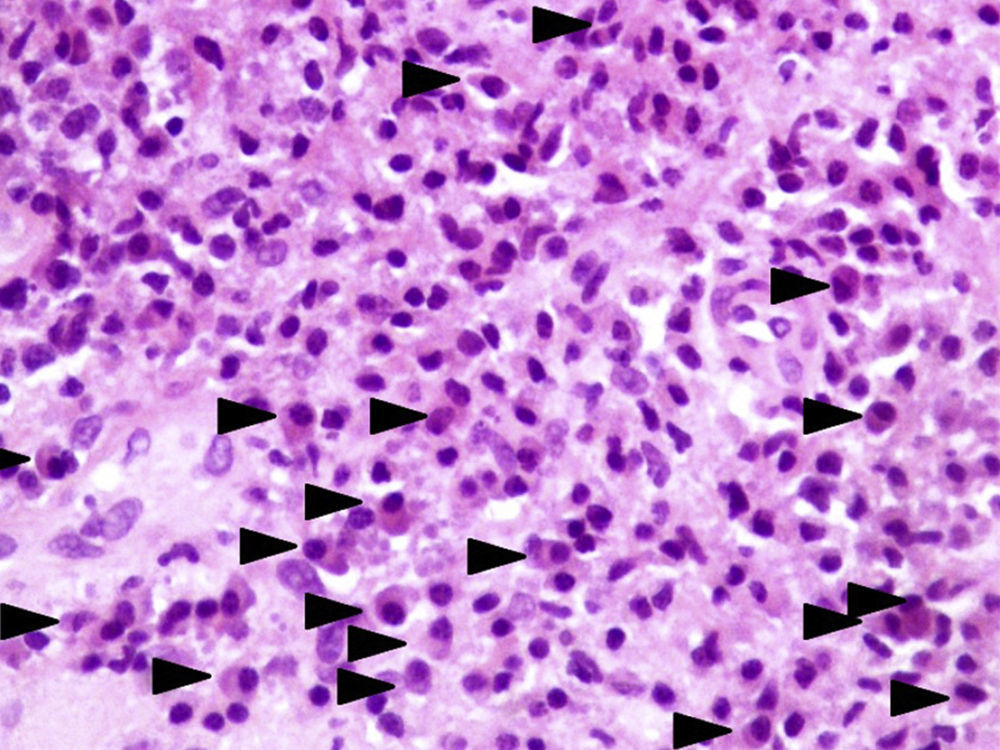
Relativamente à avaliação histológica, esta demonstrou um denso infiltrado inflamatório, de predomínio mononuclear, com uma grande quantidade de plasmócitos, que focalmente infiltram o endotélio de vasos sanguíneos, compatível com infeção sifilítica (fig. 5).
Colocado o diagnóstico, cujo enquadramento temporal desconhecido levou a definição do caso como sífilis secundária de duração indeterminada, e de acordo com as normas de orientação clínica em vigor num paciente adulto e sem alergias relatadas à penicilina7,13,14, foi instituído o tratamento com uma administração semanal de penicilina benzatínica (Lentocilin® – Laboratórios Atral, Castanheira do Ribatejo, Portugal), na dose de 2,4m.u.i., durante 3 semanas, resultando na resolução completa das lesões ao final de 8 dias.
O seguimento aos 6 e 12 meses revelou diminuição da titulação de ordem 4, indicativa de uma resposta apropriada.
Discussão e conclusõesApesar dos exames complementares de diagnóstico não suscitarem dúvidas, facilmente se conclui que existiram falhas na condução deste caso, nomeadamente ao nível da autenticidade da informação inicialmente prestada pelo doente. Esta foi deliberadamente errônea, omitindo a existência de relações sexuais oro‐genitais e vaginais, sem o uso de preservativo e com múltiplas parceiras, assim como o seguinte aparecimento de lesão peniana 2 meses antes, a qual resolveu espontaneamente pouco tempo depois.
Naturalmente, perante a ocultação destes elementos, houve a necessidade de elaborar um diagnóstico diferencial de uma complexidade desnecessária, levando ao consumo dispensável de recursos.
Quanto à terapêutica, perante um diagnóstico de sífilis secundária de duração indeterminada, corroborado pelo exame objetivo e meios complementares de diagnóstico2,15, a mesma não levantou dúvidas optando‐se pela implementação dos protocolos internacionais em vigor7,13,14.
Em conclusão, pode‐se assim afirmar que taxas de mortalidade passadas, cuja variabilidade oscilava de 8 a 40%, hoje não são mais aceitáveis. No entanto, tal como o caso relatado vem confirmar, muito ainda poderá ser feito ao nível da prevenção16.
Espera‐se, também, que este artigo sirva de alerta para a grande variabilidade de apresentações levadas a cabo pela sífilis, assim como para a importância do estabelecimento de uma relação médico‐doente clara e transparente. Só deste modo poder‐se‐á chegar a um diagnóstico correto, evitando gastos desnecessários.
Responsabilidades éticasProteção de pessoas e animaisOs autores declaram que para esta investigação não se realizaram experiências em seres humanos e/ou animais.
Confidencialidade dos dadosOs autores declaram ter seguido os protocolos do seu centro de trabalho acerca da publicação dos dados de pacientes.
Direito à privacidade e consentimento escritoOs autores declaram ter recebido consentimento escrito dos pacientes e/ou sujeitos mencionados no artigo. O autor para correspondência deve estar na posse deste documento.
Conflito de interessesOs autores declaram não haver conflito de interesses.