Los tumores cerebrales son un grupo heterogéneo de tumores de distintas líneas celulares. Pueden ser primarios o secundarios, según si se originan en tejido del sistema nervioso central o en otro sitio del cuerpo. Los tumores primarios más frecuentes son el meningioma y glioblastoma, mientras las metástasis más frecuentes son de pulmón, mama y piel. No existe un registro nacional de tumores cerebrales, por lo que su incidencia real es desconocida y está basada en egresos hospitalarios y datos de mortalidad.
Brain tumors are a heterogeneous group of tumors. They may be primary or secondary depending on whether they originate, from the central nervous system tissue or elsewhere in the body. The most frequent primary tumors are Meningioma and Glioblastoma while the most frequent metastases are from lung, breast and skin cancer. There is no national data of the real incidence of brain tumors, so it is based on hospital discharges and mortality registers.
Los tumores cerebrales son un grupo heterogéneo dada las diferentes líneas celulares que los originan. Pueden ser divididos en dos grandes grupos; lesiones primarias, que se originan de células que pertenecen al sistema nervioso central y lesiones secundarias, que se originan en otros sitios del cuerpo y se implantan como metástasis en el cerebro. Los tumores primarios más frecuentes son el meningioma y el glioblastoma, en tanto, las metástasis más frecuentes son de cáncer pulmonar, mama y piel. Los tumores cerebrales primarios se clasifican en cuatro grados según la Organización Mundial de la Salud (OMS), siendo considerados de “bajo grado” tumores con clasificación I y II, y de “alto grado” las clasificadas como III y IV. Esta clasificación permite establecer un pronóstico en cuanto a mortalidad teniendo, en general, los grado I mayor sobrevida y los grado IV, menor sobrevida1. En la población pediátrica los tumores del sistema nervioso central representan la segunda causa de mortalidad por cáncer, luego de la leucemia, y en población adulta el glioblastoma es el tumor de alto grado más frecuente, con una sobrevida al año y 5 años de 39.3% y 5.5% respectivamente. Los tumores primarios del sistema nervioso central tienen una incidencia de 21.42 por 10000 habitantes (hab) y los tumores secundarios de 10 por 10000 habitantes. Sin embargo, si se analizan los datos por grupos histológicos, las metástasis cerebrales son los tumores más frecuentes con la incidencia recién mencionada, seguida por los meningiomas (7.79-8.05 por 100000 hab) y glioblastoma (2.42 –3.26 por 100000 hab)2,3.
Esta revisión busca describir la epidemiología de los tumores cerebrales y describir los factores de riesgos conocidos para su aparición.
TUMORES CEREBRALES PRIMARIOSLa OMS clasificó a los tumores del sistema nervioso central en grado I, II, III y IV según el grado de malignidad dada por la histología del tumor. Los tumores grado I y II son definidos como de “bajo grado”o “benignos”. Los tumores grado I tienen bajo potencial proliferativo y tienen posibilidad de cura al ser resecados quirúrgicamente. Los tumores grado II son tumores infiltrantes, pero de baja actividad proliferativa celular, tienden a recurrir y en algunos casos, como los gliomas, a progresar a grados superiores (III y IV). Los tumores grado III son lesiones con evidencia histológica de malignidad y los grado IV tienen evidencia de malignidad citológica con predisposición a necrosis y están relacionados con una evolución rápida y fatal de la enfermedad, como lo es el glioblastoma. Estos tumores grado III y IV son denominados de “alto grado”o “malignos”1.
Según su histología la OMS clasifica a los tumores primarios en tumores de origen astrocitario, oligodendroglial, ependimario, de plexo coroide, neuroepiteliales de otro origen, neuronal, pineal, embrionarios, de nervios craneales y paraespinales, meníngeos y de la región selar1.
La incidencia total de tumores cerebrales primarios corresponde a 21.42 por 100000 habitantes, siendo de 5.42 por 100000 habitantes en pacientes entre 0 y 19 años y de 27.85 por 100000 en pacientes de 20 años y más3.
La mayor parte de los tumores son benignos (66%), sin embargo, muchos tumores benignos no fueron histológicamente confirmados por lo que la incidencia de tumores malignos podría ser mayor al 44% descrito. La mayor parte de los tumores malignos son diagnosticados en hombres (55%) y la mayor parte de los tumores benignos en mujeres (64%)3.
Los tumores cerebrales malignos más frecuentes son el glioblastoma (3.2 por 100000 hab.), astrocitoma grado 3 (0.51 por 100000 hab.) y el linfoma (0.43 por 100000 hab.). Los tumores cerebrales benignos más frecuentes son el meningioma (7.93 por 100000 hab.), adenoma hipofisiario (3.65 por 100000 hab.) y el Schwannoma (1.81 por 100000 hab.)3.
La localización más frecuente de los tumores cerebrales son las meninges (36.1%) dado por la alta incidencia de meningiomas. De los tumores intra-axiales la localización más frecuente el lobo frontal (8.6%), seguida por el lobo temporal (6.4%), parietal (4%) y occipital (1.1%). En cuanto a otras ubicaciones destacan la región hipofisiaria y del ducto cráneo-cervical (16.2%), pares craneales (6.7%), cerebelo (2.6%), tronco cerebral (1.5%), sistema ventricular (1.1%) y glándula pineal (0.5%)3.
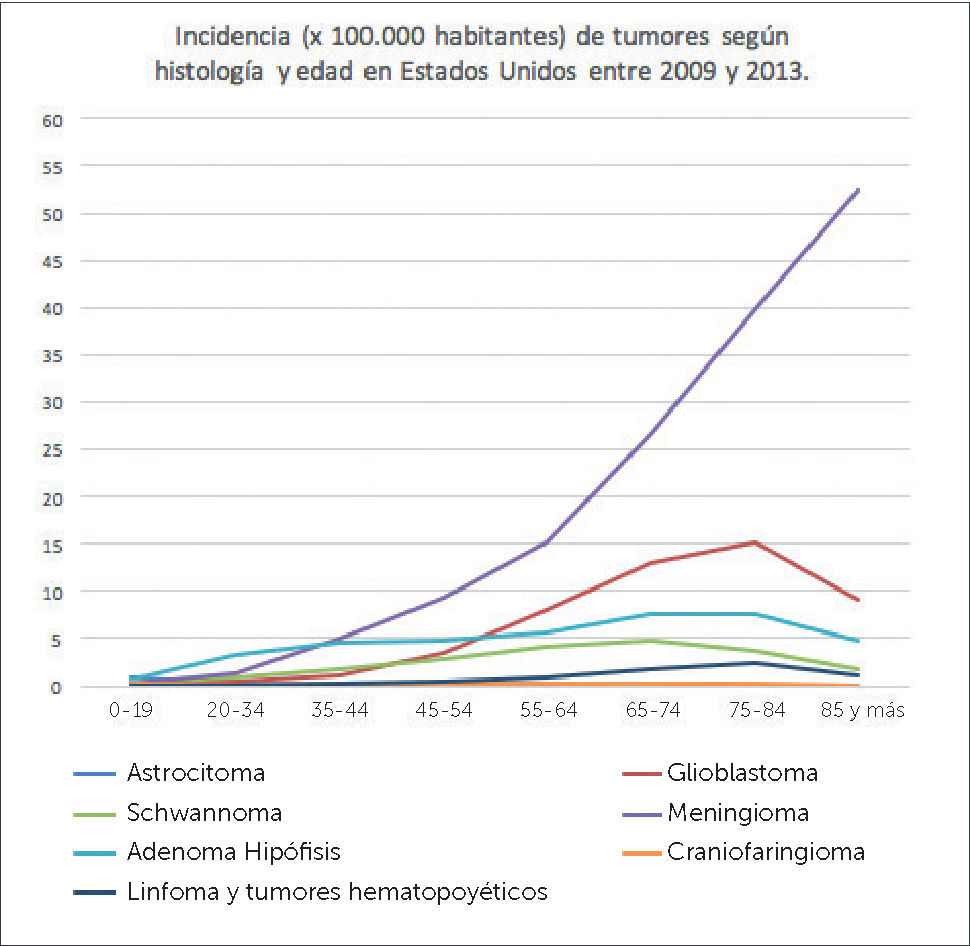
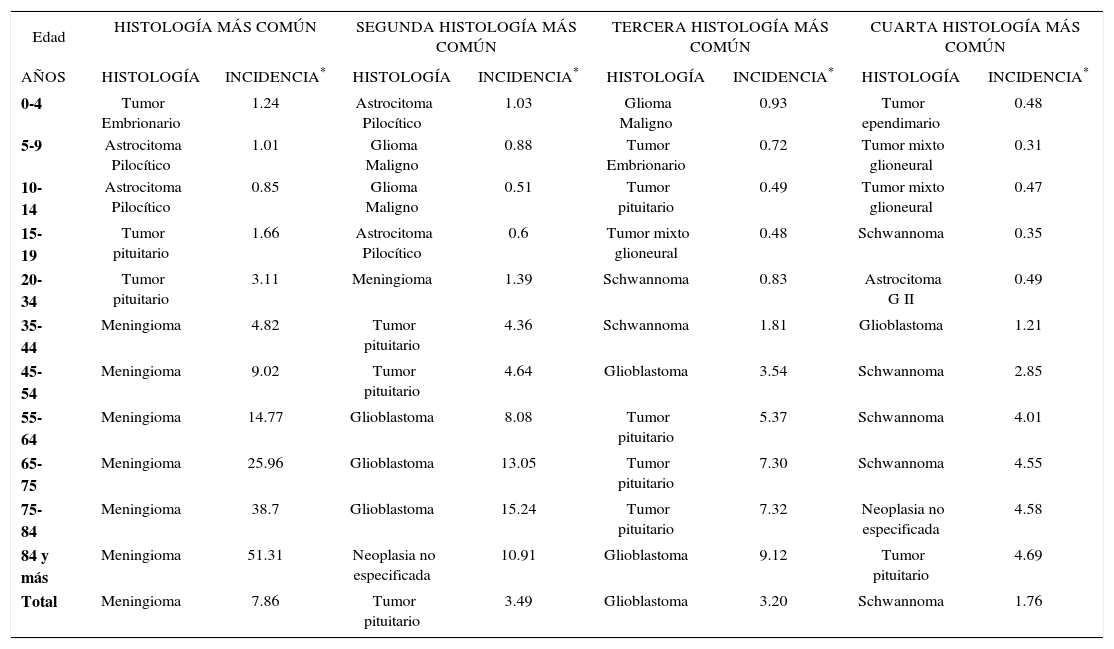
Al comparar por edad, la incidencia total de tumores cerebrales es mayor en pacientes mayores de 85 años (81.16 por 100000 hab.) y menor en niños de 0 a 14 años (5.26 por 100000 hab.). Los astrocitomas pilocíticos, tumores de células germinales y tumores embrionarios son más frecuentes en los grupos de menor edad y su incidencia disminuye en grupos de mayor edad, al contrario de los meningiomas, cuya incidencia aumenta con la edad3. La tabla 1 y el gráfico 1 enumeran y grafican los tumores más frecuentes según rango etario.
TUMORES CEREBRALES MÁS COMUNES SEGÚN RANGO ETARIO
| Edad | HISTOLOGÍA MÁS COMÚN | SEGUNDA HISTOLOGÍA MÁS COMÚN | TERCERA HISTOLOGÍA MÁS COMÚN | CUARTA HISTOLOGÍA MÁS COMÚN | ||||
|---|---|---|---|---|---|---|---|---|
| AÑOS | HISTOLOGÍA | INCIDENCIA* | HISTOLOGÍA | INCIDENCIA* | HISTOLOGÍA | INCIDENCIA* | HISTOLOGÍA | INCIDENCIA* |
| 0-4 | Tumor Embrionario | 1.24 | Astrocitoma Pilocítico | 1.03 | Glioma Maligno | 0.93 | Tumor ependimario | 0.48 |
| 5-9 | Astrocitoma Pilocítico | 1.01 | Glioma Maligno | 0.88 | Tumor Embrionario | 0.72 | Tumor mixto glioneural | 0.31 |
| 10-14 | Astrocitoma Pilocítico | 0.85 | Glioma Maligno | 0.51 | Tumor pituitario | 0.49 | Tumor mixto glioneural | 0.47 |
| 15-19 | Tumor pituitario | 1.66 | Astrocitoma Pilocítico | 0.6 | Tumor mixto glioneural | 0.48 | Schwannoma | 0.35 |
| 20-34 | Tumor pituitario | 3.11 | Meningioma | 1.39 | Schwannoma | 0.83 | Astrocitoma G II | 0.49 |
| 35-44 | Meningioma | 4.82 | Tumor pituitario | 4.36 | Schwannoma | 1.81 | Glioblastoma | 1.21 |
| 45-54 | Meningioma | 9.02 | Tumor pituitario | 4.64 | Glioblastoma | 3.54 | Schwannoma | 2.85 |
| 55-64 | Meningioma | 14.77 | Glioblastoma | 8.08 | Tumor pituitario | 5.37 | Schwannoma | 4.01 |
| 65-75 | Meningioma | 25.96 | Glioblastoma | 13.05 | Tumor pituitario | 7.30 | Schwannoma | 4.55 |
| 75-84 | Meningioma | 38.7 | Glioblastoma | 15.24 | Tumor pituitario | 7.32 | Neoplasia no especificada | 4.58 |
| 84 y más | Meningioma | 51.31 | Neoplasia no especificada | 10.91 | Glioblastoma | 9.12 | Tumor pituitario | 4.69 |
| Total | Meningioma | 7.86 | Tumor pituitario | 3.49 | Glioblastoma | 3.20 | Schwannoma | 1.76 |
CBTRUS 2009-2013. Adaptado de Quinn T. Ostrom, Haley Gittleman, Jordan XI, Courtney Kromer, Yingli Wolinsky, Carol Krinchko, and Jill S. Barnholtz-Sloan, CBTRUS Statistical Report: Primary Brain and Central Nervous System Tumors Diagnosed in the United States in 2009-2013, Neuro Oncol (2016) 18 (suppl 5) v1-v75.
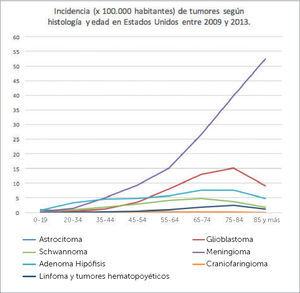
INCIDENCIA DE TUMORES SEGÚN HISTOLOGÍA Y EDAD
CBTRUS 2009-2013. Adaptado de Quinn T. Ostrom, Haley Gitterman, Jordan XI, Courtney Kromer, Yongli Wolinsky, carol Krinchko, and Jill S. Barholtz-Sloan, CBTRUS Staditical Report: primary Brain and Central Nervous System Tumors Diagnosed in the United States in 2009-2013. Neuro Oncol (2016)18 (suppl5) v1-v75.
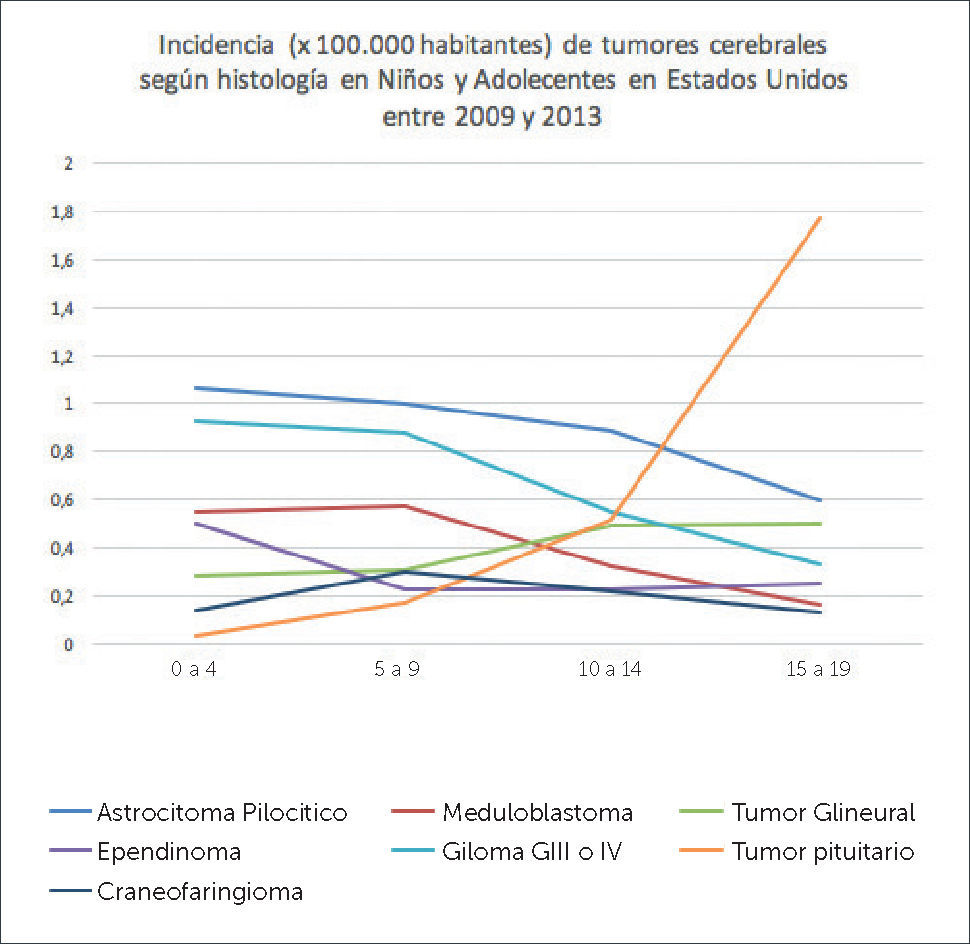
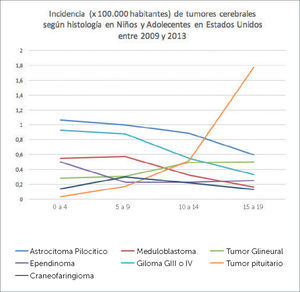
Los tumores más frecuentes en niños (0-14 años) son el astrocitoma pilocítico (15.4%), tumores germinales y gliomas malignos comprometiendo principalmente cerebelo y tronco cerebral. En la adolescencia (14-19 años) los tumores más frecuentes son tumores hipofisarios (25.4%) y astrocitoma pilocítico (10.1%), siendo la localización más frecuente de estos la región y hipofisiaria (29.8%) y lobos cerebrales (21%)3. El gráfico 2 muestra la incidencia de distintos tumores en la niñez y adolescencia según rango etario.
INCIDENCIA DE TUMORES CEREBRALES EN NIÑOS Y ADOLESCENTES SEGÚN HISTOLOGÍA
CBTRUS 2009-2013. Adaptado de Quinn T. Ostrom, Haley Gitterman, Jordan XI, Courtney Kromer, Yongli Wolinsky, carol Krinchko, and Jill S. Barholtz-Sloan, CBTRUS Staditical Report: primary Brain and Central Nervous System Tumors Diagnosed in the United States in 2009-2013. Neuro Oncol (2016)18 (suppl5) v1-v75.
Según sexo, los gliomas, tumores de células germinales, linfomas y tumores embrionarios son más frecuentes en hombres, mientras los meningiomas y tumores de hipófisis son más frecuentes en mujeres3.
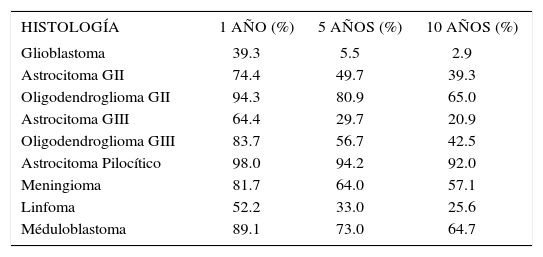
Al evaluar la sobrevida, esta es diferente según la histología y el grado de malignidad de estos. El tumor con peor sobrevida es el glioblastoma (OMS IV) con una sobrevida al año y 3 años de 39.3 y 5.5% respectivamente. Distinto es el caso del astrocitoma pilocitico (OMS I) cuya sobrevida al año y 3 años es de 98 y 94.2%)3. En Europa la sobrevida a 5 años en tumores malignos del sistema nervioso central es de 20% y de 10% en mayores de 65 años4. Las tasas de sobrevida de los tumores primarios más frecuentes se detallan en la tabla 2.
TASAS DE SOBREVIDA SEGÚN HISTOLOGÍA DE TUMOR CEREBRAL 1-5 A 10 AÑOS
| HISTOLOGÍA | 1 AÑO (%) | 5 AÑOS (%) | 10 AÑOS (%) |
|---|---|---|---|
| Glioblastoma | 39.3 | 5.5 | 2.9 |
| Astrocitoma GII | 74.4 | 49.7 | 39.3 |
| Oligodendroglioma GII | 94.3 | 80.9 | 65.0 |
| Astrocitoma GIII | 64.4 | 29.7 | 20.9 |
| Oligodendroglioma GIII | 83.7 | 56.7 | 42.5 |
| Astrocitoma Pilocítico | 98.0 | 94.2 | 92.0 |
| Meningioma | 81.7 | 64.0 | 57.1 |
| Linfoma | 52.2 | 33.0 | 25.6 |
| Méduloblastoma | 89.1 | 73.0 | 64.7 |
CBTRUS 2009-2013. Adaptado de Quinn T. Ostrom, Haley Gittleman, Jordan XI, Courtney Kromer, Yingli Wolinsky, Carol Krinchko, and Jill S. Barnholtz-Sloan, CBTRUS Statistical Report: Primary Brain and Central Nervous System Tumors Diagnosed in the United States in 2009-2013, Neuro Oncol (2016) 18 (suppl 5) v1-v75.
Existen muchos factores de riesgo estudiados y relacionados con la aparición de tumores cerebrales, sin embargo, sólo en algunos de ellos se ha podido establecer una relación real como lo son la radiación ionizante, susceptibilidad genética y alergias5.
Radiación ionizante:En relación a la radiación ionizante existe una relación causal bien descrita. Estudios de seguimiento a poblaciones expuestas a radiación por motivos médicos durante la niñez (tinea capitis, hemangiomas cutáneos, hipertrofia amigdaliana, linfoma, leucemia u otros tumores cerebrales) han demostrado estar relacionada con la aparición de tumores cerebrales años posteriores a la radioterapia6–13. Los tumores radio-inducidos más frecuentes son los meningiomas, gliomas y schwannomas6,11,12. El tiempo entre la exposición y la aparición de un glioma o meningioma radio-inducido son de 9 a 18 años y 17 a 23 años respectivamente11–13. Existe además una relación entre la dosis aplicada y el riesgo, siendo de 0.079 a 0.56 por Gy de radiación para gliomas y 0.64 a 5.1 por Gy para meningiomas14. El riesgo es mayor de desarrollar un meningioma radioinducido que el de desarrollar un glioma radioinducido13.
Susceptibilidad genética:Si bien es cierto la gran mayoría de los tumores cerebrales son esporádicos, existen riesgos genéticos para su aparición. El mejor ejemplo son los pacientes con neurofibromatosis tipo I que se relaciona con gliomas de nervio óptico en un 15% y gliomas de tronco y hemisféricos en 3%16.(16) La neurofibromatosis tipo II se relaciona con la aparición de schwannomas vestibulares bilaterales y la aparición de meningiomas múltiples14. También pueden desarrollar schwannomas en otras ubicaciones y se relaciona con la aparición de ependimomas15.
Alergias y relaciones inmuno-mediadas:Existe evidencia de que las alergias y condiciones autoinmunes están inversamente relacionadas con el riesgo de aparición de gliomas. Pacientes con asma, dermatitis atópica y rinitis alérgica tienen menos riesgo en la aparición de gliomas16–20.
METÁSTASIS CEREBRALESSon lesiones originadas en tejidos fuera del cerebro que se implantan en el tejido cerebral. La incidencia estimada varía entre 2.8 y 11.1 por 100000 habitantes20–23. Son las lesiones cerebrales más frecuentes en los adultos21–25. Su mayor de incidencia es entre los 50 y 80 años. Pueden implantarse en el hueso craneal, meninges o parénquima cerebral. Se estima que entre un 20 y 25% de los pacientes con cáncer tendría metástasis cerebrales de realizarse una autopsia26–28.
Las fuentes más frecuentes de metástasis cerebrales en adultos son secundarias a cáncer de pulmón, mama y piel (melanoma) y en niños leucemia seguido por linfoma27,29,30.
Si uno considera la habilidad de un cáncer para diseminar hacia una metástasis cerebral, el melanoma (que representa el 4% de los cánceres) tiene la mayor propensión, seguido por cáncer de pulmón y mama29.
La sobrevida dependerá de factores como la etiología del tumor y la condición del paciente dado por su estado funcional, cantidad de metástasis intra o extra craneales y características genéticas del cáncer. Es así como la sobrevida puede variar en promedio entre 3 meses en el peor de los escenarios y 16 meses en el mejor de estos31.
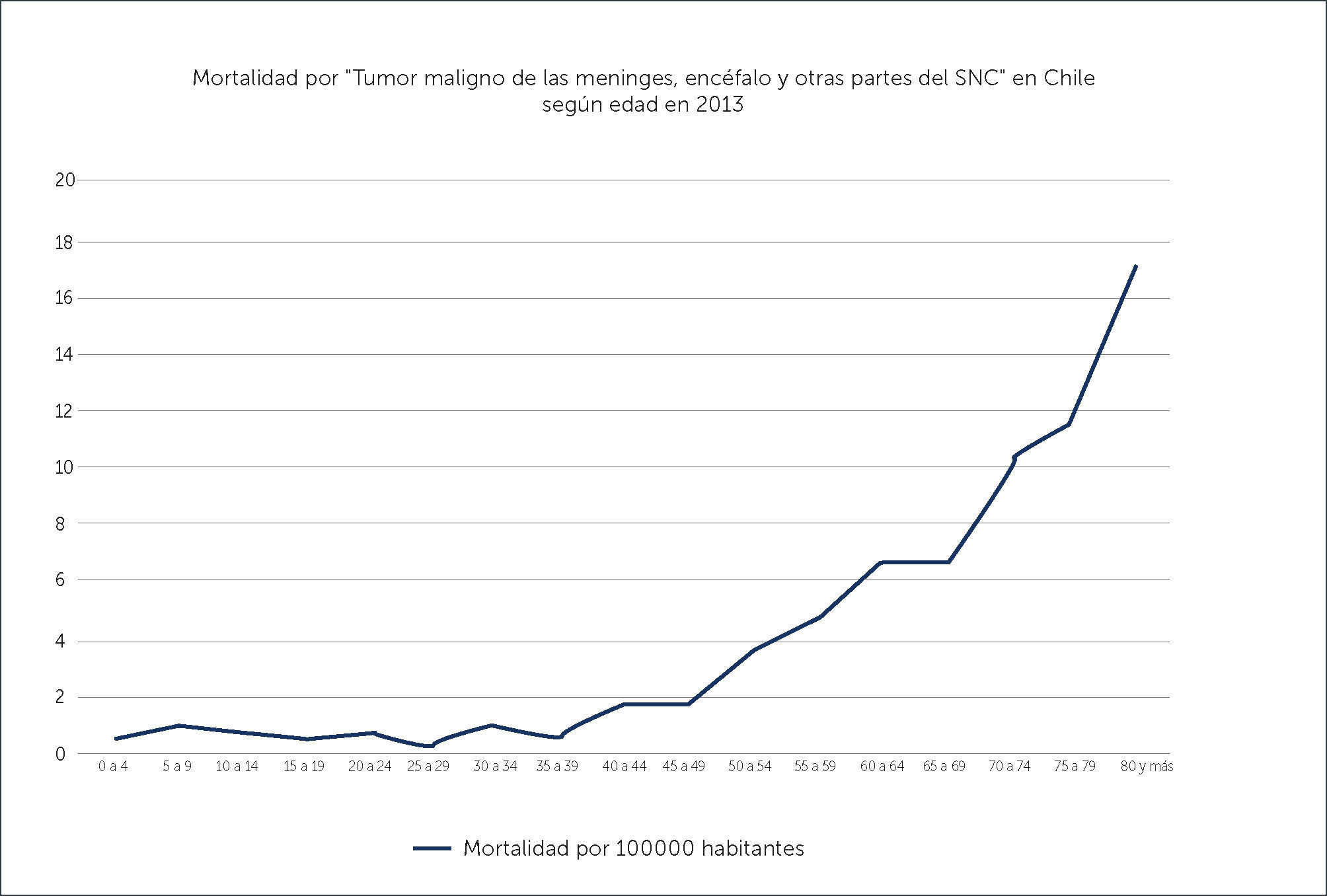
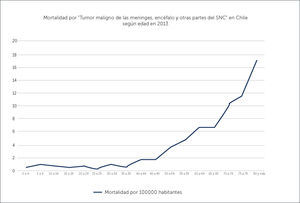
REALIDAD NACIONALLamentablemente no existe un registro nacional de tumores cerebrales, por lo que la incidencia real de estos, es imposible de conocer. Éstos se basan en datos de egresos hospitalarios y de mortalidad. La mortalidad por “tumor maligno de las meninges, encéfalo y de otras partes del sistema nervioso central” en el año 2013 fue de 2.6 por 100000 habitantes, siendo la segunda mayor causa en Chile por mortalidad infantil por cáncer luego de la leucemia, con una mortalidad de 0.6 por 100000. La mortalidad por este diagnóstico aumenta con la edad hasta ser de 17.2 por 100000 en pacientes de 80 años y más (Gráfico 3)32.
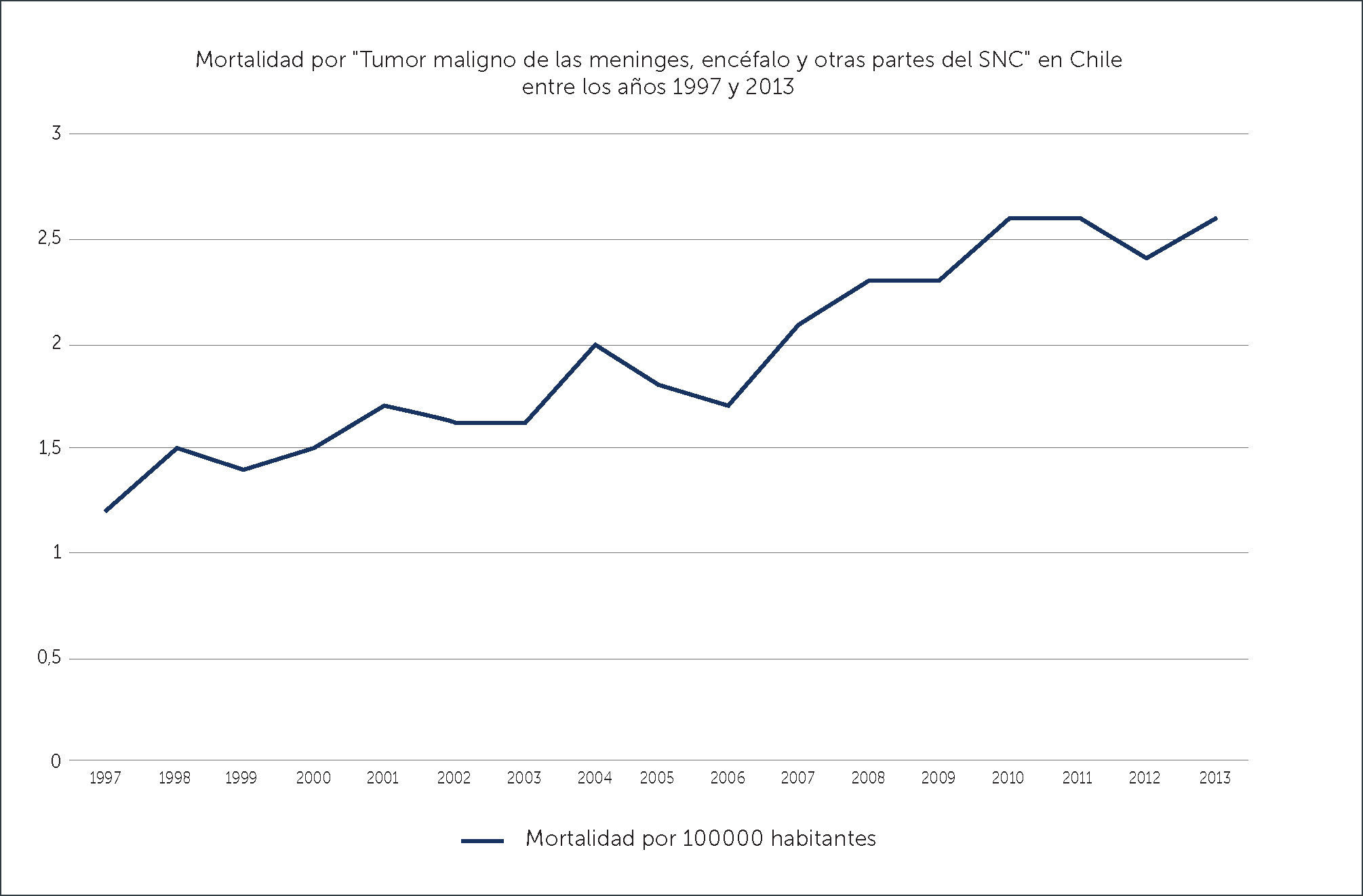
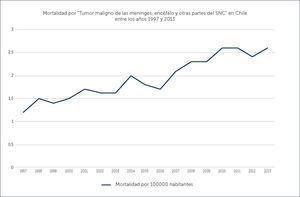
La mortalidad ha ido en aumento desde el año 1997, cuando era de 1.2 por 100000 habitantes32,33 (Gráfico 4). Sin embargo, no necesariamente puede corresponder a una mayor incidencia real si no, a un mayor diagnóstico de la patología dado el mejor acceso a las neuro imágenes. Otro factor a considerar es el envejecimiento de la población, con la consecuente mayor incidencia de tumores cerebrales, como ya se ha mencionado en este artículo.
El autor declara no tener conflictos de interés, en relación a este artículo.