We report our experience and analyse the prognosis of acute ischaemic stroke due to large vessel occlusion (LVO) in patients with COVID-19 receiving neurointerventional treatment.
Material and methodsThe study included all consecutive patients with acute ischaemic stroke due to LVO treated with neurointerventional techniques at our institution in March and April 2020, during the COVID-19 outbreak, and compared patients with and without COVID-19. Baseline and short-term clinical data were reported.
ResultsFrom 1 March to 30 April 2020, 25 neurointerventional procedures were performed to treat acute ischaemic stroke due to LVO at our institution. Eight patients had COVID-19 and 17 did not. The mean age (SD) of patients with COVID-19 was 70.1 (12.23) years, and 7 were men (87.5%, P=.006). While all 17 patients without COVID-19 were referred from the emergency department, only 5 (62.5%) COVID-19 patients were treated for stroke at the emergency department (P=.01). Three patients had to be hospitalised. The mortality rate was considerably higher among patients with COVID-19 (50%, vs 5.5% in patients without COVID-19). Both groups presented similar laboratory parameters. No haemorrhages were recorded in this series. We observed a 39% decrease in neurointerventional procedures in comparison with the same period the previous year.
ConclusionsThe best medical and neurointerventional treatment resulted in poor outcomes and a dramatic mortality rate. The COVID-19 pandemic significantly disrupted the normal functioning of stroke management in emergency departments.
Presentar nuestra experiencia y analizar el pronóstico de pacientes COVID-19 con ictus isquémico agudo por oclusión de grandes vasos tratados con neurointervencionismo (NIV) en la unidad de ictus.
Material y métodosSe incluyeron todos los pacientes consecutivos con ictus isquémico agudo debido a oclusión de grandes vasos tratados por NIV en nuestra institución entre marzo y abril de 2020, durante el brote de COVID-19. Se realizó una comparación entre pacientes con COVID-19 y pacientes sin infección por coronavirus. Se comunican los resultados clínicos iniciales y a corto plazo.
ResultadosDel 1 de marzo al 30 de abril se realizaron 25 procedimientos de NIV por ictus isquémico agudo en nuestra institución. Ocho pacientes eran COVID-19 y 17 eran pacientes no COVID-19. La edad media de los pacientes con COVID-19 fue de 70,1±12,23 años, y 7 fueron hombres (87,5%, p=0,006). Mientras que todos los pacientes sin COVID procedían de urgencias, solo 5 pacientes con COVID-19 (62,5%) fueron atendidos desde urgencias por ictus (p=0,01). Tres pacientes procedían de hospitalización. La tasa de mortalidad en pacientes sin COVID-19 fue del 5,8%, pero en pacientes con COVID-19 fue considerablemente alta (50%). Ningún parámetro analítico difirió entre ambos grupos. No se registraron hemorragias en esta serie.
En comparación con el mismo período del año pasado, se observó una disminución de la actividad neurointervencionista del 39%.
ConclusionesLa mejor terapia médica y de NIV desembocó en malos resultados y una mortalidad dramática. La pandemia de COVID-19 dificultó significativamente el funcionamiento normal de los servicios de urgencias y la atención de estos pacientes con ictus.
Los pacientes con COVID-19, debida a infección por el coronavirus SARS-CoV-2, presentan un mayor riesgo de enfermedad tromboembólica arterial o venosa1. Sin embargo, los datos sobre el pronóstico de los pacientes con ictus isquémico por oclusión de grandes vasos (OGV) son limitados en el contexto de esta infección confirmada2. En este artículo presentamos nuestra experiencia y analizamos el pronóstico de los pacientes COVID-19 tratados con neurointervencionismo (NIV) en la unidad de ictus de un gran hospital universitario de Madrid, durante los meses de pandemia de marzo y abril de 2020.
Material y MétodosPoblación de estudioEn este estudio de cohorte se incluyeron datos de pacientes consecutivos con el diagnóstico de infección por SARS-CoV-2, confirmado en todos los casos mediante la prueba de reacción en cadena de la transcriptasa-polimerasa inversa. Todos los pacientes con COVID-19 incluidos tuvieron un ictus isquémico agudo con OGV, diagnosticados y tratados con NIV en el Hospital Universitario 12 de Octubre de Madrid durante los meses de marzo y abril de 2020 (el pico más alto de infección en Madrid, España). Se excluyeron los pacientes con ictus hemorrágico o tratamiento médico. Este estudio fue aprobado por el comité ético institucional, y la necesidad de consentimiento informado se obvió debido a la naturaleza observacional del estudio.
Recopilación de datosLos pacientes fueron identificados a partir de los datos de registro obtenidos de la actividad hospitalaria computarizada y del sistema de información de pacientes de nuestra unidad (historia clínica electrónica). Los registros médicos electrónicos sirvieron como fuente de datos para la recopilación de las características demográficas y clínicas, los parámetros de laboratorio, tratamiento y resultados, que fueron registrados prospectivamente por el equipo vascular. Se consideró la fecha de ingreso en el hospital y la fecha del evento, si estas no coincidieron.
DeterminacionesSe compararon los ictus isquémicos con OGV tratados con procedimientos NIV entre pacientes con COVID-19 y pacientes sin infección por coronavirus ingresados en el hospital durante el mismo período de tiempo. El resultado principal fue la muerte asociada al tratamiento. Los pacientes fueron seguidos hasta el alta hospitalaria o hasta que murieron.
EstadísticaLas variables continuas se expresaron como media±desviación estándar y se compararon mediante la prueba de Mann-Whitney. Las variables categóricas se expresaron como frecuencias y se compararon mediante la prueba exacta de Fisher. El valor de p=0,05 se consideró estadísticamente significativo. Todos los análisis se realizaron con el software estadístico SAS versión 9.4 del Sistema SAS para Windows. Copyright © 2002-2012 SAS Institute Inc.
ResultadosDel 1 de marzo al 30 de abril se realizaron 25 procedimientos NIV por ictus isquémico agudo por OGV en nuestra institución, se incluyeron 8 pacientes con COVID-19 confirmados y 17 pacientes sin COVID-19. Otros 9 pacientes con COVID-19 fueron tratados médicamente debido al mal estado neurológico o al pobre estado clínico, y no fueron considerados en el análisis de esta serie. Llamó la atención la disminución de la actividad neurointervencionista durante este periodo de tiempo, en comparación con el mismo periodo del año anterior. De hecho, 41 pacientes fueron tratados en 2019 en comparación con los 25 pacientes tratados durante estos meses de pandemia de 2020, lo que representó una disminución de la actividad del 39%.
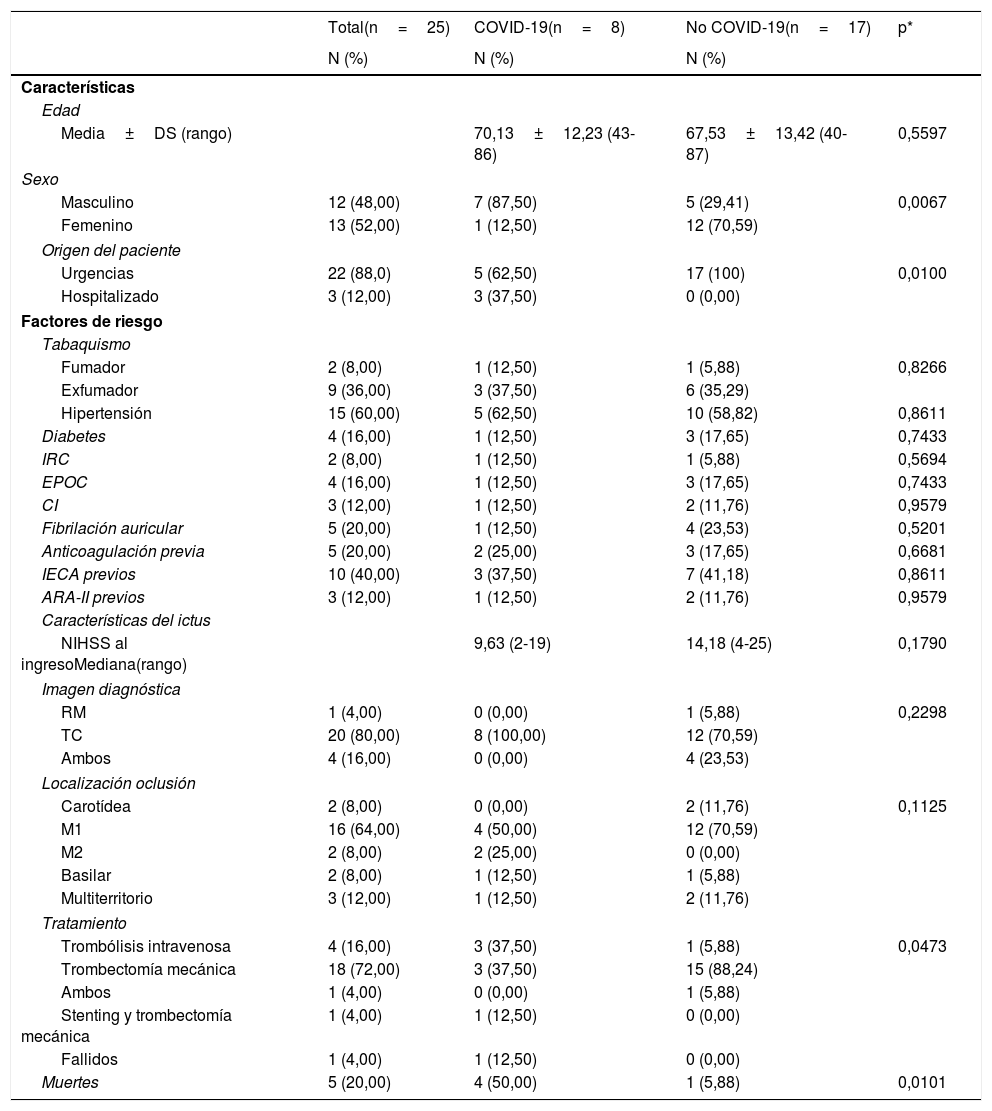
Todos los datos sobre las características clínicas, radiológicas y de tratamiento se presentan en la tabla 1. La edad media de los pacientes con COVID-19 fue de 70,1±12,23 años, y 7 fueron hombres (87,5%, p=0,006). Mientras que todos los pacientes sin COVID-19 procedían de emergencias, solo 5 pacientes con COVID-19 (62,5%) fueron atendidos desde urgencias por ictus (p=0,01). Tres pacientes con COVID-19 procedían de hospitalización. El ictus comenzó en 2 de ellos a los 22 días de admisión y un paciente al segundo día de ingreso.
Características de los pacientes
| Total(n=25) | COVID-19(n=8) | No COVID-19(n=17) | p* | |
|---|---|---|---|---|
| N (%) | N (%) | N (%) | ||
| Características | ||||
| Edad | ||||
| Media±DS (rango) | 70,13±12,23 (43-86) | 67,53±13,42 (40-87) | 0,5597 | |
| Sexo | ||||
| Masculino | 12 (48,00) | 7 (87,50) | 5 (29,41) | 0,0067 |
| Femenino | 13 (52,00) | 1 (12,50) | 12 (70,59) | |
| Origen del paciente | ||||
| Urgencias | 22 (88,0) | 5 (62,50) | 17 (100) | 0,0100 |
| Hospitalizado | 3 (12,00) | 3 (37,50) | 0 (0,00) | |
| Factores de riesgo | ||||
| Tabaquismo | ||||
| Fumador | 2 (8,00) | 1 (12,50) | 1 (5,88) | 0,8266 |
| Exfumador | 9 (36,00) | 3 (37,50) | 6 (35,29) | |
| Hipertensión | 15 (60,00) | 5 (62,50) | 10 (58,82) | 0,8611 |
| Diabetes | 4 (16,00) | 1 (12,50) | 3 (17,65) | 0,7433 |
| IRC | 2 (8,00) | 1 (12,50) | 1 (5,88) | 0,5694 |
| EPOC | 4 (16,00) | 1 (12,50) | 3 (17,65) | 0,7433 |
| CI | 3 (12,00) | 1 (12,50) | 2 (11,76) | 0,9579 |
| Fibrilación auricular | 5 (20,00) | 1 (12,50) | 4 (23,53) | 0,5201 |
| Anticoagulación previa | 5 (20,00) | 2 (25,00) | 3 (17,65) | 0,6681 |
| IECA previos | 10 (40,00) | 3 (37,50) | 7 (41,18) | 0,8611 |
| ARA-II previos | 3 (12,00) | 1 (12,50) | 2 (11,76) | 0,9579 |
| Características del ictus | ||||
| NIHSS al ingresoMediana(rango) | 9,63 (2-19) | 14,18 (4-25) | 0,1790 | |
| Imagen diagnóstica | ||||
| RM | 1 (4,00) | 0 (0,00) | 1 (5,88) | 0,2298 |
| TC | 20 (80,00) | 8 (100,00) | 12 (70,59) | |
| Ambos | 4 (16,00) | 0 (0,00) | 4 (23,53) | |
| Localización oclusión | ||||
| Carotídea | 2 (8,00) | 0 (0,00) | 2 (11,76) | 0,1125 |
| M1 | 16 (64,00) | 4 (50,00) | 12 (70,59) | |
| M2 | 2 (8,00) | 2 (25,00) | 0 (0,00) | |
| Basilar | 2 (8,00) | 1 (12,50) | 1 (5,88) | |
| Multiterritorio | 3 (12,00) | 1 (12,50) | 2 (11,76) | |
| Tratamiento | ||||
| Trombólisis intravenosa | 4 (16,00) | 3 (37,50) | 1 (5,88) | 0,0473 |
| Trombectomía mecánica | 18 (72,00) | 3 (37,50) | 15 (88,24) | |
| Ambos | 1 (4,00) | 0 (0,00) | 1 (5,88) | |
| Stenting y trombectomía mecánica | 1 (4,00) | 1 (12,50) | 0 (0,00) | |
| Fallidos | 1 (4,00) | 1 (12,50) | 0 (0,00) | |
| Muertes | 5 (20,00) | 4 (50,00) | 1 (5,88) | 0,0101 |
CI: cardiopatía isquémica; EPOC: enfermedad pulmonar obstructiva crónica; IRC: insuficiencia renal crónica; NIHSS: National Institutes of Health Stroke Scale, RM: resonancia magnética; TC: tomografía computarizada.
No se observaron diferencias estadísticas con respecto a los factores de riesgo. Un paciente con COVID-19 era menor de 50 años y no tenía ningún factor de riesgo de ictus. La mediana de la Escala de Ictus del Instituto Nacional de Salud, el diagnóstico por imágenes y el lugar de oclusión no mostraron diferencias estadísticas entre ambos grupos.
Con respecto al tratamiento del grupo COVID-19: 3 pacientes fueron tratados con trombólisis intravenosa y uno de ellos precisó de trombectomía mecánica, otros 4 pacientes fueron tratados con trombectomía mecánica y uno de ellos necesitó un stent carotídeo adicional debido a restos trombóticos en la carótida interna adheridos a la pared del vaso. Un procedimiento fue fallido debido a retrombosis. Los resultados mostraron una diferencia estadística significativa en relación con el tratamiento entre ambos grupos (p=0,04). Durante el procedimiento los pacientes con COVID-19 mostraron una tendencia a la reoclusión y presentaron trombos más organizados. En total 4 pacientes con COVID-19 (50%) murieron durante la hospitalización, mientras que solo un paciente murió en el grupo sin COVID-19 (5,8%), (p=0,01).
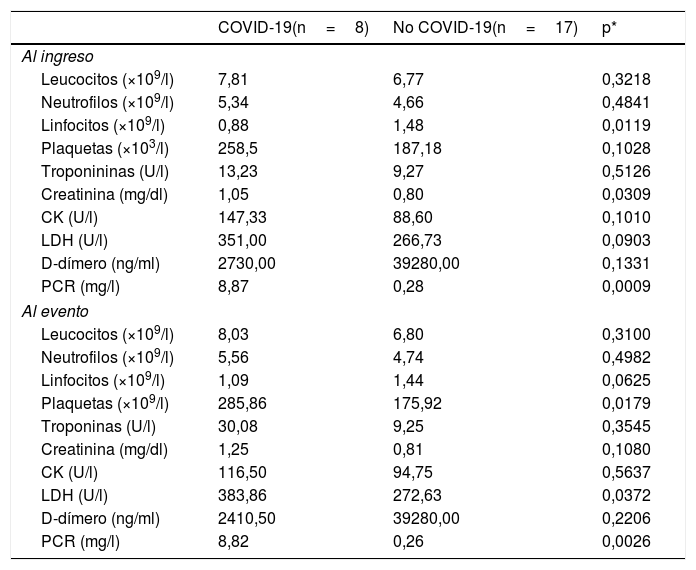
Los parámetros analíticos en pacientes con COVID-19 mostraron linfopenia, trombocitosis, aumento de LDH, dímero D y PCR elevada (tabla 2), como se ha descrito previamente en pacientes con este tipo de infección. No se registraron hemorragias en esta serie.
Parámetros analíticos
| COVID-19(n=8) | No COVID-19(n=17) | p* | |
|---|---|---|---|
| Al ingreso | |||
| Leucocitos (×109/l) | 7,81 | 6,77 | 0,3218 |
| Neutrofilos (×109/l) | 5,34 | 4,66 | 0,4841 |
| Linfocitos (×109/l) | 0,88 | 1,48 | 0,0119 |
| Plaquetas (×103/l) | 258,5 | 187,18 | 0,1028 |
| Troponininas (U/l) | 13,23 | 9,27 | 0,5126 |
| Creatinina (mg/dl) | 1,05 | 0,80 | 0,0309 |
| CK (U/l) | 147,33 | 88,60 | 0,1010 |
| LDH (U/l) | 351,00 | 266,73 | 0,0903 |
| D-dímero (ng/ml) | 2730,00 | 39280,00 | 0,1331 |
| PCR (mg/l) | 8,87 | 0,28 | 0,0009 |
| Al evento | |||
| Leucocitos (×109/l) | 8,03 | 6,80 | 0,3100 |
| Neutrofilos (×109/l) | 5,56 | 4,74 | 0,4982 |
| Linfocitos (×109/l) | 1,09 | 1,44 | 0,0625 |
| Plaquetas (×109/l) | 285,86 | 175,92 | 0,0179 |
| Troponinas (U/l) | 30,08 | 9,25 | 0,3545 |
| Creatinina (mg/dl) | 1,25 | 0,81 | 0,1080 |
| CK (U/l) | 116,50 | 94,75 | 0,5637 |
| LDH (U/l) | 383,86 | 272,63 | 0,0372 |
| D-dímero (ng/ml) | 2410,50 | 39280,00 | 0,2206 |
| PCR (mg/l) | 8,82 | 0,26 | 0,0026 |
CK: creatina quinasa; LDH: lactato deshidrogenasa; PCR: proteína C reactiva.
La COVID-19 puede predisponer a los pacientes a enfermedades tromboembólicas arteriales y venosas y a coagulopatías extensas que complican aún más el pronóstico de estos pacientes3–5.
Aunque el ictus isquémico se ha sugerido como una complicación de los pacientes con COVID-19, se desconoce la incidencia precisa, ya que esta es variable según diversos trabajos (rango 0,9-2,7%)2,6–9.
Nuestro estudio sugiere que el ictus isquémico es un evento raro, pero es una complicación importante de la COVID-19, ya que en estos pacientes el ictus fue más grave en comparación con los ictus que ocurrieron en pacientes que fueron negativos para el coronavirus SARS-CoV2. De hecho, la recanalización fue más compleja y requirió procedimientos asociados a la trombectomía mecánica, tales como trombólisis o stent, probablemente debido a un daño tromboinflamatorio del endotelio, como ha sido descrito10. De hecho, un paciente presentó un procedimiento fallido debido a retrombosis.
Nuestra serie muestra el pronóstico catastrófico de estos pacientes con ictus isquémico agudo y con COVID-19, lo que es similar a otras publicaciones recientes de nuestro entorno6. La tasa de mortalidad hospitalaria en pacientes tratados con procedimiento de NIV fue significativamente mayor en pacientes con COVID-19 (50%) que en los pacientes sin COVID-19 (5,88%; p=0,01). Además, fue importante que a pesar del uso profiláctico de la heparina de bajo peso molecular 3 pacientes hospitalizados sufrieron un ictus isquémico. Esto indica el estado de hipercoagulabilidad de estos pacientes con COVID-19, y acentúa el hecho de que la anticoagulación no evita la aparición de ictus isquémico en el contexto particular de la COVID-19.
Los parámetros analíticos fueron comparables entre ambos grupos y conformes con lo que se ha descrito en pacientes con coronavirus10,11. Ningún parámetro analítico fue predictivo del evento isquémico.
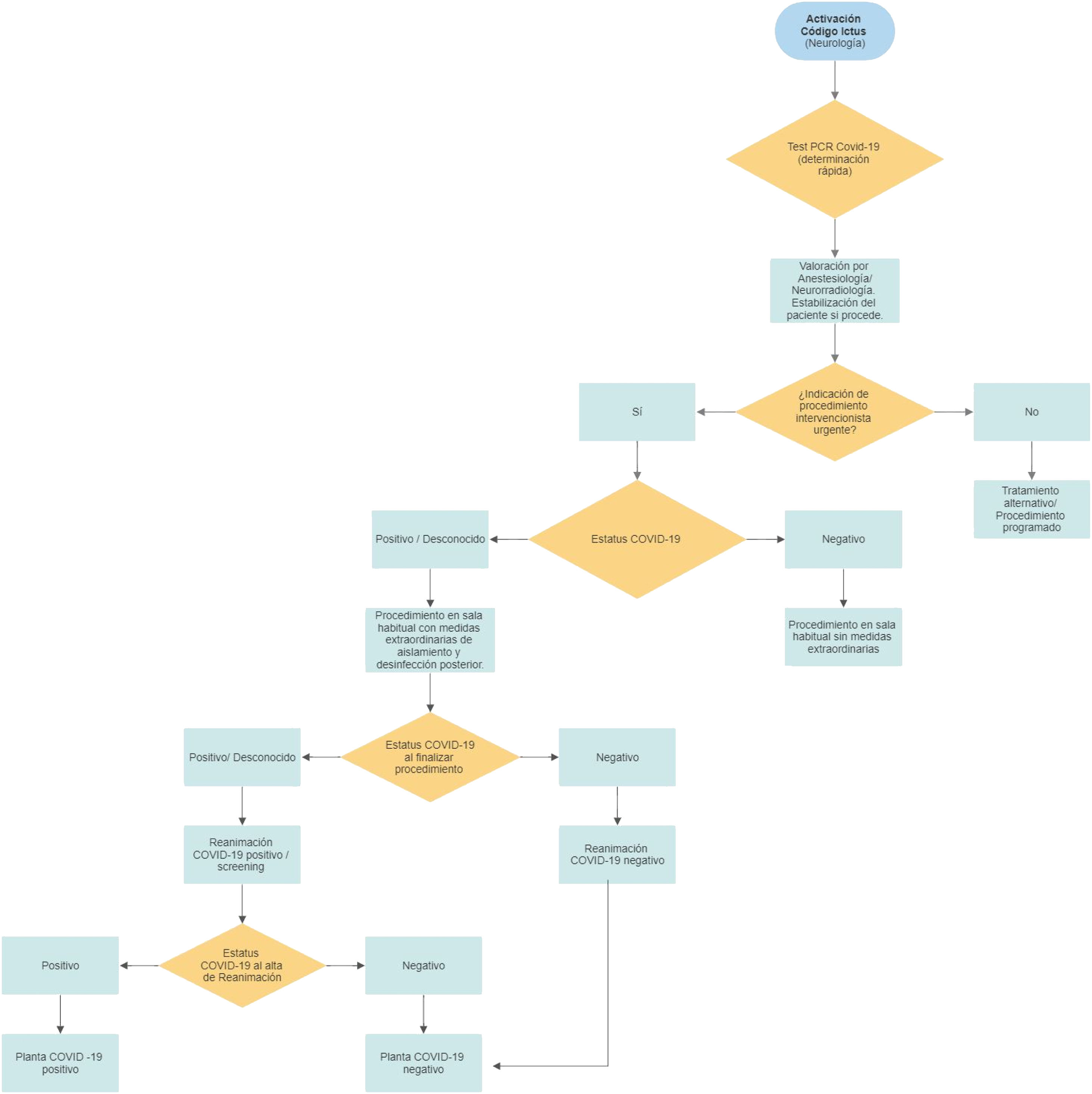
Por otro lado, nuestra experiencia ha mostrado que el número de pacientes que se trató mediante un procedimiento NIV disminuyó un 39% en comparación con el número de pacientes tratados durante el mismo período en 2019. Una explicación podría ser que los pacientes se resistieron a venir al hospital o tardaron en hacerlo, ya que la disponibilidad de ambulancias quedó reducida para traslados. Por otra parte, la pandemia de COVID-19 colapsó nuestro sistema sanitario y el funcionamiento normal de los servicios de emergencias y urgencias hospitalarias en la atención a estos pacientes. El alto riesgo de transmisión al personal sanitario y los preparativos para su óptimo diagnóstico y tratamiento (test PCR) ralentizó el manejo de estos pacientes, a pesar de las recomendaciones descritas12,13. Por todo ello, seguir los circuitos preestablecidos de la unidad de ictus limitó el tiempo para el tratamiento óptimo de estos pacientes (fig. 1).
Nuestro estudio presenta limitaciones. Los pacientes incluidos en este análisis fueron diagnosticados objetivamente en una de las zonas más graves donde comenzó el brote europeo de la COVID-19, lo que pudo sesgar la muestra. Además, esto pudo haber influido en el resultado de los pacientes, ya que todavía no se disponía de experiencia global sobre la enfermedad y los circuitos de la unidad de ictus no estaban bien diseñados. Sin embargo, este documento muestra nuestra experiencia real en un departamento de radiología neurovascular durante los meses pandémicos de la COVID-19, de marzo a abril de 2020.
Se necesitan otras investigaciones que soporten estos datos y ayuden a identificar futuras mejoras en el manejo de estos pacientes con ictus isquémico agudo y con COVID-19.
Conflicto de interesesNinguno.
Agradecemos al Dr. F. Ballenilla, al Dr. J. Campollo y a todo su equipo de neurointervencionismo por su colaboración y ayuda en la elaboración de este manuscrito.