Identificar brechas en la seguridad del paciente durante las transferencias intrahospitalarias.
Material y métodosSe constituyó un grupo de trabajo y se identificaron las transferencias de pacientes llevadas a cabo en las diferentes áreas asistenciales de un hospital. Utilizando el análisis modal de fallos y efectos (AMFE) se cuantificaron los riesgos de cada uno de los modos de fallo identificados utilizando el índice de priorización del riesgo (IPR) y estableciendo medidas de mejora para todos los IPR con puntuaciones mayores a 100.
ResultadosSe hallaron 31 puntos críticos que podían llevar a fallos/deficiencias en 20 tipos de transferencias. Se propusieron un total de 35 medidas de mejora de seguridad de las transferencias en las diferentes áreas analizadas.
ConclusionesLa utilización del AMFE ha permitido objetivar los riesgos para la seguridad del paciente durante las transferencias internas de un hospital proporcionando información para priorizar estrategias de mejora.
To identify gaps in patient safety during intra-hospital transfers.
Material and methodsA working group was set up and patient transfers carried out in the different healthcare areas of a hospital were identified. Using the Modal Failure and Effects Analysis (FMEA), the risks of each failure mode identified were quantified using the Risk Prioritisation Index (RPI) and establishing improvement measures for all RPIs with scores greater than 100.
ResultsThere were 31 critical points that could lead to failures / deficiencies in 20 types of transfers. A total of 35 safety improvement measures were proposed for the transfers in the different areas analysed.
ConclusionsThe use of FMEA has made it possible to objectify the risks for patient safety during internal hospital transfers by providing information to prioritise improvement strategies.
La preocupación por la seguridad del paciente es actualmente una realidad en las organizaciones sanitarias que apuestan por una mejora de la calidad asistencial y que velan por incorporar soluciones que desde hace más de una década organismos como la Organización Mundial de la Salud o la Joint Commission International (JCI) promueven para una mejora de la seguridad de los pacientes1. Son varios los esfuerzos realizados en los últimos años en algunas líneas, como la mejora de la seguridad en la cirugía2 o la prevención de caídas3; sin embargo, continúan siendo un reto otras menos desarrolladas, pero que suponen un problema de seguridad importante: las transferencias de pacientes. Una transferencia es considerada como el traspaso de información específica del paciente de un profesional o equipo de profesionales a otro, en el que se traslada la responsabilidad del cuidado4. Se estima que en un hospital universitario pueden llevarse a cabo más de 4.000 transferencias al día5. Existen diferentes tipos de transferencias; la transferencia de información de un profesional a otro entre cambios de turnos de la misma unidad, la transferencia de información de un paciente que es remitido a otro lugar dentro del mismo hospital y las transferencias de pacientes entre diferentes niveles asistenciales. La literatura refleja como las transferencias ineficaces pueden generar brechas en el cuidado del paciente y conducir a un tratamiento incorrecto, retrasos en el diagnóstico, reclamaciones, aumento de los costes, incremento de la estancia hospitalaria6,7 y eventos adversos graves que incluyen errores de medicación8, cirugía en el sitio equivocado9 e, inclusive, la muerte del paciente10. Para garantizar la continuidad y la seguridad en la atención al paciente durante las transferencias es primordial establecer entre el emisor y el receptor una comunicación efectiva que en la mayoría de las ocasiones se ve interferida por factores tales como la escasa información suministrada tanto en los traspasos de información verbal como la recogida en los registros clínicos, a menudo, de carácter irrelevante y escasa11, la ausencia de cultura de seguridad en la organización, el empleo de métodos de comunicación ineficaces, la falta de tiempo, interrupciones o distracciones, falta de procedimientos estandarizados y de personal insuficiente, entre otros12. Además, la complejidad de los entornos, los procesos y la información en la atención hospitalaria añade desafíos en la seguridad de las transferencias. Por ejemplo, la transición de un paciente desde una Unidad de Cuidados Intensivos (UCI) a una unidad de Hospitalización de cirugía es un proceso complejo y multidisciplinar13. Se han observado fallos en la transferencia de información durante los relevos en salas de recuperación postanestésica con pérdida importante de información sobre la gestión del dolor postoperatorio y con una ligera correlación entre la cantidad de información transferida y la duración de los traspasos14. Entrevistas realizadas a enfermeras de los servicios de Urgencias y cuidados intensivos recogen que el contenido de información durante las transferencias de los pacientes es muy variable entre los profesionales, lo que genera a su vez gran variabilidad en el tipo y la cantidad de información intercambiada15. Una reciente revisión de la literatura pone de manifiesto el papel clave de las enfermeras en las transferencias como comunicadoras clave y colaboradoras en la coordinación de los cuidados, resaltando además cómo las organizaciones deben contemplar equipos en los que las enfermeras participen en la mejora de las transferencias de los pacientes16. Son varios los trabajos que han indagado aspectos relacionados con las transferencias evaluando herramientas para la mejora de la comunicación, indagando sobre las barreras y estrategias, así como el análisis de diferentes tipos de transferencias17-19. Algunas organizaciones sanitarias internacionales han examinado sus problemas de comunicación adquiriendo una herramienta diseñada por JCI20, que les ha permitido mejorar las transferencias de sus pacientes, aumentar su satisfacción y la de los profesionales21. Las organizaciones implicadas en ese proyecto identificaron como los emisores y receptores tenían diferentes expectativas de lo que consideraban una transferencia exitosa poniendo de manifiesto la importancia de contemplar a todos los profesionales implicados en la atención del paciente cuando se persigue indagar sobre este aspecto. Entre las soluciones planteadas a las transiciones fallidas, JCI destaca la estandarización de la información crítica, como los datos de la historia clínica del paciente, la programación de acciones tales como el desarrollo de formularios, herramientas y métodos estandarizados, como las listas de verificación, reforzar la calidad y la medición de resultados, supervisar el cumplimiento del uso de formularios o herramientas y, educar a todos los implicados en las transferencias21. En definitiva, debe existir un compromiso organizacional para el desarrollo y la implementación de sistemas que respalden transferencias efectivas orientadas a la mejora de la seguridad del paciente. Sin embargo, se necesita más investigación en este campo22. Una de las herramientas metodológicas que en la actualidad permite el estudio sistemático de los problemas de seguridad para aprender de ellos y poder prevenirlos con una «actitud preventiva» es el análisis modal de fallos y efectos (AMFE), que se define como un método sistemático y prospectivo basado en la creación de un grupo de expertos para el análisis de un proceso considerado de alto riesgo, a fin de prevenir la aparición de problemas de seguridad23. Diversos autores han utilizado esta metodología para mejorar la seguridad en las transferencias de pacientes en diferentes unidades asistenciales24,25 pero existe la necesidad de proporcionar un análisis a nivel global de las posibles brechas que podrían provocar un problema de seguridad para el paciente durante las transferencias intrahospitalarias y las necesidades específicas de los entornos clínicos para decidir las intervenciones más adecuadas13. En este sentido, este estudio tiene como objetivo aplicar la metodología AMFE para identificar brechas en la seguridad durante las transferencias internas de pacientes hospitalizados.
Material y métodosSe estableció un grupo de trabajo integrado por todos los responsables de Enfermería de las diferentes unidades de atención y coordinado por la Unidad de Calidad. En una primera reunión se informó de los objetivos del proyecto y se les proporcionó formación sobre el método de AMFE, haciéndoles entrega de una parrilla de trabajo donde debían analizar sus procesos y procedimientos e identificar los puntos de discontinuidad que considerasen como un posible riesgo para la seguridad del paciente en las transferencias. Cada responsable coordinó, a su vez, un grupo de trabajo multidisciplinar con los profesionales de su Área (médicos/enfermeros/auxiliares de enfermería/ matronas y celadores) identificando todos los tipos de transferencias, teniendo en cuenta cada servicio como peticionario y como receptor. Aplicando la metodología expuesta, se identificaron los distintos modos de fallos de las diferentes transferencias y se puntuaron la gravedad (G) de los modos de fallo en una escala de 1 a 10, siendo el 10 el más grave. A continuación, se identificaron las causas que los provocaban y los efectos, en términos de seguridad y se priorizaron según el índice de priorización del riesgo (IPR). Para cada causa se asignaba la probabilidad de aparición (O) en una escala de 1 a 10; cuanto mayor sea el número, mayor probabilidad habrá de que ocurra. Después se valoraba la posibilidad de detectar (D) tal fallo en una escala de 1 a 10; cuanto mayor sea el número, menos posibilidad de detectarlo con las medidas actuales. Finalmente, se computaba el riesgo total, definido como IPR=G×O×D (la escala de IPR varía entre 1 y 1.000). Se estableció como criterio de prioridad formular medidas de mejora para todos los modos de fallo que obtuvieron un IPR> 10026. La Unidad de Calidad del centro integró y coordinó todas las intervenciones planteadas como medidas de mejora, estableciendo indicadores de seguimiento que permitirían evaluar su desarrollo e implantación. Durante el año 2014 y los 3primeros trimestres de 2015 se realizó el AMFE y se crearon las herramientas necesarias para implantar las medidas de mejora. En el 4.° trimestre del 2015 se difundió el cuadro de mandos a los servicios. El proyecto se realizó en un hospital público de agudos con 370 camas pertenecientes a la Consejería de Salud de la Junta de Andalucía. Participaron todos las unidades asistenciales y el servicio de Radiodiagnóstico.
ResultadosUn total de 117 profesionales asistenciales de las áreas de estudio participaron en el proyecto junto a 14 responsables de Enfermería. Se hallaron 31 puntos críticos que podían llevar a fallos/deficiencias en 20 tipos de transferencias (las bidireccionales se trataron como un solo tipo), es decir, el análisis AMFE permitió identificar 31 incidencias potenciales que suponían un riesgo para los pacientes tales como el retraso o la suspensión de intervenciones quirúrgicas, pérdida de información clínica del paciente o errores de medicación que en el caso de suceder, hubiesen generado serias complicaciones al paciente. Los IPR obtenidos oscilaron entre 96 y 405. En las tablas 1-3 se muestran los modos de fallos detectados, causas asociadas, posibles efectos e IPR en cada área/servicio implicado. A raíz de los hallazgos, se propuso un total de 35 medidas de mejora de seguridad de las transferencias en las diferentes áreas analizadas. En la tabla 4 pueden consultarse la variabilidad de las intervenciones propuestas, orientadas al diseño y elaboración de documentos informativos para pacientes, la mejora de aplicaciones asistenciales, elaboración de procedimientos y protocolos de actuación en algunas áreas, hojas de ruta y checklist, y la normalización de los cambios de turno, entre otras muchas.
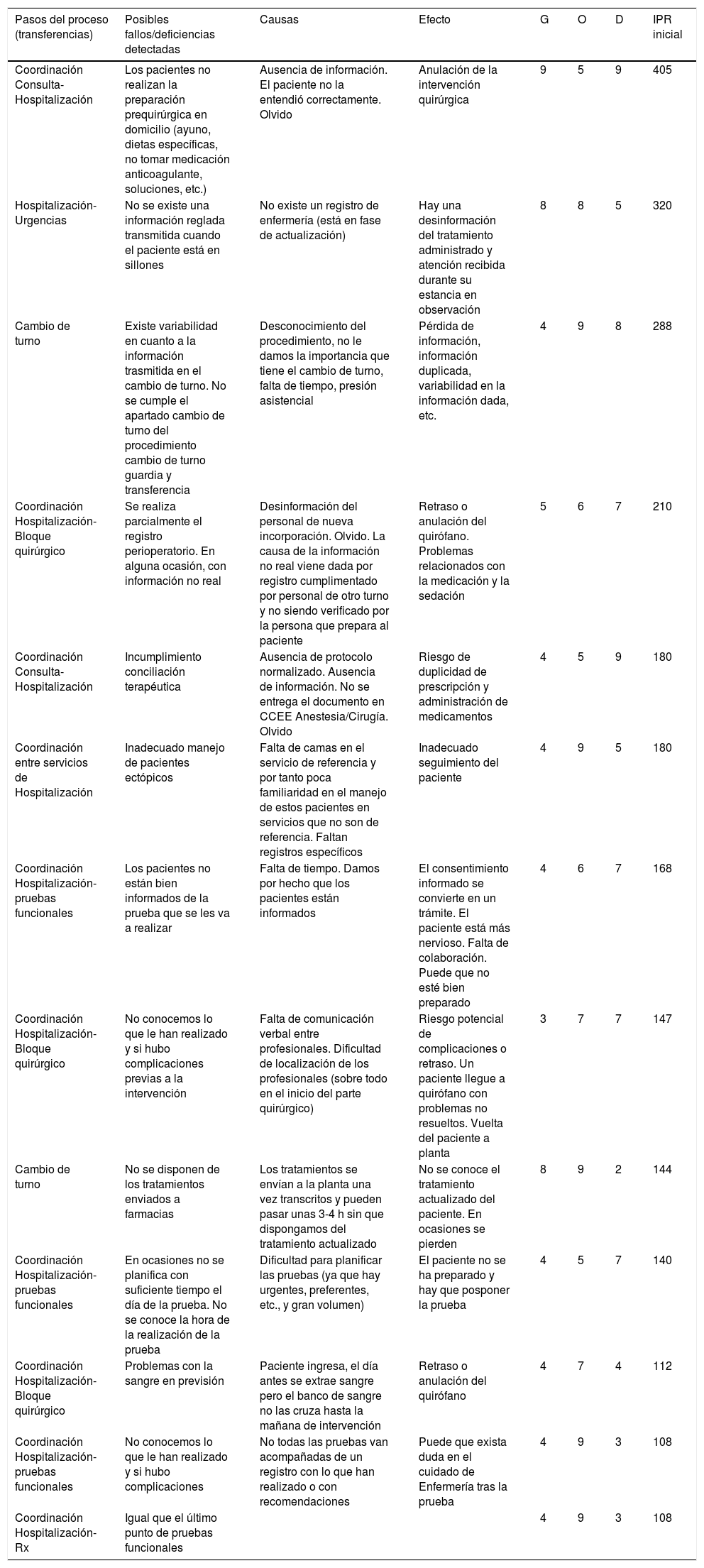
Modos de fallos, causas, efectos, nivel de riesgo inicial de las transferencias en el área de Hospitalización
| Pasos del proceso (transferencias) | Posibles fallos/deficiencias detectadas | Causas | Efecto | G | O | D | IPR inicial |
|---|---|---|---|---|---|---|---|
| Coordinación Consulta-Hospitalización | Los pacientes no realizan la preparación prequirúrgica en domicilio (ayuno, dietas específicas, no tomar medicación anticoagulante, soluciones, etc.) | Ausencia de información. El paciente no la entendió correctamente. Olvido | Anulación de la intervención quirúrgica | 9 | 5 | 9 | 405 |
| Hospitalización-Urgencias | No se existe una información reglada transmitida cuando el paciente está en sillones | No existe un registro de enfermería (está en fase de actualización) | Hay una desinformación del tratamiento administrado y atención recibida durante su estancia en observación | 8 | 8 | 5 | 320 |
| Cambio de turno | Existe variabilidad en cuanto a la información trasmitida en el cambio de turno. No se cumple el apartado cambio de turno del procedimiento cambio de turno guardia y transferencia | Desconocimiento del procedimiento, no le damos la importancia que tiene el cambio de turno, falta de tiempo, presión asistencial | Pérdida de información, información duplicada, variabilidad en la información dada, etc. | 4 | 9 | 8 | 288 |
| Coordinación Hospitalización-Bloque quirúrgico | Se realiza parcialmente el registro perioperatorio. En alguna ocasión, con información no real | Desinformación del personal de nueva incorporación. Olvido. La causa de la información no real viene dada por registro cumplimentado por personal de otro turno y no siendo verificado por la persona que prepara al paciente | Retraso o anulación del quirófano. Problemas relacionados con la medicación y la sedación | 5 | 6 | 7 | 210 |
| Coordinación Consulta-Hospitalización | Incumplimiento conciliación terapéutica | Ausencia de protocolo normalizado. Ausencia de información. No se entrega el documento en CCEE Anestesia/Cirugía. Olvido | Riesgo de duplicidad de prescripción y administración de medicamentos | 4 | 5 | 9 | 180 |
| Coordinación entre servicios de Hospitalización | Inadecuado manejo de pacientes ectópicos | Falta de camas en el servicio de referencia y por tanto poca familiaridad en el manejo de estos pacientes en servicios que no son de referencia. Faltan registros específicos | Inadecuado seguimiento del paciente | 4 | 9 | 5 | 180 |
| Coordinación Hospitalización-pruebas funcionales | Los pacientes no están bien informados de la prueba que se les va a realizar | Falta de tiempo. Damos por hecho que los pacientes están informados | El consentimiento informado se convierte en un trámite. El paciente está más nervioso. Falta de colaboración. Puede que no esté bien preparado | 4 | 6 | 7 | 168 |
| Coordinación Hospitalización- Bloque quirúrgico | No conocemos lo que le han realizado y si hubo complicaciones previas a la intervención | Falta de comunicación verbal entre profesionales. Dificultad de localización de los profesionales (sobre todo en el inicio del parte quirúrgico) | Riesgo potencial de complicaciones o retraso. Un paciente llegue a quirófano con problemas no resueltos. Vuelta del paciente a planta | 3 | 7 | 7 | 147 |
| Cambio de turno | No se disponen de los tratamientos enviados a farmacias | Los tratamientos se envían a la planta una vez transcritos y pueden pasar unas 3-4 h sin que dispongamos del tratamiento actualizado | No se conoce el tratamiento actualizado del paciente. En ocasiones se pierden | 8 | 9 | 2 | 144 |
| Coordinación Hospitalización-pruebas funcionales | En ocasiones no se planifica con suficiente tiempo el día de la prueba. No se conoce la hora de la realización de la prueba | Dificultad para planificar las pruebas (ya que hay urgentes, preferentes, etc., y gran volumen) | El paciente no se ha preparado y hay que posponer la prueba | 4 | 5 | 7 | 140 |
| Coordinación Hospitalización-Bloque quirúrgico | Problemas con la sangre en previsión | Paciente ingresa, el día antes se extrae sangre pero el banco de sangre no las cruza hasta la mañana de intervención | Retraso o anulación del quirófano | 4 | 7 | 4 | 112 |
| Coordinación Hospitalización-pruebas funcionales | No conocemos lo que le han realizado y si hubo complicaciones | No todas las pruebas van acompañadas de un registro con lo que han realizado o con recomendaciones | Puede que exista duda en el cuidado de Enfermería tras la prueba | 4 | 9 | 3 | 108 |
| Coordinación Hospitalización-Rx | Igual que el último punto de pruebas funcionales | 4 | 9 | 3 | 108 |
Modos de fallos, causas, efectos, nivel de riesgo inicial de las transferencias en el área ambulatoria y quirúrgica
| Pasos del proceso (transferencias) | Posibles fallos/deficiencias detectadas | Causas | Efecto | G | O | D | IPR inicial |
|---|---|---|---|---|---|---|---|
| Coordinación Hemodiálisis/Hospitalización | No se baja la hoja de tratamientos/medicación de planta | Desinformación del personal de nueva incorporación. Excesiva carga asistencial. Despistes, olvido | No se administra la medicación de planta pautada en horario de diálisis. Duplicidad de dosis de medicamentos | 6 | 8 | 7 | 336 |
| Coordinación Hemodiálisis/Hospitalización | Inaccesibilidad a los registros de enfermería en aplicativo informático | Ausencia de aplicación de Enfermería | Información parcial de los registros del paciente. No se pueden anotar electrónicamente actividades de cuidados ni los comentarios evolutivos producidos durante el tratamiento de diálisis | 6 | 7 | 7 | 294 |
| Coordinación Hemodiálisis/Urgencias | Incumplimiento del procedimiento para la transición de pacientes | Desinformación del personal de nueva incorporación. Excesiva carga asistencial | Los pacientes son transferidos sin la adecuada información de las actividades realizadas durante la urgencia | 5 | 7 | 7 | 245 |
| Cambio de turno en Recuperación | Falta de transmisión de la información | En Recuperación se da un relevo verbal y no se comprueba la identificación del paciente | Error historia- paciente, los pacientes son transferidos sin información normalizada | 3 | 9 | 7 | 189 |
| Coordinación Quirófano/Quirófano | Fallos en la transición de pacientes. Posibles fallos en relación con recuento de gasas y compresas, muestras de anatomía patológica, etc. | No existe ningún procedimiento establecido específico que establezca el traspaso de paciente en el cambio de turno ni registro | Pérdida de muestras. Posibilidad de dejar gasas en el campo operatorio | 5 | 7 | 5 | 175 |
| Coordinación Quirófano-Recuperación | 1) No se comprueba la identificación del paciente al hacer la transición. 2) No siempre se avisa a la salida de quirófano para comprobar la existencia de un box libre y su posterior asignación. 3) No existe procedimiento específico de transferencia entre Quirófano y Recuperación | No se ha considerado la necesidad | 1) Error historia paciente. 2) Puede ocurrir que no haya box libre, con lo cual no puede monitorizar al paciente ni aportar oxígeno a la llegada a Recuperación. 3) Olvidar cualquier aspecto relevante en proceso del paciente porque no se transmita la información clave | 4 | 8 | 5 | 160 |
| Coordinación Quirófano-Hospitalización | Falta de información en referencia a hemoderivados | No se informa desde la unidad de procedencia el número de concentrados restantes pendientes de administrar si fuera necesario | No exista sangre cruzada y anestesia decida demorar la intervención. Checklist de seguridad no correcto | 4 | 8 | 5 | 160 |
| Quirófano ambulatorio-Consulta | Los pacientes no vienen correctamente preparados a quirófano | Disparidad de criterios según la preparación. A veces pasa mucho tiempo entre la consulta y la intervención | Suspensiones quirúrgicas | 2 | 9 | 6 | 108 |
| Recuperación/CMA/Hospitalización | Falta de información en referencia a hemoderivados. Falta de comunicación verbal reglada a la hora de transferir la información en referencia al paciente | No se informa desde la unidad de procedencia el número de concentrados restantes pendientes de administrar si fuera necesario. No existe procedimiento establecido para la transición de paciente desde la unidad de Recuperación | Falta de accesibilidad rápida en situaciones de urgencia de necesidad de hemoderivados por falta de información sobre los concentrados cruzados. Se puede producir pérdida de información importante sobre el paciente | 4 | 5 | 5 | 100 |
| Coordinación Consulta externa-planta | Pacientes que se decide su ingreso en Hospitalización y no se recibe información sobre la causa de ingreso | No existe un mecanismo de comunicación entre Consulta y planta. La poca información recibida se da desde admisión en el momento de la solicitud de la cama | Dudas sobre el seguimiento del paciente, duplicidad de intervenciones, etc. | 4 | 7 | 5 | 140 |
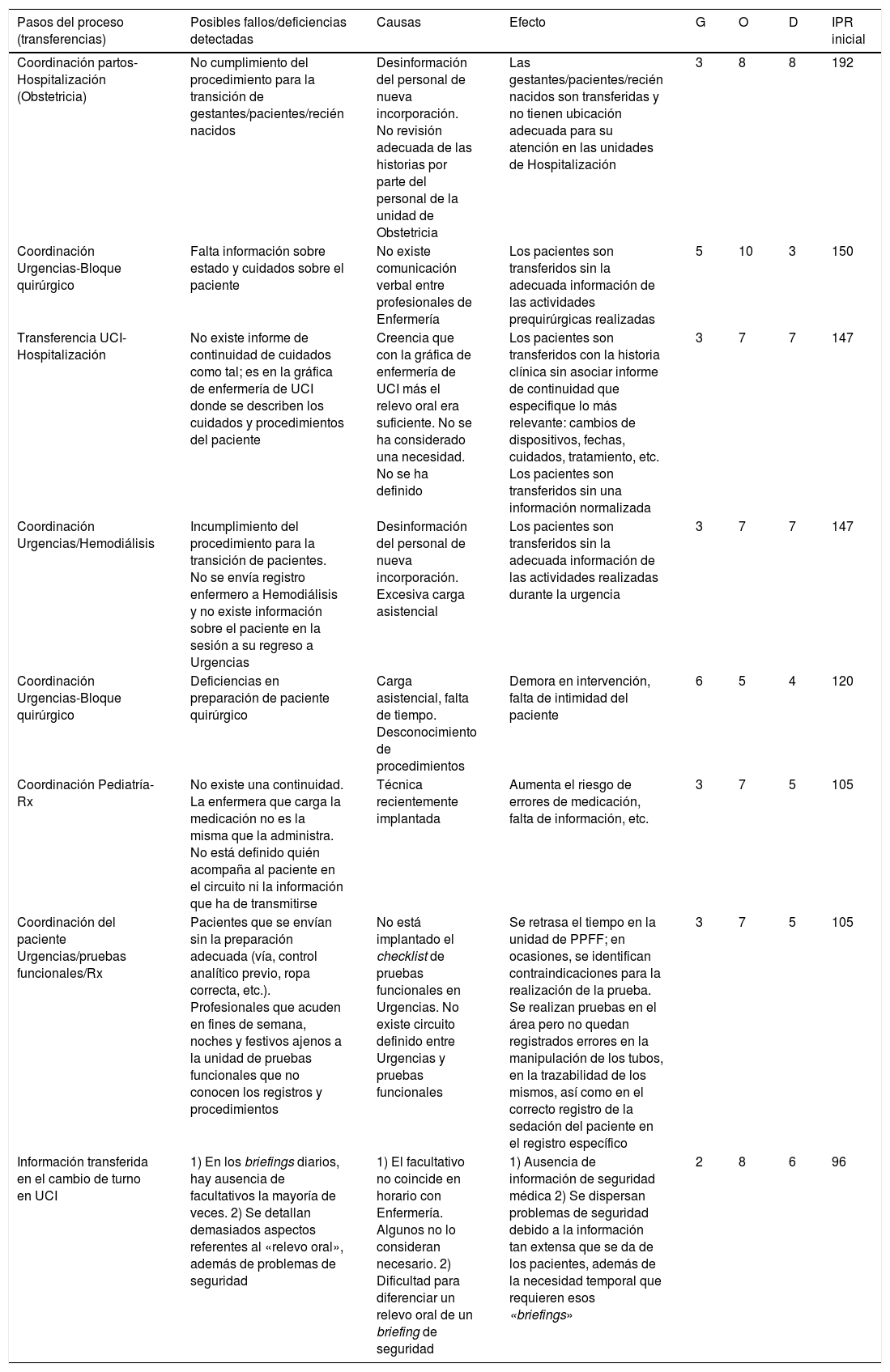
Modos de fallos, causas, efectos, nivel de riesgo inicial de las transferencias en el área ginecológica-obstétrica-pediátrica y área de cuidados críticos (UCI-Urgencias)
| Pasos del proceso (transferencias) | Posibles fallos/deficiencias detectadas | Causas | Efecto | G | O | D | IPR inicial |
|---|---|---|---|---|---|---|---|
| Coordinación partos-Hospitalización (Obstetricia) | No cumplimiento del procedimiento para la transición de gestantes/pacientes/recién nacidos | Desinformación del personal de nueva incorporación. No revisión adecuada de las historias por parte del personal de la unidad de Obstetricia | Las gestantes/pacientes/recién nacidos son transferidas y no tienen ubicación adecuada para su atención en las unidades de Hospitalización | 3 | 8 | 8 | 192 |
| Coordinación Urgencias-Bloque quirúrgico | Falta información sobre estado y cuidados sobre el paciente | No existe comunicación verbal entre profesionales de Enfermería | Los pacientes son transferidos sin la adecuada información de las actividades prequirúrgicas realizadas | 5 | 10 | 3 | 150 |
| Transferencia UCI-Hospitalización | No existe informe de continuidad de cuidados como tal; es en la gráfica de enfermería de UCI donde se describen los cuidados y procedimientos del paciente | Creencia que con la gráfica de enfermería de UCI más el relevo oral era suficiente. No se ha considerado una necesidad. No se ha definido | Los pacientes son transferidos con la historia clínica sin asociar informe de continuidad que especifique lo más relevante: cambios de dispositivos, fechas, cuidados, tratamiento, etc. Los pacientes son transferidos sin una información normalizada | 3 | 7 | 7 | 147 |
| Coordinación Urgencias/Hemodiálisis | Incumplimiento del procedimiento para la transición de pacientes. No se envía registro enfermero a Hemodiálisis y no existe información sobre el paciente en la sesión a su regreso a Urgencias | Desinformación del personal de nueva incorporación. Excesiva carga asistencial | Los pacientes son transferidos sin la adecuada información de las actividades realizadas durante la urgencia | 3 | 7 | 7 | 147 |
| Coordinación Urgencias-Bloque quirúrgico | Deficiencias en preparación de paciente quirúrgico | Carga asistencial, falta de tiempo. Desconocimiento de procedimientos | Demora en intervención, falta de intimidad del paciente | 6 | 5 | 4 | 120 |
| Coordinación Pediatría-Rx | No existe una continuidad. La enfermera que carga la medicación no es la misma que la administra. No está definido quién acompaña al paciente en el circuito ni la información que ha de transmitirse | Técnica recientemente implantada | Aumenta el riesgo de errores de medicación, falta de información, etc. | 3 | 7 | 5 | 105 |
| Coordinación del paciente Urgencias/pruebas funcionales/Rx | Pacientes que se envían sin la preparación adecuada (vía, control analítico previo, ropa correcta, etc.). Profesionales que acuden en fines de semana, noches y festivos ajenos a la unidad de pruebas funcionales que no conocen los registros y procedimientos | No está implantado el checklist de pruebas funcionales en Urgencias. No existe circuito definido entre Urgencias y pruebas funcionales | Se retrasa el tiempo en la unidad de PPFF; en ocasiones, se identifican contraindicaciones para la realización de la prueba. Se realizan pruebas en el área pero no quedan registrados errores en la manipulación de los tubos, en la trazabilidad de los mismos, así como en el correcto registro de la sedación del paciente en el registro específico | 3 | 7 | 5 | 105 |
| Información transferida en el cambio de turno en UCI | 1) En los briefings diarios, hay ausencia de facultativos la mayoría de veces. 2) Se detallan demasiados aspectos referentes al «relevo oral», además de problemas de seguridad | 1) El facultativo no coincide en horario con Enfermería. Algunos no lo consideran necesario. 2) Dificultad para diferenciar un relevo oral de un briefing de seguridad | 1) Ausencia de información de seguridad médica 2) Se dispersan problemas de seguridad debido a la información tan extensa que se da de los pacientes, además de la necesidad temporal que requieren esos «briefings» | 2 | 8 | 6 | 96 |
Medidas de mejora de las transferencias
| Diseñar una herramienta informativa para pacientes en consultas a modo recordatorio de la preparación prequirúrgica que deben realizar (checklist prequirúrgico para pacientes) |
| Ampliar el aplicativo de enfermería al servicio de Hemodiálisis con el resto de unidades de Hospitalización, garantizando de este modo la continuidad de información entre ambas áreas. Formación de los profesionales externos al servicio de Hemodiálisis y que tratan pacientes nefrológicos |
| Establecer un procedimiento de transferencia seguro con los pacientes derivados de Urgencias a Hospitalización, donde se describan las intervenciones realizadas |
| Actualizar y difundir el procedimiento de cambio de turno, guardia y transferencia en Hospitalización |
| Procedimentar la transferencia de pacientes entre Urgencias-Hemodiálisis |
| Normalizar la información que debe transmitirse en las transferencias BQ-Hospitalización, incorporándola en la hoja de ruta de quirófano y ratificando el correcto traslado con la firma de las enfermeras responsables del paciente |
| Elaborar e implantar el procedimiento de transferencias en el Área Materno-Infantil que incorpora los contenidos expuestos Diseñar e implantar el briefing como herramienta de comunicación efectiva en el Área de Partos |
| Normalizar la información que debe transmitirse en la transferencia de paciente en el BQ (incluye Recuperación), ratificando por parte del receptor la aceptación de la misma como información clave para la seguridad de este proceso |
| Diseñar y difundir un protocolo de conciliación terapéutica que se aplique a todas las áreas |
| Formar a los profesionales de Hospitalización sobre el requerimiento de utilizar el plan de cuidados adecuado según su proceso en pacientes ectópicos y evaluar e informar a los profesionales del nivel de adherencia a los mismos |
| Normalizar la información que debe transmitirse en las transferencia de pacientes BQ-Hospitalización, incorporándola en la hoja de ruta de Quirófano y ratificando el correcto traslado con la firma de los enfermeros/as responsables del paciente |
| Establecer un sistema de comunicación endoscopias-Rx-Unidad de Hospitalización. Diseñar e implantar los checklist de seguridad para las derivaciones desde Hospitalización a pruebas funcionales y Radiodiagnóstico, y que incorpore aspectos de información relevantes |
| Actualizar el procedimiento de cambio de turno y transferencia incorporando los apartados de transferencia en BQ que incluye (cambio de turno en Quirófano y Reanimación, transferencia de Quirófano a Reanimación, transferencia de Reanimación a Hospitalización y pruebas funcionales. Deberá incorporar aspectos relacionados con la información en pacientes con indicación de hemoderivados |
| Normalizar el cambio de turno intraoperatorio, la derivación a Recuperación y a unidades de Hospitalización |
| Procedimentar las derivaciones de Urgencias con todos sus servicios receptores incorporando aspectos relacionados con ellas (modo de comunicación, preparación del paciente, transición física e información verbal y escrita, normalización del modo derivación del paciente a Bloque quirúrgico, etc.) |
| Diseñar e implantar de un informe de continuidad de cuidados para los pacientes derivados a Hospitalización u otros centros |
| Normalizar la información que debe transmitirse en las transferencias Hospitalización-BQ que se actualiza en la hoja de ruta |
| Diseñar e implantar el procedimiento transferencia de pacientes Urgencias-Hemodiálisis |
| Implantar la prescripción electrónica en todos los servicios. Diseñar y difundir los siguientes protocolos de conciliación (PG-Conciliación terapéutica, PG-Conciliación terapéutica en Cirugía Programada) |
| Protocolizar los circuitos de coordinación del servicio de Consultas Externas con las unidades de Hospitalización y el servicio de Radiología |
| Establecer un sistema de comunicación endoscopias-Rx-Unidad de Hospitalización |
| Procedimentar las derivaciones de Urgencias con todos sus servicios receptores incorporando aspectos relacionados con ellas (modo de comunicación, preparación del paciente, transición física e información verbal y escrita, normalizar el modo derivación del paciente) |
| Diseñar y difundir el protocolo de actuación con banco de sangre |
| Diseñar e implantar los checklist de seguridad para las derivaciones desde Hospitalización a pruebas funcionales y Radiodiagnóstico |
| Diseñar e implantar los checklist de seguridad para las derivaciones desde Hospitalización y Radiodiagnóstico |
| Establecer mecanismos para que los pacientes ingresen con la preparación bien hecha (formar a los profesionales de consultas y realizar nuevos documentos informativos) |
| Protocolizar la comunicación entre los servicios implicados: Neonatología-Partos, Obstetricia y Rx |
| Procedimentar las derivaciones de Urgencias con todos sus servicios receptores incorporando aspectos relacionados con ellas (modo de comunicación, preparación del paciente, transición física e información verbal y escrita, normalización del modo derivación del paciente a Bloque quirúrgico, etc.) |
| Normalizar el cambio de turno intraoperatorio, la derivación a Recuperación, a unidades de Hospitalización. Reforzar el sistema de manejo de hemoderivados. Actualizar el procedimiento de cambio de turno y transferencia incorporando los apartados de transición en BQ |
| Actualizar el briefing en UCI, centrando las preguntas en la idiosincrasia de la UCI. Sesión informativa y de concienciación a profesionales planificando un recordatorio anual |
En este análisis ha quedado reflejado cómo gracias a la metodología AMFE se han podido identificar diferentes puntos críticos que se producen en las transferencias de pacientes atendidos en un hospital y ha permitido establecer una prioridad para formular medidas de mejora que contribuyan a su evitabilidad. Uno de los puntos críticos que ha obtenido una mayor puntuación en el IPR se asocia a un problema de comunicación cuando el paciente es atendido en Consultas Externas previo a una cirugía. La falta de una correcta evaluación o de información al paciente origina un mal seguimiento de las instrucciones, ausencia de la preparación prequirúrgica, no cumplimiento de las indicaciones de ayuno y el consiguiente riesgo de suspensión de la cirugía electiva el mismo día de la intervención, con importantes consecuencias económicas para los sistemas sanitarios27 y emocionales para los pacientes debido a la cancelación28. Un 12,6% de las cancelaciones que se produjeron en la programación de procedimientos quirúrgicos de un hospital estaban vinculadas a estas causas29, lo que resalta la importancia de realizar este tipo de análisis y establecer medidas de corrección del proceso. Otro problema que se observa con frecuencia tras el análisis es que las enfermeras tienen diferentes percepciones sobre lo que es importante comunicar y obvian información relevante durante las transferencias de pacientes, generando errores de tratamiento por omisión de la medicación cuando el paciente es remitido a otras áreas, como puede ser Hemodiálisis o de Urgencias a Hospitalización. La transferencia de pacientes desde Urgencias está considerada una actividad particularmente vulnerable debido al contexto de alto riesgo y a las condiciones de alta presión asistencial que se dan en esta área por lo que una de las principales mejoras tras este AMFE se ha de orientar a mejorar los flujos de pacientes en Urgencias30. Es importante cuando los pacientes cambian de unidades de Enfermería, o van a un procedimiento en otro departamento, que exista una comunicación clara y constante, y que el personal del área de recepción tenga la información que necesita para cuidar al paciente de manera segura. La literatura refleja un riesgo de mayores errores de medicación cuando la transferencia se realiza con unidades de apoyo al diagnóstico, como puede ser Radiodiagnóstico, Hemodiálisis o pruebas funcionales31. Estandarizar formularios y diseñar listas de verificación o herramientas (personalizadas según lo acordado por las áreas implicadas) pueden ser de utilidad en la prevención de errores y mejora de la seguridad durante las transferencias de pacientes en estos servicios32.
Se observa tras el análisis que existe variabilidad en la información que es trasmitida en el cambio de turno entre los profesionales de Enfermería en diferentes áreas como Hospitalización, Bloque quirúrgico, UCI, etc. Pese a ser un procedimiento universal que ha de perseguir el transmitir la información esencial sobre el cuidado del paciente y garantizar la continuidad de la atención, cada enfermera responsable de los cuidados del paciente elige qué y cómo ha de transmitir esa información, sujeta en muchas ocasiones a aspectos culturales y a las rutinas de cada área33. Para abordar las posibles brechas de comunicación en los cambios de turno es necesario estandarizar el proceso de intercambio de información. Las medidas de mejora han de orientarse al uso de herramientas que permitan una comunicación efectiva, como, por ejemplo, la técnica Situación, Background, Assessment, Recomendación (SBAR)34.
Los hallazgos de un metaanálisis muestran como las listas de verificación de seguridad quirúrgica o checklist, cuando se implementan de manera efectiva, facilitan el trabajo en equipo y la comunicación, reducen la morbilidad y la mortalidad y mejoran el cumplimiento de las medidas de seguridad35. El hospital tenía implantado este tipo de herramienta para los pacientes quirúrgicos, sin embargo, gracias al AMFE se han podido observar otros puntos de fallo en esta área, como la transferencia de pacientes desde el quirófano a la unidad de Recuperación o de esta a Hospitalización, y ha puesto de manifiesto la importancia de la monitorización en el cumplimiento del uso de las listas de verificación a fin de garantizar una mayor seguridad del paciente.
Se han identificado también en este análisis puntos de fallo en las transferencias de pacientes (gestantes u obstétricas) del Área de partos a Hospitalización. Como propuesta de mejora se incide en la realización de un procedimiento de transferencia de pacientes entre estas áreas y la implantación del briefing como herramienta de mejora de la comunicación entre sus profesionales. Las transferencias en áreas perinatales también están sujetas a riesgos debidos principalmente a la variabilidad y a limitaciones en la comunicación y en el proceso de traspaso36. Pese a ello, los profesionales no suelen percibir tales amenazas, posiblemente por la falta de cultura de seguridad al respecto, siendo necesario aumentar la conciencia del personal sobre las limitaciones actuales, por ejemplo, a través de sesiones de briefing que han resultado efectivas para la mejora del intercambio de información entre profesionales37. Pese a que se consensuó establecer medidas de mejora para todos los modos de fallo con un IPR por encima de 100, se acordó actuar sobre la mejora de los cambios de turno en UCI (IPR: 96) ya que solo requerían una pequeña modificación de la práctica habitual. Hay que considerar que el AMFE es un elemento de análisis y aunque ha permitido formular acciones de mejora, estas deberán ser evaluadas en futuros análisis para poder garantizar su eficacia realmente.
La utilización del AMFE ha permitido objetivar los riesgos para la seguridad del paciente durante las transferencias internas de un hospital proporcionando información para priorizar estrategias de mejora.
FinanciaciónTodos los autores declaramos que no hemos recibido apoyo de ninguna organización para el documento sometido a consideración; tampoco, durante los últimos 3años hemos tenido relaciones financieras con ninguna organización que pueda tener interés en el trabajo presentado, ni hemos participado en otras relaciones o actividades que podrían haber influido en el trabajo realizado.
Conflicto de interesesTodos los autores declaramos que no hemos recibido apoyo de ninguna organización para el documento sometido a consideración; tampoco, durante los últimos 3años, hemos tenido relaciones financieras con ninguna organización que pueda tener interés en el trabajo presentado, ni hemos participado en otras relaciones o actividades que podrían haber influido en el trabajo realizado.