El Ministerio de Sanidad, Consumo y Bienestar Social (MSCBS) desde el año 2005ha venido promoviendo, en colaboración con las comunidades autónomas (CC. AA.) y las sociedades científicas (SC), entre ellas la Sociedad Española de Calidad Asistencial (SECA), la Estrategia de seguridad del paciente (ESP). La ESP 2015-2020 desarrolla aspectos relevantes de la seguridad del paciente (SP), como la gestión del riesgo, los sistemas de notificación y el aprendizaje de incidentes, así como promueve una respuesta adecuada cuando de forma inesperada ocurre un evento adverso (EA). El presente trabajo tiene como objetivo describir la situación actual de las diferentes CC. AA: en relación con estos aspectos.
Material y métodosEstudio descriptivo, basado en una encuesta elaborada para este estudio en el marco del convenio MSCBS y SECA. Las preguntas, elaboradas por consenso del equipo de trabajo, abordaban conocer la implantación de acciones en relación con sistemas de notificación, estructura de gestión de riesgos y asesoramiento jurídico a los profesionales involucrados en un EA en las CC. AA. Esta encuesta fue remitida a los referentes de SP de las CC. AA. en febrero del 2019.
ResultadosSe recibieron un total de 17 respuestas (16 CC. AA. e INGESA). Todas las CC. AA. disponían de sistema de notificación y de una estructura de mejora de la SP, aunque esta era muy heterogénea. No todas las CC. AA. disponían de plan de respuesta ante un EA, ni tenían establecido un protocolo de coordinación con los servicios jurídicos de cara al soporte a los pacientes y profesionales involucrados en el EA. Algunas CC. AA. habían legislado para promover cultura positiva de SP.
ConclusionesLas CC. AA. disponen de estructuras de gestión que lideran los planes en SP, sistemas de notificación y cuentan con experiencia en el análisis de casi errores y EA. Sin embargo, es prioritario un cambio normativo que incremente la seguridad jurídica de los profesionales para dar una adecuada respuesta ante los EA. En este reto deberían involucrarse líderes de las organizaciones sanitarias, sociedades científicas y asociaciones profesionales, autoridades sanitarias nacionales y autonómicas, al igual que se ha hecho en otros países de nuestro entorno.
The Ministry of Health, Consumption and Social Welfare (MHCSW) since 2005 has been promoting, in collaboration with the Autonomous Communities (AC) and the Scientific Societies (SC), among them the Spanish Society for Healthcare Quality (SSHCQ), the Patient Safety Strategy (PSS). PSS 2015-2020 develops relevant aspects of patient safety (PS), such as risk management, reporting and learning systems (RLS), as well as promoting an adequate response when an adverse event (AE) unexpectedly occurs. The present work describes the current situation of the different AC in relation to these topics.
Material and methodsA Descriptive study, based on a survey developed ad hoc within the framework of the agreement between the MHCSW and SSHCQ, was conducted at national level. The questions’ topics, prepared by consensus of the work team, considered the implementation of RLS and AE analysis, and legal protection for professionals involved in an AE in the AC.
ResultsA total of 17 surveys were collected (16 AC and INGESA). All ACs had a RLS, a structure to support PS activities but very heterogeneous. Some ACs had a response plan to an AE and had established a coordination protocol with legal services to support patients and professionals involved in an AE. Some ACs had enacted some laws and regulations to facilitate PS culture.
ConclusionsThe ACs have risk management structures that lead the plans in PS, reporting and learning systems and have experience in the analysis of near miss and AE. However, a regulatory change that increases the legal safety of professionals to provide an adequate response to the AEs is a priority. This challenge should involve leaders of health organizations, scientific societies and professional associations, national and regional health authorities as it has been done in other European countries
La cultura de seguridad del paciente (CSP) es el producto de las creencias, los valores, las actitudes, las percepciones, competencias y patrones de comportamiento individuales y grupales que determinan el compromiso de una organización por la calidad y la seguridad del paciente1. La cultura de seguridad constituye la base a partir de la cual se busca mejorar en prestar una atención segura libre de daños2. Está conformada por una serie de principios rectores que promueven la mejora en los servicios de salud, como el conocimiento de los riesgos ligados a la asistencia sanitaria, la adopción de medidas para prevenir su ocurrencia, y la implantación de prácticas seguras de efectividad demostrada.
El Sistema Nacional de Salud (SNS) ha evolucionado en los últimos años y sigue en proceso de trasformación para adaptarse a las necesidades de los pacientes, a los cambios sociales y a los avances tecnológicos. En esta evolución resulta necesario priorizar la seguridad del paciente en los planes y estrategias de salud, con el mismo dinamismo que con otras iniciativas, porque cualquier avance en la atención sanitaria debe estar presidido por el derecho a una atención segura y de calidad.
El Ministerio de Sanidad, Consumo y Bienestar Social (MSCBS), desde el año 20053, ha venido promoviendo, en colaboración con las comunidades autónomas (CC. AA.) y las sociedades científicas, una estrategia en seguridad del paciente, como un marco de actuación para trabajar y amparar en el SNS una serie de actuaciones que mejoraran la calidad y que se han plasmado en la actual Estrategia de seguridad del paciente 2015-20204.
Esta estrategia desarrolla relevantes aspectos de la seguridad del paciente a través de una serie de líneas estratégicas que incluyen la gestión del riesgo y sistemas de notificación y aprendizaje de incidentes, en la línea 3, para trabajar los objetivos de «Promover la gestión de riesgos en los centros sanitarios», «Promover la implantación y desarrollo de sistemas de notificación de incidentes relacionados con la asistencia sanitaria para el aprendizaje» y «Promover la protección de los profesionales participantes en los sistemas de notificación de acciones disciplinarias o legales».
El papel de los profesionales en los casos de errores clínicos y daños evitables es un tema de vital importancia que ha empezado a abordarse en algunos países con el propósito de lograr una cultura no punitiva en las relaciones entre la sociedad, el sistema de salud y sus profesionales. La transición de lo punitivo a lo sistémico y, por ende, al aprendizaje que supone reflexionar sobre los propios resultados constituye una pieza clave de este nuevo enfoque5-8.
Recientemente, encontramos el precedente de Italia, que ha considerado la seguridad del paciente como un derecho fundamental de cada individuo dentro los servicios de salud y ha creado el marco regulatorio que salvaguarda este derecho, con la aprobación de una ley específica5 que establece que se aplicarán acciones contra los profesionales de salud en caso de negligencia o malicia. Si ha ocurrido un evento adverso (EA) y el profesional ha seguido los protocolos actualizados y las guías de práctica clínica, su actuación es considerada adecuada y el posible daño resultado de la incertidumbre del entorno clínico. También se fomenta un espacio de seguridad jurídica para los profesionales sanitarios que garantiza que los resultados de las investigaciones tras un EA no puedan ser requeridos como parte de las acciones legales contra estos profesionales.
La situación en nuestro país, descrita en un estudio patrocinado por el MSCSB hace 10 años9, se orienta a fomentar la notificación interna y discusión de los errores, tratar los problemas de seguridad del paciente como un problema de equipo y no individual, fomentar la responsabilidad compartida y la coordinación entre unidades y servicios, etc. Sin embargo, los profesionales saben que tienen la obligación deontológica, ética y normativa de informar a los pacientes ante la ocurrencia de un EA y, al mismo tiempo, recelan acerca del hecho de que dicha información tenga consecuencias negativas en los planos jurídicos o profesional10.
Por otro lado el MSCBS, conocedor de esta situación, ha trabajado con expertos juristas en la publicación de 3informes bajo el título de «Establecimiento de un sistema nacional de notificación y registro de incidentes y eventos adversos». En 2007 se publicó el primer informe bajo el subtítulo de «Tensiones y posibles conflictos de lege lata»11. El segundo se editó en el 2008, «Perspectiva del Derecho comparado»12 y, el último informe, en 2009, «Aspectos legales»13. A pesar de su análisis exhaustivo y completo de la situación, no se ha producido un cambio legislativo tan rotundo como el que ha acontecido en Italia, o en otros países europeos, que han avanzado con la incorporación de leyes de disculpa (sorry laws)14.
El MSCBS, en el marco del convenio de colaboración que tiene firmado con la Sociedad Española de Calidad Asistencial (SECA) desde el año 201715, tiene fijados unos compromisos para impulsar, de manera conjunta, la mejora continua de la calidad asistencial (y, por ende, la seguridad del paciente). Fruto de esta colaboración se han desarrollado diversas actividades y, en el momento actual, ambas partes han coincidido en la necesidad de actualizar el conocimiento sobre el trabajo desarrollado por las CC. AA. en esta materia y objetivar el esfuerzo realizado durante los últimos años. El objetivo de este estudio fue llevar a cabo un análisis descriptivo de las acciones que las CC. AA. han desarrollado para avanzar en la CSP y, con base en ello, poder plantear acciones futuras que ayuden a progresar en esta cultura positiva que beneficie a los pacientes y a los profesionales del SNS.
MetodologíaEstudio descriptivo basado en un cuestionario diseñado de modo colaborativo entre SECA y el MSCBS. El cuestionario (11 preguntas abiertas) fue dividido en 3bloques con el fin de explorar los siguientes aspectos: regulación autonómica en materia de SP (2 preguntas), respuestas ante un evento adverso grave (4 preguntas) y sistemas de notificación y aprendizaje (5 preguntas) (tabla 1). Las preguntas permitían conocer la situación de las CC. AA. El cuestionario se acompañó de una breve explicación de CSP y la perspectiva nacional e internacional del tema con el fin de incentivar la reflexión de los participantes.
Estructura y resultados de la encuesta a la que respondieron 16 CC. AA. e INGESA. Cuestionario remitido a los responsables de seguridad del paciente de las diferentes comunidades autónomas
| Sistemas de notificación y aprendizaje | Respuestas |
|---|---|
| 1. ¿Existe algún registro de sistemas de notificación de incidentes de seguridad del paciente centralizado a nivel autonómico? | 16/17 |
| 2. ¿Existen UGR d en los hospitales y áreas de atención primaria de su comunidad autónoma? Sí/no ¿El funcionamiento de estas UGR está regulado por alguna norma interna? Sí/no ¿Podría facilitarla? | UGR:16/17 Regulación: 11/17 |
| 3. ¿En algún centro de su comunidad autónoma, han solicitado desde los tribunales, en alguna ocasión, el análisis realizado de un evento adverso grave como parte del procedimiento de investigación del caso? Indique en qué contexto se ha producido y consecuencias que ha tenido | 4/17 |
| 4. ¿Tiene el servicio jurídico de su comunidad autónoma planteada alguna regulación interna ante la posibilidad de que un tribunal solicite el informe del análisis de un incidente de seguridad del paciente? | 0/17 |
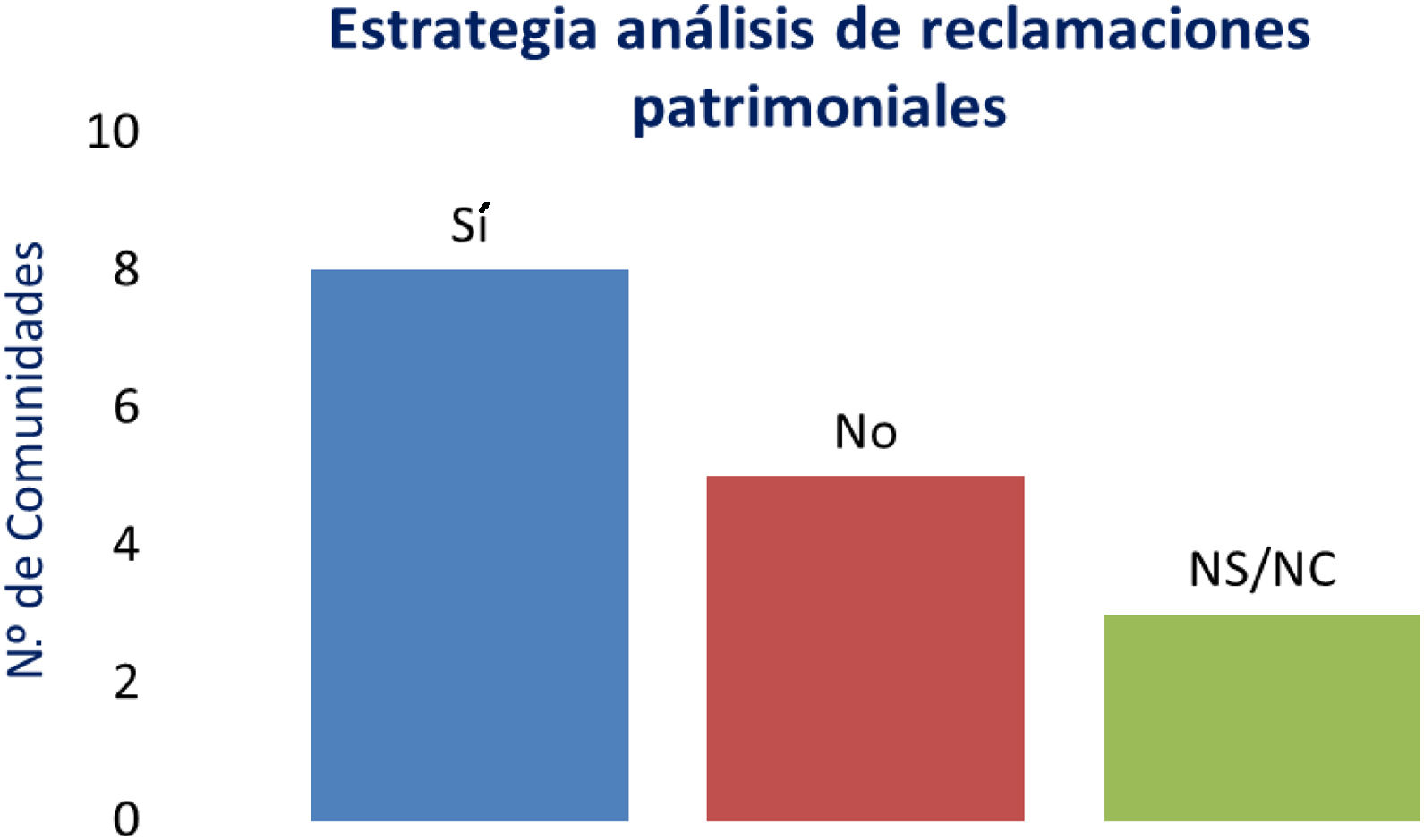
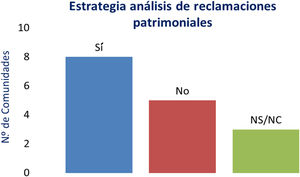
| 5. ¿Tiene establecida su comunidad autónoma alguna estrategia para analizar las reclamaciones patrimoniales desde el punto de vista de la SP? | 7/17 |
| Respuesta ante un evento adverso grave | |
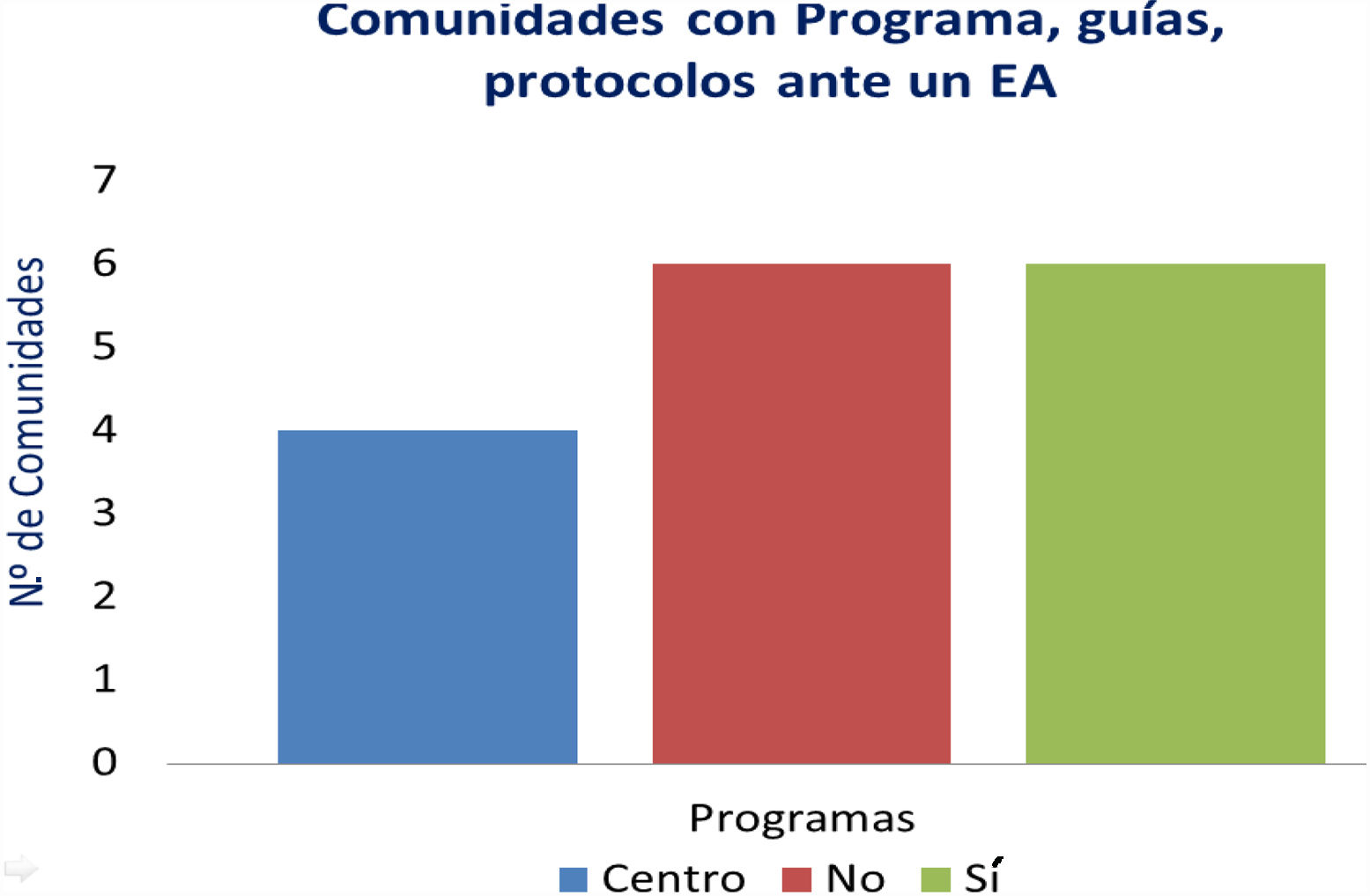
| 6. ¿Existe algún programa, guía o protocolo en su comunidad autónoma sobre cómo actuar ante un evento adverso grave en una institución sanitaria de su organización? Por favor facilite el documento o el enlace a la misma, si es público | 10/17 |
| 7. ¿Existen recomendaciones desde los servicios jurídicos de su comunidad autónoma de cómo proceder en caso de un evento adverso grave? Indique dichas recomendaciones o facilite el documento | 5/17 |
| 8. ¿Se ha realizado algún tipo de formación para los profesionales de su comunidad autónoma de cómo actuar ante la ocurrencia de un evento adverso grave? Indicar tipo de curso y profesionales implicados | 12/17 |
| 9. ¿Se ha acordado con la compañía aseguradora de la responsabilidad civil del servicio de salud alguna cláusula en relación con la expresión de disculpa? | 1/17 |
| Regulación autonómica | |
| 10. ¿Existe alguna normativa autonómica con relación a aspectos de seguridad del paciente? Si existe, por favor facilite la referencia de la norma o enlace a la misma | 5/17 |
| 11. Indique si se está trabajando en algún proyecto de regulación para facilitar la cultura de SP entre los profesionales | 6/17 |
UGR: Unidades de Gestión de Riesgo.
El 28 de enero del 2019 se invitó a responder, vía correo electrónico, a los referentes de seguridad de pacientes de las 17 CC. AA. y las ciudades autónomas de Ceuta y Melilla a través del Instituto Gestión Sanitaria (INGESA). A los 15 días, se procedió al análisis de resultados. Estos se categorizaron por contenido, analizando sus frecuencias y se presentan de un modo agregado.
Adicionalmente, a partir de la información recogida, cada uno de los miembros del equipo de trabajo propuso ideas sobre cada una de las categorías de un análisis DAFO (debilidades, amenazas, fortalezas y oportunidades), que fueron analizadas conjuntamente concretando por consenso los aspectos a destacar en cada apartado en sucesivas rondas hasta saturar la información.
ResultadosRespondieron al cuestionario 16 CC. AA. y el INGESA con una tasa de respuesta del 94,4% (17/18). La tabla 1 recoge los resultados en cada una de las cuestiones planteadas a las CC. AA. y el INGESA.
Todas las encuestadas contaban con sistemas de notificación de incidentes, 9CC. AA. y el INGESA respondieron que tenían Sistema de Notificación y Aprendizaje para la Seguridad del Paciente (SiNASP) del MCBS y 6utilizaban otros sistemas de notificación. Estos otros sistemas eran: SISNOT (Castilla y León), SNAPS (País Vasco), TPSC CLoud (Cataluña), SINEA (Comunidad Valenciana), CISEM (Madrid) y SGIS (Andalucía). Todos los sistemas compartían similares características, ya que el registro era voluntario, anónimo, no punitivo y confidencial. En todas las CC. AA. y el INGESA, el principio que regía su implementación era obtener información para su análisis posterior lo que capacitaría para aprender de las propias experiencias en beneficio de los pacientes.
En todas las CC. AA. y el INGESA existían estructuras para la gestión de los riesgos, aunque su denominación no era homogénea. Dependiendo de la CC. AA., se denominaban: comisiones de seguridad, núcleos de seguridad o unidades funcionales de seguridad del paciente. En algunas CC. AA. estas estructuras no existían en Atención Primaria.
Respecto al funcionamiento interno de estas estructuras de gestión de riesgos, respondieron 14 de las encuestadas. Siete respondieron que existía una norma o instrucción autonómica que regulaba su funcionamiento, 4que la norma era propia de cada centro y 3no tenían ningún reglamento.
Cinco respondieron que tenían constancia que desde los tribunales se había solicitado, en alguna ocasión, el análisis realizado de un EA grave como parte del procedimiento de investigación en el curso de un litigio.
En la pregunta referida a la labor de los servicios jurídicos se recogieron 14 respuestas y solo una constató que en su comunidad autónoma se tenía planteada alguna regulación interna por parte de los servicios jurídicos ante la posibilidad de que un tribunal solicitara el informe del análisis de un incidente crítico de seguridad del paciente.
Ocho contestaron que tenían establecida una estrategia para analizar las reclamaciones patrimoniales, desde el punto de vista de la seguridad del paciente. En algún caso, se han creado servicios para dar apoyo a este tema cuando son vía extrajudicial (Servicio de Coordinación de Conflictos). Una manifestó que solo las reclamaciones en las se apreciaba una disfunción organizativa o incumplimiento de Lex artis eran objeto de estudio. Este informe se remitía al centro para valoración interna pero, se dejó de realizar por no obtener respuesta (se señalaba que la causa de esa disfunción posiblemente fue el lapso que transcurrió entre el hecho y la apreciación posterior por sentencia o resolución administrativa) (fig. 1).
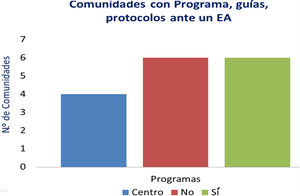
Respecto a las preguntas referidas a la actuación prevista tras un EA grave, 6de las encuestadas respondieron que disponían de algún programa, guía o protocolo sobre cómo debían actuarse en las instituciones sanitarias de su organización en estos casos, e igualmente 6respondieron que no contaban con dicha protocolización. En 4estas guías eran internas de cada centro. En una, los acuerdos de gestión incluían llevar a cabo el análisis de los EA y en otra el tiempo de resolución de un EA era un indicador en el cuadro de mando de seguridad del paciente (fig. 2).
En 11no existían recomendaciones desde los servicios jurídicos sobre cómo proceder en caso de EA grave. Sin embargo, en la mayoría (N=12) se había realizado formación para los profesionales sobre cómo actuar ante la ocurrencia de un EA grave. En algunos casos, la formación estaba ligada a la formación del SiNASP y, en otros casos, a la formación en seguridad del paciente.
Solamente en una comunidad autónoma se manifestó que se había acordado con la compañía aseguradora de responsabilidad civil del Servicio de Salud alguna cláusula específica con relación a la expresión de disculpa y que trataba de gestionar las reclamaciones mediante «conclusión por medio de acuerdo entre las partes».
Respecto a la regulación autonómica, 6CC. AA. manifestaron que existía regulación relativa a esta materia (tabla 2). Las comunidades de Andalucía, Extremadura, Cataluña y Castilla-La Mancha refirieron artículos concretos de normativas legales autonómicas más amplias. Andalucía destacó el artículo 21 de la Ley 51/2017, de 28 de marzo, de desarrollo de los derechos y responsabilidades de la ciudadanía con relación a la salud pública, que incorpora la temática de la SP. Extremadura, el artículo 37 de seguridad del paciente y el artículo 38, de planes y actuaciones de seguridad del paciente recogido en la Ley 7/2011 de Salud Pública de esta comunidad. Cataluña incorpora aspectos de seguridad del paciente en la nueva normativa autonómica de acreditación de centros sanitarios16. Castilla-La Mancha, el artículo 43 de derecho a la calidad y seguridad recogido en la Ley 5/2010, de 24 de junio, sobre derechos y deberes en salud. Galicia remitió a una «Guía de recomendaciones para la gestión de eventos centinela y eventos adversos graves en los centros sanitarios del Sistema Público de Salud de Galicia», del año 2013. Navarra a la «Guía de recomendaciones para la gestión de la atención al paciente y a los profesionales tras la ocurrencia de un evento adversos» del año 2016. Finalmente, País Vasco, ha desarrollado un decreto específico sobre seguridad del paciente17.
Regulación autonómica sobre seguridad del paciente
| Comunidad autónoma | Norma/instrucción |
|---|---|
| Cantabria | Orden SAN/17/2011 de 19 de mayo, por la que se crean y se regulan los Comités de Seguridad del Paciente y Gestión de Riesgos de la Comunidad Autónoma de Cantabria |
| Cataluña | Decreto 151/2017 de 17 de octubre, por el que se establecen los requisitos y garantías técnico-sanitarias comunes de centros y servicios sanitarios y los procedimientos para su autorización y registro |
| Madrid | Decreto 134/2004, de 9 de septiembre, por el que se crea el Observatorio Regional de Seguridad del Paciente de la Comunidad de Madrid |
| C. Foral de Navarra | Resolución 125/2019, de 21 de febrero, del director gerente del Servicio Navarro de Salud-Osasunbidea, para garantizar la adecuada gestión de los eventos adversos graves que se producen como resultado no deseado de la asistencia sanitaria |
| C. Valenciana | Instrucción 3/2017/71271, normalización de las funciones de calidad asistencial y seguridad del paciente de los departamentos/centros de la Consellería de Sanidad Universal y Salud Pública |
| País Vasco | Instrucción 2/2018 de 21 de febrero, de la Dirección General de Osakidetza para la adecuada notificación y análisis, de los eventos centinela, así como otros eventos adversos y brotes epidémicos o alertas epidemiológicas en el ámbito de Osakidetza |
| Decreto 78/2016, de 17 de mayo, sobre medidas de seguridad de pacientes que reciban asistencia sanitaria en los centros y servicios sanitarios ubicados en Euskadi |
Cinco CC. AA. manifestaron que estaban trabajando en algún proyecto de regulación para facilitar la cultura de SP entre los profesionales; una comunidad autónoma se hallaba elaborando un protocolo de atención a segundas víctima; otra un proyecto para dar soporte a las organizaciones que necesitan implantar una nueva tecnología (eVALTec); y otras CC. AA. que estaban desplegando aspectos normativos.
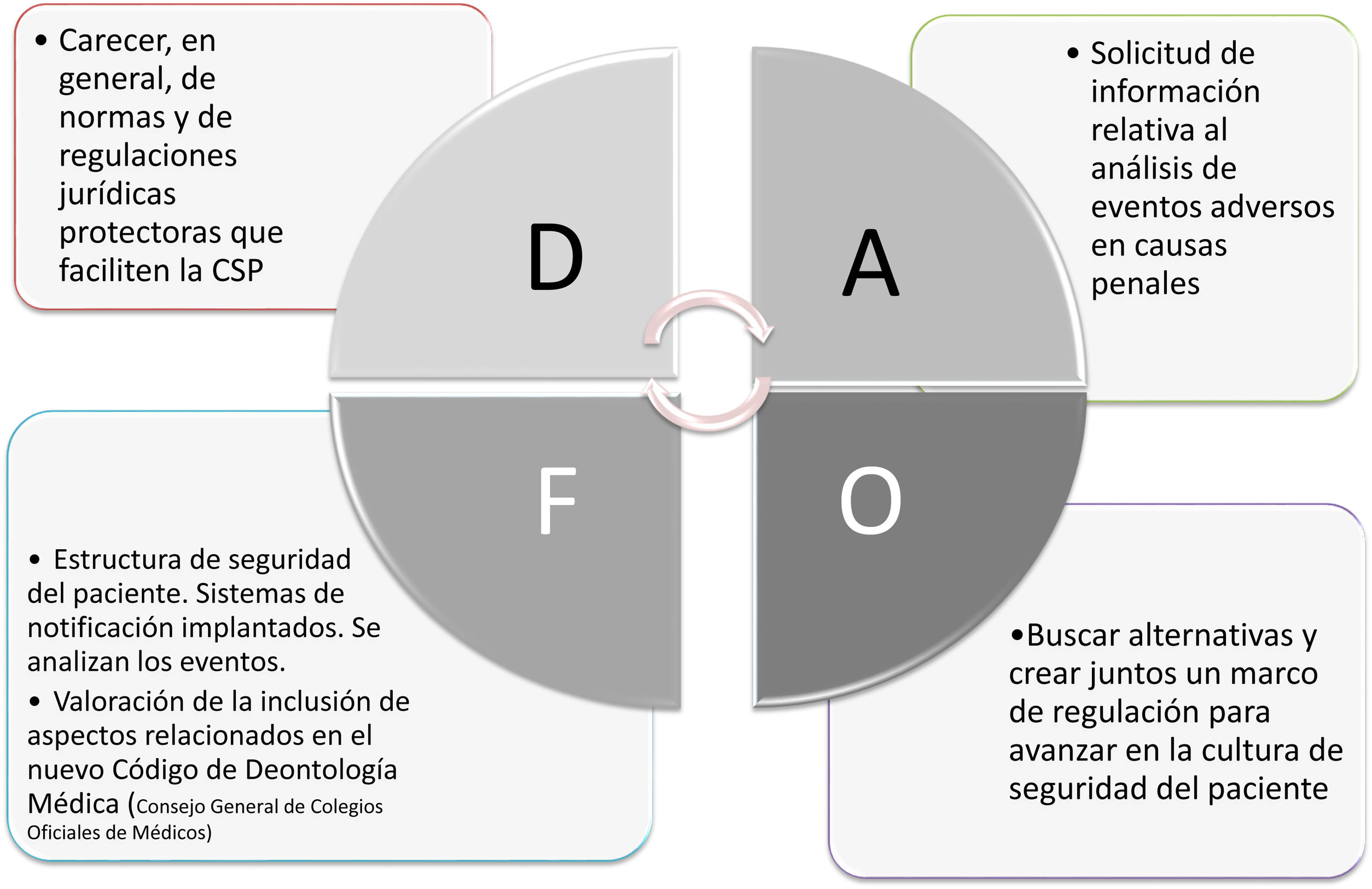
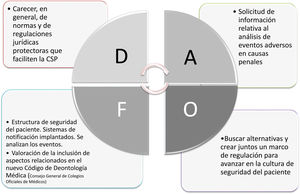
El resultado del análisis DAFO llevado a cabo tras análisis y consenso por parte de los miembros del equipo de trabajo se muestra en la figura 3. El equipo de trabajo identifica como la debilidad más importante en el despliegue de la CSP la carencia, en general, de normas y de regulaciones jurídicas. Las consecuencias potenciales de su ausencia se pueden ver agravadas además ante la amenaza de la solicitud por parte de los jueces de los análisis de eventos adversos no anonimizados. Sin embargo, las estructuras de gestión de riesgos que se han consolidado en las CC. AA. y el hecho de que la seguridad del paciente estará recogida en el nuevo Código de Deontología Médica son identificadas como fortalezas. La oportunidad que identifica el equipo de trabajo es la toma de conciencia de todos los actores para poder avanzar en la regulación jurídica.
DiscusiónEstos resultados ponen de relieve que el conjunto de los servicios de salud autonómicos e INGESA han establecido estructuras de gestión con un rango apropiado que lideran planes y actuaciones alineados con la alianza internacional por la seguridad de los pacientes y, en concreto, con la incorporación a nuestro sistema sanitario del conjunto de prácticas seguras establecidas por Organización Mundial de la Salud18. En línea con estas recomendaciones, el conjunto de las estructuras con responsabilidades en materia sanitaria de nuestro país han implementado sistemas de notificación de incidentes para la seguridad de los pacientes. El SiNASP, liderado desde el MSCBS, ha sido adoptado por los Servicios de Salud de 9CC. AA. que respondieron al cuestionario (a las que hay que sumar una décima que recurre a este sistema según informes del propio MSCBS aunque no respondiera en el plazo definido a esta consulta) y también por INGESA.
Ligado al éxito en la extensión de los sistemas de notificación podemos destacar también la existencia de las estructuras para la gestión de riesgos. Estas estructuras se encuentran especialmente implementadas en los hospitales, siendo más escasa su extensión en Atención Primaria. A pesar de su heterogénea nomenclatura y organización, estas estructuras facilitan la consolidación de una política en seguridad del paciente y permiten la promoción unificada y homogénea de la CSP en nuestro SNS19.
Respecto a cómo gestionar EA graves y cómo mitigar su impacto en profesionales y las confianza de la población en las instituciones sanitarias, la mayoría de las encuestadas han desplegado diversas acciones, sobre todo, de sensibilización y formativas dirigidas a los profesionales de primera línea. El conocimiento de la metodología apropiada de cómo actuar ante un incidente de estas características, junto al hecho de disponer de personal entrenado en el manejo de situaciones graves con capacidad inmediata de respuesta, pueden ser elementos clave e impulsores de la cultura de seguridad20-22.
Los sistemas de notificación presentes en nuestro país permiten notificar garantizando el anonimato y se encuentran desligados de potenciales litigios. Sin embargo, el resultado del análisis de los incidentes que se lleva a cabo mediante las herramientas disponibles, como la auditoría de evento significativo (AES), análisis causa-raíz (ACR) o el protocolo de Londres, puede ser solicitado en el curso de un litigo como prueba y los profesionales que han participado en ese análisis podrían ser llamados a declarar en sede judicial. Esta circunstancia podría desmotivar a los profesionales sanitarios a participar en el análisis de un EA, con el fin de identificar los factores causales subyacentes y hacer propuestas de mejora. Por ello, hay CC. AA. que han dado un paso hacia delante dotando de soporte, de diferente índole, a las estructuras responsables de la seguridad del paciente y a sus profesionales. Este paso constituye una de las novedades relevantes de este estudio. El resto tiene la oportunidad de aprender de aquellos ejemplos más pioneros y activar fórmulas semejantes siempre que vayan a impactar en una mejora.
Las guías aportadas a este estudio desde Galicia, Navarra y País Vasco pueden servir como metodología práctica de cómo abordar recomendaciones útiles con respecto a las acciones a emprender ante un EA (acciones inmediatas, comunicación y soporte a los pacientes y familias, a los profesionales y el seguimiento y la difusión en la investigación). Podría preverse, además, normativamente la conservación exclusiva del plan de mejora derivado, de cara a ofrecer mayor seguridad jurídica a los profesionales implicados y a quienes actúan como responsables del análisis. En definitiva, hay una oportunidad para que las administraciones, que forman parte del SNS, se muevan hacia estructuras que promuevan la cultura de prevención y formación ante un EA.
Este estudio también revela que, en general, la comunicación con los servicios jurídicos de las CC. AA. es puntual y focalizada a momentos y problemas concretos, lo cual deja también un camino abierto para trabajar en el futuro inmediato. No obstante, es preciso resaltar que resulta esperanzador que, en algunas CC. AA., el análisis de las reclamaciones patrimoniales impacte en la seguridad del paciente aprovechando esta información para evitar nuevos incidentes.
El MSCBS, amparado por la Ley 16/2003, de 28 de mayo, de cohesión y calidad del SNS23, desarrolló la Estrategia de seguridad del paciente en su primera edición del año 2005, encontrándose en vigor la actual para 2015-20202. Fue elaborada en colaboración con las administraciones autonómicas, los profesionales y las sociedades científicas, los pacientes, las instituciones académicas y otras organizaciones interesadas por esta temática.
La SECA es una sociedad científica de carácter multidisciplinar cuya misión es fomentar e impulsar la mejora continua de la calidad asistencial en el ámbito sanitario. Entre sus principales objetivos se encuentran la difusión de la cultura de calidad y seguridad en nuestro sistema de salud, la consolidación de una estructura territorial que facilite esta difusión y mantener el rigor científico con una metodología de trabajo adecuada que ayude a despejar también las incógnitas en este campo. Así, el cuestionario diseñado de forma colaborativa entre el MSCBS y SECA ha supuesto un ejercicio de reflexión para las CC. AA. y el INGESA, mediante preguntas dirigidas a los aspectos más controvertidos en el campo de la seguridad del paciente en la actualidad y que pueden afectar a los servicios de salud, a sus profesionales y a nuestros pacientes.
Los «14 años de estrategia» han permitido avanzar de forma importante en la CSP y muchas actividades de las mencionadas se desarrollan con fluidez en nuestro país. Sin embargo, este desarrollo también ha hecho que se pongan sobre la mesa las dudas y las controversias que estos resultados han puesto de relieve. El recorrido de los sistemas de notificación y su gestión pone de manifiesto una colisión de derechos y deberes entre pacientes, profesionales, por lo que es necesaria una regulación jurídica. Por parte del paciente, se encuentra el derecho a conocer toda la información relacionada con su proceso asistencial; por parte del profesional, está el deber ético, deontológico (artículo 7.5 del código)24 y normativo de dar información y explicar el proceso de atención. Sin embargo, en el caso de que la atención no haya ido como estaba planificada y haya ocurrido un EA, pueden surgir conflictos adicionales ante el desamparo jurídico que en España, como en muchos otros países, tienen los profesionales sanitarios.
Por todo lo analizado, aún estamos lejos de normalizar la expresión de disculpa de los profesionales sanitarios a los pacientes cuando las cosas no han ido como se esperaba y se produce un EA grave25. Una única comunidad autónoma manifiesta que ya ha acordado, con la compañía aseguradora de responsabilidad civil del servicio de salud, una cláusula en relación con este aspecto. Este dato contrasta con otras culturas como la anglosajona, donde los protocolos de información a los profesionales y pacientes tienen una mayor extensión. Así, en Inglaterra la reforma de la Ley de Salud y Asistencia Social del 2008, en su artículo 20, habla del deber de sinceridad: duty of candour26. En esta norma promueve que los profesionales sean transparentes con los pacientes y menciona de forma abierta la expresión de disculpa5. También existen «leyes de disculpa» (sorry laws)27 en múltiples estados de EE. UU., Canadá y algunos países del norte de Europa.
Los profesionales sanitarios de nuestro SNS deberían poder emplear la capacidad, las herramientas y la infraestructura organizativa existentes para llevar a cabo las investigaciones de los EA, siempre con el prisma del aprendizaje, para evitar repetir incidentes cuyo origen sea similar a los ya vividos y sin el temor a potenciales consecuencias legales.
Los datos que se han recogido en este estudio, si bien no representan un análisis en profundidad de cómo se ha implementado la Estrategia de seguridad del paciente en las diferentes CC. AA. y el INGESA, merecen un exhaustivo ejercicio de evaluación aportando algunos logros conseguidos en los 14 años de recorrido de la estrategia y, sobre todo, suponen una importante reflexión que ha permitido desvelar las fortalezas, debilidades, oportunidades y amenazas más inmediatas en este ámbito.
El SNS cuenta con estructuras consolidadas de gestión de actuaciones en materia de SP y con un sistema de notificación, de una estructura y de una experiencia de análisis ya consolidados, pero el fomento de este aprendizaje debería ir ligado a un despliegue legislativo favorecedor de estas acciones. Es necesario generar una cultura positiva de seguridad del paciente basada en la confianza en la relación paciente-profesional sanitario y entre la institución y sus profesionales y, que de este modo, sean protegidos los intereses de todos los agentes del proceso asistencial. Esto no será posible sin el establecimiento de medidas legislativas que velen por los intereses de todas las partes implicadas en las instituciones sanitarias, como ya se ha realizado otros países (incluidos países que como Italia tienen una concepción del Derecho idéntico al nuestro) para fortalecer la CSP y las acciones que en las que se exige se involucren los profesionales en aras a lograr una mayor calidad asistencial libre de riesgos para los pacientes.
En definitiva, un cambio legislativo global está pendiente, pero disponemos de la oportunidad para realizarlo y tenemos elementos facilitadores para conseguirlo. Es un reto al que, con la ayuda y el impulso de los líderes de las organizaciones sanitarias, debemos hacer frente en el menor plazo posible.
FinanciaciónLa presente investigación se enmarca en el convenio de colaboración entre el Ministerio de Sanidad, Consumo y Bienestar Social y la Sociedad Española de Calidad Asistencial y la Fundación Española de Calidad Asistencial
Conflicto de interesesNinguno.
A los referentes de seguridad del paciente de las CC. AA. por sus respuestas y a todos los profesionales por su trabajo constante en avanzar en cultura de seguridad del paciente en sus organizaciones sanitarias.