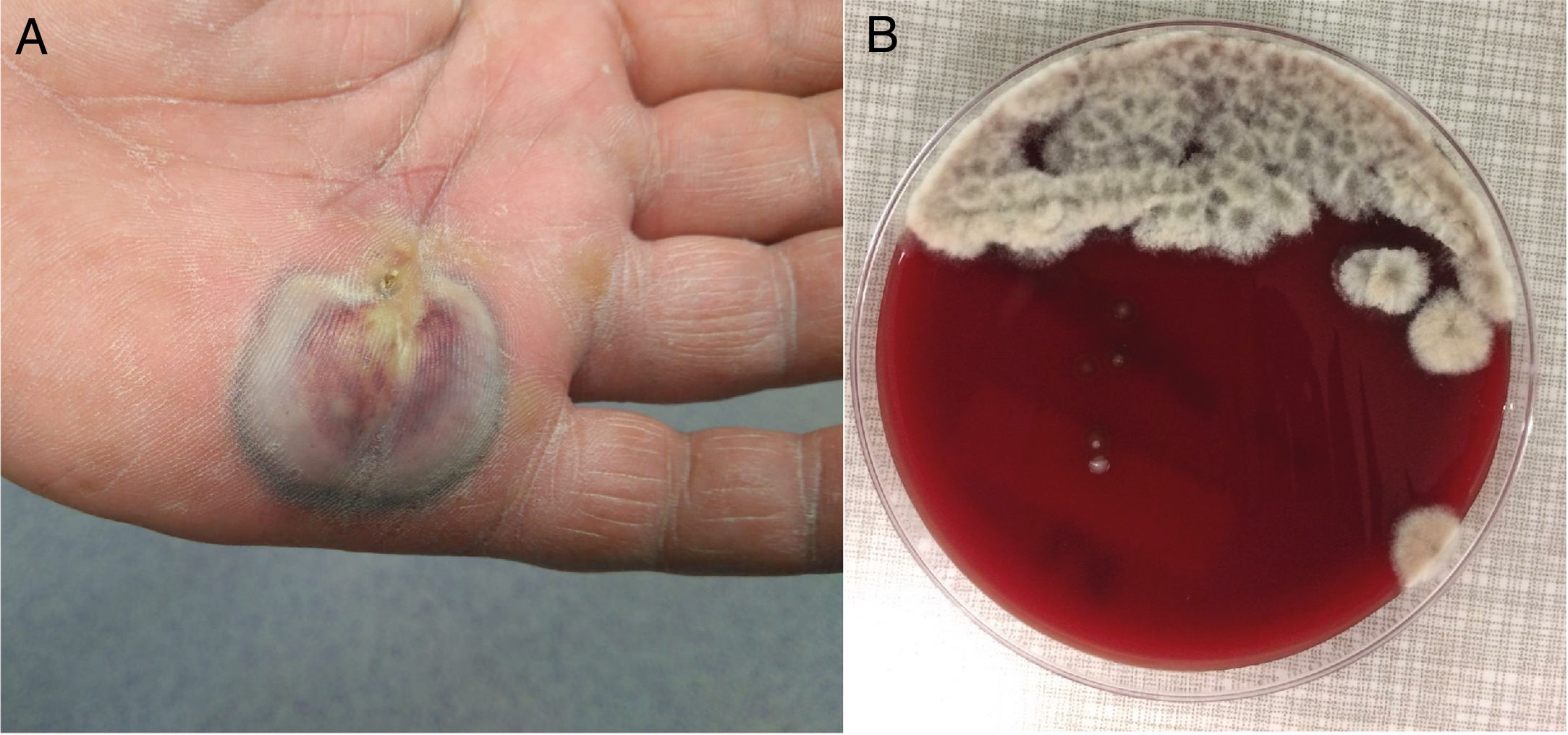
Varón de 63 años con claudicación intermitente, obesidad, dislipemia e hipertensión arterial en tratamiento habitual acudió por lesión en la palma de 4-5 días de evolución y prurito, sin fiebre. A la exploración destacaba un absceso con oscurecimiento central y bordes negruzcos de 6cm x 2cm, con celulitis en dorso de la mano y linfangitis hasta antebrazo (fig. 1A). El paciente no recordaba pinchazo ni traumatismo reciente, aunque sí atender su huerto de tomates. La analítica reveló una PCR de 62mg/L y leucocitos 11,96 mil/mcl (69,4% neutrófilos). Tras drenaje quirúrgico se envió el material purulento a microbiología y anatomía patológica. Macroscópicamente se observó material vegetal (semillas) sin granos. Se inició tratamiento empírico con cefazolina y gentamicina IV.
EvoluciónLa muestra fue cultivada en agar colistina-nalidíxico (CNA), chocolate, MacConkey y tioglicolato. A las 48 horas creció masivamente en colistina-nalidíxico y chocolate un hongo algodonoso blanco grisáceo (fig. 1B) cuya tinción con azul algodón de lactofenol nos hizo sospechar el patógeno (fig. 2A). Se cambió el tratamiento a voriconazol 400mg/12h IV (tras dosis de carga) durante 10 días, seguido de 200mg/12h vía oral durante 13 días con determinación de sus niveles plasmáticos 1,5μg /ml y curas periódicas de la lesión. De forma complementaria y seriada se determinó el 1-3 beta-D-glucano (BDG) sérico, obteniendo valores de 20,54 pg/ml y 9,05 pg/ml, ambos negativos.
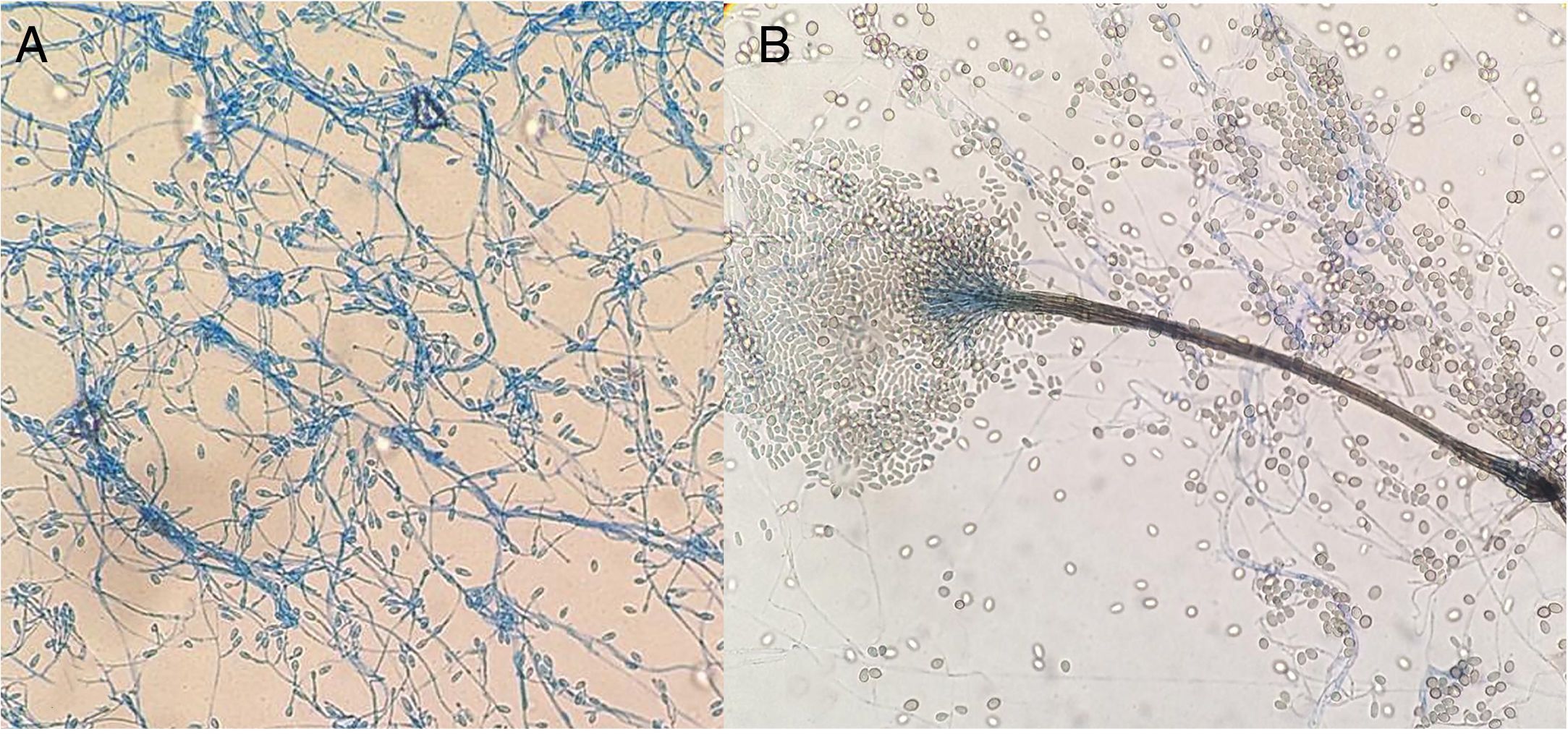
A) Células conidiógenas laterales o terminales subhialinas de paredes lisas con producción de conidias de paredes lisas subhialinas de 5-14 × 3-5μm. B) Graphium like: estructura elongada y compacta formada por tallos de coloración oliva oscuro y conidias subhialinas, cilíndricas o claviformes de base truncada de 5-13 × 2-4 μm. El color de la figura solo puede apreciarse en la versión electrónica del artículo.
Para la confirmación del patógeno se subcultivó en Saboraud cloranfenicol sin/con cicloheximida y medio patata dextrosado incubándose a 35°, 28°C y 25°C. Fenotípicamente, es de resaltar el crecimiento con cicloheximida, la formación de sinnemas (Graphium-like) (fig. 2B) y la ausencia de pigmento amarillo difusivo en patata a 25°C. Después de 23 días y tras resolución clínica (fig. 3) se decidió suspender el tratamiento sin recidivas hasta el momento actual.
ComentarioLas imágenes aportadas nos plantean un diagnóstico micológico diferencial entre Scedosporium y Lomentospora; ambos Ascomycetos, el primero de distribución mundial y el segundo más restringido a Australia, España y California1,2. Se consideraron respectivamente la forma hialina y dematiácea del mismo género Scedosporium, pero desde el 20143 el previamente denominado Scedosporium prolificans (Scedosporium inflatum) pertenece al género Lomentospora. Este fue descartado en nuestro caso, al no presentar colonias negruzcas (fig. 1B) ni disponer de células conidiógenas cortas y aneladas con base hinchada (fig. 2A) y por soportar la cicloheximida. Esto mejoró el pronóstico, dada la multirresistencia y virulencia de Lomentospora prolificans.
La distinción entre especies del género Scedosporium es compleja. Se han descrito más de diez; a destacar: Scedosporium dehoogii (S. dehoogii), Scedosporium aurantiacum (S. aurantiacum), Scedosporium minutisporum(S. minutisporum) (Pseudoallescheria minutispora), Scedosporium desertorum (Petriellidium desertorum), Scedosporium cereisporum y el complejo Scedosporium apiospermum (S. apiospermum), que a su vez incluye otras 5 especies – S. apiospermum sensu estricto (Pseudoallescheria apiosperma), Scedosporium boydii (S. boydii) (Pseudoallescheria boydii), Scedosporium ellipsoideum (Pseudoallescheria ellipsoidea), Scedosporium angustum (Pseudoallescheria angusta) y Scedosporium fusoideum (Pseudoallescheria fusoidea)4. En Europa1,5 las cinco con mayor relevancia clínica para el hombre son: S. apiospermum, S. boydii, S. aurantiacum, S. dehoogii y S. minutisporum. Todos ellos excepto el S. dehoogii pueden formar sinnemas (fig. 2B), sin embargo los dos últimos son menos frecuentes. La ausencia de pigmento difusivo descartó un S. aurantiacum, siendo la identificación por biología molecular la que confirmó la presencia de S. apiospermum sensu estricto.
Esta especie, la más frecuente en Europa1, es ubicua; aislándose en suelo, aguas residuales y ambientes contaminados por la actividad humana4. Aunque sus conidios rara vez se aíslan en el aire4, pueden colonizar el conducto auditivo y las vías respiratorias de pacientes con neumopatías crónicas y en el 10%6 de los casos con fibrosis quísticas (por uso de antibióticos y corticoides), pudiendo desencadenar en ellos4 bronquitis o micosis pulmonar alérgica o ser puerta de entrada de infecciones profundas. Estudios llevados a cabo en los hogares de los sujetos con fibrosis quística demostraron la presencia de dicho moho1 en las macetas en el 50-89% de las ocasiones, llevando a prohibir su presencia en unidades clínicas con dichas patologías.
Además S. apiospermum sensu estricto es un oportunista en inmunocompetentes4 generando infecciones localizadas: otitis o queratitis, endoftalmitis, micetoma, artritis tras inoculación traumática, así como profundas en inmunodeprimidos4.
Nuestro paciente al ser rehistoriado nos comentó la presencia previa de una fístula en el punto de entrada de las semillas, facilitando la infección subcutánea. La ausencia de cuerpos escleróticos y de granos descartó cromoblastomicosis y micetoma, respectivamente, quedando catalogado el cuadro como una hialohifomicosis subcutánea.
Scedosporium spp. es resistente a 5-fluorcitosina, anfotericina B, triazoles de primera generación (fluconazol e itraconazol) e incluso al isavuconazol y con una sensibilidad disminuida a equinocandinas4. Las guías europeas7recomiendan voriconazol y tratamiento quirúrgico, así como determinación de niveles séricos en el valle a los 5 días de iniciar el tratamiento oral para garantizar concentraciones séricas óptimas del antifúngico8, consiguiendo con ello la curación clínica.
A diferencia de otros abscesos cutáneos por Scedosporium9,10, en nuestro caso el 1-3 BDG sérico fue negativo, quizá por ser distinta especie, menos extensa y recaer en un inmunocompetente. Si bien es verdad que Scedosporium spp. libera pocos niveles de BDG, dicho biomarcador puede ser una herramienta diagnóstica en micosis profundas.
Agradecimientos a la Doctora Ana Alaustrey-Izquierdo. Instituto de Salud Carlos III. Majadahonda (Madrid).