Las mujeres con enfermedad tiroidea y embarazo tienen alto riesgo de complicaciones graves. Los cuidados intensivos pueden mejorar los resultados.
ObjetivoConocer los resultados maternos y perinatales en pacientes con enfermedades tiroideas manejadas en la Unidad de Cuidados Intensivos (UCI).
Material y métodosEstudio transversal en 50 mujeres con enfermedades tiroideas y embarazo admitidas en la UCI entre los años 2014 y 2019. Se consultaron los expedientes clínicos para conocer sus características generales y los resultados maternos y perinatales. Análisis estadístico: estadística descriptiva, prueba t de Student.
ResultadosSe identificaron dos grupos, pacientes con hipotiroidismo 66% (n=33) y con hipertiroidismo 34% (n=17). Cuando fueron admitidas a la UCI, el 33,33% (11 casos) tenían hipotiroidismo descontrolado y el 76,47% (13 casos) hipertiroidismo descontrolado, incluyendo un caso de tirotoxicosis. Las causas de admisión en el grupo con hipotiroidismo fueron preeclampsia (32%), tiroideopatía descontrolada (10%) e hipertensión crónica (8%), y en el grupo con hipertiroidismo fueron preeclampsia (10%), tiroideopatía descontrolada (10%) e hipertensión crónica (2%). Se encontraron diferencias en la edad gestacional (hipotiroidismo 31,07±7,47 vs. hipertiroidismo 24,52±9,42 semanas, p=0,015) y en el tiempo de la admisión al hospital hasta la interrupción gestacional (hipotiroidismo 2,30±1,45 vs. hipertiroidismo 12,97±3,39 días, p=0,033). Los recién nacidos hijos de pacientes con hipertiroidismo tuvieron edad gestacional más corta (p=0,015), bajo peso al nacer (p=0,011), elevada frecuencia de prematurez (30,76%), necesidad de cuidados intensivos (11,54%) y mayor mortalidad al nacimiento (11,54%).
ConclusionesLos resultados maternos y perinatales de las pacientes hipotiroideas fueron satisfactorios, no así en las enfermas con hipertiroidismo.
Pregnant women with thyroid diseases have a high risk of severe complications. Intensive care may improve results.
ObjectiveTo determine maternal and perinatal outcomes in patients with thyroid diseases managed in the intensive care unit (ICU).
Material and methodsCross-sectional study in 50 pregnant women with thyroid diseases admitted into the ICU between the years 2014 and 2019. Clinical files were consulted for general characteristics, as well as maternal and perinatal outcomes. Statistical analysis: descriptive analysis, Student t test.
ResultsTwo groups were identified: patients with hypothyroidism 66% (n=33) and with hyperthyroidism 34% (n=17). When admitted to ICU, 33.33% (11 cases) had uncontrolled hypothyroidism and 76.47% (13 cases) uncontrolled hyperthyroidism, including one case of thyrotoxicosis. The reasons for admission in the group with hypothyroidism were preeclampsia (32%), uncontrolled thyroid disease (10%), and chronic hypertension (8%). In the group with hyperthyroidism, it was preeclampsia (10%), uncontrolled thyroid disease (10%), and chronic hypertension (2%). Differences were found in gestational age (hypothyroidism 31.07±7.47 vs hyperthyroidism 24.52±9.42 weeks, P=.015), and in the time of hospital admission until termination of pregnancy (hypothyroidism 2.30±1.45 vs hyperthyroidism 12.97±3.39 days, P=.033). The children of patients with hyperthyroidism had lower gestational age (P=.015), lower birth weight (P=.011), higher frequency of prematurity (30.76%), need for intensive care (11.54%), and higher birth mortality (11.54%).
ConclusionsMaternal and perinatal outcomes of patients with hypothyroidism were satisfactory, but not so in those with hyperthyroidism.
Hipotiroidismo e hipertiroidismo son las enfermedades tiroideas más frecuentes en la gestación. La incidencia del hipotiroidismo clínico va del 0,3 al 0,5% y la del hipotiroidismo subclínico del 2 al 3%1–6. Durante el embarazo los síntomas más comunes generalmente son bien tolerados pero cuando aparece la preeclampsia pueden ocurrir complicaciones graves, como el desprendimiento de la placenta normoinserta, mayor práctica de la operación cesárea, hemorragia posparto, registro cardiotocográfico no reactivo, nacimientos pretérmino (˂37 semanas), bajo peso al nacimiento, cretinismo, óbito fetal, trastornos del desarrollo psicomotor del recién nacido, etc.2,5–7. Las pacientes con hipotiroidismo subclínico o con autoinmunidad tiroidea tienen igual o mayor riesgo de desarrollar las complicaciones antes mencionadas8–12. En los casos con grave descontrol hormonal los cuidados intensivos maternos resultan necesarios porque el tratamiento recomendado con levotiroxina no resuelve por completo el problema9,13,14.
La incidencia del hipertiroidismo en el embarazo es del 0,2%1,15. Se define como la elevación de tiroxina (T4) libre y la reducción de la hormona estimulante de la tiroides (TSH, por sus siglas en inglés). El hipertiroidismo subclínico se presenta en mujeres asintomáticas con reducción de TSH y T4 libre normal4,5. Los síntomas se pueden exacerbar espontáneamente durante el embarazo, especialmente cuando se trata de la enfermedad de Graves1–3. La enfermedad trofoblástica gestacional es una causa relativamente frecuente de hiperémesis gravídica y de síntomas similares a los del hipertiroidismo cuya gravedad necesita tratamiento en el hospital16,17. La tirotoxicosis se presenta en el 2-3% de las embarazadas con hipertiroidismo; su frecuencia es mayor cuando la patología de fondo es la enfermedad de Graves, cuya característica son las complicaciones maternas que pongan en peligro la vida. Sus recién nacidos cursan con mayor frecuencia de prematurez y de complicaciones que requieren cuidados intensivos18–20. El hipertiroidismo descontrolado, la tirotoxicosis y sus complicaciones se abordan no solo con el uso de fármacos antitiroideos (metimazol, propiltiouracilo) y agentes bloqueadores adrenérgicos β (propranolol, atenolol)1,21. En los casos con mayor descontrol hormonal y clínico se recomiendan los cuidados críticos para mejorar la condición materna y fetal.
El objetivo de la investigación fue conocer los resultados maternos y perinatales en pacientes con enfermedad tiroidea manejadas en la Unidad de Cuidados Intensivos (UCI) entre los años 2014 y 2019.
Material y métodosSe realizó un estudio observacional, retrospectivo, transversal, comparativo y analítico en una serie de 50 pacientes con enfermedad tiroidea y embarazo atendidas de manera consecutiva en el periodo comprendido del año 2014 al 2019 en la UCI de la Unidad Médica de Alta Especialidad del Hospital de Ginecología y Obstetricia N.o 3 del Centro Médico Nacional La Raza, Instituto Mexicano del Seguro Social ubicado en la ciudad de México, México. Se incluyeron mujeres con enfermedad tiroidea que ya la tenían identificada previamente a la gestación, de cualquier edad, paridad y semanas gestacionales, con control prenatal en la unidad de medicina familiar correspondiente a su domicilio, enviadas al hospital sede para su estudio y tratamiento como embarazo de alto riesgo en curso, alojadas originalmente en una sala general, con interrupción gestacional en las instalaciones del mismo hospital y admitidas en la UCI para la atención de alguna urgencia o emergencia médica o quirúrgica en el periodo preparto o en el puerperio inmediato y con el expediente clínico y exámenes de laboratorio disponibles. Se excluyeron las pacientes con atención del parto fuera del hospital sede y las que no contaban con el expediente clínico y resultados de laboratorio completos.
Se consultaron los expedientes clínicos de las pacientes seleccionadas para documentar sus datos generales, como la edad, paridad, semanas gestacionales, el tipo de enfermedad tiroidea y su antigüedad diagnóstica, el tiempo de estancia preparto en el hospital, las causas de admisión y el tiempo de estancia en la UCI, los resultados del perfil hormonal, la condición hormonal y clínica de su arribo a la sala de cuidados intensivos, los datos de la interrupción gestacional, los resultados perinatales, el tratamiento con fármacos, maniobras invasivas y el desenlace de las enfermas. Para la realización del estudio se contó con la autorización oficial del Comité Local de Investigación en Salud del hospital sede (Registro: R-2019-1905-26). Para el análisis estadístico se utilizaron medidas de estadística descriptiva (media, mediana, desviación estándar, rango) e inferencial (prueba t de Student para comparar dos muestras emparejadas). Se tomó como significativo el valor p˂0,05. Se utilizó el programa estadístico SPSS versión 20.
ResultadosSe identificaron dos grupos: pacientes con hipotiroidismo 66% (33 casos, 24 con embarazo y 9 en puerperio inmediato) y con hipertiroidismo 34% (17 casos, 14 con embarazo y 3 en puerperio inmediato). Así, la proporción de hipotiroidismo/hipertiroidismo fue alrededor de 2 a 1. Los datos generales de las enfermas de ambos grupos se muestran en la tabla 1.
Datos generales
| Parámetros | Hipotiroidismon=33 | Hipertiroidismon=17 | p |
|---|---|---|---|
| Edad (años) | 30,03±6,41 | 28,82±6,16 | 0,526* |
| Paridad (mediana) | 1 | 2 | ----- |
| Semanas gestacionales | 31,07±7,47 | 24,52±9,42 | 0,015* |
| Estado gestacional | proporción | ||
| Con embarazo | 48% (n=24) | 28% (n=14) | 1,71/1 |
| Puerperio | 18% (n=9) | 6% (n=3) | 3/1 |
| Antigüedad de la enfermedad tiroidea (meses) | 43,70±39,13 | 74±63,59 | 0,185* |
| Tiempo admisión hospital-parto (días) | 2,30±1,45 | 12,97±3,39 | 0,033* |
| Estancia en la UCI (días) | 2,30±1,45 | 2,19±1,38 | 0,793* |
UCI: Unidad de Cuidados Intensivos.
Como se puede observar, solamente se encontraron diferencias en la edad gestacional (hipotiroidismo 31,07±7,47 vs. hipertiroidismo 24,52±9,42 semanas, p=0,015) y en el tiempo de la admisión al hospital hasta la interrupción gestacional (hipotiroidismo 2,30±1,45 vs. hipertiroidismo 12,97±3,39 días, p=0,033). El tiempo de estancia en la UCI resultó similar (p=0,793).
En las pacientes hipotiroideas los valores sanguíneos de las hormonas tiroideas fueron los siguientes: triyodotironina 124,39±58,51ng/dL; T4 8,59±4,23μg/dL; T4 libre 1,19±0,90ng/dL, y TSH 9,39±15,16μUI/ml. En las enfermas con hipertiroidismo se encontró triyodotironina 286,68±213,44ng/dL; T4 17,04±7,34μg/dL; T4 libre 3,96±2,66ng/dL, y TSH 3,96±9,65μUI/ml.
En las pacientes con hipotiroidismo las principales causas que motivaron su admisión a la UCI fueron: preeclampsia severa en el 32% (16 casos), hipotiroidismo descontrolado en el 10% (5 casos) e hipertensión arterial crónica en el 8% (4 casos). El síndrome HELLP, hipertensión gestacional, preeclampsia severa con diabetes tipo 1, preeclampsia severa con diabetes tipo 2, hemorragia obstétrica, insuficiencia cardiaca con lesión renal aguda, enfermedad renal crónica y lupus eritematoso sistémico con síndrome de anticuerpos antifosfolípidos representaron el 2% (1 caso) cada uno, respectivamente. En las pacientes con hipertiroidismo las principales causas que motivaron su admisión a la UCI fueron la preeclampsia severa en el 10% (5 casos) y el hipertiroidismo descontrolado en el 10% (5 casos). La crisis tirotóxica, hipertensión arterial crónica descontrolada con diabetes tipo 2, síndrome HELLP, hemorragia obstétrica, insuficiencia cardiaca, lupus eritematoso sistémico activo y lupus con el síndrome de anticuerpos antifosfolípidos representaron el 2% (1 caso) cada uno, respectivamente.
Cuando fueron admitidas a la UCI, de las 33 mujeres hipotiroideas el 44% (22 casos) se encontraban clínicamente controladas o eutiroideas, mientras que el 22% (11 casos) tenían hipotiroidismo clínicamente descontrolado. En las 17 pacientes hipertiroideas solo el 8% (4 casos) se registraron como controladas y el 26% (13 casos) cursaban con descontrol detectado clínicamente, incluyendo un caso con datos francos de tirotoxicosis.
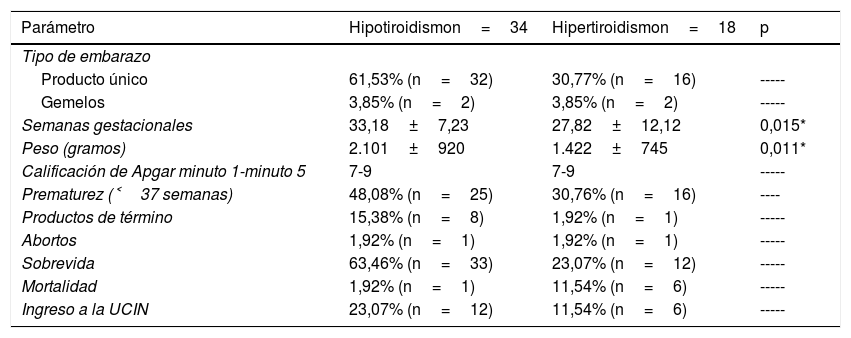
Los datos de la interrupción gestacional se muestran en la tabla 2. Como se puede observar, la realización de la operación cesárea bajo el efecto de la anestesia regional con sangrado intraparto relativamente reducido fue lo más común en ambos grupos. Se atendieron 52 recién nacidos de los cuales el 92,30% (48 recién nacidos) fueron productos de embarazo único y el 7,70% (4 recién nacidos) procedieron de 2 embarazos gemelares (tabla 3). Como se puede observar, se encontraron diferencias significativas en la edad evaluada al nacimiento (p=0,015) y en el peso (p=0,011). Así, los recién nacidos hijos de madres con hipertiroidismo se caracterizaron por tener menor edad gestacional y con ello mayor frecuencia de prematurez, menor peso al nacimiento y mayor porcentaje de casos de defunción.
Resultados de la interrupción del embarazo
| Parámetros | Hipotiroidismon=33 | Hipertiroidismon=17 | p |
|---|---|---|---|
| Atención del parto | |||
| Cesárea | 62% (n=31) | 22% (n=11) | ----- |
| Vaginal | 4% (n=2) | 6% (n=3) | ----- |
| Legrado | 0% | 6% (n=3) | ----- |
| Sangrado intraparto estimado (ml) | 434,84±274,56 | 314,70±157,88 | 0,102* |
| Límites | 100 a 1.400 | 100 a 1.600 | |
| Técnica anestésica | |||
| Regional | 60% (n=30) | 28% (n=14) | ----- |
| General | 6% (n=3) | 6% (n=3) | ----- |
| Complicaciones obstétricas | 18% (n=9) | 2% (n=1) | ----- |
| Reintervenciones | 8% (n=4) | 0% | ----- |
Resultados fetales
| Parámetro | Hipotiroidismon=34 | Hipertiroidismon=18 | p |
|---|---|---|---|
| Tipo de embarazo | |||
| Producto único | 61,53% (n=32) | 30,77% (n=16) | ----- |
| Gemelos | 3,85% (n=2) | 3,85% (n=2) | ----- |
| Semanas gestacionales | 33,18±7,23 | 27,82±12,12 | 0,015* |
| Peso (gramos) | 2.101±920 | 1.422±745 | 0,011* |
| Calificación de Apgar minuto 1-minuto 5 | 7-9 | 7-9 | ----- |
| Prematurez (˂37 semanas) | 48,08% (n=25) | 30,76% (n=16) | ---- |
| Productos de término | 15,38% (n=8) | 1,92% (n=1) | ----- |
| Abortos | 1,92% (n=1) | 1,92% (n=1) | ----- |
| Sobrevida | 63,46% (n=33) | 23,07% (n=12) | ----- |
| Mortalidad | 1,92% (n=1) | 11,54% (n=6) | ----- |
| Ingreso a la UCIN | 23,07% (n=12) | 11,54% (n=6) | ----- |
UCIN: Unidad de Cuidados Intensivos Neonatales.
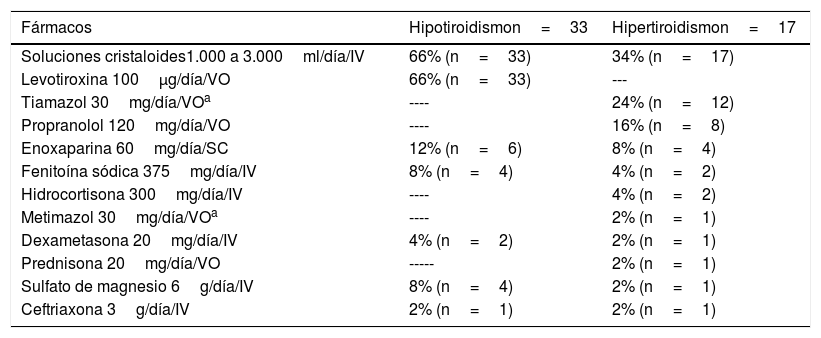
El tratamiento farmacológico que recibieron las pacientes en la UCI se muestra en la tabla 4. En el 100% (50 casos) se administraron soluciones cristaloides (solución NaCl en concentración 0,9% o bien solución Ringer lactato) como aporte parenteral de agua y electrólitos. Las 33 pacientes hipotiroideas tenían un manejo crónico establecido con levotiroxina a dosis media de 100μg diarios (rango 75 a 150). Además, el 56% (28 casos) recibieron diversos fármacos antihipertensivos como monoterapia o en combinaciones de 2, 3 y hasta 4 agentes diferentes conforme a los requerimientos necesarios para mantener la presión sanguínea ≤160/110mmHg, de acuerdo con las recomendaciones de la literatura mexicana e internacional. Corticoides, fármacos neuroprotectores y enoxaparina como medida tromboprofiláctica fueron utilizados en una minoría. Respecto a las 17 pacientes hipertiroideas, solo el 26% (13 casos) estaban recibiendo fármacos antitiroideos; el agente más utilizado fue tiamazol en el 24% (12 casos). De igual forma, en el 26% (13 casos) se administraron diferentes antihipertensivos; destacó que en el 16% (8 casos) el tratamiento incluyó propranolol prescrito por su efecto antitiroideo adicionado al que tiene sobre la presión sanguínea. Corticosteroides y neuroprotectores fueron administrados en un reducido número de pacientes (tabla 4).
Tratamiento farmacológico materno
| Fármacos | Hipotiroidismon=33 | Hipertiroidismon=17 |
|---|---|---|
| Soluciones cristaloides1.000 a 3.000ml/día/IV | 66% (n=33) | 34% (n=17) |
| Levotiroxina 100μg/día/VO | 66% (n=33) | --- |
| Tiamazol 30mg/día/VOa | ---- | 24% (n=12) |
| Propranolol 120mg/día/VO | ---- | 16% (n=8) |
| Enoxaparina 60mg/día/SC | 12% (n=6) | 8% (n=4) |
| Fenitoína sódica 375mg/día/IV | 8% (n=4) | 4% (n=2) |
| Hidrocortisona 300mg/día/IV | ---- | 4% (n=2) |
| Metimazol 30mg/día/VOa | ---- | 2% (n=1) |
| Dexametasona 20mg/día/IV | 4% (n=2) | 2% (n=1) |
| Prednisona 20mg/día/VO | ----- | 2% (n=1) |
| Sulfato de magnesio 6g/día/IV | 8% (n=4) | 2% (n=1) |
| Ceftriaxona 3g/día/IV | 2% (n=1) | 2% (n=1) |
IV: vía intravenosa; SC: vía subcutánea; VO: vía oral.
En lo referente a las maniobras invasivas, el 100% (50 casos) tuvieron un acceso venoso de rutina para la administración de soluciones cristaloides, fármacos y toma de muestras para el laboratorio. La punción arterial para realizar una gasometría sanguínea y la colocación de una sonda vesical para la recolección de la orina también se utilizaron en el 100% (50 casos). No en todas las pacientes hipotiroideas se colocó un catéter venoso central, solo se aplicó en el 60% (30 casos). Se realizó la intubación vía orotraqueal en el 12% (6 casos) con fines anestésicos y no como un recurso para la ventilación mecánica. Otro tipo de maniobras invasivas no fueron aplicadas (sonda nasogástrica, toracocentesis, paracentesis, sonda endopleural, electrocardioversión, desfibrilación, marcapasos, biopsias, endoscopias). En las enfermas hipertiroideas solo se colocó el catéter venoso central en el 18% (9 casos); otro tipo de maniobras como las ya descritas no fueron ejecutadas.
Una vez conseguida la estabilización hemodinámica y metabólica y corregida la causa principal de su admisión a la UCI, el 100% de las pacientes (50 casos) fueron trasladadas a una sala general del mismo hospital para continuar con su tratamiento integral. No se registraron muertes maternas.
DiscusiónLas enfermedades tiroideas constituyen la segunda causa de endocrinopatía más frecuente que complica la gestación humana. En las pacientes con el embarazo en curso la detección oportuna, el control prenatal estricto y el tratamiento dirigido pero individualizado pueden reducir las complicaciones asociadas al descontrol hormonal. Su atención integral en un centro de alta especialidad puede contribuir a la obtención de mejores resultados maternos y fetales22,23. En este escenario se revisó la experiencia de una unidad de atención terciaria ubicada en la Ciudad de México respecto al manejo de las pacientes con enfermedad tiroidea y embarazo atendidas entre los años 2014 y 2019.
Se identificaron 50 casos cuya proporción de hipotiroidismo/hipertiroidismo fue 2:1, lo cual resultó acorde a lo reportado en la literatura internacional23. Al momento del estudio la mayoría permanecían embarazadas; las pacientes en el puerperio representaron el 24%. Los datos maternos fueron similares, no así las características de la gestación y los resultados maternos y perinatales. En ambos grupos, similar a lo reportado por otros autores, las principales causas de su admisión a la UCI fueron la preeclampsia severa, el descontrol de la patología endocrina y la hipertensión arterial crónica descontrolada24. En comparación con las pacientes hipotiroideas, las enfermas con hipertiroidismo tuvieron un embarazo más alejado del término (p=0,015) que necesitó de mayor tiempo desde su arribo al hospital hasta la atención del parto (p=0,033) debido a que cursaron con descontrol hormonal de mayores proporciones secundario a la incrementada concentración sanguínea de la triyodotironina. Destaca que las pacientes hipertiroideas no ameritaron más tiempo de estancia en la UCI y que la mortalidad materna fue del 0%, posiblemente debido a la adecuada identificación como portadoras de un embarazo de alto riesgo, a los cuidados intensivos y la atención obstétrica afortunada que incluyó la interrupción gestacional vía la operación cesárea bajo el efecto de la anestesia regional y con el sangrado intraparto relativamente reducido, lo cual fue lo más común en ambos grupos.
Se encontró que, en comparación con los de madres hipotiroideas, los recién nacidos hijos de las pacientes con hipertiroidismo tuvieron una edad gestacional más corta (p=0,015), con bajo peso al nacer (p=0,011), mayor frecuencia de prematurez (30,76%), mayor necesidad de ingresos a la Unidad de Cuidados Intensivos Neonatales (UCIN) (11,54%) y mayor mortalidad al nacimiento (11,54%).
Las 50 pacientes estudiadas fueron admitidas en la UCI donde recibieron medidas asistenciales nada sofisticadas, como la hidratación intravenosa, en su mayoría a través de un acceso venoso periférico, la vigilancia de la diuresis horaria con una sonda vesical permeable, la ejecución de la monitorización hemodinámica básica y la disponibilidad de estudios de laboratorio de hormonas las cuales pueden ser realizadas en hospitales con similares recursos materiales, pero con personal médico experimentado disponible para su adecuada interpretación.
En cuanto al manejo farmacológico, todas las pacientes hipotiroideas recibieron tratamiento sustitutivo con levotiroxina a dosis estables y ya identificadas a lo largo de la gestación, mientras que las enfermas hipertiroideas tuvieron mayor descontrol por el consumo irregular, la suspensión de los fármacos antitiroideos o bien por la aparición de enfermedades intercurrentes propias del embarazo como la preeclampsia. Las pacientes hipotiroideas con óptimo control hormonal se caracterizaron por cursar con un embarazo menos complicado, tal y como se describe en la literatura médica actual2. Se ha reportado que el hipotiroidismo que está controlado al momento de la concepción tiene una evolución similar a la gestación normal, por lo que pueden llegar al término con mejor sobrevida y menor mortalidad perinatal que el hipertiroidismo23–26.
Los hallazgos apoyan la evidencia de que la enfermedad tiroidea descontrolada complica gravemente el embarazo, en especial cuando se trata de pacientes con hipertiroidismo23. El hipertiroidismo descontrolado por sí mismo es considerado como una emergencia médica porque, al igual que las complicaciones maternas del embarazo como la preeclampsia y las crisis hipertensivas a partir de la hipertensión crónica, puede agravar el panorama fetal. Los hallazgos de la presente investigación permiten identificar a las pacientes con hipertiroidismo descontrolado como las de mayor riesgo de deterioro materno y con las peores condiciones del producto al nacimiento. La recomendación para los médicos no especialistas en el tema es el envío oportuno de las mujeres con embarazo y patología tiroidea a un centro de alta especialidad para identificar su estado clínico y hormonal con la finalidad de proporcionar los cuidados médicos pertinentes del caso, en especial cuando se trata de hipertiroidismo descontrolado.
ConclusionesLos resultados maternos y perinatales de las pacientes hipotiroideas fueron satisfactorios, no así en las enfermas con hipertiroidismo.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
Conflicto de interesesNinguno.