El propósito de esta guía es generar lineamientos para una adecuada aproximación diagnóstica y terapéutica de la vejiga hiperactiva no neurogénica para lograr un adecuado control de los síntomas, disminución de las complicaciones y mejoría de la calidad de vida. Esta guía propone estrategias clínicas que pueden ser utilizadas sin olvidar la importancia de individualizar al paciente, y no debe ser interpretada rígidamente. Está dirigida a médicos con práctica general y especializada.
MetodologíaSe utilizaron los lineamientos para adaptación de guías de práctica clínica del grupo de guías de Nueva Zelanda, en los cuales se utiliza la herramienta Appraisal of Guidelines for Research and Evaluation II (AGREE II) para calificar las guías existentes y determinar la mejor para adaptar a nuestro medio. Esta herramienta permite evaluar el rigor metodológico con el cual se elaboraron las guías.
Se realizó la búsqueda de las guías en las páginas web de las principales sociedades científicas y en la base de datos de guías de práctica clínica National Guideline Clearing House (NGC), encontrando 3 guías en relación con el diagnóstico y tratamiento de la vejiga hiperactiva. Una guía de la American Urology Asociation (AUA) de diagnóstico y tratamiento de la vejiga hiperactiva en adultos («Diagnosis and Treatment of Overactive Bladder [non-Neurogenic] in Adults»), una parte para vejiga hiperactiva en la guía de incontinencia urinaria («Urinary Incontinence») de la European Association of Urology (EAU), y una guía de The Society of Obstetricians and Gynaecologists of Canada (SOGC) para el tratamiento de la vejiga hiperactiva («Treatments for overactive bladder: focus on pharmacotherapy»).
Se aplicó la herramienta AGREEII a estas 3 guías por los 4 autores y el puntaje neto se llevó a porcentaje, obteniendo los siguientes resultados: la guía de la AUA: 90%, la de la EUA: 65%, y la de la SOGC: 45%. Con estos resultados se escogió la guía de la AUA «Diagnosis and Treatment of Overactive Bladder (non-Neurogenic) in Adults» de mayo de 2014. Utilizando el formato establecido, se solicitó autorización a la AUA para la adaptación de esta guía, así como las estrategias, tablas y fuentes de evidencia, obteniendo autorización y disponibilidad completa de sus fuentes por parte de esa sociedad.
Se realizó la adaptación de la guía realizando una revisión de la literatura disponible y la evidencia enviada por la AUA. Se realizaron reuniones del comité de autores en las que se efectuaron ajustes. La versión final fue revisada por un par integrante del comité definido por la SCU para la realización de esta guía.
La nomenclatura utilizada para generar los lineamientos fue la de la AUA de la siguiente forma: Estándar, cuando una conducta se debe o no se debe hacer sopesando los riesgos y beneficios basándose en estudios gradoA (alta calidad metodológica y alta confiabilidad: ensayos clínicos controlados aleatorizados metodológicamente sólidos o estudios observacionales excepcionalmente fuertes) o B (aleatorizados, calidad metodológica intermedia y confiabilidad intermedia: ensayos clínicos controlados con debilidades y estudios observacionales). Recomendación, que comprende el concepto anterior pero con estudios gradoC (de baja calidad metodológica y baja confiabilidad: estudios observacionales inconsistentes, poblaciones de estudios pequeñas u otros sesgos). Opción, un lineamiento, no directriz, que deja de forma individual que el médico y el paciente definan la realización de cierta conducta, dado que el riesgo-beneficio parece ser igual o es incierto según los estudios. Principio clínico, lineamiento en relación al cuidado clínico, que es ampliamente aceptado por los urólogos y otros clínicos para un tema sin evidencia en la literatura. Y finalmente opinión de experto, que es un lineamiento generado por consenso en un panel de expertos basados en sus experiencias, conocimiento y juicio de un tema que no tiene evidencia.
En cuanto a la literatura citada en esta guía, si bien hay un buen número de estudios controlados y aleatorizados, el seguimiento en la mayoría de estos es de corto tiempo y hay heterogeneidad en cuanto a criterios diagnósticos y desenlaces, lo que hace compleja la interpretación de los estudios en conjunto.
IntroducciónDefiniciones- -
Vejiga hiperactiva (VH). La Sociedad Internacional de Continencia (ICS) la define como «urgencia urinaria, usualmente acompañada de frecuencia y nicturia, con o sin incontinencia urinaria de urgencia, en ausencia de infección del tracto urinario u otras patologías obvias».
- -
Urgencia. Definida por la ICS como «la queja de un deseo repentino e imperioso de orinar, que es difícil de posponer». Este es el síntoma distintivo de la VH. Sin embargo, por ser subjetivo, en algunos estudios utilizan otras medidas para cuantificar la respuesta al tratamiento.
- -
Frecuencia urinaria. Hasta 7 episodios de micción durante el periodo de vigía son considerados como una frecuencia urinaria normal; esto puede ser medido con un diario miccional. Sin embargo, este número puede ser variable teniendo en cuenta las horas de sueño, las comorbilidades y la ingesta de líquidos.
- -
Nicturia. Es la interrupción del sueño una o más veces por la necesidad de orinar. Este síntoma también es multifactorial (puede ser secundario a patologías diferentes, como apnea del sueño o poliuria nocturna).
- -
Incontinencia urinaria de urgencia. Es el escape involuntario de orina, asociado a un deseo repentino e imperioso de orinar. El número de episodios pueden ser medidos en un diario miccional y la cantidad con una prueba de protector «Pad Test».
La prevalencia de la VH esta reportada entre un 7 y un 27% en hombres y un 9 y un 43% en mujeres. Algunos estudios reportan mayor prevalencia en mujeres, pero otros una prevalencia similar. La prevalencia en Latinoamérica es similar a la reportada en otros países: 32% de mujeres mayores de 40años y 14% en mujeres mayores de 18años.
En un 37-39% de los pacientes los síntomas remiten el primer año, pero la mayoría de pacientes tienen síntomas por mucho más tiempo, y está demostrado que los síntomas aumentan con la edad.
La molestia que causan los síntomas, la afección en la calidad de vida y los desenlaces deben ser medidos objetivamente con cuestionarios para definir y evaluar tratamientos. Se han creado múltiples cuestionarios para esto; sin embargo, la falta de estandarización limita la comparación entre los estudios. Por esto, la International Consultation on Incontinence (ICI) desarrolló algunos cuestionarios estandarizados para múltiples condiciones pélvicas, incluyendo la vejiga hiperactiva, y se recomienda su uso rutinario.
Está demostrado el impacto negativo de los síntomas urinarios y la incontinencia en la calidad de vida y el funcionamiento psicosocial, el desempeño sexual y el estado de ánimo, asociándose con depresión. Así mismo se ha demostrado la mejoría en estos aspectos cuando el tratamiento es efectivo.
ClínicaReporte hecho por el paciente, cuidador o compañero de urgencia urinaria y frecuencia (día y noche) con o sin incontinencia de urgencia.
Cuando los síntomas son predominantemente en la noche se debe diferenciar de poliuria nocturna (condición asociada con alteraciones del sueño, enfermedad cardiovascular, etc.), que es la producción mayor del 20-30% (jóvenes y adultos, respectivamente) del total de la orina de 24h; la diferencia es que los volúmenes urinarios son mayores en la poliuria nocturna, opuesto a la VH, donde son pequeños volúmenes, lo que se constata con diarios miccionales. También hay que diferenciar la VH con polidipsia que causa aumento de la frecuencia con amplios volúmenes (evidente en el diario miccional) y requiere un manejo de comportamiento respecto a la ingesta de líquidos. De forma similar, la diabetes insípida se asocia con frecuencia a volúmenes grandes miccionales, y debe ser diferenciada de la VH.
De igual forma, esta condición debe ser diferenciada de la cistitis intersticial o síndrome de vejiga dolorosa, dado que comparten la urgencia y la frecuencia con o sin incontinencia de urgencia, pero la diferencia radica en el dolor pélvico y la dispareunia que se presenta en la cistitis intersticial.
Por último, hay algunas condiciones que contribuyen a los síntomas de VH, como la menopausia, por la atrofia de la mucosa vaginal; los estrógenos tópicos han mostrado mejoría de los síntomas.
DiagnósticoLa evidencia para el diagnóstico es escasa, por lo que los lineamientos generados respecto al diagnóstico surgen de principios clínicos y opiniones de expertos. Esta sesión pretende generar un marco para definir la pertinencia de diagnosticar esta patología sin reemplazar el concepto individual de cada médico en su experiencia y en la individualización del paciente.
Lineamiento 1Realizar un proceso diagnóstico en el que se documenten los signos y síntomas de VH y se excluyan otras causas de estos síntomas. Los requerimientos mínimos en el abordaje inicial son la historia clínica detallada, un examen físico y un uroanálisis. Principio clínico.
DiscusiónHistoria clínica. Documentar la duración y la evolución de los síntomas para descartar otras causas de estos e identificar pacientes con síntomas complejos que requieran remisión a expertos.
Preguntar síntomas de almacenamiento (urgencia, incontinencia de urgencia, frecuencia, nicturia, incontinencia urinaria de estrés) y de vaciamiento (vacilación, dificultad para la micción, historia de retención urinaria, fuerza del chorro, intermitencia). Preguntar por urgencia teniendo en cuenta que, por su definición, es un síntoma subjetivo y difícil de cuantificar; se sugiere preguntar si el paciente tiene dificultad de llegar al baño (en paciente con buena movilidad).
Documentar la ingesta de líquidos (cantidad y tipo, incluyendo cafeína), ya que el exceso puede simular síntomas de VH; también el uso de diuréticos. Se debe establecer la frecuencia urinaria diurna y nocturna; en caso de incapacidad por parte del paciente de dar esta información, se debe realizar un diario miccional. Lo normal en adultos sanos es una frecuencia de 6 micciones al día.
Establecer qué tan molestos son estos síntomas, ya que en caso de no serlo no deben ser tratados. Sin embargo, en muchos casos estos síntomas afectan diferentes dominios de la calidad de vida (laboral, personal, recreacional), haciendo que los pacientes eviten realizar actividades por sus síntomas.
Es necesario documentar las comorbilidades, ya que cuando afectan la función vesical y se asocian con VH se trata de pacientes complicados. Estas comorbilidades incluyen infarto, esclerosis múltiple, lesión espinal, déficit de movilidad, diabetes mellitus no controlada, trastornos fecales (incontinencia o estreñimiento), dolor pélvico crónico, infecciones urinarias recurrentes, hematuria macroscópica, antecedente de cirugías vaginales o pélvicas (para prolapso o incontinencia), cáncer pélvico (vejiga, colon, cérvix, útero, próstata), antecedente de radioterapia, prolapso significativo. Los pacientes con incontinencia de urgencia, especialmente jóvenes y con síntomas severos, pueden tener una condición neurológica oculta y deben ser considerados como VH complicada, al igual que los pacientes refractarios a las primeras líneas de manejo. Este grupo de pacientes con VH complicada requieren evaluación por un especialista en este tema.
Examen físico. Debe ser detallado. El examen abdominal debe evaluar cicatrices, masas, hernias, globo vesical. Se debe realizar examen genitourinario y rectal para descartar trastornos del piso pélvico (espasticidad muscular, dolor, prolapsos, vaginitis atrófica) en mujeres y patología prostática en el hombre; además, el tono del esfínter anal para evaluar el tono de piso pélvico. Se debe examinar el periné para descartar erupción o alteración de la sensibilidad. Por último, el compromiso cognitivo debe ser evaluado, dado que está relacionado con la severidad de los síntomas y tiene implicaciones terapéuticas; se recomienda la aplicación del Mini Mental State Examination (MMSE), validado al español como Mini Examen del Estado Mental, para asegurarse de la adherencia a terapias comportamentales y el riesgo de alteración con la terapia antimuscarínica. Se ha establecido que si un paciente se puede vestir sin ayuda tiene la habilidad para asistir al baño solo.
Uroanálisis: Para descartar infección y hematuria; si se detecta infección se debe realizar urocultivo y dar tratamiento para revalorar los síntomas. Si hay hematuria en ausencia de infección, requiere evaluación urológica.
Lineamiento 2En algunos pacientes pueden ser necesarios procedimientos adicionales para el diagnóstico de VH, descartar otras condiciones y planear el manejo. A discreción del tratante, se puede utilizar urocultivo, residuo posmiccional, diarios miccionales y cuestionarios de síntomas. Principio clínico.
DiscusiónUrocultivo. Como el uroanálisis no detecta recuentos menores de 100.000ufc/ml, en pacientes con síntomas irritativos sin otros signos de infección el cultivo puede ser útil para descartar la presencia de bacteriuria.
Residuo posmiccional. No es necesario en pacientes en primera línea de tratamiento (conductual) o sin factores de riesgo para retención urinaria en manejo con antimuscarínicos. Sin embargo, en pacientes con antecedentes de incontinencia, cirugía prostática, trastornos neurológicos en tratamiento con antimuscarínicos se debe medir el residuo posmiccional para minimizar riesgos, ya que estos medicamentos pueden inducir retención urinaria (aunque esto ocurre en una baja proporción de pacientes).
También debe ser medido antes del inicio del tratamiento en hombres en quienes se sobreponen los síntomas sin ser posible descartar componente obstructivo y cuando aparecen síntomas obstructivos en el transcurso del tratamiento. No se recomienda el uso de estos medicamentos en residuo posmiccional >250-300ml (otros excluyen su uso con 105-200ml).
Se puede medir con ecografía o cateterismo uretral.
Diarios miccionales. Documentan ingesta de líquidos y hábitos miccionales; son útiles en pacientes que no pueden describir con claridad sus patrones miccionales y la ingesta de líquidos. Son útiles también para documentar síntomas antes y después del tratamiento.
Se realiza por 3-7días, en los que el paciente debe documentar como mínimo los episodios miccionales y de incontinencia con el factor desencadenante y episodios de urgencia. Es bueno también medir el volumen de cada micción (para diferenciar con poliuria) y un estimado del volumen de líquidos ingerido en el día; sin embargo, la adherencia a esto hace que sea completado solo de 24-48h.
El diario miccional es útil para planear el tratamiento, especialmente las medidas conductuales, planear programas de entrenamiento vesical, monitorización de respuesta al tratamiento y también ayuda al paciente a tener más conciencia de sus hábitos miccionales y reconocer situaciones que aumentan la incontinencia.
Para medición de severidad de la incontinencia se debe pesar el pañal por 24h.
Cuestionarios de síntomas. Se han utilizado en los estudios de VH para cuantificar los síntomas y la respuesta al tratamiento. Se han validado el Urogenital Distress Inventory (UDI), el UDI-6 forma corta, el Incontinence Impact Quiestionnaire (IIQ) y el Overactive Bladder Questionnaire (OAB-q), todos validados al español.
Lineamiento 3La urodinamia, la cistoscopia y la ecografía renal y de vías urinarias no deben realizarse en el estudio inicial de un paciente no complicado. Principio clínico.
DiscusiónEstos estudios no están recomendados en pacientes con VH no complicada. Se deben reservar para pacientes refractarios al tratamiento o con VH complicada (definido previamente).
TratamientoLa VH es una condición compleja que puede comprometer la calidad de vida pero generalmente no afecta la sobrevida. Por esto, para tomar la decisión de realizar un tratamiento hay que sopesar el beneficio de ser tratado con el riesgo de los efectos adversos. Los lineamientos de esta guía pretenden asesorar al clínico en la toma de decisiones individualizando un plan de tratamiento que busque mejorar la calidad de vida del paciente.
El riesgo-beneficio se debe medir balanceando los beneficios potenciales con lo invasivo del tratamiento, la duración, la severidad y la reversibilidad de los efectos adversos. Teniendo esto en cuenta, se definieron las líneas de tratamiento por paneles de expertos (por falta de evidencia fuerte en un tipo de tratamiento). De esta forma, la primera línea de tratamiento (terapias conductuales) no tiene riesgo y debe ser ofrecida a todos los pacientes; la segunda (antimuscarínicos) no es invasiva pero tiene el riesgo de los efectos adversos que pueden comprometer la calidad de vida pero que son reversibles con la suspensión del medicamento; la tercera línea (toxina botulínica intravesical) es invasiva y tiene potencial de riesgos no reversibles rápidamente (infección urinaria, retención urinaria con requerimiento de cateterismos); las terapias de neuromodulación son invasivas, requieren la participación activa y la motivación del paciente, y sus efectos adversos no son rápidamente reversibles tampoco, y las terapias adicionales requieren procedimientos invasivos, con los riesgos que conlleva la cirugía, que pueden ser irreversibles.
Como esta condición es un síndrome crónico sin cura, se debe manejar la transición entre líneas de manejo de forma apropiada. Las fallas de tratamiento ocurren cuando los pacientes no obtienen la mejoría deseada o no toleran los efectos adversos de la terapia. La efectividad clínica es la interacción entre eficacia. Para aumentar la eficacia es importante que el paciente tenga claras las expectativas del tratamiento. Los diarios miccionales permiten monitorizar la respuesta al tratamiento.
No todos los pacientes deben pasar por cada línea de tratamiento; hay que tener en cuenta las preferencias, la disponibilidad y el acceso a las diferentes líneas. La terapia conductual no conlleva riesgo para el paciente pero requiere seguimiento estricto, visitas frecuentes y adherencia estricta al régimen; en caso de no haber disposición por el paciente, se puede pasar directamente a la segunda línea. En caso de falla se puede intentar con más de un medicamento, y en caso de no tener adherencia a la toma de medicamentos de forma crónica se puede pensar en la tercera línea de tratamiento. Sin embargo, es recomendado que para iniciar la tercera línea el paciente sea valorado por un especialista en el tema.
Lineamiento 4La VH no es una enfermedad, es un grupo de síntomas que generalmente no atentan contra la vida. Luego de descartar condiciones que requieran manejo, el no tratamiento de la VH es una opción aceptable que debe ser tomada por el paciente y sus cuidadores. Opinión de experto.
DiscusiónLos tratamientos para VH buscan mejorar la calidad de vida con el control de los síntomas, pero en pacientes que no notan mejoría pueden ser potencialmente inseguros u obsoletos. Es importante por eso establecer las metas del tratamiento y las expectativas del paciente, quien debe tener el deseo de ser tratado de la incontinencia y mejoría de los síntomas. Por ejemplo, en pacientes con déficit cognitivo esto puede no ser un deseo y puede ser difícil de entender para la familia. En pacientes con alteración de la movilidad, al lograr corrección de la urgencia su condición puede no permitirle asistir al baño, lo que limitaría el beneficio de dar este tratamiento.
Solamente en pacientes con riesgo de daño de la piel o preocupación por la higiene se puede considerar tratamiento independientemente del interés de mejorar los síntomas propiamente dichos. Sin embargo, en este grupo se recomiendan solo los cambios conductuales.
Lineamiento 5El médico debe dar información acerca de la función normal del tracto urinario bajo, qué se sabe sobre la VH, los beneficios y riesgos de las diferentes terapias y la posibilidad de necesitar múltiples opciones de tratamiento antes de lograr un adecuado control de los síntomas. Principio clínico.
DiscusiónAntes de iniciar tratamiento el médico debe explicar el funcionamiento vesical normal y, con eso, trazar las metas de tratamiento y comprometerse con este. El paciente debe entender que la VH consiste en un grupo de síntomas que requieren múltiples tratamientos y seguimiento estricto, además de que en la mayoría de los casos los síntomas no se resuelven por completo. Los pacientes deben saber que para lograr el control de los síntomas deben tener adherencia a los tratamientos y seguimiento estricto. También se debe tener en cuenta el balance riesgo-beneficio realizado por el paciente y permitirle abandonar las terapias en caso de notar que este balance no es favorable.
Primera línea: terapias comportamentalesLos tratamientos comportamentales son un grupo de terapias que mejoran los síntomas de VH cambiando los comportamientos del paciente o su alrededor. Los programas de tratamiento comportamental más efectivos incluyen múltiples componentes y son individualizados a las necesidades únicas del paciente y a sus condiciones únicas de vida. Hay 2 aproximaciones fundamentales para el tratamiento comportamental de la VH. Una de ellas se enfoca en modificar la función vesical, cambiando los hábitos miccionales, como el reentrenamiento vesical y la micción diferida. La otra aproximación, el entrenamiento comportamental, se enfoca en el tracto de salida e incluye el entrenamiento de la musculatura del piso pélvico para mejorar la fuerza, y técnicas de control para la supresión de la urgencia. Los componentes específicos del tratamiento comportamental pueden incluir la automonitorización (diario miccional), la micción programada, la micción diferida, la doble micción, el entrenamiento muscular y los ejercicios del piso pélvico (incluyendo relajación del piso pélvico), el uso activo de los músculos del piso pélvico para la oclusión uretral y la supresión de urgencia (estrategias para la urgencia), las técnicas de control de la urgencia (distracción, autoafirmación), las técnicas normales de micción, la retroalimentación, la estimulación eléctrica, el manejo de fluidos, la reducción de cafeína, los cambios dietarios (evitar irritantes vesicales), la pérdida de peso y otros cambios de estilo de vida. Adicionalmente las terapias comportamentales tienen la ventaja que pueden ser combinadas con todas las otras técnicas de tratamiento. Las terapias comportamentales son realizadas más frecuentemente por enfermeras con entrenamiento avanzado, o por fisioterapeutas con entrenamiento en terapia del piso pélvico.
Lineamiento 6El especialista debe ofrecer las terapias comportamentales (p. ej., entrenamiento vesical, estrategias de control vesical, entrenamiento del piso pélvico, manejo de líquidos) como terapia de primera línea a todas las pacientes con VH. Estándar.
Discusión (nivel de evidencia grado B: los beneficios superan los riesgos)Las terapias comportamentales se asignan como terapias de primera línea debido a que son tan efectivas en la reducción de los síntomas leves como lo son los medicamentos antimuscarínicos, y tienen varios componentes que se pueden ajustar para tratar las necesidades y capacidades individuales de cada paciente. Adicionalmente son relativamente no-invasivas, y en contraste con los medicamentos, no se asocian a eventos adversos. Requieren la participación activa del paciente, de los cuidadores, tiempo y esfuerzo del especialista. Las terapias comportamentales se deben ofrecer a todos los pacientes con VH, incluyendo a los pacientes que requieran un cuidador; los cuidadores se pueden entrenar en técnicas comportamentales para optimizar el control de los síntomas del paciente (micción provocada, micción por horario).
La mayoría de la literatura sobre la VH se enfoca en el tratamiento de la incontinencia urinaria, y la mayoría de estudios se han realizado en mujeres. Aunque muchos pacientes no presentan mejoría de los síntomas con las terapias comportamentales, la literatura indica que muchos pacientes experimentan reducción significativa de los síntomas y mejoría de la calidad de vida. La literatura provee adecuado soporte sobre la efectividad del entrenamiento vesical (incremento de la frecuencia urinaria en conjunto con distracción, autoafirmación) y entrenamiento comportamental (entrenamiento de músculos del piso pélvico con técnicas de supresión de la urgencia).
El promedio de mejoría está en la reducción de un 50 al 80% de la frecuencia de incontinencia. La reducción de la frecuencia urinaria se ha documentado en hombres y en mujeres. También hay bastante literatura dirigida a los efectos de la pérdida de peso sobre la incontinencia. El estudio más significativo reporta que una pérdida de peso del 8% en mujeres obesas reduce en general los episodios de incontinencia de esfuerzo por semana en un 47% (comparado con el 28% del grupo control) y reduce los episodios de incontinencia urinaria de urgencia en un 42% (comparado con el 26% del grupo control).
Un estudio evalúa el manejo de líquidos y reporta que una reducción de la ingesta de líquidos en un 25% reduce la frecuencia y la urgencia. El panel nota que, al referirse a disminuir los niveles de ingesta, se deben conocer los niveles basales de consumo para poderse referir a cuánta reducción es apropiada. También hay evidencia de un estudio de entrenamiento vesical en el cual la reducción de la ingesta de cafeína resulta en una importante reducción de la frecuencia urinaria.
Un solo componente de la terapia comportamental parece estar asociado a eficacia, y ninguna de las terapias comportamentales por sí sola aparece como superior en eficacia, basados en literatura científica. Cuando se compara el entrenamiento comportamental combinado con retroalimentación verbal o autoadministrada utilizando un folleto, los 3 tratamientos tienen efectos similares en la reducción de incontinencia e incremento de la capacidad vesical. Pacientes en las 2 condiciones de retroalimentación reportaron mayor satisfacción con el tratamiento y mejor percepción de control de síntomas, sugiriendo que la retroalimentación puede ser importante en los resultados subjetivos. Adicionalmente, en la comparación del entrenamiento de la musculatura del piso pélvico con o sin retroalimentación, la incontinencia, la fuerza de la musculatura del piso pélvico y la calidad de vida mejoraron más en el grupo que recibió retroalimentación. En un estudio que comparaba el entrenamiento de la musculatura del piso pélvico con el entrenamiento vesical o estas 2 combinadas, se encontró que los pacientes en el grupo combinado inicialmente presentaron grandes reducciones en la incontinencia y mejoría de la calidad de vida. Sin embargo, a los 3 meses de seguimiento los 3 grupos tuvieron similares niveles de mejoría.
La revisión de la literatura en cuanto a efectividad comparando estudios aleatorizados demostró que los diferentes tipos de tratamiento de terapia comportamental fueron equivalentes o superiores a medicamentos en términos de reducción de episodios de incontinencia, mejorando los parámetros de evacuación tales como frecuencia, nicturia y mejorando la calidad de vida. Los estudios compararon con oxibutinina (en presentación normal y de liberación prolongada), toleterodina, flavoxato, imipramina y trospium.
El panel interpretó esta información indicando que las terapias comportamentales pueden resultar en mejoría sintomática similar a los antimuscarínicos sin exponer los pacientes a los efectos adversos. El nivel de la evidencia es gradoB, porque aunque la mayoría de los estudios fueron aleatorizados y los resultados fueron consistentes entre los estudios (observacionales y aleatorizados), la mayoría de los aleatorizados fueron de moderada calidad, los tiempos de duración fueron cortos en muchos estudios (12 semanas) y los tamaños de las muestras eran pequeños.
Lineamiento 7Las terapias comportamentales se pueden combinar con manejo farmacológico. Recomendación.
Discusión (nivel de evidencia grado C: el beneficio supera los riesgos)Las terapias comportamentales junto con medicamentos son usualmente utilizadas en combinación en la práctica clínica para optimizar el control de síntomas del paciente y la calidad de vida. Limitadas publicaciones indican que la iniciación de terapias comportamentales con medicamentos puede mejorar los resultados en cuanto a frecuencia, volumen eliminado, incontinencia y síntomas de urgencia. En pacientes que no mejoraron con terapia comportamental o medicamentosa por sí solos hay evidencia de que adicionar una terapia alternativa puede producir un beneficio adicional. A juicio del panel, no hay contraindicaciones para combinar el manejo farmacológico con la terapia comportamental. El nivel de la evidencia es gradoC debido a la limitada evidencia consistente en pocos estudios, muestras muy pequeñas y corto tiempo de seguimiento.
Segunda línea: manejo farmacológicoLineamiento 8El médico debe ofrecer antimuscarínicos orales como segunda línea de terapia. Estándar.
Discusión (nivel de evidencia grado B: los beneficios superan los riesgos)Se dejan los antimuscarínicos como segunda línea de terapia, dado que si bien reducen los síntomas producen efectos secundarios, como boca seca, constipación, ojo seco o prurito ocular, visión borrosa, dispepsia, IVU, retención urinaria y alteraciones cognitivas. Rara vez se han documentado efectos adversos que atentan contra la vida como lo son las arritmias. Una revisión extensa de estudios aleatorizados que evalúan las terapias farmacológicas de la VH demuestra que no hay diferencia significativa en la eficacia de los diferentes medicamentos. Este hallazgo es congruente con las conclusiones de muchas otras revisiones sistemáticas publicadas. Estos datos no fueron susceptibles de metaanálisis por falta de datos estadísticos en los estudios.
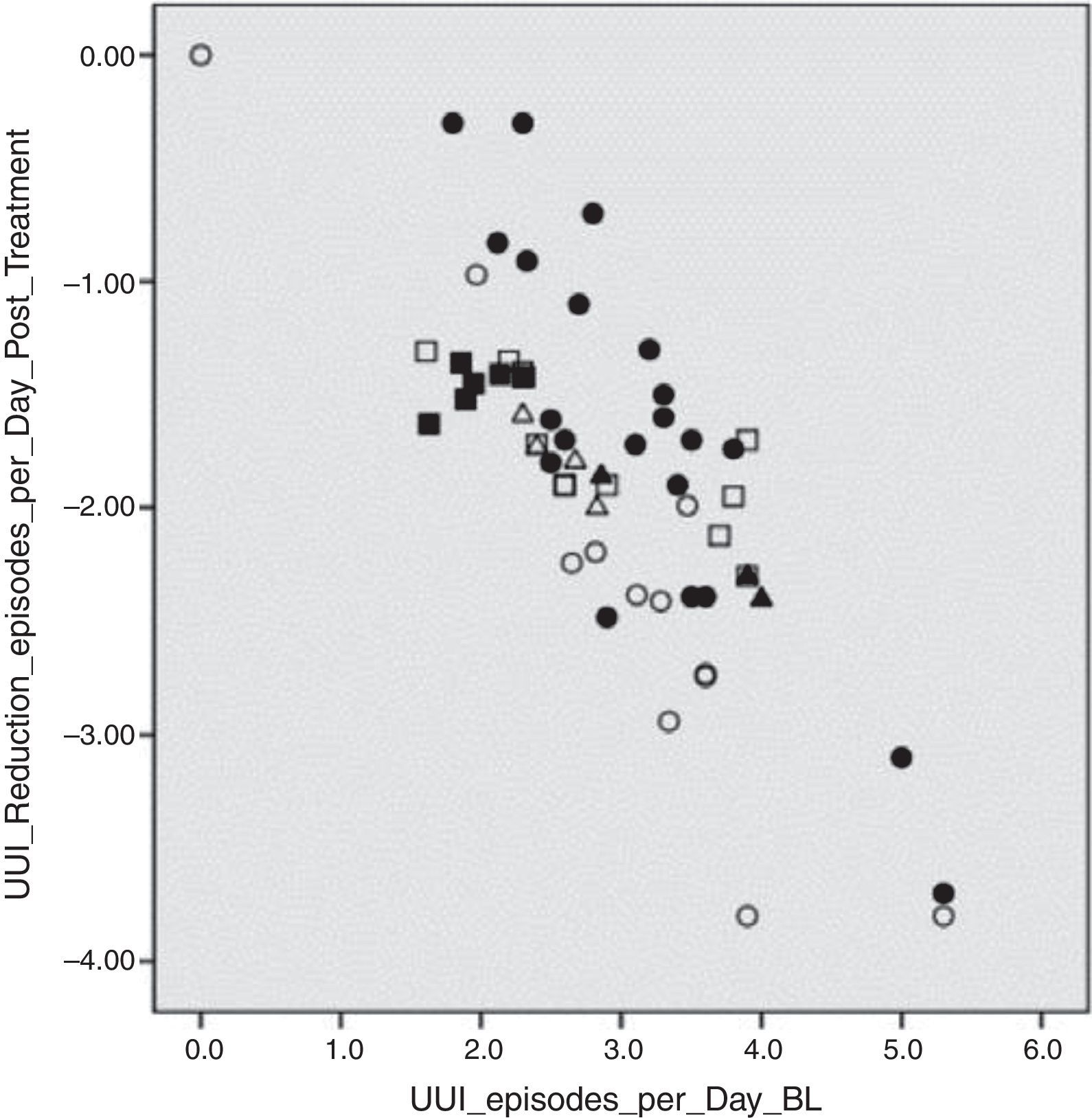
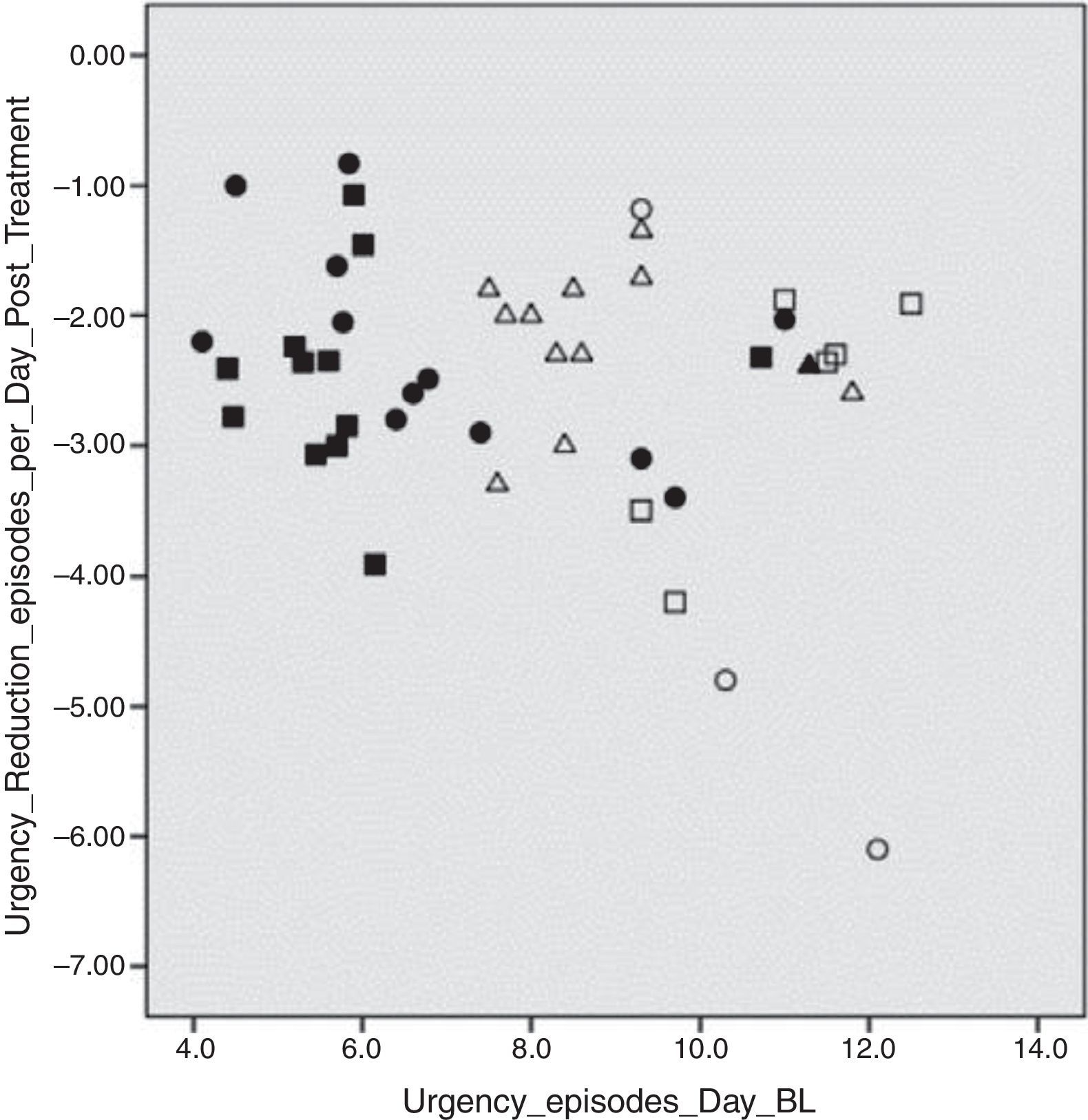
El grado de reducción de los síntomas está directamente relacionado con los síntomas basales; específicamente los pacientes con síntomas más severos, en promedio experimentaron una mayor reducción de los mismos, mientras que para episodios de incontinencia de urgencia e incontinencia total únicamente los pacientes con niveles de síntomas basales leves fueron los más asociados a resolución completa de los síntomas (fig. 1).
Para urgencia y nicturia, sin embargo, no había relación aparente entre los niveles de síntomas basales y la reducción de los síntomas (fig. 2).
Debido a la similar eficacia observada para todos los medicamentos antimuscarínicos orales, la escogencia del medicamento para un paciente en particular depende de la historia de uso de antimuscarínicos previa, de la información acerca de los eventos adversos pasados, del impacto de los mismos, de las preferencias del paciente, de las comorbilidades, del uso de otros medicamentos y de la disponibilidad y de los recursos para obtener los medicamentos. Adicionalmente, aunque no hay evidencia de diferencia en la eficacia entre los diferentes medicamentos, los estudios demostraron diferencias en los perfiles de los efectos adversos como constipación y boca seca; esta información puede ser relevante si el paciente es particularmente sensible a alguno de estos eventos adversos.
En consideración a la resequedad de boca, los metaanálisis revelaron que en promedio el 6,9% de los pacientes en placebo experimentaron boca seca, mientras que fueron del 20 al 40% del brazo de anticolinérgicos. Entre cada medicación no está clara la frecuencia ni la dosificación, entre los medicamentos las tasas no se diferencian, los intervalos de confianza se sobreponen y se derivan de relativamente pocos brazos de estudios para cada medicamento, por lo que el panel interpretó estos hallazgos como descriptivos, sin generar recomendaciones hasta no tener más datos disponibles1. La mayoría de los estudios disponibles evaluaron oxibutinina (25 estudios) y tolterodina (40 estudios). La tasa de boca seca para oxibutinina (61,4%) fue estadísticamente elevada de manera significativa (IC95%: 52,5% a 69,5%) comparada con el 23,7% de tolterodina (IC95%: 20,7% a 26,9%) (p<0,001). Aunque no hay una relación clara con la dosis, había heterogeneidad entre cada medicamento, basándose en si era de liberación inmediata (LI) o de liberación extendida (LE).
Los resultados en cuanto a constipación comparando los medicamentos nuevos también fueron interpretados como descriptivos y variables. La mayoría de los estudios disponibles evaluaron oxibutinina (21 estudios) y tolterodina (34 estudios). La tasa de constipación para oxibutinina fue del 12,1% (IC95%: 7,9% a 18,0%), y la tasa para tolterodina fue estadísticamente significativa más baja (p<0,001) en un 4,9% (IC95%: 4,1% a 5,7%). No hay relación entre la dosis y las características del medicamento en cuanto a su liberación.
El panel interpretó que los datos entre oxibutinina y tolterodina indican que la probabilidad de que un paciente presente resequedad bucal o constipación es mayor con oxibutinina que con tolterodina. El nivel de evidencia es gradoB debido a que la mayoría de los estudios son de calidad moderada y los seguimientos fueron relativamente cortos (p. ej., 12 semanas).
Lineamiento 9Si se tiene disponible la presentación de liberación inmediata (LI) y liberación extendida (LE), se debe preferir la LE por encima de la LI, dada la baja tasa de resequedad bucal. Estándar.
Discusión (nivel de evidencia grado B: los beneficios superan los riesgos)Un metaanálisis de eventos adversos indicó que las presentaciones de LE de oxibutinina y tolterodina demostraron un evento adverso estadísticamente significativo menor que las presentaciones de LI en ambos medicamentos. La tasa de resequedad bucal para la oxibutinina de LE fue del 40% (IC95%: 28,0% a 53,0%), más baja que con la oxibutinina LI en 69,0% (IC95%: 60,6% a 76,5%). La resequedad bucal para tolterodina de LE fue del 18,0% (IC95%: 14,8% a 21,4%) y fue estadísticamente significativo más bajo que la presentación de LI, con una tasa del 28,8% (IC95%: 25,1% a 32,8%). En cada medicamento no se encontró relación con la dosis.
Debido a que la VH es una condición crónica y el tratamiento con antimuscarínicos generalmente es por largo tiempo, la optimización de la tolerabilidad del medicamento es crítica para obtener la adherencia del paciente. Los efectos adversos de estos medicamentos, particularmente la resequedad bucal, son la razón principal por la cual los pacientes fallan al tratamiento; por esto, el escoger el medicamento con los menores efectos secundarios mejora la adherencia del paciente. Adicionalmente, con los tratamientos de una dosis diaria se ha demostrado mejor adherencia2. La decisión para prescribir un medicamento de LI vs. LE sin embargo debe estar hecha en el contexto del paciente, de la experiencia previa con antimuscarínicos, de la disponibilidad del medicamento, incluyendo la disponibilidad de la aseguradora, con el objetivo de minimizar los riesgos. La prescripción de la presentación de LI que demuestre inadecuado control de los síntomas o efectos secundarios intolerables lleva a la formulación y autorización más fácil por las aseguradoras de una presentación LE. El panel hace la anotación de que si el paciente tiene un adecuado control de síntomas y no hay efectos secundarios con una presentación de LI, no requiere un cambio a una formulación de LE.
Lineamiento 10Si un paciente presenta un inadecuado control de los síntomas y/o efectos secundarios no aceptables con el manejo con antimuscarínicos, se debe cambiar la dosis o cambiar de antimuscarínico. Principio clínico.
DiscusiónSegún la experiencia del panel, si un paciente no presenta mejoría de los síntomas, o presenta un efecto secundario con un antimuscarínico, puede tener una mejor respuesta o menores efectos secundarios con otro antimuscarínico. Adicionalmente, en algunos pacientes la modificación de la dosis puede presentar un mejor balance entre eficacia y efectos secundarios. Pocos estudios observacionales dan soporte a esta teoría, particularmente cuando se cambia de una medicación más vieja a una nueva. Pacientes que han tenido un control no satisfactorio de los síntomas o un efecto secundario importante con el consumo de tolterodina o con oxibutinina reportaron mejor eficacia o menos efectos secundarios con soliferacina o darifenacina.
Lineamiento 11El especialista no debe utilizar los antimuscarínicos en pacientes con diagnóstico de glaucoma de ángulo estrecho a menos de que sea aprobado por el oftalmólogo tratante; además, los debe utilizar con extrema precaución en pacientes con trastornos del vaciamiento gástrico o antecedente de retención urinaria. Principio clínico.
DiscusiónLos especialistas no deben utilizar los antimuscarínicos en pacientes con diagnóstico de ángulo estrecho a menos que el oftalmólogo tratante apruebe el tratamiento; además, se deben utilizar con extremo cuidado en pacientes con alteraciones del vaciamiento gástrico o antecedente de retención urinaria, midiendo los beneficios sobre el riesgo conocido y con valoración previa por gastroenterología o urología (respectivamente). Es útil obtener una medición del residuo posmiccional en pacientes en quienes se sospeche riesgo de retención urinaria. Los antimuscarínicos también están contraindicados en pacientes que consumen presentaciones orales sólidas de cloruro de potasio, debido a que la disminución de la evacuación gástrica puede incrementar la absorción de estos agentes. Al sopesar los riesgos de administrar antimuscarínicos en pacientes de alto riesgo es importante tener en cuenta que la VH puede comprometer la calidad de vida, pero no es una condición que ponga en riesgo la vida del paciente. El especialista debe tener cuidado extremo en el uso de estos medicamentos.
Lineamiento 12El especialista debe tratar el estreñimiento y la resequedad bucal antes de abandonar un tratamiento con antimuscarínicos que está siendo efectivo. Debe incluir manejo intestinal, manejo de ingesta de líquidos, ajustes en la dosificación, o el uso de otros antimuscarínicos. Principio clínico.
Una de las grandes limitaciones en el uso de los antimuscarínicos es el abandono de la terapia por parte de los pacientes después de pocas semanas o meses de uso. Existen múltiples factores involucrados en esta decisión, y los efectos secundarios son la razón citada con mayor frecuencia. Una manera en la que el especialista puede ayudar al paciente en su tratamiento con antimuscarínicos es realizar un monitoreo proactivo y manejo de los efectos secundarios más comunes. Incluso después del inicio de la terapia con antimuscarínicos los pacientes deben ser instruidos acerca de los efectos secundarios en la función intestinal, el papel que desempeña una dieta rica en fibra, la ingesta hídrica, el uso de suplementos dietarios ricos en fibra, la actividad física regular y otros hábitos intestinales adecuados. Las recomendaciones para la resequedad bucal deben incluir lubricantes orales, evitar enjuagues bucales con alcohol, tomar sorbos pequeños de agua, consumir dulces bajos en azúcar y el consumo de goma de mascar sin azúcar. Cuando se tiene la opción de reducir las dosis administradas, se debe realizar esto, ayudando a manejar los efectos secundarios obteniendo algún efecto terapéutico. En pacientes de edad adulta quienes pueden metabolizar los medicamentos de manera diferente, se recomienda iniciar con dosis bajas e incrementarlas si es bien tolerado. Con la gran variedad de medicamentos existentes para el manejo de la VH, el uso alternante de los medicamentos puede ayudar a identificar el medicamento que es más fácilmente tolerado.
Lineamiento 13El especialista debe tener precaución en la prescripción del medicamento antimuscarínico en los pacientes que toman medicamentos con propiedades anticolinérgicas. Opinión de expertos.
DiscusiónEl uso concomitante de medicamentos con propiedades antimuscarínicas puede potenciar los efectos secundarios de los antimuscarínicos utilizados para el manejo de la VH. Estos medicamentos incluyen los antidepresivos tricíclicos, los medicamentos utilizados para la enfermedad de Parkinson y otras enfermedades extrapiramidales, también para el tratamiento del Alzheimer; ejemplos de estos son la benzotropina, el biperideno, la galantamina, la rivastigmina y el trihexafenidril. Algunos medicamentos para las náuseas y otros con propiedades similares a la atropina, como el trimetafán, el bromuro de escopolamina o el de ipratropio, también pueden potenciar los efectos secundarios. También se debe tener precaución en los pacientes que reciben inhibidores de la acetilcolinesterasa, como el donepezil.
Adicionalmente, muchos estudios para la VH se han desarrollado en poblaciones de pacientes reducidas y dan información en cortos periodos de tiempo (p. ej., 12 semanas) en relación con los efectos secundarios. Ante la falta de resultados a largo plazo, la prevalencia de los efectos secundarios de los medicamentos es desconocida.
Lineamiento 14El especialista debe tener precaución en la prescripción de medicamentos antimuscarínicos en pacientes con alteraciones en la movilidad que padecen VH. Principio clínico.
DiscusiónEn pacientes con alteraciones en la movilidad (p. ej., los que requieren ayuda para caminar), reflejos disminuidos o requieren de ayuda para levantarse o sentarse en una silla, con pérdida de peso o con debilidad sin una causa específica, o quienes tienen un déficit cognitivo, el uso de medicamentos para VH tiene un índice de actividad más bajo y unos efectos adversos mayores. Los estudios de medicamentos para VH no se realizan en pacientes de edad adulta con los déficit descritos previamente, por lo que hay una falta de información relacionada con este grupo de pacientes. Según la experiencia del panel, entre los eventos adversos adicionales a la resequedad bucal y al estreñimiento se incluye la imposibilidad para una adecuada termorregulación, que puede desencadenar elevación de la temperatura a límites superiores. El especialista debe iniciar el tratamiento con dosis bajas, y debe incrementarla de acuerdo a la relación entre control de síntomas y la aparición de efectos adversos.
Los casos de déficit cognitivo reportados, particularmente disminución de la memoria como respuesta al uso de los antimuscarínicos, han demostrado que los pacientes ancianos son particularmente más propensos a este efecto secundario. Hay unas sugerencias relacionadas con los medicamentos más nuevos (p. ej., darifenacina), los cuales producen menos alteraciones cognitivas que los medicamentos más antiguos en pacientes ancianos, pero la literatura es muy débil en ese sentido y los estudios no son lo suficientemente largos como para poder tener conclusiones relacionadas con esto. Los registros informan que el paciente no percibe el déficit de memoria, por lo que el médico, los familiares o los cuidadores deben ser los encargados de esta supervisión. Adicionalmente, la polifarmacia es frecuente en este tipo de pacientes, poniéndolos en un alto riesgo de efectos adversos. En los pacientes con diagnóstico de demencia los antimuscarínicos deben ser utilizados con extremo cuidado o deben estar contraindicados según las limitaciones cognitivas que tenga el paciente. El especialista debe tener en cuenta estas posibilidades al realizar la formulación de antimuscarínicos en pacientes frágiles con múltiples comorbilidades y polimedicados; se debe reevaluar el balance entre beneficios y riesgos con el paciente y los cuidadores desde el inicio y cuando se demuestren cambios funcionales. En pacientes que no toleran los antimuscarínicos o en quienes el manejo farmacológico no está indicado, se recomienda realizar terapia comportamental.
Lineamiento 15Pacientes refractarios al manejo comportamental o a la terapia farmacológica deben ser evaluados por un especialista en caso de desear un manejo adicional. Opinión de experto.
Se define al paciente refractario como el paciente que ha fallado un ciclo lo suficientemente prolongado de terapia comportamental para poder evaluar su efecto, y quien ha fallado a un ciclo por lo menos de un antimuscarínico durante 4 a 8 semanas. La falla de un antimuscarínico se da por falta de eficacia o por la no tolerabilidad de los efectos secundarios. El panel anota que esta es la definición mínima de falla terapéutica, pero si el paciente y el médico lo consideran, los tratamientos se pueden realizar por mayor tiempo, probar combinación de terapias o cambio de medicamentos, antes de definir la refractariedad.
Las terapias comportamentales no presentan ningún riesgo para el paciente, y en las terapias con medicamentos los riesgos de los efectos desaparecen con la supresión del mismo. Los niveles de los tratamientos residuales implican un riesgo creciente para el paciente, el cual se debe balancear de acuerdo a su potencial eficacia. Antes de exponer un paciente a estas terapias se debe realizar una evaluación adecuada para poder definir si los síntomas que el paciente presenta se pueden atribuir a una VH o no, si corresponden a otra patología que requiere otros tratamientos, y si el deseo del paciente de recibir esos tratamientos es el acertado.
Tercera línea: toxina botulínica, estimulación nerviosa periférica tibial, neuromodulación sacraEn los pacientes en quienes no haya sido útil o no sean candidatos al tratamiento farmacológico o comportamental se indica el paso al manejo de tercera línea con toxina botulínicaA, estimulación tibial o neuromodulación.
Es muy importante que al momento de ofrecer estos tratamientos se haga una selección cuidadosa de los casos y se realice una consejería detallada a los pacientes.
Los tratamientos de tercera línea se pueden ofrecer en cualquier orden y se pueden utilizar de manera escalonada en caso de falla del tratamiento seleccionado.
No hay información referente al uso simultáneo de estas terapias de tercera línea.
Lineamiento 16Se puede ofrecer el manejo con toxina botulínica (100U) a los pacientes con contraindicación o falla en tratamientos de primera y segunda línea. Se debe realizar una explicación y consejería detallada a cada paciente.
Es importante saber que el paciente está comprometido a tener controles regulares de la medición del residuo posmiccional e incluso la posibilidad de requerir tratamiento con cateterismos vesicales intermitentes. Estándar.
Discusión (nivel de evidencia grado B)Se considera la aplicación de toxina botulínica con un estándar, ya que a pesar de un nivel de evidencia moderado en calidad, se ha visto mejoría de la sintomatología y calidad de vida con la aplicación de 100U de toxina botulínica en el detrusor. Gran parte de la discusión ha sido sobre la forma de la aplicación, y la información es limitada con respecto a la aplicación en otras zonas vesicales diferentes al detrusor.
La revisión de la literatura científica sobre pacientes con VH no neurogénica que no respondieron a anticolinérgicos o que no toleraron sus efectos adversos demostró 4 estudios aleatorizados controlados con placebo, 2 estudios aleatorizados sin grupo placebo y 15 estudios observacionales sin control. Hubo diferencias entre todos los estudios con respecto a la dosis usada y los sitios de aplicación intravesical.
En general se identificó una reducción en los episodios de incontinencia y urgencia en todos los grupos con toxina botulínica. Con respecto a la frecuencia, se notó una reducción en la mayoría de estudios, excepto en el caso de la inyección subepitelial de Kuo, en donde se notó un incremento. La frecuencia varió de 1,3 a 6,1 episodios al día. Parte de la limitante al evaluar esta variable es que no hubo un ajuste en la selección de pacientes teniendo en cuenta la frecuencia previa al tratamiento. Es importante notar que la mayor reducción fue notada con dosis de 100U. En este mismo grupo, a los 3 meses del seguimiento se demostró que el 93% de los casos tenían una respuesta entre excelente a moderada de los síntomas cuando fueron inyectados a nivel del detrusor, el 80% cuando se inyectó en el espacio suburotelial y el 67% cuando la inyección fue en la base vesical. El seguimiento posterior demostró una reducción en el efecto y reaparición de síntomas. En el grupo de inyección en el detrusor disminuyó a 67%, en el suburotelial a 47% y en el de la base vesical al 13% a los 6 meses. A los 9 meses de seguimiento fue del 20, del 20 y del 6,7%, respectivamente3-26.
Otros estudios demostraron mejoría en parámetros urodinámicos en el grupo de tratamiento, mas no en el grupo placebo. Dentro de los parámetros que demostraron mejoría estuvo el aumento en la capacidad vesical. Al evaluar dosis mayores de 100U no se demostró mejoría proporcional con la aplicación de dosis mayores (Dmochowski et al.).
Game et al. reportaron que a medida que se iban aplicando nuevas dosis, los síntomas iban mejorando progresivamente de manera acumulativa.
En cuanto a los efectos adversos, la mayoría de estudios evaluaron el desarrollo de infecciones urinarias posterior a la inyección, demostrando una tasa entre el 3,6 y el 54,5%. En 4 estudios clínicos aleatorizados esta tasa fue mayor del 40%. Dmochowski et al. demostraron adicionalmente que las tasas de IVU eran dependientes de la dosis.
Con respecto al residuo posmiccional, hubo variedad en la definición en los diferentes estudios, con criterios desde 100 a 400ml. Es importante anotar que la mayor prevalencia no fue descrita en los estudios con menores puntos de corte.
La tasa de retención urinaria comunicada con volúmenes mayores a 200ml fue reportada entre el 0 y el 43%.
La necesidad de requerir cateterismos intermitentes fue reportada en 20 estudios, con tasas entre el 0 y el 43%. En 6 de ellos fue mayor al 20%. Es de anotar que esta necesidad de cateterismos fue reportada hasta 9 meses tras la inyección.
Otros efectos adversos fueron descritos por Bauer et al. Alrededor del 54% de los pacientes estudiados refirieron algún efecto adverso, dentro de los cuales se mencionaron, con sus respectivos porcentajes: hematuria macroscópica (17,9%), retención urinaria (8,9%), infección de vías urinarias (7,1%), boca seca (19,6%), visión borrosa (5,4%), disfagia (5,4%), disartria, debilidad muscular en especial palpebral (8,9%).
Un estudio específico en el cual se evaluaba a pacientes con diabetes mellitus tipo2 más hiperactividad del detrusor comparados con controles similares pero sin diabetes mellitus demostró que en términos generales el uso de toxina botulínica intravesical tiene los mismos efectos terapéuticos en ambos grupos. Se demostró que el residuo posmiccional fue mayor para el grupo con diabetes mellitus.
Con respecto a pacientes ancianos con hiperactividad del detrusor, se logró demostrar mediante un estudio comparativo cuyos grupos eran pacientes ancianos frágiles, ancianos no frágiles y jóvenes (42años) con características por lo demás urológicamente comparables. Se notó una respuesta inicial similar, pero con el paso del tiempo y con las dosis acumuladas, el efecto fue menor en la población anciana frágil. Ancianos mayores y frágiles tuvieron mayor proporción de residuo posmiccional a 150ml al compararlos con ancianos mayores no frágiles y pacientes jóvenes. El riesgo de retención urinaria no fue mayor en los pacientes ancianos frágiles, pero sí hubo una demora mayor en comparación con los otros 2 grupos. De igual forma fueron más frecuentes los efectos adversos de debilidad en el grupo de ancianos frágiles.
Seguimiento a largo plazoInicialmente, en los estudios de seguimiento reportados se documentó que en los 3 primeros meses la tasa de éxito fue similar tanto para hombres como para mujeres, con una tasa de éxito global del 79% en hombres y del 80% en mujeres. Luego de 24meses de seguimiento los efectos adversos descritos fueron retenciones urinarias en el 6,9%, residuo posmiccional mayor a 150ml en el 46%, pujo en el 42%, hematuria macroscópica en el 9,8%, infección de vías urinarias en el 15% y debilidad general en el 3,4%.
Otro estudio de seguimiento mensual demostró que a los 11 meses del procedimiento se veía una reducción significativa de la tasa de urgencia y síntomas diurnos. Luego de los 11 meses se iniciaban las tasas de falla terapéutica, y se veían más temprano en hombres que en mujeres.
Lineamiento 17Los clínicos pueden recomendar la estimulación nerviosa periférica tibial (EPNT) como una opción de tercera línea en pacientes seleccionados. Recomendación.
Discusión (nivel de evidencia grado C)La literatura académica demostró 8 estudios en 10 publicaciones en los cuales se hace referencia al uso de EPNT. La mayoría de estos estudios fueron observacionales, con un solo grupo de pacientes con VH refractaria a otros tratamientos y sin controles. Estos pacientes tenían síntomas urinarios moderados a severos, con un promedio de 3 episodios de incontinencia al día y una frecuencia urinaria entre 11 y 16 episodios al día. La mayoría de estudios demostraron mejoría en los 2 parámetros. El protocolo más frecuentemente usado fue el uso de estimulación durante 30min una vez a la semana durante 12 semanas.
Peters (2009) realizó una comparación entre el uso de tolterodina vs. EPNT, encontrando mejoría en ambos grupos pero con mayor proporción de mejoría subjetiva global en el segundo grupo. Sancaktar (2010) realizó la comparación de un grupo con tolterodina y otro con tolterodina más EPNT. En este segundo grupo se observaron mejores resultados sintomáticos.
En la mayoría de estudios no se documentaron efectos adversos severos, y los informados fueron leves en la mayoría de los casos.
La actualización de la búsqueda demostró 11 estudios nuevos, incluyendo un estudio clínico aleatorizado (Finazzi-Agro, 2010) y uno aleatorizado (Souto, 2014). Los demás fueron observacionales. Los resultados en general fueron muy variables, al igual que los periodos de seguimiento.
El mejor nivel de evidencia de Finazzi-Agro demostró que el grupo de tratamiento vs. placebo presentó una mejoría global de más del 50% de la sintomatología y calidad de vida en el 71% del grupo de tratamiento vs. el 0% en el grupo placebo.
En el estudio de Suoto se realiza aleatorización a pacientes en 3 grupos: uno con oxibutinina, otro con oxibutinina más EPNT y otro con EPNT solo. En los 3 grupos se demostró mejoría de la sintomatología, sin diferencias estadísticamente significativas entre cada grupo. El seguimiento fue a 24 semanas.
En general, los estudios demuestran que la efectividad del tratamiento permanece de 4 a 6 meses luego de haberse suspendido la EPNT.
Hay 5 metaanálisis que evalúan EPNT, y en general concluyen que hay evidencia convincente acerca de la eficacia de la EPNT, con efectividad entre el 37 y el 100% y mínimos efectos adversos. Uno de estos metaanálisis reportó un riesgo relativo de 7 para tratamiento efectivo con EPNT (los pacientes con EPNT tienen 7 veces más posibilidades de reportar éxito que los de placebo). En un análisis de estudios prospectivos no aleatorizados se reportó una tasa de éxito del 61% con medidas subjetivas y del 60% con medidas objetivas. Y estudios que han comparado EPNT con antimuscarínicos concluyen que no hay diferencia en eficacia, pero que la EPNT tiene un mejor perfil de seguridad. La principal debilidad identificada en estos estudios es la variabilidad de los criterios de éxito, variables entre los estudios, sin seguimiento a largo plazo y no aleatorizados.
El panel interpreta esta información indicando que la EPNT puede beneficiar a un grupo seleccionado de pacientes con síntomas de base moderados a severos. Se deben seleccionar pacientes con disposición y posibilidad de realizar controles frecuentes y mantener el tratamiento constantemente, dado que al suspenderlo los beneficios cesan. Los eventos adversos son mínimos; los más frecuentes fueron dolor durante la estimulación que no interfería con el tratamiento y leve sangrado en el lugar de inserción. Esta terapia se debe ofrecer en pacientes seleccionados y dispuestos a controles frecuentes.
Lineamiento 18Los médicos tratantes pueden ofrecer neuromodulación sacra (NES) como tercera línea de manejo en pacientes con VH refractaria, siempre y cuando hayan sido cuidadosamente seleccionados. También se puede ofrecer la NES a pacientes que no son candidatos a recibir las opciones de segunda línea, y que estén dispuestos a ser intervenidos quirúrgicamente. Recomendación.
Discusión (nivel de evidencia de grado C)De acuerdo con la revisión de la literatura científica realizada hasta la elaboración de esta guía, estaban disponibles 16 trabajos relevantes con respecto a la NES. La mayoría de los estudios coinciden en incluir pacientes con niveles basales muy severos de incontinencia, con 5 a 11,6 episodios por día, con frecuencias mayores a 13 episodios por día y utilización de más de 4 pañales por día. El seguimiento de estos estudios oscila entre 24 y 260 semanas (la mayoría durante más de 52 semanas). Los estudios reportan mejoría evidente en todos los parámetros evaluados al tratar a los pacientes con NES, así como un empeoramiento global al suspender el tratamiento.
Los estudios disponibles consisten en: un ensayo clínico aleatorizado multicéntrico, un estudio de corte transversal y 14 estudios observacionales. El ensayo InSite informa los resultados después de 6 meses de seguimiento, que compara la NES con la terapia médica estándar (antimuscarínicos), con la inclusión de 147 pacientes aleatorizados a cada brazo de tratamiento, logrando completar el periodo de 6 meses un total de 130 pacientes. Es importante resaltar que en este estudio, a diferencia de los mencionados antes, los pacientes tenían características clínicas menos severas. Se definió para este ensayo como desenlace primario de éxito terapéutico de VH la mejoría de >50% de los episodios de incontinencia/día o micciones/día y el retorno a la frecuencia miccional normal de <8 micciones/día. Al revisar los resultados tras 6 meses de seguimiento se encontró una tasa de éxito del 61% en el grupo de NES vs. del 42% en el grupo de antimuscarínicos (p=0,02); adicionalmente se lograron <8 micciones/día en el 61% de los pacientes del brazo de NES vs. el 37% en el grupo de manejo farmacológico (p=0,04). La mejoría en la calidad de vida en el grupo de NES fue superior al compararla con el grupo que recibió manejo farmacológico (p<0,001). Adicionalmente se ha reportado un mejoría significativa en la función sexual de las mujeres sometidas a NES vs. las pacientes que recibieron manejo farmacológico (p<0,05). Otro punto relevante ha sido la mejoría en el score del cuestionario de depresión de Beck (p=0,01). Se debe anotar que en este ensayo no hay adecuada constancia de la forma, tipo y tiempo de administración de los antimuscarínicos en el brazo del manejo farmacológico. Dadas estas limitaciones metodológicas, es difícil interpretar los resultados del brazo farmacológico al compararlo con la intervención quirúrgica, y por ende dar conclusiones al respecto.
Un estudio de corte transversal se centró en evaluar como los diferentes ajustes del estimulador pueden modificar los desenlaces.
Los ajustes evaluados fueron principalmente la variación en la frecuencia (5,2, 14 o 25Hz), la cual se mantuvo durante una semana. El desenlace de la intervención se midió con el número de episodios de incontinencia y el número de pañales. La conclusión es que las frecuencias de 14 y de 25Hz se redujeron.
Tres autores compararon los pacientes con incontinencia de urgencia (IU) vs. el grupo de urgencia-frecuencia (UF), encontrando una mejoría del 68% en el grupo de IU y del 56% en el grupo de UF, en un periodo de 5años después de la cirugía.
Otro estudio encontró un tasa de éxito (definida para este estudio como una disminución >50% en los episodios de incontinencia diaria o en el uso de pañales) del 87,0% durante el primer mes postoperatorio, con un descenso de la tasa de éxito a 5años, ubicándose después de este periodo en el 62,0%. De igual manera está documentada la mejoría urodinámica, cuando esta aplica, en el grupo de pacientes intervenidos con NES.
Teniendo en cuenta los eventos adversos y la ocasional imposibilidad de adaptación del sistema nervioso, con la consecuente disminución de eficacia, se han descrito protocolos de estimulación a demanda, que consisten en mantener la estimulación de manera intermitente durante el día. Con este esquema se ha reportado una mejoría de los síntomas en el 63% de los pacientes incluidos en dicho protocolo.
En síntesis, los estudios observacionales disponibles incluyen una amplia selección de pacientes, con múltiples variables definidas. La mayoría de los estudios hicieron seguimiento por más de un año, y los desenlaces de las intervenciones se pueden evaluar desde varios puntos de vista. El primero de ellos son los resultados de la fase prueba: un primer estudio acerca de este desenlace demostró una tasa de éxito hasta del 72% durante esta fase en pacientes que no respondieron o que no toleraron el manejo farmacológico. Otro estudio que evalúa la eficacia en esta fase, además de aportar datos positivos para este desenlace, confirmó que los pacientes con >10 episodios de incontinencia al día responden de forma más satisfactoria en los estudios fasei, al compararlos con pacientes con <5 episodios de incontinencia al día.
Datos adicionales se han reportado durante la fase de prueba, algunos relacionados con las características de la población, como el índice de masa corporal, el cual no mostró ser una variable estadísticamente significativa para tener en cuenta en la evaluación de los desenlaces.
Otra variable tenida en cuenta es la sensación periuretral y la actividad del esfínter uretral, que según los resultados de los estudios iniciales pueden tener una mejor tasa de reinervación en los pacientes que respondieron al tratamiento al compararlos con los no respondedores.
Los resultados durante la fase de tratamiento figuran entre los desenlaces medidos. Uno de los estudios reportó un descenso significativo en los episodios de incontinencia urinaria de urgencia, nicturia y uso de pañales, y un aumento significativo en los volúmenes urinarios en los pacientes sometidos a NES, después de 46 semanas de la cirugía. Otro estudio publicado en el año 2013 evaluó la respuesta en pacientes con criterios de severidad en cuanto a las variables de incontinencia urinaria de urgencia, frecuencia y nicturia, reportando después de 12 meses de seguimiento una mejoría significativa en todas las variables.
Otros estudios centrados en la fase de tratamiento incluyen los que evalúan las variables de función sexual en las mujeres que recibieron NES; un estudio publicado en 2013 aportó datos a favor de la NES en las pacientes que recibieron esta modalidad de tratamiento, demostrado por una mejoría a 12 meses en los puntajes de los cuestionarios diseñados para tal fin.
En pacientes mayores (>65años), durante el seguimiento a 12 meses se ha observado una tasa de respuesta significativa en todas las variables, mostrando una respuesta en el 27,8% de las pacientes y resolución completa en el 55,5% de las pacientes intervenidas. Asimismo está disponible en la literatura un estudio que compara los resultados en mujeres de 40 a 64años con mujeres mayores de 64años, encontrando adecuadas tasas de respuesta en ambos grupos después de 26 semanas de la cirugía.
En los pacientes con incontinencia fecal e incontinencia urinaria asociada y que fueron llevados a NES, se observó una reducción en los episodios de incontinencia fecal y urinaria en el 74% de los pacientes, con tasas de satisfacción igualmente altas.
Otro tema de interés para los investigadores ha sido la eficacia de la NES en pacientes que habían recibido previamente OnabotulinumtoxinA; el estudio disponible acerca de este desenlace incluye pacientes que recibieron OnabotulinumtoxinA y que interrumpieron el tratamiento o bien por falta en la eficacia (85%) o por el deseo de recibir un tratamiento permanente (15%).
El desenlace primario para este estudio fue la mejoría en el escape del 50% desde la medición inicial (volumen y frecuencia). El tiempo promedio transcurrido desde la aplicación de la OnabotulinumtoxinA y la implantación del NES fue de 23 meses. Los resultados después de un año de haber recibido esta medicación mostraron que 11 de 14 pacientes (79%) se encontraban satisfechos con el tratamiento.
En cuanto a los eventos adversos, se han reportado con alguna frecuencia de acuerdo a la serie revisada; los más frecuentes son dolor en el sitio del estimulador (3,3% hasta 19,8%), dolor en el sitio del plomo (4,5% hasta 19,1%), choque eléctrico (5,5% hasta 10,2%) y necesidad de revisión quirúrgica (6,25% hasta 39,5%).
Sin embargo, con el advenimiento de nuevas tecnologías, se han disminuido estos eventos adversos. A pesar de que el porcentaje global estimado de eventos adversos se estima en el 56% (dolor en el sitio del estimulador o limitaciones en actividades cotidianas), el 90% de los pacientes se encuentran satisfechos con el NES.
En conclusión, teniendo en cuenta los datos revisados, la NES se puede indicar en pacientes cuidadosamente seleccionados, dado que es un tratamiento adecuado que puede tener efectos duraderos, pero en el contexto de los acontecimientos adversos frecuentes y moderadamente severos, incluyendo la necesidad de cirugías adicionales. Los pacientes deben ser informados acerca de la necesidad de una sustitución periódica del dispositivo en un procedimiento quirúrgico planificado y que el tiempo entre reemplazos depende de la configuración del dispositivo. Los pacientes también deben estar dispuestos a cumplir con el protocolo de tratamiento, ya que los efectos del tratamiento por lo general solo se mantienen mientras se mantiene la terapia; además, se debe verificar la capacidad cognitiva para utilizar el control remoto a fin de optimizar el funcionamiento del dispositivo. También, los pacientes deben conocer y aceptar que el uso de imágenes de resonancia magnética está contraindicado en este grupo de pacientes.
Teniendo en cuenta los efectos negativos sobre la calidad de vida relacionada con la incontinencia y la frecuencia severa, se consideró que los beneficios superaban a los riesgos; los pacientes deben ser asesorados con cuidado con respecto a los riesgos/beneficios.
La fuerza de evidencia gradoC para la recomendación es debida al predominio de los diseños observacionales, los pequeños tamaños de las muestras, el número limitado de grupos de pacientes únicos (es decir, hay varios informes sobre los mismos grupos de pacientes seguidos en el tiempo) y la información limitada con respecto a los protocolos utilizados por los pacientes para mantener el control de los síntomas.
Lineamiento 19Los médicos y los pacientes deben estar dispuestos a ofrecer y recibir nuevos tratamientos, con el fin de determinar si el tratamiento es eficaz y tolerable. Los enfoques terapéuticos combinados deben ser ofrecidos en un contexto metódico, con la adición de nuevas terapias siempre y cuando se conozca la eficacia relativa de la terapia anterior. Las modalidades terapéuticas que no demostraron una eficacia adecuada durante un ciclo de tratamiento formal deben ser interrumpidas. Opinión de experto.
DiscusiónSe ha observado de diferentes maneras que existen pacientes que han recibido manejo de segunda y tercera línea sin nunca haber recibido una evaluación completa, o que nunca se intentó manejo comportamental; de otra manera, se encuentran pacientes que reciben terapias de tercera línea sin que se les haya ofrecido nunca manejo farmacológico. Por otro lado, se sabe de pacientes que reciben múltiples manejos al mismo tiempo, sin que se estipule la efectividad individual de cada modalidad o en combinación.
Se debe insistir a los médicos y a los pacientes para que persistan con el nuevo esquema de tratamiento ofrecido (4 a 8 semanas para manejo farmacológico y 8 a 12 semanas para las terapias de comportamiento) a fin de poder lograr una adecuada evaluación con respecto a la eficacia y los posibles efectos adversos de cada opción, antes de su abandono o antes de escalar en la modalidad terapéutica.
Una vez se haga una evaluación completa que demuestre la presencia de síntomas y signos compatibles con el diagnóstico de vejiga hiperactiva y se compruebe la ineficacia de una terapia, se puede proceder a probar una terapia alterna. La combinación de terapias debe ser un proceso metódico, estableciendo la eficacia parcial de cada opción, y evaluando la respuesta con cada terapia adicionada. Si en este momento el paciente no responde el manejo, y no lo está llevando a cabo un especialista, este es el momento de remitir.
Otros tratamientosLineamiento 20No se recomiendan como estrategia de manejo en los pacientes con diagnóstico de VH, teniendo en cuenta el riesgo-beneficio de la intervención, excepto cuando se utiliza como último recurso en pacientes seleccionados. Opinión de experto.
DiscusiónEn los pacientes con VH severa que no son candidatos a ninguna de las terapias antes descritas se deben considerar otras opciones de manejo. El manejo con pañales siempre se prefiere al uso de sondas, por los riesgos que esto acarrea. En cuanto a la utilización de cateterismos intermitentes, esta requiere que el paciente tenga algunas características tanto del funcionamiento vesical como de su entorno para poder llevarlos a cabo. Por lo anterior, la cateterización permanente se recomienda en pacientes que tengan complicaciones secundarias a la incontinencia (úlceras por decúbito) o cuando la presencia de incontinencia condicione el ingreso del paciente a un centro de cuidado.
Lineamiento 21En casos raros se puede considerar la realización de una cistoplastia de aumento o una derivación urinaria en paciente con VH severa y refractaria. Opinión de experto.
DiscusiónEn general, este tipo de manejo quirúrgico no se recomienda en los pacientes con VH. Existe muy poco conocimiento del comportamiento de este tipo de cirugía en los pacientes no neurogénicos, principalmente en el impacto en la calidad de vida. Se recomienda considerarlo únicamente en casos muy severos1.
SeguimientoLineamiento 22El médico debe ofrecer seguimiento al paciente para evaluar el cumplimiento, la eficacia, los efectos secundarios y los posibles tratamientos alternativos. Opinión de expertos.
DiscusiónSe debe mantener seguimiento periódico para evaluar el cumplimiento del protocolo de manejo pactado, interrogar por la mejoría de los síntomas o por la presencia de algún evento adverso. El seguimiento se debe hacer con las múltiples herramientas disponibles, incluyendo diarios o la aplicación de cuestionarios. Es importante efectuar la medición inicial y continuar el seguimiento con la misma herramienta para poder comparar los resultados. Se debe insistir al paciente para que mantenga la terapia por lo menos durante 4 a 8 semanas, periodo en el cual se logra identificar los pacientes que responden al tratamiento.
Durante el seguimiento se debe informar de las metas establecidas de éxito terapéutico, así como de la importancia de cumplir los esquemas ordenados. Adicionalmente, hay que dejarle claro al paciente los posibles efectos adversos, y explicar el concepto del riesgo-beneficio.
Los pacientes que no respondan a una primera línea de manejo con antimuscarínicos deben probar por lo menos un segundo medicamento o una modificación en la dosis, siempre manteniendo el balance entre efectividad y la aparición de efectos adversos. En caso de presentarse efectos adversos que comprometan la calidad de vida, se debe iniciar manejo de estos antes de abandonar el tratamiento.
Los pacientes llevados a estimulación tibial posterior y NES deben ser evaluados al inicio y durante el tratamiento para establecer la verdadera respuesta. Los pacientes tratados con OnabotulinumtoxinA deben ser seguidos para descartar aumento del residuo posmiccional y posible inicio de cateterismo intermitente.
Los pacientes que recibieron tratamientos quirúrgicos, como cistoplastia de aumento o algún tipo de derivación, se deben seguir periódicamente, haciendo énfasis en la calidad de vida y las posibles complicaciones. Cuando utilizan pañales, ya sea antes o durante el seguimiento, se deben valorar y tratar las complicaciones dermatológicas.
Investigación y futuroLa VH es un complejo de síntomas, por lo cual se constituye la mayoría de las veces como un diagnóstico de exclusión.
Los tratamientos están dirigidos más al manejo sintomático, que ha de tener un impacto en la fisiopatología de la enfermedad.
Para poder tratar y prevenir la enfermedad es necesario entender la fisiopatología y los factores de riesgo para desarrollarla. La investigación del futuro debe estar encaminada a entender el espectro completo de la enfermedad, incluyendo epidemiologia, medidas de calidad de vida, modalidades de tratamiento y ciencias básicas. Se debe evitar la dicotomía: presencia de síntomas urinarios del tracto inferior o de incontinencia urinaria de urgencia en presencia de VH al momento de desarrollar protocolos de investigación, ya que no tenemos conocimiento de que este tipo de asociaciones sea real o no.
En cuanto a epidemiología, lo primero que se debe hacer en nuestro medio es definir la incidencia y la prevalencia real de la enfermedad; se deben adelantar estudios que describan cómo se desarrolla la VH, así como su historia natural y patrón de progresión. Obtener datos acerca de las circunstancias y factores de riesgo es de suma importancia para entender la enfermedad.
La investigación clínica deberá enfocarse en establecer herramientas de medición objetivas, es decir, convertir medidas subjetivas en datos objetivos. Un punto que debe ampliarse en los estudios futuros es el de los pacientes mayores y frágiles, o con deficiencias cognitivas previas, principalmente en el enfoque terapéutico.
En el campo de las ciencias básicas, los esfuerzos se deberán centrar en el descubrimiento de biomarcadores, lo cual permitiría avanzar en el conocimiento de la fisiopatología. Algunos de los biomarcadores investigados hasta la fecha incluyen factor de crecimiento nervioso, factor de liberación de corticotropina, prostaglandinas, proteína C reactiva, entre otros. Otro enfoque que se le puede dar a este campo es el estudio de genes expresados en pacientes con el diagnóstico.
Desde el punto de vista imagenológico se han iniciado protocolos que tratan de mapear con resonancia nuclear magnética la respuesta del sistema nervioso central ante los estímulos vesicales en pacientes con diagnóstico de VH. Otra línea de investigación puede ser la valoración sensorial aferente de la vejiga y uretra en este grupo de pacientes. Finalmente, se han desarrollado trabajos que tratan de encontrar células marcapaso en el tejido suburotelial de la vejiga, que podrían, entre otras, modular la hiperactividad.
En el momento de adelantar estas líneas de investigación se podrá contar con mejor entendimiento de la enfermedad y, por consiguiente, tener otras dianas terapéuticas.
Conflicto de interesesNinguno de los autores reporta conflictos de intereses.
El comité responsable de realizar esta adaptación expresa su más profundo agradecimiento a la Asociación Americana de Urología (AUA), a los autores de la guía «Diagnosis and Treatment of Overactive Bladder (Non-Neurogenic) in Adults: AUA/SUFU Guideline» y especialmente al Doctor Michael Folmer (administrador operativo de las guías de la AUA) por la colaboración prestada para el desarrollo de esta adaptación. También agradecemos al par revisor, Doctor Alejandro Tarazona.