La perniosis consiste en el desarrollo de lesiones inflamatorias, eritematosas y a menudo pruriginosas, de localización acral, tras el contacto con el frío. Puede verse como un trastorno aislado en un individuo por otra parte sano, o bien en el contexto de diversas enfermedades como la anorexia nerviosa u otros trastornos asociados a bajo peso, procesos hematológicos —en especial el síndrome mielodisplásico—, la presencia de anticuerpos antifosfolípidos o, incluso, algunas enfermedades de origen genético en las que, como en la enfermedad de Aircadi-Goutières, existe un trastorno de la regulación inmune. Cuando no se asocia a enfermedad, se habla de perniosis idiopática. El diagnóstico es clínico, si bien el estudio microscópico mediante biopsia puede resultar útil en determinadas ocasiones. Debe distinguirse de otros procesos que, aunque de muy distinta índole, pueden originar lesiones de aspecto muy similar. Entre ellos destaca la perniosis lúpica o chilblain lupus, cuya exacta definición es aún controvertida, y difícil su diferenciación con la perniosis idiopática. El tratamiento es decepcionante y se basa, esencialmente, en la aplicación de corticoides tópicos y la administración oral de bloqueadores de los canales del calcio del tipo nifedipino y felodipino.
Perniosis consists of the development of inflammatory, erythematous and frequently pruriginous lesions on acral sites after contact with cold. These lesions can occur as an isolated disorder in an otherwise healthy individual or in the context of various disorders such as anorexia nervosa or other diseases associated with low body weight, hematological processes — especially myelodysplastic syndrome — the presence of antiphospholipid antibodies and even some genetic diseases in which there is immune dysregulation, such as Aircadi-Goutières disease. The term idiopathic perniosis is used to designate patients with no underlying systemic disease.
Diagnosis is clinical, although microscopic study of a biopsy sample can be useful in specific circumstances. Perniosis should be distinguished from other, very different processes that may nevertheless cause lesions with a similar appearance. Among these are chilblain lupus, which still lacks a precise definition and is difficult to distinguish from idiopathic perniosis. Treatment is disappointing and is essentially based on topical corticosteroids and oral calcium channel blockers such as nifedipine and felodipine
El vocablo «pernio» significa sabañón, y el término «perniosis» define un cuadro clínico que se caracteriza por lesiones inflamatorias, eritematosas y a menudo pruriginosas que, con una localización acral, se desencadenan con el frío1. No se sabe por qué el frío es responsable del desarrollo de perniosis en unos individuos y en otros no. Sí se sabe que la perniosis puede verse como un trastorno aislado en un individuo por otra parte sano, o bien en el contexto de diversas enfermedades, como la anorexia nerviosa2, el lupus eritematoso3 o diversas neoplasias hematológicas4, entre otras. Cuando no se asocia a enfermedad se habla de perniosis idiopática, y es posible que en este caso un factor genético predisponga a su aparición, ya que no es infrecuente observar familias con varias generaciones que han presentado perniosis, y a menudo las lesiones asientan sobre un cierto background de acrocianosis y/o eritrocianosis1.
Mecanismo patogénico y factores predisponentesEl mecanismo patogénico por el que aparecen las lesiones de perniosis sigue siendo un misterio. En los individuos normales la exposición a un frío moderado induce a la vasoconstricción, que es seguida de una vasodilatación con el fin de mantener la perfusión adecuada de la piel. Por el contrario, en los individuos afectos de perniosis el frío induce una constricción prolongada de las arteriolas de la piel más grandes y una dilatación persistente de los vasos más pequeños y superficiales. Probablemente esta respuesta anómala de la microcirculación de la piel al frío se debe a un trastorno intrínseco de la propia microcirculación y no reside en anomalías, al menos estructurales, del sistema de inervación de la misma. En este sentido se ha demostrado, por un lado, la escasa respuesta de la microcirculación a una serie de agentes vasoactivos inyectados por vía intradérmica en pacientes con perniosis y, por otro, mediante tinciones de inmunohistoquímica (anticuerpos anti-PGP —marcador pan-neuronal—, anti-CGRP —del inglés calcitonine gene-related peptide—, anti-sustancia P, anti-neuropéptido Y, anti-péptido vasoactivo intestinal) se ha observado que no existen diferencias cuantitativas ni cualitativas en la inervación de la piel cuando se toman biopsias de piel afectada de perniosis comparadas con la piel de los individuos normales5. Esto es cierto en la perniosis idiopática pero no en los pacientes con perniosis y acrocianosis en un contexto de peso corporal muy bajo, en los que sí se ha demostrado un aumento evidente de las fibras neuronales en la dermis papilar, algunas con una morfología aberrante5. Este incremento podría deberse a un mecanismo que intentaría compensar la importante pérdida de grasa, y por ende la disminución de su capacidad aislante, que experimentan las pacientes con anorexia. De todas formas, en realidad se desconocen los verdaderos motivos fisiopatológicos por los que existen estas diferencias entre la perniosis idiopática y la perniosis asociada a muy bajo peso corporal.
Las lesiones de perniosis no requieren para su desarrollo la existencia de condiciones térmicas extremas. Pueden aparecer ya en el otoño, cuando el tiempo es frío y húmedo; como es obvio, durante el invierno, y en ocasiones, hasta en primavera. La humedad parece ser uno de los factores más importantes, ya que esta aumenta la conductividad del aire e incrementa la sensación de frío6. La perniosis era especialmente frecuente en los países del noroeste de Europa, donde a las condiciones climáticas de frío y humedad cabía añadir la ausencia de calefacción en las casas. Hasta tal punto era común, por ejemplo en países como Gran Bretaña, que en los libros de texto británicos raramente se hacía mención de esta condición. En esta misma línea, algunas profesiones, como las que obligan a manipular alimentos fríos y húmedos, predisponen también al desarrollo de perniosis en las manos, y calzar botas de agua, que favorecen la sudación excesiva, puede ser el origen de perniosis en los pies7.
Con frecuencia afecta en mayor medida a las mujeres que a los varones. A menudo también existe una predisposición familiar a desarrollar lesiones idénticas, sobre todo durante la adolescencia y en los adultos jóvenes1. Los niños eran, antes de los años sesenta, un grupo de edad especialmente vulnerable como consecuencia de la práctica inexistencia de sistemas de calefacción en las viviendas. Ello podría deberse a que la masa corporal en los niños es menor. En este sentido, la masa corporal deficitaria parece ser otro factor que predispone a la aparición de perniosis. Es bien conocido que la perniosis forma parte de la lista de los síntomas dermatológicos relacionados con la temperatura que, como la acrocianosis o el fenómeno de Raynaud, pueden verse en las pacientes con anorexia nerviosa2,8. Se desconoce si esta tendencia a padecer perniosis en las pacientes anoréxicas se debe a la desnutrición general que padecen, a la falta de panículo adiposo que aparece como consecuencia de la misma, o a un defecto del hipotálamo que se traduce en un trastorno termorregulador y una tendencia a la vasoconstricción periférica. Asimismo, se ha descrito el desarrollo de perniosis en el contexto de procesos que, como la enfermedad celiaca, conducen a la malnutrición y la pérdida de peso9.
En los varones de edad media o avanzada el desarrollo de lesiones de perniosis en las manos, los pies o la cara puede ser el reflejo de un trastorno hematológico. Aunque infrecuente, se ha descrito la asociación de perniosis con un síndrome mielodisplásico, en especial la leucemia mielomonocítica crónica, y todos los casos descritos son varones mayores de 50 años10–13. Con la sola excepción de uno de los casos —en el que la microscopia de las lesiones acrales demostró la presencia de un infiltrado específico formado por las células blásticas de la leucemia12—, en el resto los cambios microscópicos fueron compatibles con perniosis.
La presencia de anticuerpos antifosfolípidos, ya sea en el contexto de un lupus eritematoso sistémico o de un síndrome antifosfolípido primario, se ha asociado al desarrollo de perniosis tanto en los adultos como en niños o en adolescentes14–19. En algunos casos la perniosis constituyó el síntoma inicial que llevó a la identificación de los anticuerpos18. En otros, las lesiones de perniosis fueron de tipo perniosis lúpica o chilblain lupus (ver más adelante, en el apartado de diagnóstico diferencial); en estos casos los anticuerpos antifosfolípido se observaron siempre en el contexto de un lupus eritematoso sistémico o cutáneo19.
A pesar de que la perniosis, como ya se ha comentado, se desencadena con la exposición al frío, la presencia de crioglobulinas no se asocia a este tipo de lesiones, al menos de una manera relevante20,21.
Aproximadamente el 40% de los pacientes afectos de un síndrome de Aircadi-Goutières presentan, entre otros síntomas, lesiones de perniosis en las zonas acras. Se trata de una encefalopatía de origen genético en la que al parecer podría existir un trastorno inmune como consecuencia de mutaciones en genes, tales como TREX1 y SAMHD1, que jugarían un importante papel en la inmunidad innata y la inflamación22–24. Los cambios microscópicos en estas lesiones de tipo perniosis se solapan con los que se hallan en la perniosis lúpica25. Por otro lado, se ha descrito una forma familiar de perniosis lúpica, que se transmite de forma autosómica dominante, en la que también se han demostrado diferentes mutaciones en los genes TREX1 y SAMHD126–28. Es por ello que se ha planteado si esta variante familiar de perniosis lúpica podría considerarse una forma frustrada del síndrome de Aircadi-Goutières.
En la tabla 1 se recogen los factores o procesos que pueden predisponer al desarrollo de perniosis.
Factores y enfermedades que predisponen el desarrollo de perniosis y perniosis-like
| Factores ambientales: humedad y frío |
| Profesiones en las que se manipulan alimentos fríos y húmedos |
| Calzar botas de agua |
| Enfermedades: |
| Asociadas a bajo peso corporal |
| Anorexia nerviosa |
| Celiaquía |
| Neoplásicas |
| Síndrome mielodisplásico |
| Metástasis de carcinoma de mama |
| Autoinmunes |
| Lupus eritematoso (perniosis lúpica) |
| Síndrome de Sjögren |
| Síndrome antifosfolípido |
| Genéticas |
| Síndrome de Aircadi-Goutières |
| Enfermedad microgeódica (niños) |
| Fumadoras de crack |
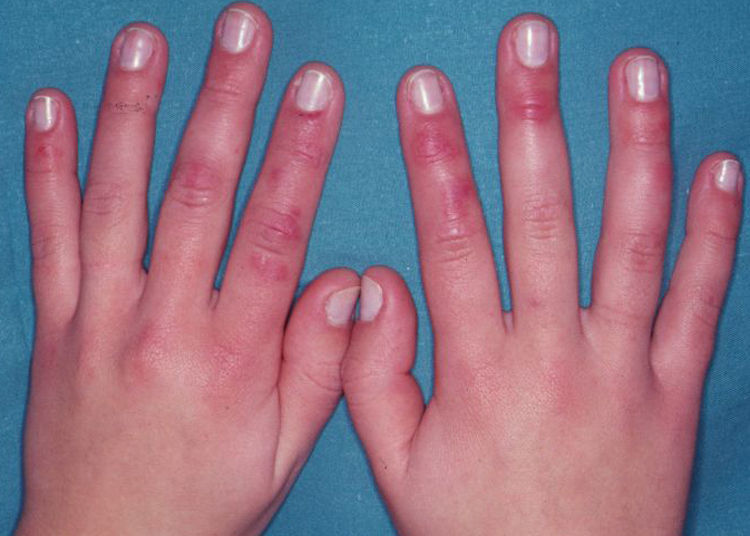
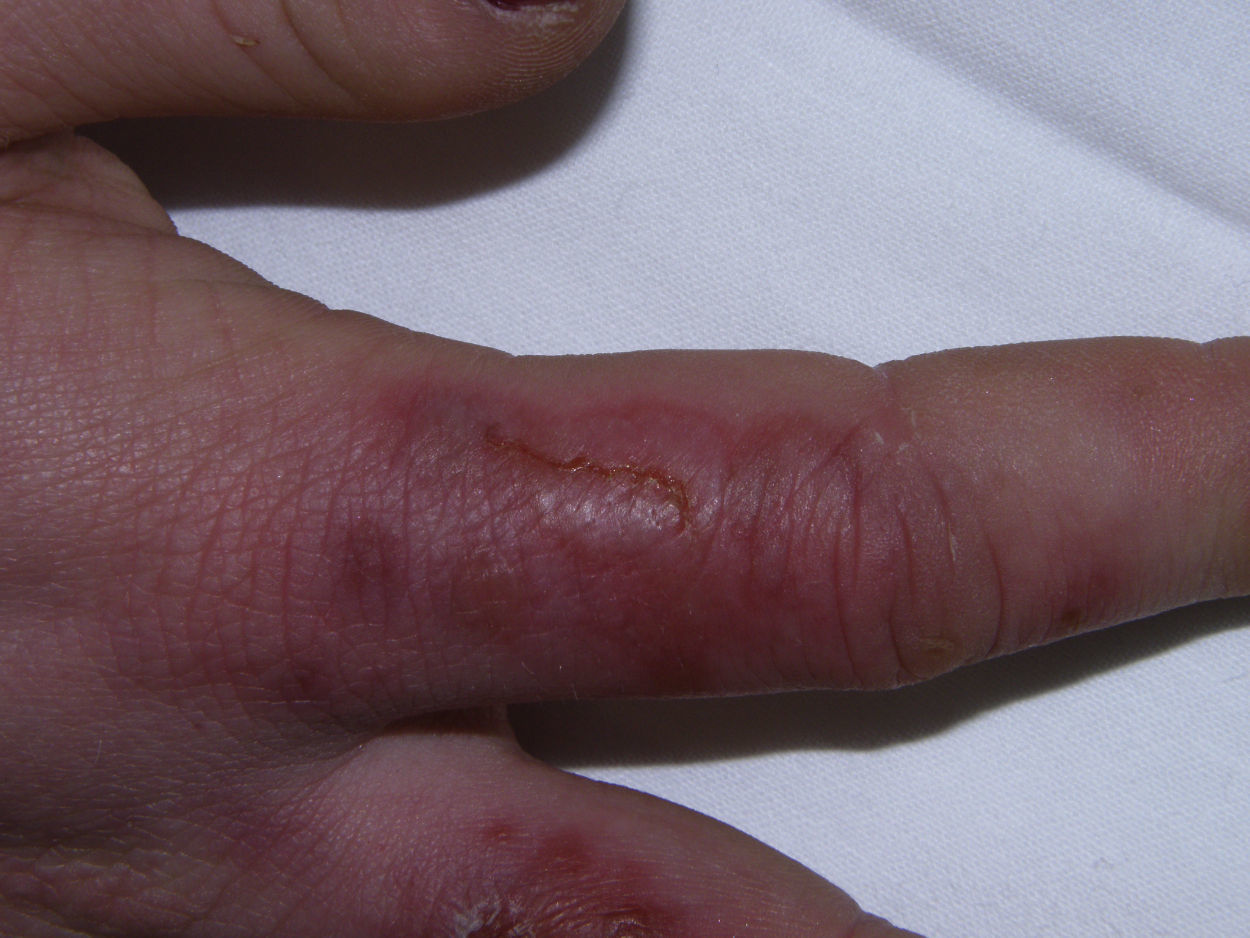
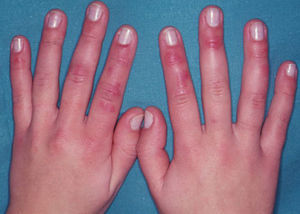
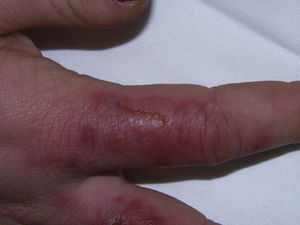
Respecto a la clínica, son pápulas, placas o nódulos violáceos, de distribución bilateral y simétrica, que con frecuencia asientan en la cara dorsal y lateral de los dedos de las manos (fig. 1), aunque también pueden verse en los dedos de los pies, la superficie palmoplantar, los talones, la nariz o los pabellones. Los pacientes pueden manifestar sensación de dolor, escozor o prurito en las zonas afectadas, y si el daño es intenso pueden aparecer ampollas como consecuencia del edema en la dermis (fig. 2). Las complicaciones pueden ser locales en forma de fisuras dolorosas, sobreinfección o la formación de verdades úlceras. Las lesiones duran algunas semanas, si bien es posible el advenimiento de brotes sucesivos a lo largo del mismo invierno. Los episodios pueden repetirse durante unos años, tras los cuales a menudo se alcanza la curación definitiva. En ausencia de tratamiento, las lesiones curan de forma espontánea, sin secuelas6.
Esta clínica, a menudo banal, favorece que no sea un motivo de consulta frecuente en dermatología. Los sabañones son —o eran— con frecuencia diagnosticados por el propio paciente, por lo que no hay —o había— demanda de asistencia médica si él mismo reconoce los síntomas. Sin embargo, las mejoras indudables en las condiciones de vida de la población y el calentamiento global del planeta, con el consiguiente incremento de las temperaturas, han hecho disminuir la frecuencia de aparición de este proceso.
La paniculitis a frigore se considera una forma profunda de perniosis y constituye una verdadera hipodermitis que en la clínica se traduce por placas o nódulos violáceos, sensibles al tacto, que asientan casi siempre en la cara externa de los muslos u otras áreas de piel con abundante tejido graso. Es también más frecuente en las mujeres, en especial si son obesas. En ocasiones las lesiones pueden ulcerarse y se acompañan de hiperqueratosis folicular. Este tipo de perniosis profunda también se ha descrito en mujeres amazonas que visten pantalones de montar ajustados29.
DiagnósticoEl diagnóstico de esta entidad es clínico. La historia clínica y la observación de lesiones características permitirán llegar al diagnóstico en la mayor parte de las ocasiones. En caso de duda, la realización de una biopsia puede resultar de ayuda. Tres son los signos microscópicos cardinales que, en caso de encontrarse asociados, son muy característicos de perniosis: edema en la dermis superficial, un infiltrado linfocitario superficial y profundo intenso, y el predominio del infiltrado en profundidad alrededor de las glándulas ecrinas30–32. Otros signos evocadores son la presencia de queratinocitos necróticos aislados sin vacuolización de las células basales ni engrosamiento de la membrana basal, edema y engrosamiento de las paredes de los vasos, y la existencia de trombos en los pequeños capilares de la dermis.
Diagnóstico diferencialLa verdadera dificultad que el diagnóstico de esta condición entraña es su distinción con otros procesos que, aunque de muy distinta índole, pueden originar lesiones de aspecto muy similar, en relación o no con el descenso de la temperatura ambiental en los meses más fríos; o lo que es lo mismo, que las lesiones, aun teniendo una clínica y microscopia similar a la de la perniosis idiopática, son en realidad el reflejo de una enfermedad sistémica acompañante.
CongelacionesEn este diagnóstico diferencial es necesario considerar, en primer lugar, las congelaciones que con frecuencia se observan en los dedos de los pies y más raramente en las manos. Podemos verlas en dos situaciones principales: a) en exposiciones prolongadas al frío muy intenso, en general en zonas de montaña a gran altitud, y b) en individuos sin domicilio que viven en la calle durante los inviernos rigurosos. Si bien las congelaciones de alta montaña no son verdaderamente del dominio habitual del dermatólogo, las de los pacientes «sin techo» sí pueden ser motivo de consulta dermatológica en el medio hospitalario. En estos pacientes la desnutrición, sumada a los problemas arteriales y neurológicos, puede favorecer las congelaciones o ser responsable de un daño tisular más importante. El síntoma principal es un dolor intenso que, de forma progresiva, va desapareciendo para dejar paso a una anestesia completa y la lividez de la zona congelada. Se pueden ver, además, ampollas, áreas de necrosis superficial o placas de gangrena más o menos profunda6.
Acrocianosis y fenómeno de RaynaudLa acrocianosis consiste en la coloración cianótica de las manos y la cara, que a menudo adopta un patrón parcheado. Puede tratarse de una anomalía transitoria tras la exposición al frío, pero lo más frecuente es que persista durante todo el invierno, e incluso en los meses de verano. A menudo existe una historia familiar, lo que sugiere una base genética en el desarrollo de esta condición. Suele iniciarse en la adolescencia y persiste a lo largo de la vida adulta. Si el trastorno se inicia en la vida adulta, debe considerarse la posibilidad de un síndrome mieloproliferativo asociado. Como ocurre en la perniosis, parece que el trastorno primario reside en la microcirculación, de forma que las arteriolas reaccionan de forma exagerada al frío con vasoconstricción, mientras que los vasos más pequeños, en especial los del plexo venoso subpapilar, se mantienen dilatados. La acrocianosis puede ocurrir de manera simultánea con perniosis, livedo reticularis y eritrocianosis (eritema violáceo persistente en las zonas de piel con abundante tejido adiposo, como los muslos, las nalgas o los antebrazos)33.
El diagnóstico de acrocianosis es clínico. La observación de una coloración cianótica parcheada de las extremidades en presencia de pulsos periféricos y ausencia de oclusión venosa es sugestiva de esta entidad. Debe distinguirse del fenómeno de Raynaud. En este trastorno el cambio de coloración no es persistente sino episódico, y afecta a la piel de los dedos, tanto de las manos como de los pies. Se debe al espasmo de las arterias digitales tras el contacto con el frío, lo que resulta en un cambio de color de los dedos, que pasan del blanco al azul y al rojo de manera sucesiva y en pocos minutos34.
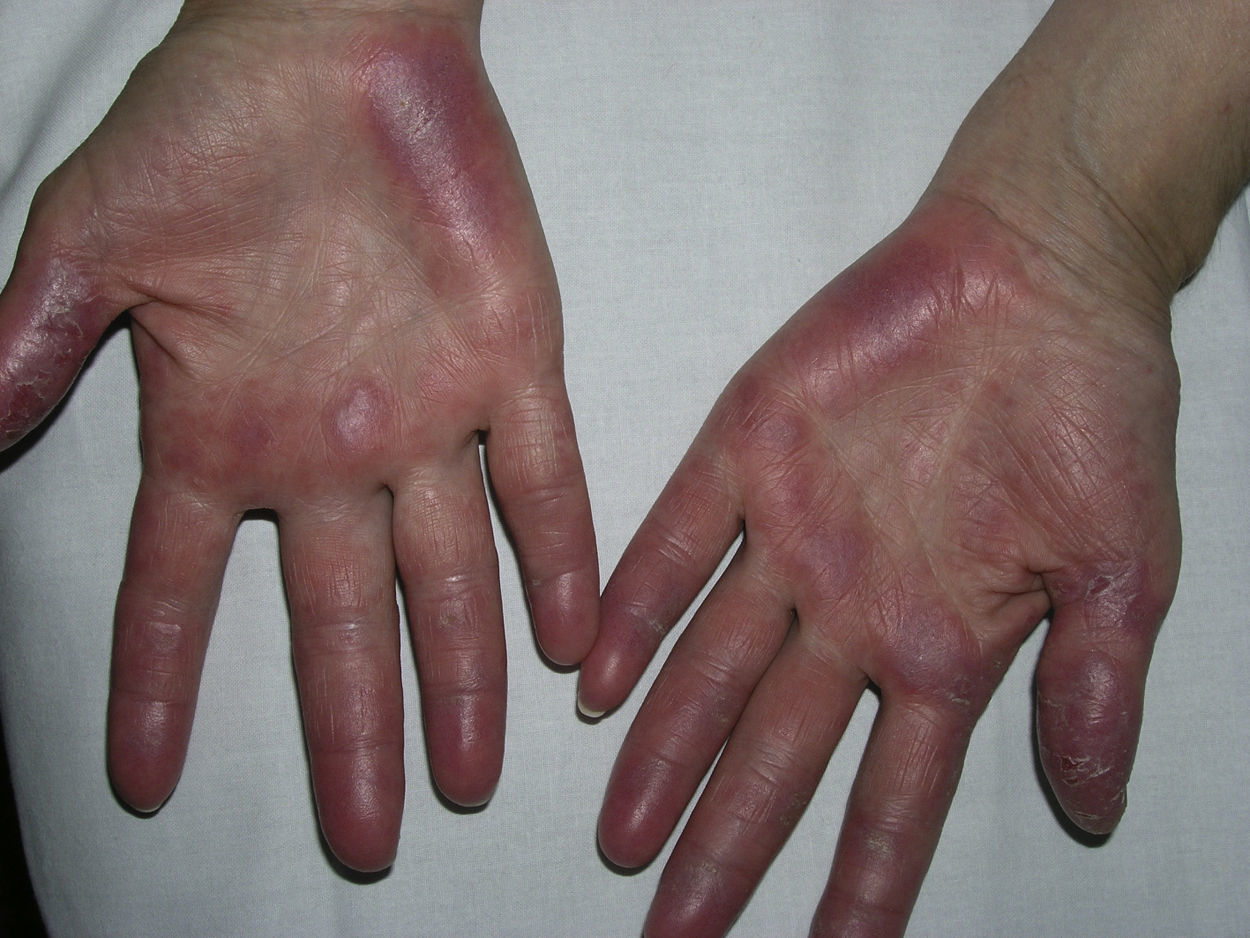
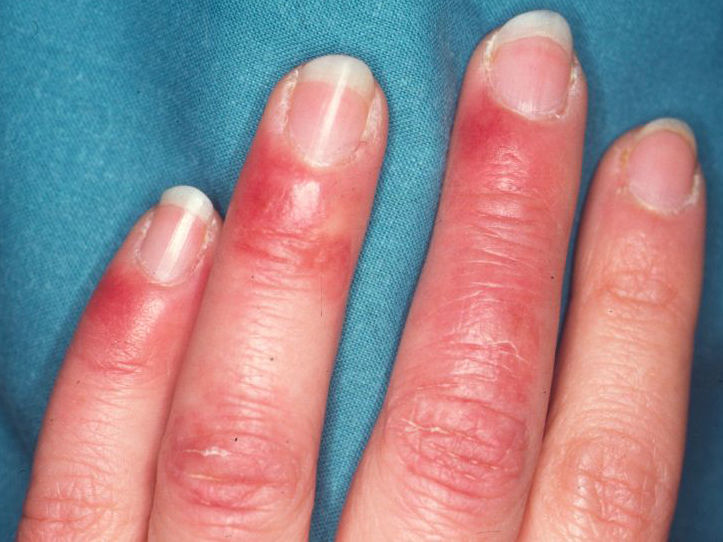
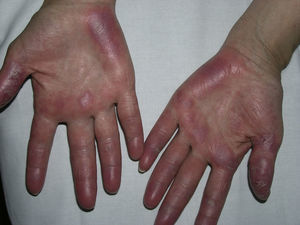
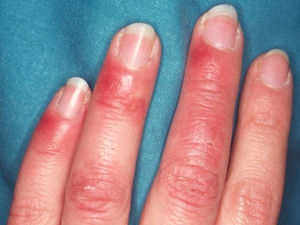
Lesiones perniosiformes en el lupus eritematoso o perniosis lúpicaEl diagnóstico diferencial más complicado de la perniosis idiopática lo constituyen las lesiones acrales del lupus eritematoso (LE), que en ocasiones también pueden ser desencadenadas por el frío. Este es el llamado lupus perniosiforme de Hutchinson (en inglés, chilblain lupus) o perniosis lúpica o lupus eritematoso pernio. Bajo este término se incluyen dos tipos de lesiones. Por un lado, las lesiones específicas de LE cutáneo, que a veces pueden asentar de manera persistente en las caras dorsal y palmar de manos y pies, adquiriendo también un aspecto similar al de las lesiones de perniosis (fig. 3). Por otro, las lesiones que, afectando sobre todo los dedos de las manos y los pies, y a veces los muslos, los pabellones auriculares, la nariz, los codos o las rodillas, siguen un ritmo estacional (se desencadenan con el frío durante el invierno y se resuelven en verano) y consisten en máculas, pápulas y nódulos eritematovioláceos o purpúricos, que resultan dolorosos y pueden ulcerarse (fig. 4). Solo este segundo grupo de lesiones debería incluirse bajo el concepto de perniosis lúpica. Estas lesiones perniosiformes pueden ser la única manifestación de la enfermedad, pero es frecuente que se presenten junto a otras lesiones cutáneas de LE, de cualquier tipo, o incluso que el paciente cumpla criterios de LE sistémico (LES); la situación clínica más característica es la de una paciente que en verano presenta lesiones cutáneas fotoinducidas de LE cutáneo subagudo, tiene anticuerpos anti-Ro y en invierno desarrolla lesiones de perniosis en las zonas acrales.
Según algunos autores, es requisito para su diagnóstico demostrar en estas lesiones cambios microscópicos, ya sea en la hematoxilina-eosina (HE) o mediante inmunofluorescencia directa (IFD), propios del LE35,36. No obstante, estos cambios no siempre están presentes, y cuando es así, su distinción con la perniosis idiopática no es fácil14,17,31,32,37. La clínica en ambos casos es superponible, y en la microscopia los hallazgos pueden ser bastante similares. En este sentido, se han realizado varios estudios que intentan demostrar la existencia de criterios microscópicos capaces de distinguir una perniosis idiopática de la asociada a un LE14,17,31,32. De ser así, de una manera categórica estaría justificada la realización de una biopsia para distinguir ambas situaciones. Sin embargo, los resultados no han sido homogéneos en todos los estudios. Para la mayoría de autores la observación de un infiltrado linfocitario alrededor de las glándulas ecrinas es el hallazgo con mayor capacidad de discriminación entre ambas situaciones, de forma que su presencia sugiere el diagnóstico de perniosis idiopática. Por el contrario, la existencia de una vacuolización de la capa basal y la ausencia de inflamación alrededor de las glándulas ecrinas apoyaría el diagnóstico de perniosis lúpica. A pesar de todo, los límites entre ambas situaciones no siempre son claros, por lo que la realización rutinaria de una biopsia ante el diagnóstico clínico de perniosis, siempre incómoda y dolorosa para el paciente, no parece justificable. Sí es aconsejable realizar análisis generales de sangre y orina, además de la determinación de ANA y anticuerpos antifosfolípidos18, así como el seguimiento clínico del paciente, en especial si se trata de mujeres y la perniosis es intensa y de duración prolongada, más allá de los meses invernales38.
Los mecanismos precisos que conducen a la perniosis lúpica se desconocen. Además del factor climático —es curioso que este cuadro sea prácticamente desconocido en Estados Unidos—, que induciría la vasoconstricción prolongada de los capilares de la dermis y la consiguiente hipoxia e inflamación del tejido, la hiperviscosidad de la sangre, favorecida por las anomalías inmunológicas propias de estos pacientes con LE, podría desempeñar un papel fundamental. En este sentido, se ha señalado la mayor frecuencia de ANA, de factor reumatoide y de hipergammaglobulinemia en pacientes con perniosis lúpica, así como la mayor asociación de este trastorno al LE cutáneo subagudo, cuyos pacientes son portadores con frecuencia del anticuerpo anti-Ro39–41. En la descripción original de Rowell del síndrome que lleva su nombre, las pacientes, además de las lesiones tipo eritema multiforme —que para la mayoría de los autores en la actualidad se considera que son lesiones de LE cutáneo subagudo—, con frecuencia desarrollaban en invierno otras lesiones perniosiformes en las manos42. Algunos autores han apuntado la posibilidad de que el anticoagulante lúpico podría también desempeñar un papel en el desarrollo de las lesiones perniosiformes, en el contexto de un LE o no, al observar a algunos pacientes con este tipo de lesiones que desarrollaron un síndrome antifosfolípido completo o simplemente eran portadores de anticuerpos antifosfolípido sin más18,19.
Por otro lado, en los pacientes con LE pueden observarse también lesiones acrales con una clínica muy similar a la perniosis pero que suelen ser persistentes y no siguen un ritmo estacional, y en las que el término «perniosis lúpica» es difícilmente aplicable. A menudo a estas lesiones se les atribuye como sustrato anatomopatológico la presencia de una «vasculitis», entendiendo como tal la inflamación asociada a algún tipo de lesión en la pared o en el interior del vaso. Pero esto no se ha demostrado de manera fehaciente. En la clínica, las lesiones suelen afectar los pulpejos de los dedos o las palmas y plantas, en forma de un eritema violáceo, doloroso, a veces con costras o ulceraciones en su superficie como consecuencia de la isquemia secundaria al daño vascular. En otras ocasiones predominan las lesiones atróficas, nacaradas, tipo «atrofia blanca», también signo de isquemia capilar. De forma excepcional, se ha descrito la necrosis completa del tercio distal de los dedos sin que exista ningún otro factor precipitante de isquemia, como pudiera ser la presencia de crioglobulinas o anticuerpos antifosfolípidos43,44. Este tipo de lesiones, cualquiera que sea la intensidad de su manifestación, suele verse en pacientes afectados de un LES o, al menos si no cumple criterios, con actividad inmunológica acompañante. La biopsia puede indicarnos si estamos ante una lesión específica de LE o una lesión de vasculitis. En este sentido, llaman la atención los resultados de un estudio reciente realizado en 50 pacientes con LES que desarrollaron lesiones en la manos y en cuya biopsia se observó que hasta en el 92% de los casos los cambios microscópicos eran de LE45. Los autores concluyen que las lesiones acrales en los pacientes con LE son polimorfas desde el punto de vista clínico y que es preciso realizar una biopsia antes de afirmar que son lesiones de vasculitis, con todo lo que esta afirmación puede llevar implícito.
Vasculitis y seudovasculitisLa mayoría de las entidades que son capaces de ocasionar fenómenos de cianosis y necrosis en la piel como consecuencia de anomalías en los vasos sanguíneos que de una manera u otra conducen a su obstrucción, pueden dar lugar a lesiones de tipo perniosiforme que casi siempre irán acompañadas de otras anomalías, como livedo reticularis, ampollas hemorrágicas, escaras y ulceraciones necróticas. La oclusión puede deberse a la formación de émbolos (mixoma cardiaco, enfermedad por émbolos de colesterol, endocarditis infecciosa), a un fenómeno de trombosis (agregación de plaquetas, síndrome antifosfolipídico, crioglobulinas), al vasoespasmo, en general inducido por fármacos, o a alguna anomalía de la pared vascular (calcifilaxis, enfermedad de Buerger). Con frecuencia todos estos procesos, muy heterogéneos en cuanto a su origen, se agrupan bajo el término de «seudovasculitis», ya que con frecuencia simulan una vasculitis clásica46,47. En estas situaciones la clínica cutánea, el contexto general del paciente y la biopsia de piel resultarán decisivos en la confirmación del diagnóstico.
Lupus pernioCuando las lesiones perniosiformes se localizan en la cara, en especial en la nariz y en los pabellones auriculares, deben evocar asimismo el diagnóstico de LE, pero también el de una sarcoidosis en su variante lupus pernio. En este caso, los cambios microscópicos permitirán llegar al diagnóstico definitivo48.
Acroqueratosis paraneoplásica de BazexPero no siempre los cambios violáceos en la piel de estas zonas acras de la cara suponen el diagnóstico de perniosis o lesiones perniosifomes. Cuando estas lesiones violáceas en los pabellones auriculares y en la nariz se asocian a una dermatosis crónica e hiperqueratósica en los dedos de las manos y los pies, constituyen el cuadro clínico característico de la acroqueratosis paraneoplásica de Bazex, una entidad que afecta con preferencia a los varones y que aparece como consecuencia de un cáncer de las vías aéreas o de la vía digestiva superior49,50.
Enfermedad microgeódicaAnte la presencia de lesiones perniosiformes en los niños, el diagnóstico diferencial incluye, además de las entidades ya comentadas, la posibilidad de una enfermedad microgeódica, un proceso que afecta la estructura ósea de los dedos de las manos y los pies y que induce la aparición de lesiones cutáneas en los dedos afectados similares a la clínica de la perniosis. De forma característica, esta condición ocurre en invierno y se resuelve en aproximadamente 6 meses desde su inicio, tanto en la clínica como en la radiología. El diagnóstico es radiológico, con la aparición de áreas de osteoporosis y/o esclerosis en la diáfisis junto con rarefacción de la metáfisis y erosión de la cortical, a menudo acompañada de neoformación de hueso subperióstico. Estos cambios parecen secundarios a una insuficiencia vascular, que resulta en infarto óseo, como consecuencia de un intenso vasoespasmo precipitado por el frío51,52.
Lesiones perniosiformes en fumadoras de crackEn mujeres consumidoras de forma continuada de crack (cocaína-crack) se han descrito alteraciones en las manos entre las que se incluye el desarrollo de lesiones perniosiformes. «Crack» es el nombre vulgar que se utiliza para denominar a la cocaína procesada a partir de la cocaína clorhidrato, y el término proviene del ruido que esta forma de cocaína produce cuando se fuma. Se obtiene tras la adición de soda a la cocaína clorhidrato acuosa y posterior calentamiento hasta que la cocaína precipita en forma de pequeños gránulos (pellets). La mezcla se enfría y se obtienen unos cristales que se utilizan para fumar en pipas especiales. Algunos cambios muy específicos, como quemaduras y lesiones hiperqueratósicas y negruzcas en las manos, se han asociado al uso de estas pipas y han determinado la introducción del término «manos del crack». Además de estos cambios, recientemente se ha comunicado la observación, en mujeres que consumen con asiduidad esta droga, de la tríada formada por lesiones perniosiformes en los pulpejos de las manos, atrofia de los mismos y la curvatura en pico de loro de la lámina ungueal, todo ello asociado a un engrosamiento de la piel de las manos, que a menudo aparecen frías y entumecidas53. Todas estas alteraciones, que recordarían a las que se observan en los pacientes con esclerodermia, se atribuyen a la existencia de una vasoconstricción prolongada y la consiguiente hipoxia, inducida por la cocaína en individuos susceptibles.
Lesiones perniosiformes por dermatófitosAlgunas dermatofitosis causadas por Trichophyton verrucosum pueden ocasionar de forma excepcional y bajo determinadas circunstancias —como la exposición frecuente al frío o el uso prolongado de corticoesteroides tópicos— unas lesiones que remedan el cuadro clínico de perniosis54. T. verrucosum es un hongo zoofílico que causa la mayoría de las dermatofitosis en el ganado. La transmisión al hombre ha sido, hasta hace poco, rara. Una de las razones para explicar el incremento de la infección en los humanos y en los animales parece ser la disminución de la inmunización del ganado.
Otros procesosFinalmente, numerosas dermatosis pueden tener, de forma habitual, una localización acral, por lo que el diagnóstico diferencial con ellas debe tenerse siempre presente. Entre ellas cabe destacar el eritema multiforme, el granuloma anular e incluso las metástasis a distancia de un carcinoma de mama o de pulmón55.
TratamientoEl tratamiento de la perniosis, sea cual sea la situación clínica en la que se desarrolle, es bastante decepcionante. En primer lugar, las medidas de protección al frío mediante la indumentaria adecuada y el acondicionamiento térmico de las habitaciones del hogar siempre resultarán determinantes a la hora de reducir la frecuencia de los brotes. En la literatura se recoge la eficacia empírica de la aplicación tópica de los corticoides, el ácido nicotínico o el minoxidilo6.
Dentro de los tratamientos sistémicos, solo los antagonistas del calcio o los bloqueadores de los canales del calcio —en concreto el nifedipino— han sido objeto de pequeños estudios controlados en pacientes con perniosis idiopática56,57. Estos fármacos son potentes vasodilatadores, además de tener cierto efecto inmunomodulador y antiagregante de las plaquetas. Incluye un amplio número de medicamentos que se clasifican según su estructura química y muestran diferencias respecto a su acción y características farmacológicas. El nifedipino es el que tiene un efecto vasodilatador periférico más potente, por lo que puede resultar útil en el tratamiento de la perniosis. Se administra a dosis entre 20 y 60mg/día, y se aconseja el uso de preparados de liberación retardada. Si se tolera bien, es aconsejable mantener el tratamiento durante los meses de frío. Sin embargo, los efectos secundarios son frecuentes, en especial los asociados a la vasodilatación: cefaleas, mareo, flushing, edemas, etc. Otro antagonista del calcio con un perfil de acción muy similar al nifedipino es el felodipino, pero a diferencia del anterior tiene una vida media mas prolongada y permite una dosificación más cómoda, aunque sus efectos secundarios son similares. El diltiazem constituye una alternativa cuando los anteriores no se toleran, ya que su efecto vasodilatador periférico no es tan potente, pero por este mismo motivo su eficacia en el tratamiento de la perniosis puede verse reducida58,59. Por otro lado, se ha demostrado la ineficacia de administrar vitamina D3 por vía oral en el tratamiento de la perniosis60.
Cuando las lesiones perniosiformes se observan en el contexto de una enfermedad autoinmune, el uso de los antagonistas del calcio resulta igualmente útil y constituyen la primera línea de tratamiento. Sin embargo, pueden resultar insuficientes. En el contexto de un LE, el uso de los fármacos inmunomoduladores indicados en esta enfermedad puede ser eficaz en caso de que estas lesiones resulten especialmente pertinaces: los antipalúdicos, los glucocorticoides orales o los inmunosupresores como el micofenolato mofetilo61 o el metotrexato.
Finalmente, se ha descrito la posible utilidad de la fototerapia con UVA-1 en el tratamiento de los trastornos acrales de tipo isquémico (enfermedad de Raynaud refractaria al tratamiento estándar, lesiones digitales tipo perniosis y ulceraciones) en los pacientes con enfermedades autoinmunes como el LES y la esclerodermia sistémica62. Sin embargo, es necesario realizar estudios más amplios antes de confirmar esta afirmación. La fototerapia con UVA es ineficaz en la profilaxis de la perniosis63.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.