Revisar la utilidad a largo plazo del manejo percutáneo de los papilomas de mama mediante la extirpación con BAV guiada por ecografía.
Material y métodoSe realizó un estudio retrospectivo de las 122 lesiones papilares (entre 3-30mm, media 10mm) extirpadas con BAV guiada por ecografía en nuestro hospital entre abril de 2010 y abril de 2016, en 102 pacientes con edades comprendidas entre 22 y 85 años (media 59). Presentaban secreción uniorificial 74 lesiones en 68 pacientes. El protocolo de seguimiento después de la BAV fue realizar ecografía en 1-2, 6-8 y 12-14 meses, y posteriormente, de forma anual. Si en los controles se detectaban hallazgos sospechosos de papiloma residual o recidivante se realizaba una BAV de rescate.
ResultadosEl resultado de la BAV en las 122 lesiones fue: 114 papilomas benignos (PB), 6 PB con atipia, 2 PB con carcinoma intraductal. Se realizó seguimiento ecográfico (6-72 meses, media 54) en las 120 lesiones benignas (100 pacientes). Se sospechó recaída local en 19 PB (19 pacientes, 13 residual y 6 recidivante) y en 4 PB (3 pacientes, recaída a distancia o papilomatosis múltiple). Se realizó una nueva BAV en 18 PB con sospecha de recaída local (18 lesiones) y en un PB con recaída a distancia (2 lesiones). En 15 lesiones el resultado fue de PB, en una, de PB con atipia y en 4, de fibrosis. No hubo falsos negativos (carcinomas) en el seguimiento. En una paciente, un PB con recidiva en el interior del pezón se extirpó con cirugía. Dos pacientes desarrollaron papilomatosis múltiple incontable y no se realizó BAV. La secreción desapareció en 73 papilomas (67 pacientes).
ConclusiónEl tratamiento percutáneo mediante la extirpación con BAV guiada por ecografía es efectivo en la mayoría de las pacientes con PB o BP con atipia, y seguro en el seguimiento a largo plazo.
To review long-term outcomes of the percutaneous management of breast papillomas by US-guided vacuum-assisted removal (US-VAR).
Material and methodA retrospective study was conducted of 122 papillary lesions (mean size 10mm, range 3-30mm) removed with US-VAR in our hospital between April 2010 and April 2016 from 102 patients (mean age 59 years, range 22-85 years). Pathological discharge was present in 74 lesions (68 patients). US follow-up was performed at 1-2, 6-8, and 12-14 months after US-VAR, followed by annually. When a residual or recurrent suspicious papilloma was detected at US follow-up, re-excision by US-VAR was performed.
ResultsAt histology, there were 114 benign papillomas (BP), 6 atypical papillomas, and 2 papillomas with intraductal carcinoma. US follow-up (range 6-72 months, mean 54) was performed in 120 benign lesions (100 patients). US showed local recurrence in 19 BP (13 residual, 6 recurrent) in 19 patients and distant recurrence in 4 BP (multiple papillomatosis) in 3 patients. Re-excision US-VAR was performed in 18 BP with suspected local recurrence (18 patients) and in one atypical papilloma with distant recurrence (2 lesions). Histology showed BP in 15 lesions, atypical papilloma in one lesion and fibrosis in 4. There were no false negatives (carcinomas) at follow-up. In one patient, one recurrent papilloma grew inside the nipple and was surgically excised. In 2 patients with multiple recurrent papillomas in different locations, US-VAR was not performed. Nipple discharge disappeared in 73 papillary lesions in 67 patients.
ConclusionUS-VAR allows percutaneous long-term management in most patients with papillomas and is a satisfactory alternative to surgery.
Los papilomas benignos (PB) suelen presentar secreción uniorificial, ocasionalmente son lesiones palpables y algo menos de la mitad se diagnostican en los estudios de cribado de pacientes asintomáticas1.
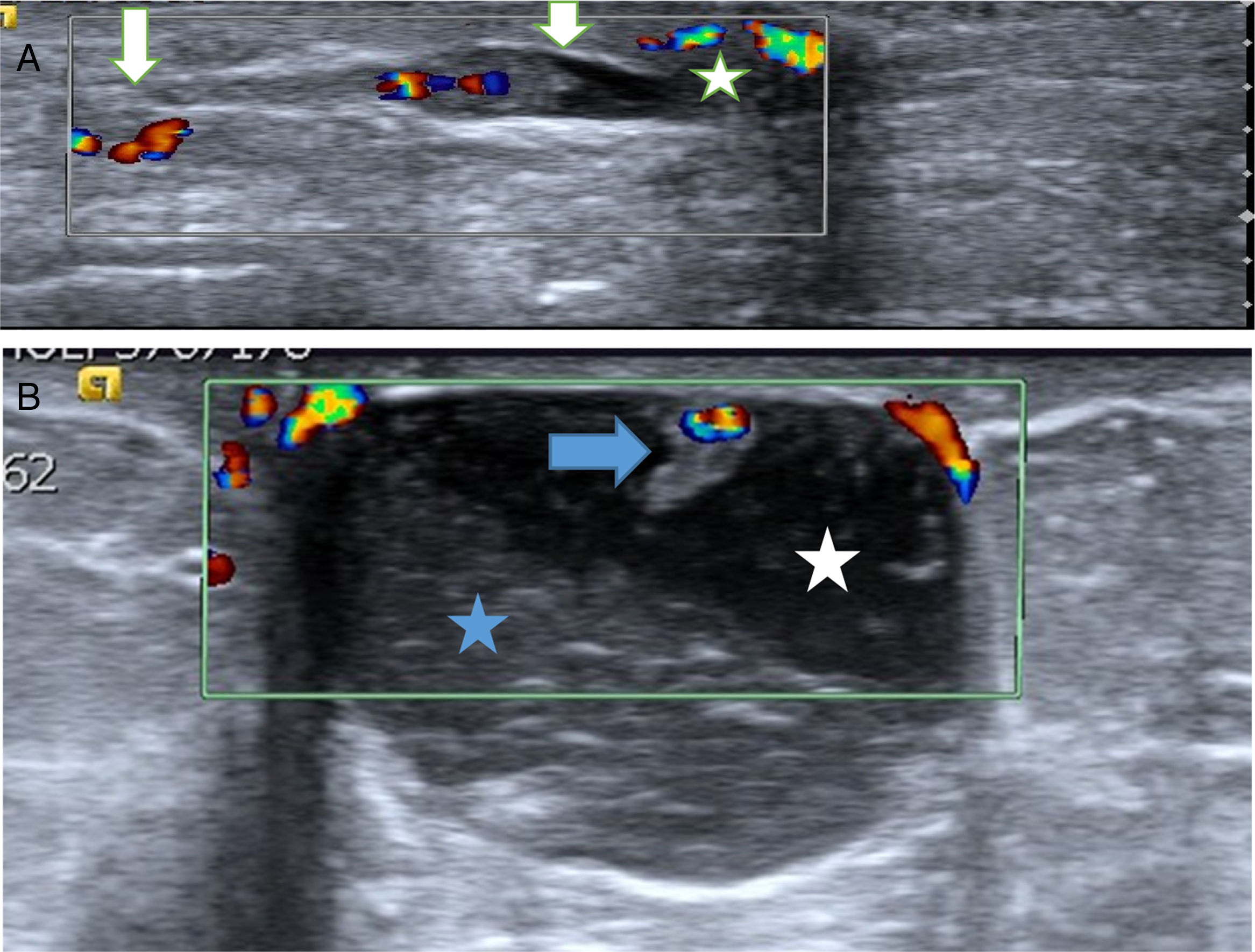
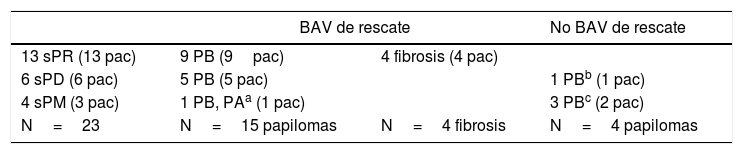
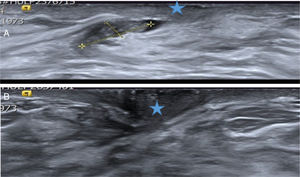
La mayor parte de los PB se diagnostican mediante ecografía2,3. Pueden presentar hallazgos ecográficos muy característicos (fig. 1A y B). En ocasiones son nódulos similares a los fibroadenomas y con menos frecuencia son lesiones sospechosas de malignidad (fig. 2 A)4,5.
A. Probable papiloma benigno (PB). Hallazgo ecográfico más frecuente y característico de PB. Paciente de 43 años con secreción uniorificial de mama izquierda. En la ecografía se apreció una lesión ecogénica con flujo doppler-color (flechas blancas) en el interior de un ducto dilatado (estructura tubular anecoica) que se correspondía con el ducto secretor, cercano al pezón (estrella). Hallazgo BIRADS 3. La BAV confirmó el diagnóstico de PB. B. Probable PB intraquístico. Hallazgo ecográfico poco frecuente pero característico de PB. Paciente de 53 años que acudió por nódulo palpable periareolar de mama derecha. La ecografía mostró una lesión quística con contenido espeso (estrella azul) sobre líquido menos espeso, anecoico (estrella blanca). En la pared superior del quiste se apreció un nódulo ecogénico con flujo doppler-color (sólido), característico de un PB intraquístico (flecha azul). Hallazgo BIRADS 3. La BAV confirmó el diagnóstico de PB.
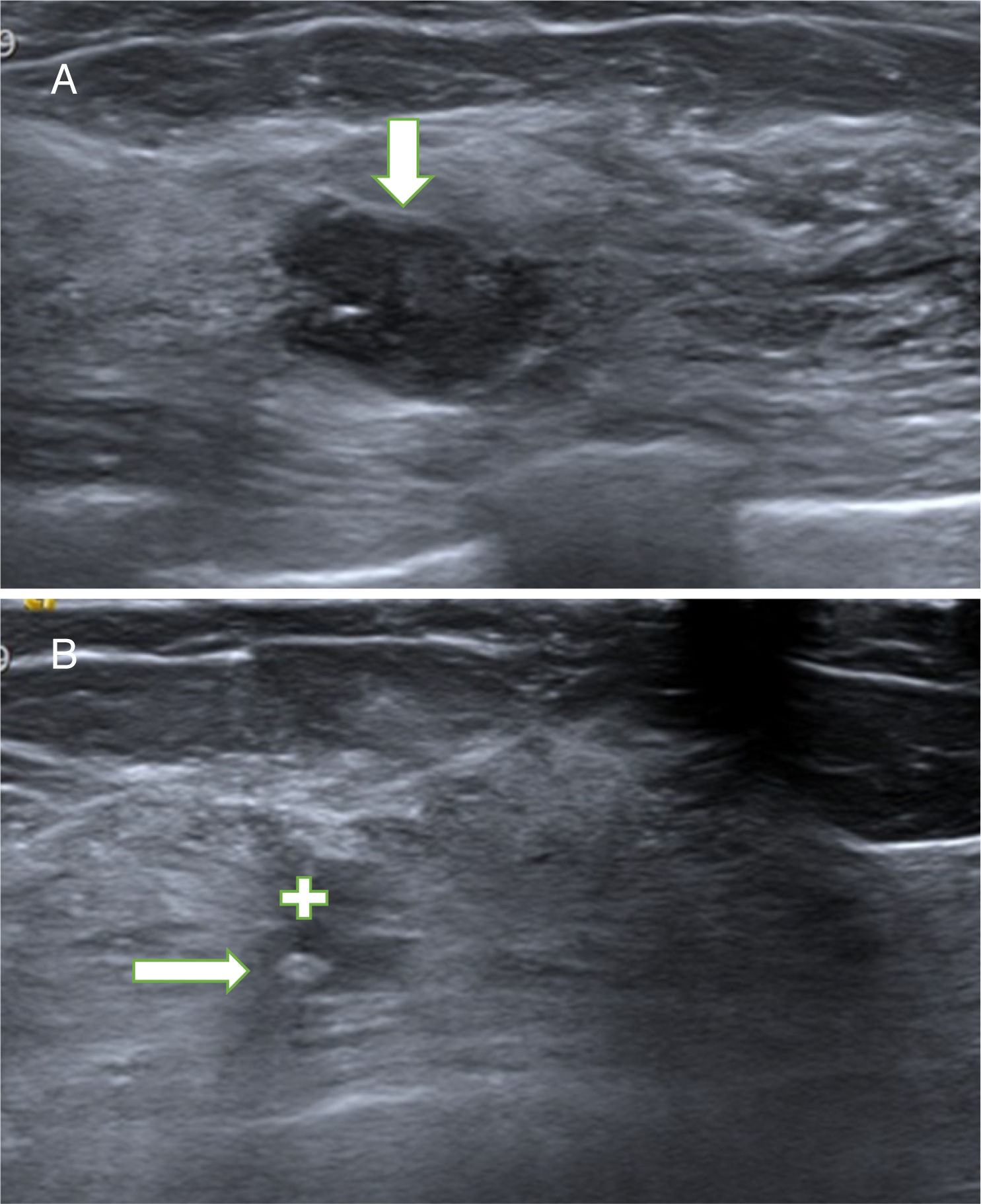
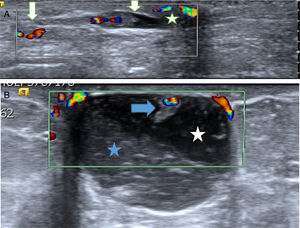
A. Papiloma atípico (PA). Paciente de 54 años con nódulo no palpable en la mama izquierda que se detectó en mamografía y ecografías de cribado. La ecografía mostró un nódulo sólido (hipoecogénico) de contornos polilobulados, parcialmente bien circunscrito, hallazgo BIRADS 4A. El diagnóstico de sospecha fue de fibroadenoma. La BAG obtuvo el diagnóstico de PA. La extirpación con BAV confirmó el diagnóstico de PA. B. Cicatriz con marcador. Control ecográfico a los 35 meses. La ecografía mostró un área irregular hipoecogénica (cruz blanca), estable desde el primer control a los 2 meses, relacionada con la fibrosis secundaria a la BAV. En el interior de la cicatriz se objetiva el marcador metálico (flecha) que se colocó después de la BAV para facilitar la localización del lecho de la biopsia por si el resultado hubiese sido un carcinoma papilar.
El PB es una lesión heterogénea que ocasionalmente puede presentar focos de hiperplasia epitelial atípica (papiloma benigno con atipia [PA]) o de carcinoma papilar (CP). Por esta razón, el diagnóstico de PB mediante la BAG puede infraestimar un CP y su manejo suele ser quirúrgico6–8. Esta infraestimación oscila entre el 9,7 y el 3,1% cuando la BAG se realiza con guía ecográfica y agujas de calibre entre 18 y 11G9–11. Algunos autores no han encontrado infraestimación de la BAG en los PB de pequeño tamaño BIRADS 3 o de baja sospecha y proponen su manejo conservador mediante seguimiento de imagen12.
La precisión diagnóstica de la biopsia asistida por vacío (BAV) es mayor que la de la BAG, ya que obtiene cilindros de mayor calibre13–17. En 2 estudios recientes se encontró una infraestimación del PB a CP con la BAV del 3 y el 2,8%, con agujas de calibre entre 11 y 8G14,15. Sin embargo, en otros trabajos no se encontró infraestimación en los PB inferiores a 15mm16 o cuando la BAV se realizaba con intención de extirpar el papiloma17–20. Algunos autores han tratado la secreción uniorificial originada por los PB mediante BAV con resultados variables21–23.
Las series publicadas sobre la extirpación de papilomas con BAV guiada por ecografía tienen la limitación de estudiar un escaso número de pacientes o de no realizar seguimiento a largo plazo17–23. El propósito de este estudio retrospectivo es valorar la utilidad de la extirpación con BAV guiada por ecografía de los papilomas en una serie amplia de pacientes en las que hemos realizado un seguimiento a largo plazo.
Material y métodosSe realizó un estudio retrospectivo de las 122 lesiones papilares (entre 3-30mm, media 10mm) extirpadas con BAV guiada por ecografía, entre abril de 2010 y abril de 2016, en 102 pacientes con edades comprendidas entre 22 y 85 años (media 59). Las BAV fueron solicitadas desde los servicios de ginecología y cirugía. Se informó a la paciente de las ventajas e inconvenientes del procedimiento y se obtuvo el consentimiento por escrito. Este estudio obtuvo la evaluación favorable del comité de ética.
Las lesiones incluían 32 PB y 3 PA diagnosticados previamente con BAG, la mayoría nódulos BIRADS 4 asintomáticos. La BAG se realizó para descartar malignidad, pero sin sospechar el diagnóstico de papiloma.
En 87 lesiones no se realizó BAG previa y se consideraron probables PB (pPB) por los siguientes hallazgos ecográficos: 1) lesiones de aspecto probablemente benigno, asociadas o no a secreción uniorificial, en el interior de un ducto dilatado, con señal doppler-color o que se correspondían con defectos de repleción en la galactografía, y 2) lesiones de aspecto probablemente benigno en la pared de un quiste, con señal doppler-color (fig. 1 A y B). La secreción uniorificial se asociaba a 74 pPB. En la tabla 1 se recogen la clínica y la clasificación BIRADS de todas las lesiones.
Hallazgos clínicos y clasificación BIRADS de las lesiones papilares extirpadas con biopsia asistida por vacío
| pPB (sin BAG previa) | Papilomas (BAG previa) | ||
|---|---|---|---|
| N=122 lesiones (102 pac) | 87 (75 pac) | 32 PB (25 pac), 3 PA (2pac) | |
| Tamaño: 3-30mm, media 10mm | 3-30mm, media 9mm | 5-25mm, media 13mm | |
| No palpables con secreción | 74 | ||
| Palpables sin secreción | 2 | 3 (3 PB) | |
| Asintomáticos | 11 | 32 (29 PB, 3 PA) | |
| BIRADS en ecografía | 3 | 86 | 4 (4 PB) |
| 4A | 1 | 27 (26 PB, 1 PA) | |
| 4B | 4 (2 PB, 2 PA) | ||
BAG: biopsia con aguja gruesa; PA: papiloma benigno con atipia; pac: pacientes; PB: papiloma benigno; pPB: probable papiloma benigno.
Las extirpaciones con BAV fueron realizadas por 4 radiólogos con dedicación exclusiva a la mama, JMOG (n=111), VCCh (n=6), AVS (n=3) y MJR (n=2), con 17, 15, 4 y 14 años de experiencia, respectivamente, en intervencionismo de mama. El ecógrafo utilizado fue el ACUSON 2000 (Siemens, Berlín, Alemania) con el transductor de 18MHz. El sistema de vacío utilizado fue EnCor (BARD, Tempe, AZ, EE. UU.). En 111 lesiones se utilizó la aguja de calibre 10G y en 11 lesiones se utilizó la aguja de calibre 7G.
La técnica de punción fue de «manos libres». En el procedimiento se utilizaron entre 10-15cc de anestesia local (lidocaína al 2%), que se repartieron entre el punto de punción en la piel, el trayecto y alrededor de la lesión. Posteriormente se introdujo la aguja de la BAV siguiendo el eje longitudinal del papiloma y se colocó la ventana de aspiración debajo de la lesión. Se realizó la aspiración, girando manualmente 180° la ventana, tantas veces como fueran necesarias hasta dejar de ver el papiloma. Se retiró la aguja sin dejar de comprimir con el transductor el lecho de la biopsia, que se mantuvo hasta alcanzar la hemostasia. No se colocó marcador de forma rutinaria, ya que el hematoma y los cambios cicatriciales se utilizaron de referencia para localizar el lecho de la BAV.
El protocolo de seguimiento se consensuó con los departamentos de Ginecología y Cirugía General y consistió en realizar controles ecográficos sucesivos durante el primer año posprocedimiento, en 1-2, 6-8 y 12-14 meses. En los primeros controles, 1-8 meses, se valoraron los cambios cicatriciales de la biopsia y se buscaron signos de papiloma residual (PR). A partir de 12-14 meses se buscaron signos de recaída local, papiloma recidivante (PD, nódulos en el lecho de la biopsia sospechosos de recrecimiento del papiloma extirpado) o de recaída a distancia (PM, papilomatosis múltiple o nódulos sospechosos de papiloma en localizaciones diferentes a la cicatriz de la BAV). En las pacientes sintomáticas se valoró la persistencia o no de la secreción. En las sospechas de recaída (PR, PD o PM) se valoró realizar la BAV de rescate. A partir de los 12-14 meses, el seguimiento se realizó con ecografía anual y, si procedía por edad, se complementó con mamografía.
ResultadosLos resultados de la BAV quedan reflejados en la tabla 2.
Durante el seguimiento (6-72 meses, media 54) de los 120 papilomas (100 pacientes) se sospechó recaída en 23 PB (19%; 22 pacientes) (tabla 3). En 8 PB (8 pacientes) el seguimiento fue inferior al año (6-8 meses) y no mostraron PR.
Resultados del seguimiento (6-72 meses, media 54) de los 120 papilomas diagnosticados con biopsia asistida por vacío
| sPR | sPD | sPM | Sin sospecha de recaída | |
|---|---|---|---|---|
| Intervalo de diagnóstico, meses | 1-6 | 13-24 | 15-24 | |
| 112 PB (93 pac) | 13 (13 pac) | 6 (6 pac) | 4 (3 pac)a | 89 (71 pac) |
| 8 PA (7 pac) | - | - | - | 8 (7 pac) |
| N=120 (100 pac) | N=19 (19 pac) | N=4 (3 pac) | N=97 (78 pac) | |
PA: papiloma benigno con atipia; pac: pacientes; PB: papiloma benigno; sPD: sospecha de recaída local; sPM: sospecha de recaída a distancia en localizaciones diferentes a las de la biopsia asistida por vacío o papilomatosis múltiple; sPR: sospecha de papiloma residual.
El tamaño de las lesiones sospechosas de PR o PD osciló entre 3-8mm, con una media de 5mm.
En 19 PB (19 pacientes) se realizó una segunda BAV de rescate con aguja de calibre 10G y una lesión sospechosa de recidiva en un PB se extirpó con cirugía, ya que se introducía en el interior del pezón (tabla 4). En 4 PB el resultado de la biopsia fue de fibrosis y no se confirmó PR.
Manejo y resultados de la biopsia asistida por vacío de rescate de las lesiones sospechosas de recaída
| BAV de rescate | No BAV de rescate | ||
|---|---|---|---|
| 13 sPR (13 pac) | 9 PB (9pac) | 4 fibrosis (4 pac) | |
| 6 sPD (6 pac) | 5 PB (5 pac) | 1 PBb (1 pac) | |
| 4 sPM (3 pac) | 1 PB, PAa (1 pac) | 3 PBc (2 pac) | |
| N=23 | N=15 papilomas | N=4 fibrosis | N=4 papilomas |
BAV: biopsia asistida por vacío; PA: papiloma benigno con atipia; pac: pacientes; PB: papiloma benigno; sPD: sospecha de recaída local; sPM: sospecha de recaída a distancia en localizaciones diferentes a las de la biopsia asistida por vacío o papilomatosis múltiple; sPR: sospecha de papiloma residual.
El tamaño medio de los 15 PB que presentaron PR o PD fue de 18mm (13-30mm), mientras que la del resto fue de 7mm (3-21mm). La aguja utilizada en la primera BAV fue de calibre 10G en 14 y de calibre 7G en uno.
El seguimiento posterior (6-24 meses, media 17) de los 16 papilomas (15 PB y uno PA) extirpados con la BAV de rescate no mostró signos de recurrencia. En 3 PB y un PA el seguimiento fue inferior al año (6-8 meses).
En ningún caso obtuvimos CP en la BAV de rescate o en la cirugía, por lo que no hubo falsos negativos en la serie.
En 3 PB de 2 pacientes se detectaron incontables pPB a los 15 y 24 meses, en localizaciones diferentes a donde fueron extirpados previamente. En las 2 pacientes se realizaron BAG de las 2 lesiones de mayor tamaño, se obtuvieron PB y se confirmó el diagnóstico de PM. Se realizaron ecografías y RM de seguimiento durante 32 y 25 meses, comprobando la progresión en el número y el tamaño de los papilomas.
Los 2 PB con CP asociado se diagnosticaron en 2 pacientes de 24 y 46 años, que presentaban un pPB de 8mm asociado a secreción (nódulo intraductal BIRADS 3) y un PB de 15mm, asintomático (nódulo polilobulado BIRADS 4A), diagnosticado con BAG, respectivamente. Se colocó marcador en el lecho de la BAV después de conocer el resultado histológico y se extirparon los lechos de la biopsia. En la primera no se objetivó carcinoma residual y en la segunda se apreció un foco de carcinoma in situ residual de 1mm.
Solamente en un PA diagnosticado con BAG se colocó marcador en el lecho de la biopsia inmediatamente después de la BAV (fig. 2B).
La secreción se solucionó en 73 de los 74 papilomas (67 de 68 pacientes). En 5 PB (3 PR y 2 PD) de 5 pacientes, la secreción se solucionó después de la BAV de rescate. La única paciente que requirió cirugía para solucionar la secreción fue la que presentó un PD que creció en el interior del pezón.
La duración de la BAV osciló entre 25-60min (media 40) y fue bien tolerada por todas las pacientes. En 18 pacientes existió un hematoma residual moderado en el lecho de la biopsia, que se manifestó como un nódulo palpable. El tamaño del hematoma osciló entre los 15-25mm en el primer control ecográfico. En 2 pacientes se produjo erosión en el pezón durante el procedimiento, ya que se acercó la aguja a la base del mismo debido a que el papiloma se introducía parcialmente en su interior. Se trataron con medidas de enfermería y cicatrizaron en 8 y 12 días, respectivamente.
En esta serie la BAV ha permitido el manejo percutáneo del 97% (116/120) de los papilomas (98 PB, 8 PA) en el 97% (97/100) de las pacientes, con una tasa de reextirpación con BAV del 15,8% (19/120), aunque en el 12,5% (15/120) se confirmó el diagnóstico de papiloma. No hemos encontrado falsos negativos en la BAV (CP en el seguimiento).
DiscusiónLa extirpación con BAV de los papilomas ha sido descrita en la literatura por varios trabajos que han estudiado series con escaso número de pacientes16–23. Solo 3 autores realizaron un seguimiento ecográfico a largo plazo que permitió valorar la seguridad del tratamiento, es decir, descartar los falsos negativos de la BAV18–20. Kim et al.18 detectaron 5 PR en 33 lesiones (15%), entre 6-13 meses, Bonaventure et al.20, 2 PD en 13 (15%) pacientes a los 22 y 26 meses, y Maxwell19, 3 PD en 26 pacientes (11%) a los 8, 22 y 35 meses. En nuestra serie la recaída fue del 15% (18/120), similar a la de los trabajos previos. Los 9 PR se detectaron entre 1-8 meses y consideramos que fueron lesiones residuales consecuencia de que el papiloma no se extirpó completamente. Los 6 PD se detectaron entre los 13 y 24 meses y fueron recidivas locales, posiblemente originadas de pequeñas lesiones residuales con actividad proliferativa, no visibles en las ecografías iniciales y que posteriormente aumentaron de tamaño. Todas las recidivas locales fueron diagnosticadas entre el primer y segundo año después del procedimiento. Este dato es muy relevante, ya que debemos buscar la posible recidiva en este intervalo de tiempo.
En las series de Bonaventure et al.20 y Maxwell19 se extirparon con cirugía los PD. En todos se confirmó el diagnóstico de PB. En el trabajo de Kim et al.18 se hizo seguimiento ecográfico de las recaídas, que no mostró cambios en el tamaño de las lesiones. Nosotros adoptamos una actitud intermedia entre la cirugía y el seguimiento ecográfico, que no ha sido descrita. Realizamos una segunda BAV («de rescate»), que nos permitió mejorar los resultados del tratamiento percutáneo (en 15 de las 19 recaídas) y completó el estudio histológico de los PR y PD. Al igual que en las series de Bonaventure et al. y Maxwell, confirmamos la benignidad de todas las recaídas, incluido el PB que se extirpó con cirugía. Esto es muy relevante, ya que demuestra que no hay falsos negativos en el diagnóstico de los papilomas cuando se extirpan con BAV.
Posiblemente el tamaño del papiloma extirpado es el factor más importante que favorece los PR o PD. El tamaño medio de los PB con PR y PD (18mm) fue superior al de los papilomas sin PR o PD (7mm). A mayor tamaño es lógico que después de la BAV haya más probabilidad de que persista PR. La mayoría de las BAV se realizaron con agujas de calibre 10G. De los 11 casos en los que utilizamos la aguja de calibre 7G, solamente en uno existió PD (9%), mientras que entre los 109 en que utilizamos la aguja de calibre 10G hubo 18 PR o PD (16%). Posiblemente la utilización de agujas de calibre 7G en los papilomas de mayor tamaño pueda disminuir los PR y PD.
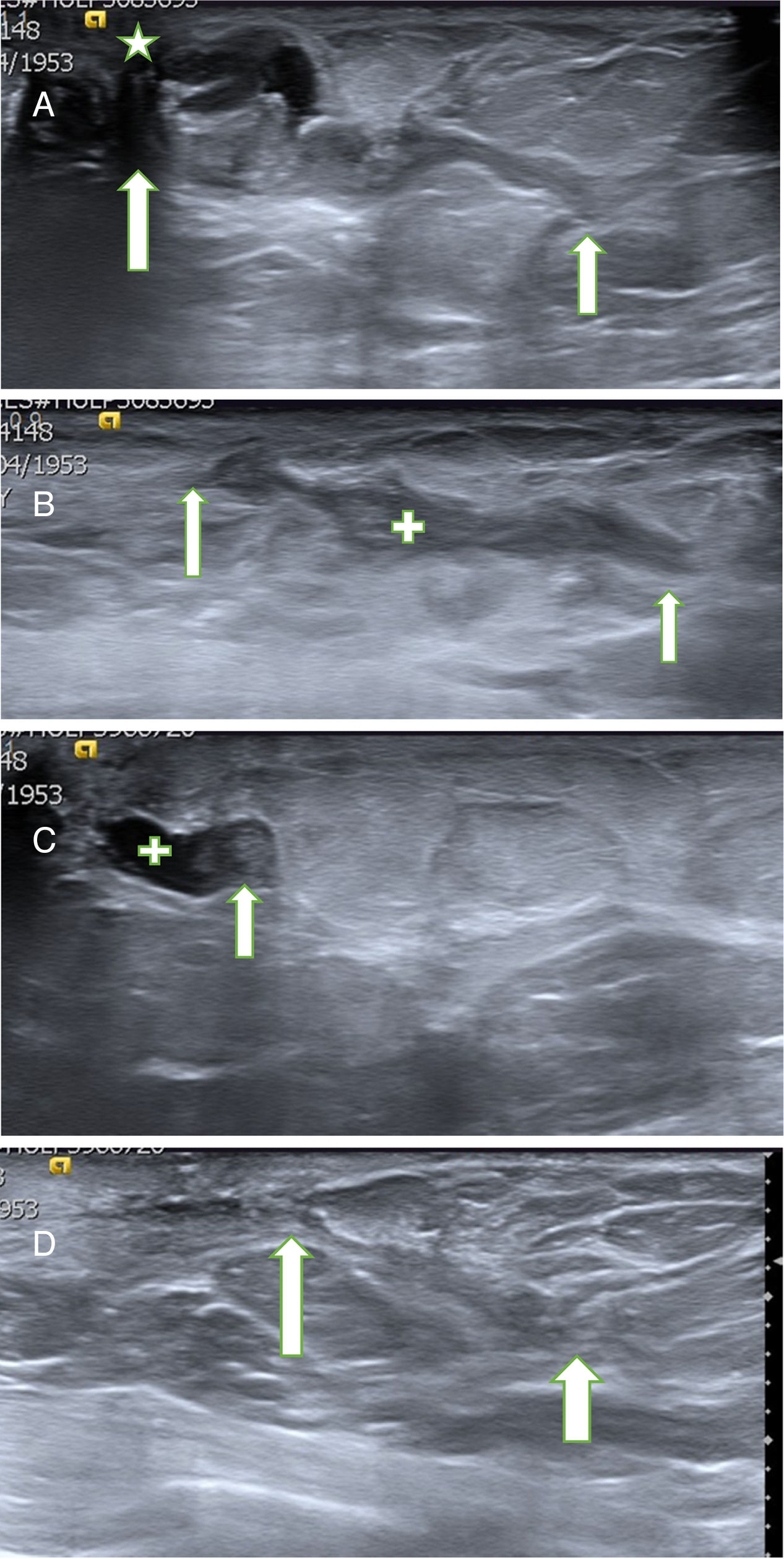
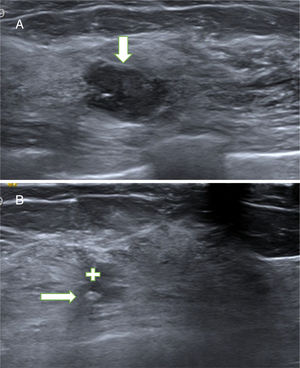
Alrededor del 30% (4/13) de los hallazgos ecográficos sospechosos de PR fueron fibrosis. Esto refleja la dificultad de diferenciar entre los cambios cicatriciales y un posible PR en las primeras ecografías de control. En las pacientes en las que detectamos PD no tuvimos problema en el diagnóstico, ya que presentaron una morfología similar al PB extirpado, fácil de diferenciar de la cicatriz (fig. 3A-D).
A. Probable PB. Paciente de 60 años con secreción uniorificial por el pezón izquierdo. La ecografía mostró un probable PB de 29mm de longitud (flechas blancas), cercano al pezón (estrella). Se extirpó con BAV, obteniendo el resultado de PB. B. Cicatriz post-BAV. En el control ecográfico al mes se apreció un área lineal hipoecogénica de contornos irregulares (cruz, limitada por las 2 flechas), relacionada con la cicatriz en evolución. No se objetivaron lesiones residuales. C. PB recidivante. El control ecográfico a los 22 meses mostró un nódulo sólido de 4mm (flecha) en el interior de un ducto dilatado (cruz), congruente con un probable PB recidivante. La paciente permanecía asintomática, ya que la secreción cedió después de la BAV. Se realizó una BAV de rescate y se confirmó el diagnóstico de PB. D. Control ecográfico a los 30 meses. La ecografía mostró un área lineal ecogénica de contornos irregulares (limitada por las 2 flechas), relacionada con la cicatriz de las 2 BAV previas, sin signos de papiloma residual.
La aparición de nuevos PB en otras localizaciones diferentes al extirpado con BAV no ha sido referida en los trabajos publicados hasta ahora16–23. En nuestra serie, un 3% (3/100) de los pacientes desarrolló PM en otras localizaciones, y al igual que en los PD, aparecieron entre el primer y segundo año de seguimiento. Una de ellas se pudo manejar mediante 2 BAV de rescate, ya que desarrolló 2 papilomas (un PB, un PA) en sendas localizaciones separadas del lecho de la BAV.
La infraestimación a CP del PA diagnosticado con BAG oscila alrededor del 40%, por eso suelen extirparse con cirugía24. La probabilidad de infraestimación del PA es menor cuando el patólogo no duda de la benignidad en los cilindros obtenidos con la BAG y existe una adecuada correlación radiopatológica (lesiones pequeñas, BIRADS 3 o 4)8,24. En nuestra serie, el patólogo consideró adecuado que se realizara la extirpación con BAV de los 3 PA. La BAV confirmó la benignidad en los 3 PA y no hubo recaídas en el seguimiento (fig. 3 A y B). Pensamos que este manejo es razonable aunque no haya sido descrito previamente en la literatura.
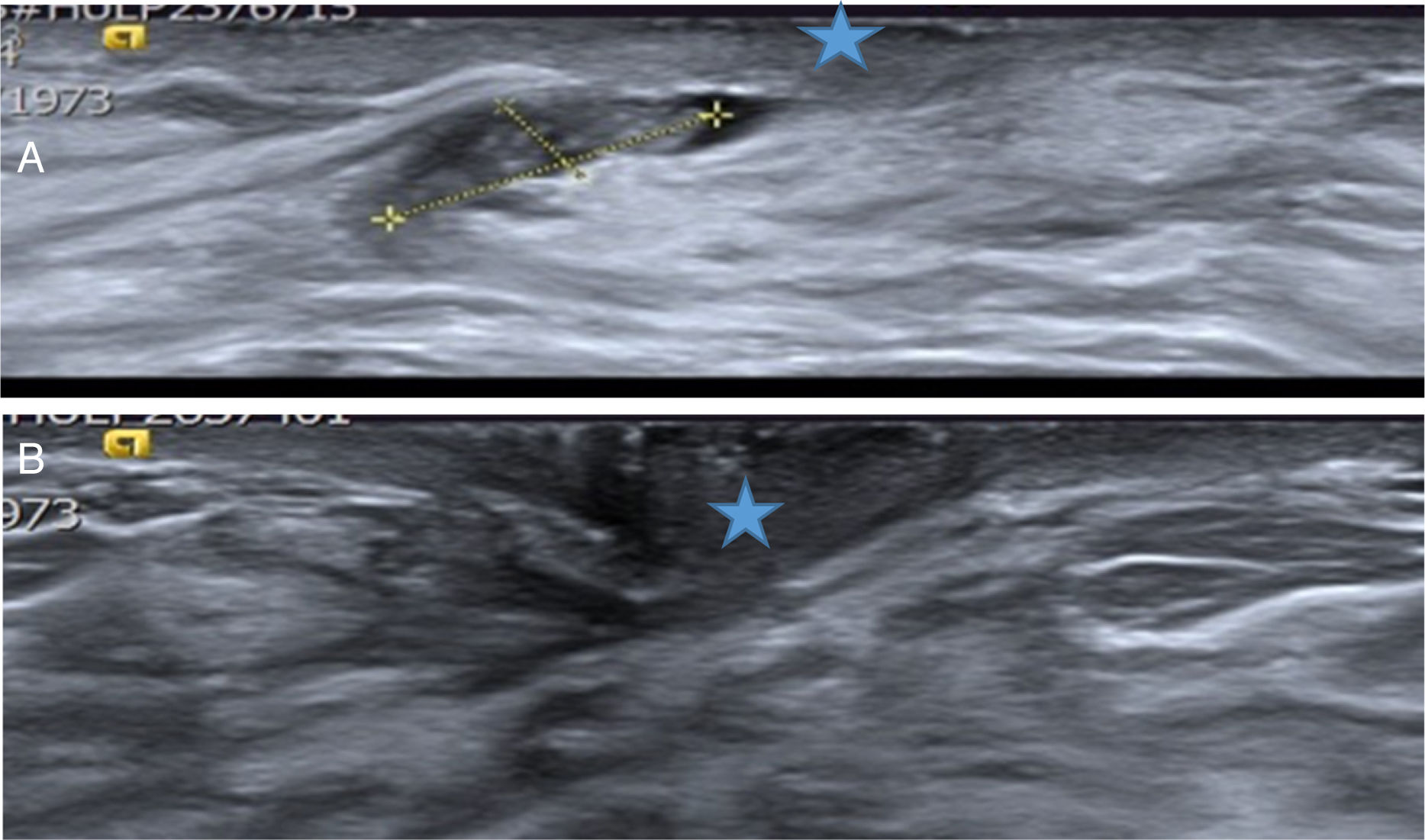
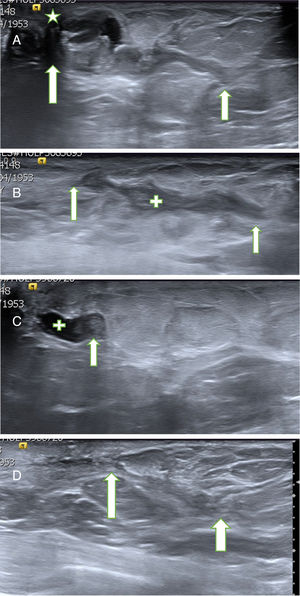
Nuestra actitud también fue la misma en los PB o pPB extirpados con BAV cuyo resultado fue de PA. Esto ocurrió en 6 PA (6 pacientes): 2 PB diagnosticados con BAG (BIRADS 4A), 3 pPB (BIRADS 3) y un PD (BIRADS 3). Se decidió realizar seguimiento ya que el diagnóstico de la BAV no mostró sospecha de malignidad (fig. 4 A y B). Este manejo lo hemos visto recogido en la literatura solo parcialmente en el trabajo de Kim et al.17. De 65 lesiones papilares diagnosticadas con BAV, se obtuvieron 7 PA, de los cuales se extirparon quirúrgicamente 5 con el resultado de 4 PB y uno sin lesión histológica, y solo en los otros 2 PA realizaron seguimiento sin encontrar infraestimación.
A. Papiloma atípico. Paciente de 40 años con secreción uniorificial de mama derecha. La ecografía mostró un probable PB (señalado por las cruces amarillas) dentro del ducto secretor dilatado, cercano al pezón (estrella azul). Hallazgo BIRADS 3. Se extirpó con BAV y el diagnóstico histológico fue de PA. B. Ecografía de control a los 26 meses. Se objetivó el área de la biopsia previa cercana al pezón (estrella azul), sin signos de lesión recidivante. Los cambios cicatriciales de la BAV previa no eran visibles. La secreción desapareció después de la BAV.
El tratamiento de la secreción uniorificial mediante la extirpación con BAV de los papilomas ha sido referida en la literatura por escasos trabajos21–23. Dennis et al.21 describieron por primera vez la posibilidad de su manejo con BAV y, al igual que Govindarajulu et al.22, consiguieron buenos resultados inmediatos. Sin embargo, no realizaron un seguimiento a largo plazo que validara la técnica. Por otro lado, en la serie de Chang et al.23 persistía la secreción después de la primera BAV hasta en el 29% de las pacientes, por lo que el autor recomendó el manejo quirúrgico frente a la BAV. Posiblemente los resultados de Chang et al.23 no fueron buenos, ya que solo en el 50% de las lesiones diagnosticaron papilomas, lo que indica que en la mitad de las pacientes realizaron BAV sobre hallazgos ecográficos que no se correspondían con el papiloma. A diferencia de la serie de Chang et al., obtuvimos el diagnóstico de papiloma en todas las pacientes y en el 98% se eliminó la secreción. En 5 PB la secreción cedió después de la BAV de rescate, debido a la persistencia de 3 PR y 2 PD.
En nuestra serie los PD o los PM se han diagnosticado entre el primer y segundo año. Por eso la limitación de nuestro estudio es que en los PB con seguimiento inferior al año (8 PB y los 4 papilomas tratados con BAV de rescate) es esperable alguna recurrencia. En el caso de los papilomas extirpados con BAV de rescate, una segunda recaída obligaría a valorar la opción de la cirugía frente a una tercera BAV.
En conclusión, no hay falsos negativos en la caracterización histológica de los PB o PA inferiores a 30mm, extirpados con la BAV guiada por ecografía. Las recaídas posteriores se desarrollan en los 2 primeros años y la mayoría se pueden manejar con una segunda BAV de rescate. Además, soluciona la secreción en la mayoría de las pacientes. Por todo ello pensamos que la extirpación percutánea de los papilomas con BAV es una alternativa razonable a la cirugía.
Responsabilidades éticasConfidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.