La leucoencefalopatía multifocal progresiva (LMP) es una enfermedad desmielinizante del sistema nervioso central (SNC) debida a la reactivación de una infección latente por el virus JC. Describimos un nuevo caso en un paciente con diagnóstico de lupus eritematoso sistémico (LES) en tratamiento con dosis bajas de prednisona.
Se trata de un varón de 83 años, hipertenso y sin otras enfermedades de interés, que a los 81 años inicia seguimiento por Reumatología por cuadro de artritis con diagnóstico de probable LES por presencia concomitante de 3 criterios analíticos (ANA+, linfocitopenia y trombocitopenia). Recibe tratamiento con prednisona, a dosis máximas de 10mg/día, lográndose un adecuado control de los síntomas articulares, aunque con persistencia de la linfocitopenia.
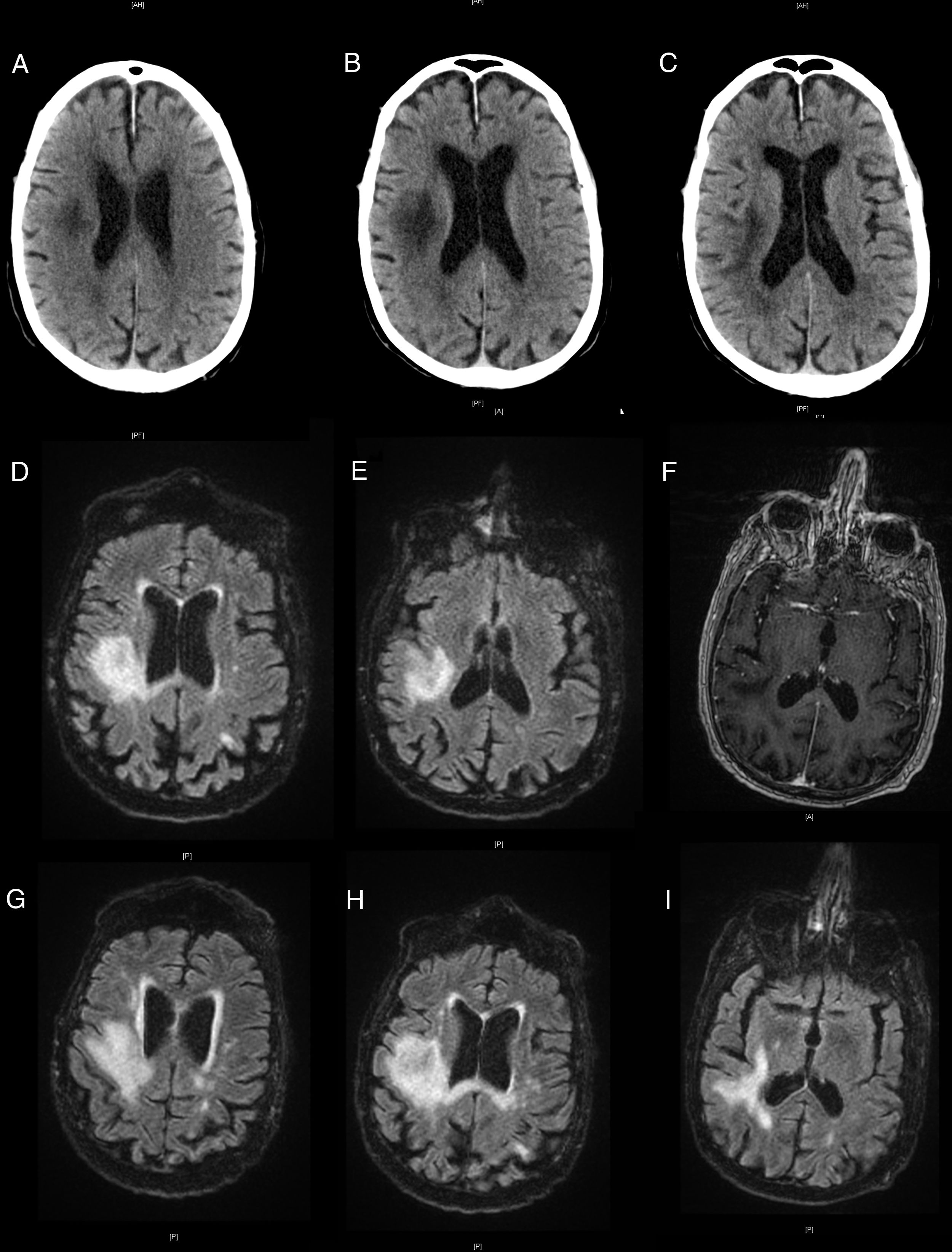
El paciente acude a urgencias por hemiparesia izquierda, se realiza TAC cerebral que muestra lesión hipodensa frontoparietal derecha (fig. 1A), probablemente isquémica, y se inicia antiagregación. Consulta tras una semana por progresión clínica, objetivándose extinción visual en hemicampo izquierdo y hemiplejía y hemihipoestesia izquierdas. Se repite TAC cerebral (figs. 1B y C) que muestra extensión de la lesión previa.
Evolución de la lesión en pruebas de imagen. TAC cerebral sin contraste que muestra hipodensidad hemisférica derecha (A), con progresión en TAC realizado una semana después (B y C). RM cerebral con lesión hiperintensa en secuencias T2-FLAIR (D y E), sin captación de contraste en T1 con gadolinio (F). Evolución posterior de las lesiones en T2-FLAIR (G-I).
Se cursa ingreso donde se realiza RM cerebral que muestra lesión frontoparietal derecha hipointensa en T1 e hiperintensa en T2, sin captación de contraste (figs. 1D-F). Se completa estudio con punción lumbar sin hallazgos en citobioquímica urgente. Ante la posibilidad de origen inflamatorio por la cronología y antecedentes del paciente, se inicia tratamiento empírico con metilprednisolona 1g/día en espera de resultados analíticos.
El paciente presenta empeoramiento clínico con clínica bulbar y bajo nivel de consciencia. Se realiza nueva RM cerebral donde se objetiva crecimiento de las lesiones previas con afectación meníngea y captación de contraste por nervios craneales IX y XI derechos (figs. 1G-I). Analíticamente destaca linfocitopenia, con 237/mm3 LT-CD4+ y cociente CD4/CD8 aumentado. Se obtiene negatividad de bandas oligoclonales, y positividad para virus JC en líquido cefalorraquídeo, lo que permite el diagnóstico de LMP. En vista de la edad del paciente y la situación clínica, se desestima tratamiento activo y el paciente fallece 6 semanas después del inicio de la sintomatología.
La seroprevalencia del virus JC es del 65% en mayores de 17 años y aún más alta en mayores de 70 años1. La reactivación del virus en forma de LMP ha aumentado en las últimas décadas debido tanto al aumento de prevalencia del VIH como al mayor empleo de fármacos inmunosupresores. Sin embargo, también se ha descrito en pacientes con mínima inmunosupresión2 o incluso inmunocompetentes3. En particular, se ha descrito un aumento del riesgo de LMP en pacientes con LES, mayor que en otras enfermedades reumatológicas4,5. Hasta en el 40% de los casos aparece en pacientes con mínima inmunosupresión iatrogénica2,6 sin otros factores de riesgo para el desarrollo de LMP5.
Esto plantea la posibilidad de que el propio LES aumente el riesgo de desarrollar LMP, por mecanismos no del todo conocidos. El llamativo aumento de LMP durante la epidemia de sida, y la presencia de LMP en pacientes con linfocitopenia idiopática CD4+, resalta la posible importancia de estos linfocitos en el control de la infección por el virus JC7. La linfocitopenia CD4+ en ambos casos hace referencia a los hallazgos en sangre periférica, sin que se encuentre bien documentado, al igual que tampoco se dispone de este dato en nuestro paciente, si la distribución linfocitaria en líquido cefalorraquídeo en estos pacientes es también diferente.
Recientemente se ha propuesto que existen dos formas de linfocitopenia en el LES: una más frecuente asociada a la actividad del LES que podría mejorar con tratamiento inmunosupresor, y otra más mantenida no relacionada con la actividad de la enfermedad y con mayor riesgo de infecciones por comportarse como una inmunodeficiencia8. Puesto que existe escasa información sobre el estado inmunológico de los pacientes que presentan LMP y su historial terapéutico6, podría ser interesante analizar si la linfocitopenia T-CD4+ mantenida o su relación con algún fármaco concreto9 aumenta el riesgo de esta infección. Esto podría permitir establecer unos algoritmos de actuación8, tal y como se realiza en la esclerosis múltiple10.
A pesar de todo, la LMP es infrecuente en el LES, con una prevalencia de 4/100.000 pacientes (0,44% de todos los casos de LMP)5, aunque posiblemente infradiagnosticada. Es importante mantener un alto índice de sospecha clínica en pacientes con LES que presenten, al igual que nuestro paciente, un empeoramiento neurológico progresivo, con lesiones de sustancia blanca sin efecto de masa ni captación de contraste11. Esto podría mejorar el pronóstico al permitir revertir precozmente la inmunosupresión, lo que constituye actualmente el tratamiento más efectivo11.
Creemos que nuestro caso enfatiza el riesgo de LMP en pacientes con LES con mínima inmunosupresión iatrógena pero con linfocitopenia T-CD4+ mantenida. Disponer de perfiles terapéuticos e inmunofenotípicos de pacientes con LES y LMP podría permitir en el futuro establecer algoritmos terapéuticos más individualizados que busquen revertir esta linfocitopenia intrínseca, disminuyendo así la incidencia de esta devastadora entidad.