Estimar el coste-efectividad de rosuvastatina frente a simvastatina, atorvastatina y pitavastatina en España, de acuerdo con las guías europeas de tratamiento de las dislipidemias, en pacientes con alto y muy alto riesgo cardiovascular.
MétodosModelo de Markov de coste-efectividad a largo plazo de rosuvastatina versus simvastatina, atorvastatina y pitavastatina, en pacientes de alto y muy alto riesgo cardiovascular definido por 5 factores (sexo, edad, hábito tabáquico, nivel de colesterol inicial, presión arterial sistólica) según el sistema SCORE. La ratio coste-efectividad incremental se expresa en euros por año de vida ajustado por calidad y se calcula desde la perspectiva del Sistema Nacional de Salud.
ResultadosLos resultados indican que rosuvastatina se asocia a un beneficio mayor que las otras estatinas en todos los perfiles considerados. Rosuvastatina es más coste-efectiva con respecto a simvastatina en pacientes con riesgo SCORE ≥8% en mujeres y ≥6% en hombres, mientras que entre 5% y los valores indicados su coste-efectividad depende del nivel basal de c-LDL del paciente. Rosuvastatina resulta más coste-efectiva frente a atorvastatina a partir de un riesgo SCORE de 11% en mujeres y 10% en hombres. Rosuvastatina resulta dominante frente a pitavastatina, tanto en mujeres como en hombres con riesgo alto y muy alto en el sistema SCORE.
ConclusionesRosuvastatina es una terapia coste-efectiva en el tratamiento de la hipercolesterolemia, frente a simvastatina, atorvastatina y pitavastatina, especialmente en determinados perfiles de pacientes con factores de riesgo cardiovascular alto y muy alto según el sistema SCORE en España.
To estimate the cost-effectiveness of rosuvastatin versus simvastatin, atorvastatin and pitavastatin in Spain, according to the European guidelines for the treatment of dyslipidemias in patients with high and very high cardiovascular risk.
MethodsA Markov long-term cost-effectiveness model of rosuvastatin versus simvastatin, atorvastatin and pitavastatin in patients with high and very high cardiovascular risk defined according to 5 factors (sex, age, smoking habit, baseline cholesterol level, and systolic blood pressure) using the SCORE system. The incremental cost-effectiveness ratio is expressed in euros per quality adjusted life years and is calculated according to the perspective of the Spanish National Health System.
ResultsRosuvastatin is associated with a greater health benefit than the other statins across the considered profiles. Rosuvastatin is cost-effective compared to simvastatin in patients with SCORE risk ≥8% in females and ≥6% in males, while between 5% and the indicated values its cost-effectiveness is conditional to the patient baseline c-LDL level. Rosuvastatin is more cost-effective versus atorvastatin in female profiles associated with a SCORE risk≥11% and male profiles with SCORE risk ≥10%. Rosuvastatin is superior versus pitavastatin in both female and male profiles with high and very high cardiovascular risk.
ConclusionsRosuvastatin is a cost-effective therapy in the treatment of hypercholesterolemia versus simvastatin, atorvastatin and pitavastatin, especially in specific profiles of patients with high and very high cardiovascular risk factors, according to the SCORE system, in Spain.
Las enfermedades cardiovasculares son la primera causa de muerte en España, constituyendo el 31,18% del total de muertes en nuestro país, según datos del Instituto Nacional de Estadística de 20111. De entre los factores de riesgo cardiovascular, la hipercolesterolemia afecta a más del 40% de la población española si se tiene en cuenta el colesterol total, al 50% si se considera el colesterol unido a las lipoproteínas de baja densidad (c-LDL)2. Las altas concentraciones de colesterol total y c-LDL representan un importante factor de riesgo de desarrollar enfermedades cardiovasculares, quedando demostrado que reducciones en sus niveles disminuyen el riesgo de desarrollar estas enfermedades, siendo por tanto el c-LDL el objetivo principal de control de las terapias reductoras del colesterol3,4.
La Sociedad Española de Cardiología aprobó5 la adopción de los criterios publicados en las guías conjuntas de la Sociedad Europea de Cardiología y la Sociedad Europea de Arteriosclerosis4 para el manejo del paciente con dislipidemia. Dichas guías aconsejan la evaluación del riesgo cardiovascular total4 para la prevención de enfermedades cardiovasculares mediante el uso del sistema Systematic Coronary Risk Estimation (SCORE)6 que evalúa el riesgo cardiovascular mortal a 10 años, ya que está basado en datos de cohortes europeas representativas. Los pacientes con niveles muy elevados de factores individuales de riesgo o con un riesgo SCORE≥5 y <10 se consideran pacientes en riesgo cardiovascular alto4. En ellos, la intensidad reductora de colesterol tiene que ser suficiente para lograr al menos una reducción del 30% al 40% en el nivel de c-LDL (estatinas de intensidad moderada7), siendo el objetivo de c-LDL inferior a 2,5mmol/l (100mg/dl). En cambio, aquellos pacientes con enfermedad cardiovascular conocida, diabetes mellitus tipo 1 y lesión de órganos diana (como microalbuminuria) o tipo 2, o pacientes con enfermedad renal crónica (TFG<30ml/min/1,73 m2) se consideran con riesgo muy alto y se recomienda reducir el c-LDL por debajo de los 1,8mmol/l (70mg/dl) y/o una reducción mayor o igual al 50% (estatinas de intensidad alta7) cuando no pueda alcanzarse el objetivo4.
En España, las personas de entre 40 y 74 años de edad con riesgo SCORE alto (≥5 a <10%) o muy alto (≥10%), según la calibración del SCORE a población española, se estimaban en 4.646.896 en 20078. En estos pacientes las guías europeas4 indican la prescripción inmediata de fármacos, incluyendo como terapia de primera línea las estatinas (inhibidores de la HMG-CoA reductasa)4.
Por su parte, las nuevas guías del grupo de trabajo del Colegio Americano de Cardiología y de la Asociación Americana del Corazón7 para el tratamiento del colesterol sanguíneo, para reducir el riesgo cardiovascular aterosclerótico en adultos, definen 4 clases de pacientes susceptibles de beneficiarse del tratamiento con estatinas: 1) individuos con enfermedad cardiovascular clínicamente establecida; 2) individuos con nivel de c-LDL≥4,9mmol/l (190mg/dl); 3) individuos de 40 a 75 años de edad con diabetes tipo 1 o 2 con nivel de c-LDL entre 1,8 y 4,9mmol/l (70-189mg/dl); y 4) individuos sin enfermedad cardiovascular clínicamente establecida con edad entre 40 y 75 años con niveles de c-LDL entre 1,8 y 4,9mmol/l (70-189mg/dl) y riesgo cardiovascular estimado a 10 años igual o superior a 7,5%, calculado según el sistema de referencia americano (Atherosclerotic Cardiovascular Disease Pooled Cohort Risk Equations). Las guías indican para esta población el tratamiento con estatinas de intensidad de moderada a alta7.
Según este escenario, y teniendo en cuenta la alta prevalencia de la hipercolesterolemia en España, las estatinas son fármacos ampliamente utilizados. En 2010 las estatinas supusieron un alto porcentaje del gasto farmacéutico de nuestro país (6,38%)9. Con el objetivo de disminuir el impacto de estos tratamientos sobre el presupuesto del Sistema Nacional de Salud (SNS), parece necesario introducir un uso racional de las estatinas, cuya elección se base tanto en la eficacia como en el coste que supone su utilización10. Los estudios de coste-efectividad permiten definir cuáles son las estrategias o tratamientos que proporcionan el mayor beneficio clínico a un coste asumible por el SNS. En estos estudios el beneficio clínico se valora en unidades de calidad de vida (años de vida ajustados por calidad [AVAC]), y el coste-efectividad asociado al tratamientos se valora por tanto en coste por unidad de beneficio (€/AVAC). El umbral comúnmente aceptado para definir el coste-efectividad de un tratamientos en España es de 30.000€/AVAC11.
La presente evaluación económica se propone valorar el coste-efectividad de rosuvastatina frente a estatinas de intensidad moderada (simvastatina y pitavastatina) y alta (atorvastatina), según el riesgo cardiovascular del paciente, el descenso de c-LDL y el número de eventos y muertes cardiovasculares potencialmente evitables, de acuerdo con las guías europeas de tratamiento de las dislipidemias en vigor.
MétodosSe construyó un modelo de análisis económico con la herramienta Microsoft Excel 2007 (Microsoft Ltd, Redmond, WA, EE. UU.). Para el desarrollo del modelo se procedió a la revisión de la literatura nacional e internacional con el fin de extraer los datos de input necesarios para la modelización (parámetros de eficacia, distribución de eventos, uso de recursos, costes, utilidades), priorizando las fuentes nacionales si estaban disponibles. A continuación, se recurrió al consenso de expertos con el fin de validar la información y el planteamiento del modelo, garantizar su aplicabilidad al ámbito sanitario público español y obtener datos basados en la práctica clínica cuando no se hallaron fuentes publicadas.
Estructura del modelo de coste-efectividadSe construyó un modelo Markov para estimar el coste-efectividad a largo plazo de rosuvastatina, simvastatina, atorvastatina y pitavastatina en el tratamiento de pacientes con riesgo SCORE alto y muy alto.
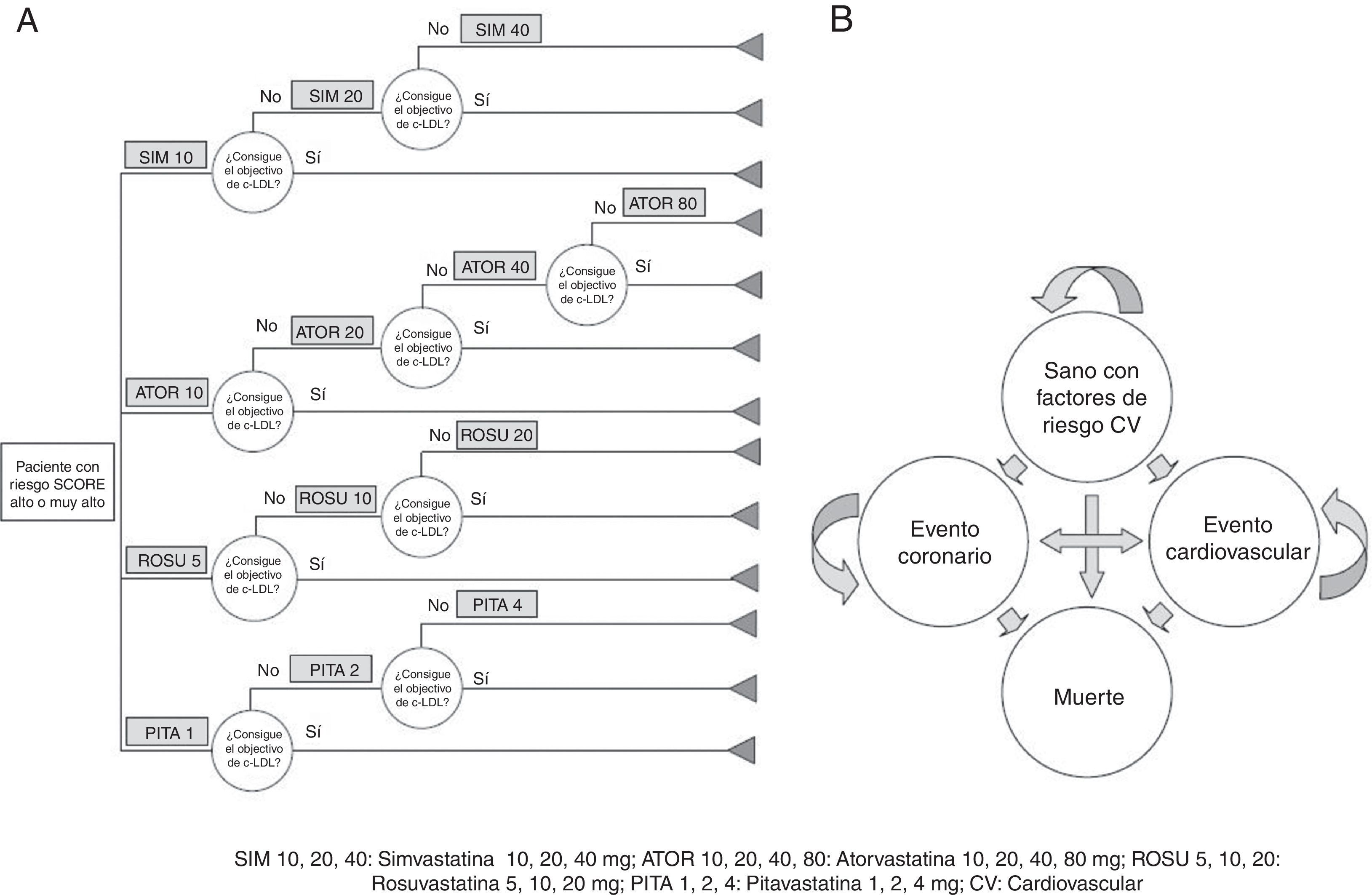
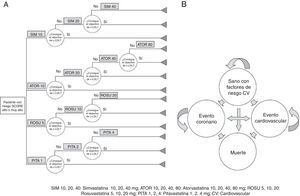
De forma similar a lo planteado en el trabajo de Davies et al. (2006)12, en el presente modelo el primer año corresponde a un árbol de decisiones que tiene la finalidad de distribuir la población de las cohortes de tratamiento entre las diferentes dosis de las estatinas consideradas, empezando con la dosis más baja de la estatina asignada y subiéndola a la siguiente dosis disponible, cada 12 semanas, en los pacientes que no alcanzan el objetivo terapéutico. Tanto los pacientes que alcanzan el objetivo en algún momento del primer año, como los que no lo alcanzan después de recibir la dosis máxima prevista para la estatina en estudio, siguen con la misma dosis hasta el final de la simulación12 (fig. 1 A).
A. Diagrama del árbol de decisiones (un año del modelo) empleado para distribuir a los pacientes entre las dosis disponibles de cada estatina según su respuesta. B. Diagrama del modelo de Markov con 4 estados de salud. El paciente sano con factores de riesgo cardiovascular (CV) puede permanecer sano, tener un evento coronario o cerebrovascular no mortal, o morir. El paciente con evento coronario o cerebrovascular puede repetir evento no mortal o morir. La muerte es el estado absorbente. La probabilidad de transición de un estado a otro se corresponde con el riesgo del individuo de tener un evento coronario o cerebrovascular mortal o no mortal.
ATOR 10, 20, 40 y 80: atorvastatina 10, 20, 40 y 80mg; CV: cardiovascular; PITA 1, 2 y 4: pitavastatina 5, 10 y 20mg; ROSU 5, 10 y 20: rosuvastatina 5, 10 y 20mg; SIM 10, 20 y 40: simvastatina 10, 20 y 40mg.
Al terminar el primer año los pacientes entran en el modelo de Markov con la dosis de estatina definida durante el primer año, sin cambiarla hasta la muerte o el fin de la simulación.
El modelo de Markov se organiza en 4 estados de salud (fig. 1 B). Todos los pacientes entran en la simulación como sanos con riesgo cardiovascular alto o muy alto, y pasan de un estado a otro por medio del riesgo anual de sufrir eventos mortales (cardiovascular y por todas causas) y no mortales asociado a su perfil de riesgo y a la reducción de dicho riesgo conseguida por el tratamiento con estatinas.
Población del estudio y perfil de riesgo cardiovascular basalLa población estudiada consiste en una cohorte hipotética de pacientes de edad comprendida entre los 40 y los 74 años, para la cual está estimado el riesgo SCORE; pertenecientes al grupo de riesgo cardiovascular alto y muy alto, según la estratificación del riesgo SCORE calibrada para España8.
El modelo permite introducir los factores de riesgo cardiovascular contemplados por el sistema SCORE, que incluyen hábito tabáquico, nivel de colesterol basal (4-8mmol/l o 150-310mg/ml), presión arterial sistólica (100-180mm Hg) y edad (40-65 o más). La combinación de estos niveles se asocia a 138 perfiles de alto y muy alto riesgo cardiovascular, a los que se corresponde el valor basal de riesgo cardiovascular mortal a 10 años definido por el SCORE8.
Para calcular el riesgo de eventos cardiovasculares totales (mortales y no mortales) a 10 años, el riesgo SCORE se multiplica por el coeficiente correctivo (3 en hombres y 4 en mujeres) indicado por las guías europeas y el sistema SCORE mismo4.
La proporción de eventos coronarios (angina de pecho —CIE-9:413— e infarto agudo de miocardio —CIE-9:410—) y cerebrovasculares (CIE-9: 430-438) sobre el total de eventos se estimaron a partir de los datos epidemiológicos extraídos de la estadística de morbilidad hospitalaria de 2011 del Instituto Nacional de Estadística13 relativa a población de edad comprendida entre 45 y 74 años (angina de pecho: 2,25% en hombres y 2,70% en mujeres; infarto agudo de miocardio: 15,32% en hombres y 8,58% en mujeres; y enfermedad cerebrovascular: 19,73% en hombres y 25,00% en mujeres).
Tratamientos a compararSe han utilizado para el estudio las dosis autorizadas y comercializadas en España de simvastatina (10, 20 y 40mg), pitavastatina (1, 2 y 4mg), atorvastatina (10, 20, 40 y 80mg) y rosuvastatina (5, 10 y 20mg).
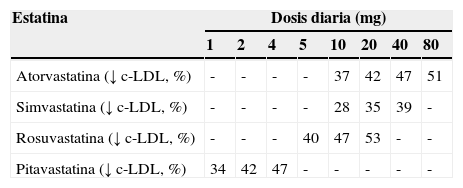
Valoración de la efectividad de las estatinasLa efectividad de las estatinas se mide por medio de la disminución porcentual de la concentración de c-LDL alcanzada (tabla 1)14,15, del número de eventos cardiovasculares (coronarios y cerebrovasculares) y muertes cardiovasculares asociadas. El porcentaje de reducción de c-LDL se aplica sobre el nivel basal del mismo. La reducción del riesgo de eventos cardiovasculares empleada es del 22% (IC 95%: 20-24%) por cada mmol/l de c-LDL reducido16, independientemente del nivel inicial de c-LDL.
Reducción porcentual del nivel de c-LDL asociada a cada dosis de las estatina consideradas
| Estatina | Dosis diaria (mg) | |||||||
|---|---|---|---|---|---|---|---|---|
| 1 | 2 | 4 | 5 | 10 | 20 | 40 | 80 | |
| Atorvastatina (↓ c-LDL, %) | - | - | - | - | 37 | 42 | 47 | 51 |
| Simvastatina (↓ c-LDL, %) | - | - | - | - | 28 | 35 | 39 | - |
| Rosuvastatina (↓ c-LDL, %) | - | - | - | 40 | 47 | 53 | - | - |
| Pitavastatina (↓ c-LDL, %) | 34 | 42 | 47 | - | - | - | - | - |
Los objetivos de reducción de c-LDL dependen del nivel de riesgo cardiovascular (alto o muy alto) del paciente y de su nivel de colesterol basal. Las guías europeas recomiendan un nivel de c-LDL inferior a 1,8mmol/l (∼70mg/dl), para sujetos de muy alto riesgo, e inferior a 2,5mmol/l (∼100mg/dl) para sujetos de alto riesgo.
Probabilidad de transición entre estados de saludTodos los pacientes entran en la simulación como individuos sanos con riesgo cardiovascular alto o muy alto. La probabilidad de transición entre los estados de salud se calcula a partir del riesgo SCORE asociado a cada perfil de paciente, cuyo valor se recalcula en cada ciclo según los factores de riesgo actualizados. La puntuación SCORE aporta el riesgo de muerte cardiovascular a 10 años que, estimado a un año, indica la probabilidad de cada paciente de pasar al estado «muerte». Aplicando los coeficientes correctivos específicos definidos para hombres y mujeres, se obtiene la probabilidad anual de presentar eventos cardiovasculares no mortales, cuya distribución entre coronarios y cerebrovasculares se estima tal y como se ha descrito anteriormente.
Horizonte temporalEl horizonte temporal del árbol de decisiones es de un año, con ciclos de 12 semanas. El caso base consideró, para el modelo de coste-efectividad de Markov, un horizonte temporal de 25 años, con ciclos de un año, hasta los 74 años de edad de los pacientes, ya que el riesgo SCORE a 10 años se calcula únicamente hasta los 65 años de edad.
PerspectivaPara el cálculo de los costes se adopta la perspectiva del SNS, considerando por tanto solo los costes directos sanitarios.
Uso de recursosEn el primer año se consideran solo los recursos referidos al tratamiento farmacológico con estatinas, asumiendo que los pacientes no padecen ningún evento cardiovascular y, por tanto, todos los tratamientos implican un uso de recursos sanitarios similar. Sucesivamente se incluye, además, el uso de recursos asociado al manejo de los eventos cardiovasculares (mortales y no mortales) padecidos por el paciente.
Costes unitariosEl coste anual del tratamiento farmacológico con estatinas se estimó a partir del precio medio de venta del laboratorio sin IVA de cada estatina evaluada17, multiplicando el coste medio por miligramo de cada estatina por la dosis diaria y por el número de días a cada dosis (tabla 2).
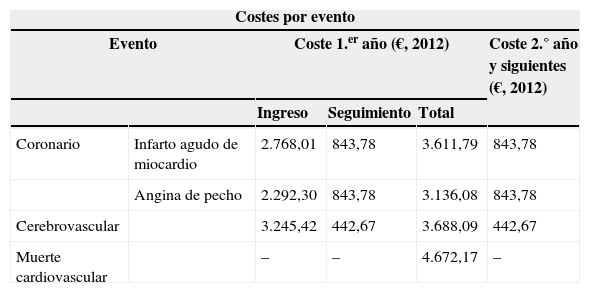
Coste asociado al manejo del evento cardiovascular el primer año y sucesivos y coste medio por mg de cada estatina evaluada
| Costes por evento | |||||
|---|---|---|---|---|---|
| Evento | Coste 1.er año (€, 2012) | Coste 2.° año y siguientes (€, 2012) | |||
| Ingreso | Seguimiento | Total | |||
| Coronario | Infarto agudo de miocardio | 2.768,01 | 843,78 | 3.611,79 | 843,78 |
| Angina de pecho | 2.292,30 | 843,78 | 3.136,08 | 843,78 | |
| Cerebrovascular | 3.245,42 | 442,67 | 3.688,09 | 442,67 | |
| Muerte cardiovascular | – | – | 4.672,17 | – | |
| Coste farmacológico | |||
|---|---|---|---|
| Estatina/dosis | Dosis (mg/día) | PVL sin IVA (€) | Coste medio/mg (€) |
| Simvastatina | 10 | 0,62 | 0,0022 |
| 20 | 1,04 | 0,0019 | |
| 40 | 1,42 | 0,0013 | |
| Atorvastatina | 10 | 2,95 | 0,0105 |
| 20 | 5,90 | 0,0105 | |
| 40 | 11,80 | 0,0105 | |
| 80 | 23,60 | 0,0105 | |
| PItavastatina | 1 | 13,32 | 0,4756 |
| 2 | 18,28 | 0,3265 | |
| 4 | 27,42 | 0,2448 | |
| Rosuvastatina | 5 | 12,11 | 0,0865 |
| 10 | 16,62 | 0,0594 | |
| 20 | 24,93 | 0,0445 | |
IVA: impuesto sobre el valor añadido; PVL: precio de venta del laboratorio.
El coste de cada evento coronario y cerebrovascular no mortal se asocia a un coste para el año en el que tiene lugar el evento, y a otro para los años siguientes. El primero incluye el coste del evento (ingreso hospitalario), estimado en función de los grupos relacionados por el diagnóstico definidos por el SNS18, y el coste del seguimiento anual, que se define en función del uso de recursos indicado por los expertos consultados, y para el cual, posteriormente, se estima un coste a partir de los costes unitarios de los recursos19. El segundo consiste en el coste de seguimiento del evento. El coste de cualquier evento mortal se asimila al coste asociado a evento cardiovascular mortal en función del grupo relacionado por el diagnóstico de infarto de miocardio mortal18 (tabla 2).
Todos los costes se expresaron en euros (€) del año 2012.
UtilidadesLos valores de utilidad asociados a angina de pecho, infarto de miocardio y evento cerebrovascular fueron 0,718, 0,683 y 0,620, respectivamente12,20.
Medidas de coste-efectividadEl modelo calcula el número de eventos mortales y no mortales, y las utilidades asociadas en ciclos de un año. A estos eventos se asocia el coste del manejo de los pacientes, calculando así el coste por AVAC implicado por el tratamiento con cada estatina, y la ratio de coste-efectividad incremental (RCEI) de rosuvastatina frente a simvastatina, atorvastatina y pitavastatina.
Análisis de sensibilidadEl propio diseño del modelo económico, con el cálculo de los resultados de coste-efectividad para cada uno de los 138 perfiles de pacientes, proporciona un análisis por subgrupos de población, que puede ser interpretado como un análisis de sensibilidad en sí mismo, en el que se testa la influencia de cada factor de riesgo cardiovascular sobre los costes de la alternativa de tratamiento seleccionada, cubriendo exhaustivamente el abanico de posibles perfiles de pacientes con riesgo cardiovascular susceptibles de beneficiarse del tratamiento con estatinas.
ResultadosSe han generado los datos de RCEI para los 138 perfiles (38 mujeres y 100 hombres) incluidos en la tabla SCORE calibrada a España.
El caso base seleccionado calcula el RCEI de rosuvastatina frente a simvastatina, atorvastatina y pitavastatina, obtenidos para el horizonte temporal de 25 años, distinguiendo entre hombres y mujeres.
Rosuvastatina resulta más efectiva, en términos de AVAC, en todos los perfiles de riesgo alto y muy alto considerados, comparado con los demás tratamientos.
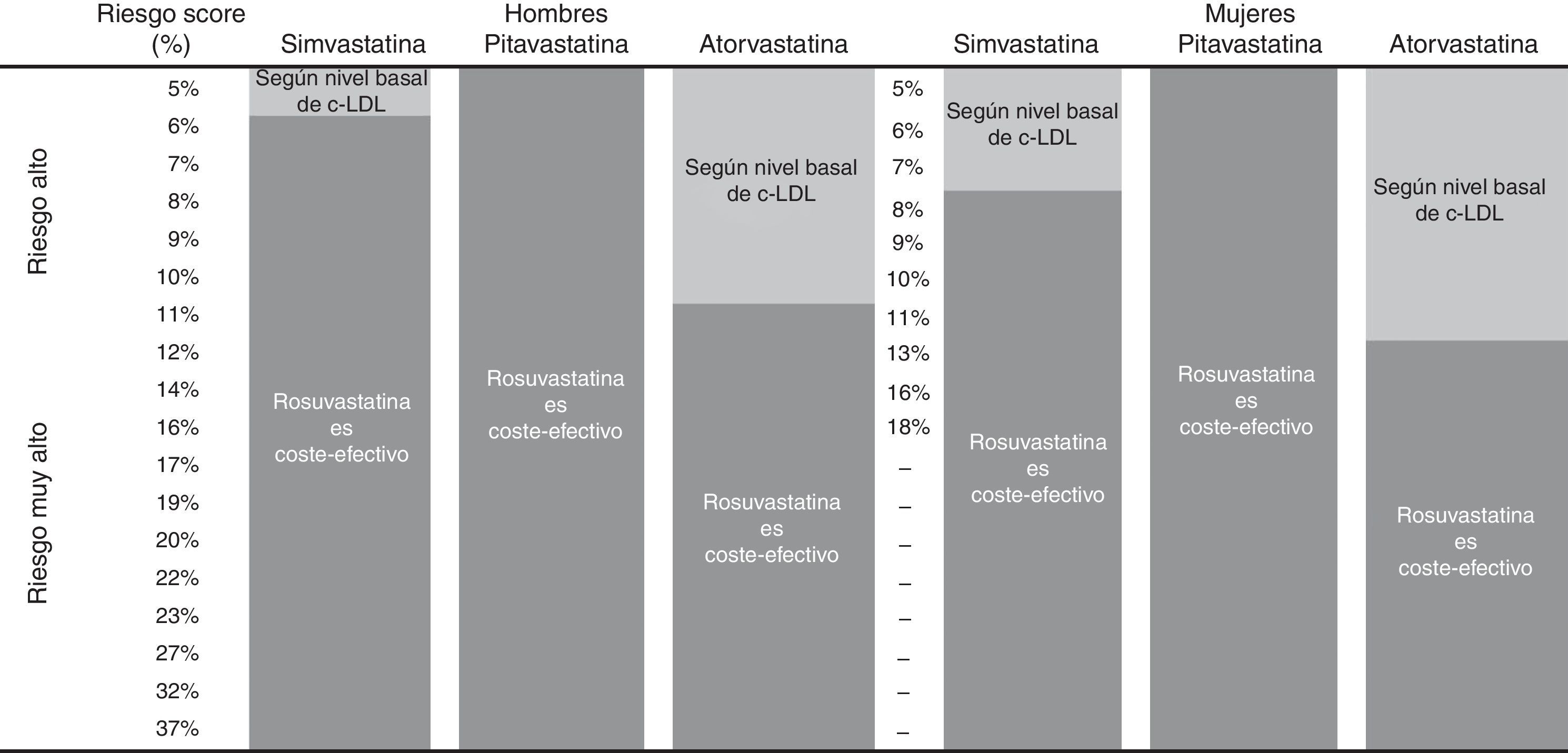
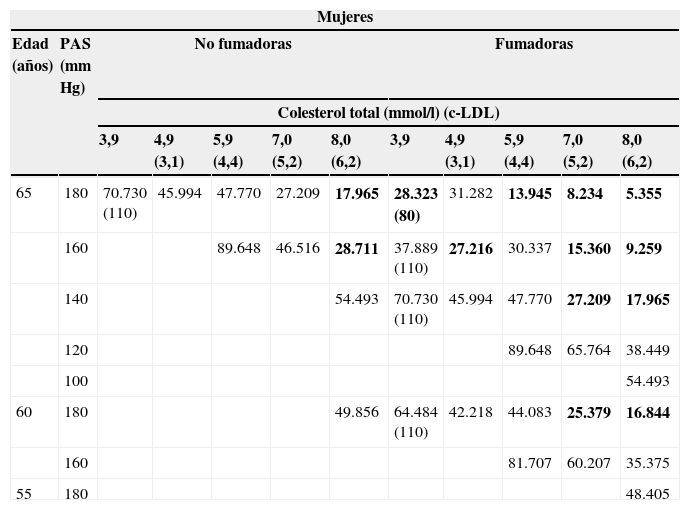
Coste-efectividad incremental de rosuvastatina frente a simvastatinaLos RCEI calculados para rosuvastatina en el tratamiento de la hipercolesterolemia, en diferentes perfiles de pacientes con factores de riesgo cardiovascular alto y muy alto, frente a simvastatina se presentan en la tabla 3. Rosuvastatina resulta más coste-efectiva en pacientes con riesgo SCORE de evento cardiovascular mortal a 10 años ≥8% en mujeres y ≥6% en hombres, mientras que entre el 5% y los valores indicados su coste-efectividad depende del nivel basal de c-LDL del paciente (fig. 2).
Resultados de RCEI (€/AVAC) para cada perfil de riesgo SCORE: rosuvastatina frente a simvastatina
| Mujeres | |||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| Edad (años) | PAS (mm Hg) | No fumadoras | Fumadoras | ||||||||
| Colesterol total (mmol/l) (c-LDL) | |||||||||||
| 3,9 | 4,9 (3,1) | 5,9 (4,4) | 7,0 (5,2) | 8,0 (6,2) | 3,9 | 4,9 (3,1) | 5,9 (4,4) | 7,0 (5,2) | 8,0 (6,2) | ||
| 65 | 180 | 70.730 (110) | 45.994 | 47.770 | 27.209 | 17.965 | 28.323 (80) | 31.282 | 13.945 | 8.234 | 5.355 |
| 160 | 89.648 | 46.516 | 28.711 | 37.889 (110) | 27.216 | 30.337 | 15.360 | 9.259 | |||
| 140 | 54.493 | 70.730 (110) | 45.994 | 47.770 | 27.209 | 17.965 | |||||
| 120 | 89.648 | 65.764 | 38.449 | ||||||||
| 100 | 54.493 | ||||||||||
| 60 | 180 | 49.856 | 64.484 (110) | 42.218 | 44.083 | 25.379 | 16.844 | ||||
| 160 | 81.707 | 60.207 | 35.375 | ||||||||
| 55 | 180 | 48.405 | |||||||||
| Hombres | |||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| Edad (años) | PAS (mm Hg) | No fumadores | Fumadores | ||||||||
| Colesterol total (mmol/l) (c-LDL) | |||||||||||
| 3,9 | 4,9 (3,1) | 5,9 (4,4) | 7,0 (5,2) | 8,0 (6,2) | 3,9 | 4,9 (3,1) | 5,9 (4,4) | 7,0 (5,2) | 8,0 (6,2) | ||
| 65 | 180 | 18.138 (80) | 17.990 | 8.239 | 5.156 | 3.146 | 8.999 (80) | 10.097 | 4.700 | 3.319 | 2.097 |
| 160 | 22.657 (110) | 13.668 | 13.489 | 8.347 | 5.159 | 11.855 (80) | 12.194 | 5.577 | 3.831 | 2.360 | |
| 140 | 40.997 (110) | 27.016 | 28.394 | 16.232 | 8.947 | 18.138 (80) | 17.990 | 8.239 | 5.156 | 3.350 | |
| 120 | 51.814 | 27.064 | 16.776 | 22.657 (110) | 16.515 | 13.489 | 8.347 | 5.159 | |||
| 100 | 31.210 | 40.997 (110) | 27.016 | 28.394 | 16.232 | 8.947 | |||||
| 60 | 180 | 26.680 (110) | 18.890 | 20.819 | 10.582 | 6.408 | 13.965 (80) | 14.876 | 7.204 | 4.875 | 3.158 |
| 160 | 33.353 | 33.473 | 18.727 | 12.167 | 16.827 (110) | 22.085 | 9.986 | 6.673 | 4.354 | ||
| 140 | 33.735 | 20.028 | 26.680 (110) | 18.890 | 20.819 | 10.582 | 7.298 | ||||
| 120 | 33.353 | 33.473 | 18.727 | 12.167 | |||||||
| 100 | 33.735 | 20.028 | |||||||||
| 55 | 180 | 45.847 | 24.530 | 15.446 | 20.974 (110) | 15.634 | 13.250 | 8.516 | 5.468 | ||
| 160 | 27.745 | 36.400 (110) | 24.479 | 26.063 | 15.278 | 8.728 | |||||
| 140 | 45.847 | 24.530 | 15.446 | ||||||||
| 120 | 27.745 | ||||||||||
| 50 | 180 | 35.156 | 35.547 | 16.322 | 10.999 | ||||||
| 160 | 35.606 | 21.336 | |||||||||
Resaltados en negrita se destacan los valores de RCEI por debajo de 30.000€/AVAC (considerado como umbral coste-efectivo).
c-LDL: colesterol unido a lipoproteínas de baja densidad; PAS: presión arterial sistólica.
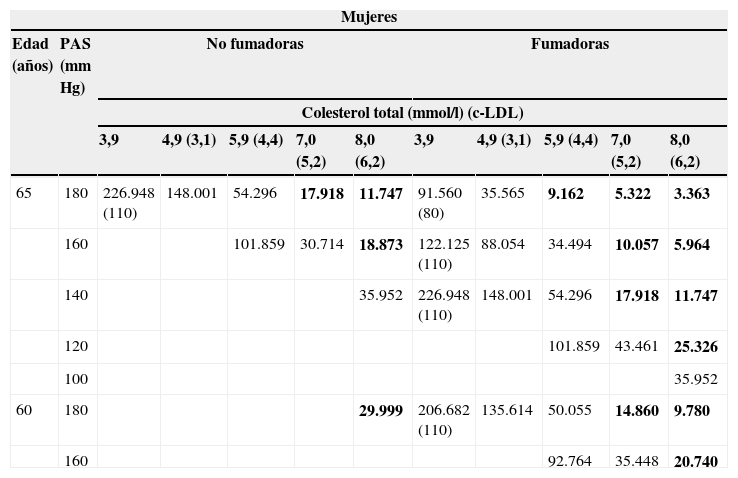
La tabla 4 presenta los RCEI calculados para rosuvastatina frente a atorvastatina en pacientes con riesgo cardiovascular alto y muy alto. Rosuvastatina resulta más coste-efectiva frente a atorvastatina a partir de un riesgo SCORE de 11% en mujeres y 10% en hombres (fig. 2), dependiendo en pacientes con riesgo inferior, del nivel basal de c-LDL del paciente.
Resultados de RCEI (€/AVAC) para cada perfil de riesgo SCORE: rosuvastatina frente a atorvastatina
| Mujeres | |||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| Edad (años) | PAS (mm Hg) | No fumadoras | Fumadoras | ||||||||
| Colesterol total (mmol/l) (c-LDL) | |||||||||||
| 3,9 | 4,9 (3,1) | 5,9 (4,4) | 7,0 (5,2) | 8,0 (6,2) | 3,9 | 4,9 (3,1) | 5,9 (4,4) | 7,0 (5,2) | 8,0 (6,2) | ||
| 65 | 180 | 226.948 (110) | 148.001 | 54.296 | 17.918 | 11.747 | 91.560 (80) | 35.565 | 9.162 | 5.322 | 3.363 |
| 160 | 101.859 | 30.714 | 18.873 | 122.125 (110) | 88.054 | 34.494 | 10.057 | 5.964 | |||
| 140 | 35.952 | 226.948 (110) | 148.001 | 54.296 | 17.918 | 11.747 | |||||
| 120 | 101.859 | 43.461 | 25.326 | ||||||||
| 100 | 35.952 | ||||||||||
| 60 | 180 | 29.999 | 206.682 (110) | 135.614 | 50.055 | 14.860 | 9.780 | ||||
| 160 | 92.764 | 35.448 | 20.740 | ||||||||
| Hombres | |||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|
| Edad (años) | PAS (mm Hg) | No fumadores | Fumadores | ||||||||
| Colesterol total (mmol/l) (c-LDL) | |||||||||||
| 3,9 | 4,9 (3,1) | 5,9 (4,4) | 7,0 (5,2) | 8,0 (6,2) | 3,9 | 4,9 (3,1) | 5,9 (4,4) | 7,0 (5,2) | 8,0 (6,2) | ||
| 65 | 180 | 59.181 (80) | 20.479 | 5.559 | 3.429 | 2.002 | 29.889 (80) | 11.489 | 3.455 | 2.444 | 1.454 |
| 160 | 73.671 (110) | 44.943 | 9.038 | 5.538 | 3.338 | 39.107 (80) | 13.886 | 3.860 | 2.603 | 1.513 | |
| 140 | 132.227 (110) | 87.598 | 32.306 | 10.792 | 5.868 | 59.181 (80) | 20.479 | 5.559 | 3.429 | 2.135 | |
| 120 | 58.908 | 18.003 | 11.089 | 73.671 (110) | 54.054 | 9.038 | 5.538 | 3.338 | |||
| 100 | 20.692 | 132.227 (110) | 87.598 | 32.306 | 10.792 | 5.868 | |||||
| 60 | 180 | 86.126 (110) | 61.240 | 23.655 | 6.229 | 3.695 | 45.377 (80) | 16.890 | 4.341 | 2.900 | 1.805 |
| 160 | 107.444 | 38.026 | 11.063 | 7.117 | 54.626 (110) | 25.085 | 5.948 | 3.924 | 2.482 | ||
| 140 | 19.965 | 11.784 | 86.126 (110) | 61.240 | 23.655 | 6.229 | 4.223 | ||||
| 120 | 107.444 | 38.026 | 11.063 | 7.117 | |||||||
| 100 | 19.965 | 11.784 | |||||||||
| 55 | 180 | 52.042 | 13.619 | 8.507 | 67.661 (110) | 50.586 | 7.380 | 4.694 | 2.944 | ||
| 160 | 15.369 | 116.950 (110) | 78.880 | 29.584 | 8.458 | 4.756 | |||||
| 140 | 52.042 | 13.619 | 8.507 | ||||||||
| 120 | 15.369 | ||||||||||
| 50 | 180 | 112.836 | 40.329 | 8.683 | 5.784 | ||||||
| 160 | 19.036 | 11.338 | |||||||||
| 45 | 180 | 26.752 | |||||||||
Resaltados en negrita se destacan los valores de RCEI por debajo de 30.000€/AVAC (considerado como umbral coste-efectivo).
c-LDL: colesterol unido a lipoproteínas de baja densidad; PAS: presión arterial sistólica.
Rosuvastatina resulta dominante (más efectiva y menos costosa) frente a pitavastatina tanto en mujeres como en hombres con riesgo cardiovascular mortal a 10 años alto y muy alto (SCORE≥5%; fig. 2).
Análisis de sensibilidadInterpretando los resultados del cálculo del RCEI de rosuvastatina frente a simvastatina, atorvastatina y pitavastatina para los 138 perfiles obtenidos, combinando los diferentes niveles de los 5 factores de riesgo cardiovascular incluidos en el SCORE como si fuera un análisis de sensibilidad, se pone de manifiesto que, el factor que más impacta en el resultado de coste-efectividad es el nivel basal del c-LDL de los pacientes tratados.
DiscusiónDe acuerdo con los resultados de esta modelización, rosuvastatina resulta coste-efectiva frente a simvastatina, atorvastatina y pitavastatina en el ámbito sanitario público español en pacientes con perfil de riesgo cardiovascular alto y muy alto, situándose el RCEI (€/AVAC) por debajo del umbral habitualmente establecido en España (30.000€/AVAC)11, en la mayoría de los casos. Así, los resultados de RCEI (€/AVAC) se sitúan en el umbral coste-efectivo en los perfiles en los que la reducción de eventos conseguida, y por tanto, el ahorro en el coste del manejo asociado a estos eventos, es significativamente superior a la reducción conseguida por las demás estatinas. Es decir, ya que la eficacia se expresa en porcentaje de reducción de c-LDL, cuanto más alto el nivel basal de c-LDL del perfil de paciente seleccionado, mayor será la reducción en el número de eventos cardiovasculares, siendo esta la principal variable determinante de los resultados de coste-efectividad. Esta condición se presenta ya en perfiles de riesgo alto frente a simvastatina (SCORE≥8 en mujeres y≥6% en hombres), cuya eficacia es menor con respecto a rosuvastatina, y en perfiles de riesgo muy altos frente a atorvastatina (SCORE≥11% en mujeres y ≥10% en hombres), cuya eficacia es más cercana a la de rosuvastatina. Estos resultados están en línea con las recomendaciones de las guías europeas que recomiendan el tratamiento con estatinas lo más eficaces posibles en pacientes de alto y muy alto riesgo, y con las guías americanas que recomiendan específicamente atorvastatina y rosuvastatina en las dosis más altas en pacientes con riesgo cardiovascular muy alto, como aquellos en prevención secundaria, con c-LDL>4,9mmol/l (190mg/dl) o diabéticos.
Otros estudios comparables, pero basados en distintos sistemas de evaluación del riesgo cardiovascular, han evaluado el coste-efectividad de las estatinas en el manejo de la dislipidemia y la reducción del riesgo cardiovascular con similares conclusiones. En España un análisis20 de coste-efectividad que evaluaba a rosuvastatina frente a atorvastatina, con un modelo basado en las ecuaciones de riesgo de Framingham21–23 y en valores de eficacia de reducción del riesgo basados en el ensayo STELLAR24, mostró resultados parecidos, concluyendo que rosuvastatina es una terapia coste-efectiva en la prevención primaria de eventos cardiovasculares en pacientes de alto riesgo en la mayoría de los subgrupos de riesgo analizados.
Otro estudio español25 evaluó el coste-efectividad de las estatinas (rosuvastatina, atorvastatina, simvastatina, pravastatina, lovastatina y fluvastatina y la combinación con ezetimiba) teniendo en cuenta como medidas de eficacia únicamente el porcentaje de reducción del nivel de c-LDL y la proporción de pacientes que alcanzaban el objetivo terapéutico de c-LDL según el riesgo cardiovascular. Los resultados mostraron que rosuvastatina era la estatina más coste-efectiva para alcanzar el nivel óptimo de c-LDL en pacientes con riesgo coronario alto, mientras que en pacientes con riesgo coronario bajo o moderado era simvastatina25.
A nivel internacional varios estudios han demostrado el coste-efectividad de rosuvastatina frente a atorvastatina, simvastatina, pravastatina y fluvastatina en la prevención primaria y/o secundaria de enfermedades cardiovasculares en pacientes con diferentes perfiles de riesgo en el Reino Unido12, Grecia26 y Suecia27.
Estos estudios evaluaron el coste-efectividad de rosuvastatina frente a otras estatinas basando su estimación en el riesgo coronario total calculado con las ecuaciones del ensayo Framingham12,21, con la excepción del estudio griego en el que el riesgo mortal se calculó en función del SCORE, mientras que el riesgo no mortal se calculó en función del Framingham26. Hay que considerar que el uso de estas ecuaciones, elaboradas a partir de un ensayo clínico en población americana, aunque sucesivamente adaptadas a población española (proyecto REGICOR)28, limita el cálculo del riesgo a las manifestaciones coronarias de la enfermedad arteriosclerótica. Adicionalmente, el cálculo del riesgo basado en los eventos totales resulta menos preciso que el cálculo de los eventos mortales solamente, ya que la inclusión de los eventos no mortales depende de la definición del evento, de los avances en las pruebas diagnósticas y en los métodos de comprobación4.
Esta modelización se diferencia de las previamente publicadas por basarse enteramente en el sistema SCORE de cálculo del riesgo cardiovascular mortal a 10 años6, un sistema elaborado a partir de cohortes de pacientes europeas y que ha sido adoptado como referencia para la valoración del riesgo cardiovascular por la Sociedad Europea de Cardiología y la Sociedad Europea de Arteriosclerosis en sus más recientes guías para el manejo de las dislipidemias4.
Para España existe una tabla SCORE calibrada a nivel nacional, que se escogió como base de este modelo8, ya que las guías europeas vigentes recomiendan usar las adaptaciones nacionales, si se encuentran disponibles4. Recientemente, un estudio29 ha revelado que la proporción de la población atendida en atención primaria en España que sería incluida en categorías de riesgo alto y muy alto varía significativamente dependiendo de la tabla SCORE empleada (la estándar para países de bajo riesgo6, la que incluye el nivel de c-HDL en la valoración del riesgo cardiovascular mortal6 y la calibrada a España8), por lo cual se necesita una validación robusta de las tablas disponibles con el propósito de identificar la más adecuada al uso en atención primaria. Sin embargo, esta modelización no se ve afectada por la diferencia en la proporción de pacientes incluidos en cada categoría de riesgo según las 3 tablas, ya que considera una cohorte ficticia de pacientes, todos con riesgo SCORE≥5%.
En la misma línea, se escogieron los datos de eficacia reductora de colesterol y el porcentaje de reducción del riesgo por milimol de reducción de c-LDL, procedentes de metaanálisis robustos y referenciados por la misma guía, creando así un conjunto de información lo más coherente y representativo de las directrices vigentes en la práctica clínica española.
No obstante, este estudio debe interpretarse bajo el contexto de sus limitaciones. En primer lugar, el cálculo del coste-efectividad se ha circunscrito a los casos definidos en las tablas de riesgo SCORE, sin proceder a extrapolaciones del riesgo asociado a valores de los factores de riesgo no contemplados en el sistema SCORE6,8. Sin embargo, las combinaciones de los factores de riesgo consideradas cubren prácticamente todo el abanico de perfiles de riesgo cardiovascular alto y muy alto que se puedan dar en la práctica clínica, resultando fácil contrastar la correspondencia entre las tablas de riesgo y los resultados de coste-efectividad asociada a los perfiles.
La inclusión de dosis muy bajas de las estatinas consideradas en el árbol de decisión, aunque no estén recomendadas por las guías de práctica clínica en población de riesgo alto y muy alto, se justifica por 2 razones. Primero, a pesar de que en algunos casos, como por ejemplo la rosuvastatina, la dosis de inicio recomendada es 10mg (y no 5mg) en la mayoría de los pacientes, en algunos pacientes concretos puede ser necesario usar de inicio la dosis de 5mg para minimizar efectos secundarios (según aparece en su ficha técnica), con lo que, para poder definir el modelo lo más fiel posible a la clínica habitual se han escogido estas dosis. Segundo, el árbol de decisiones previo a la entrada de la cohorte en el modelo de Markov está diseñado para que los pacientes sean tratados con la dosis mínima de la estatina asignada que cumple, o está más se cerca de cumplir el objetivo de c-LDL (más coste-efectiva), permitiendo así valorar el coste-efectividad de cada estatina en su conjunto de dosis.
ConclusionesRosuvastatina es una terapia coste-efectiva en el tratamiento de la hipercolesterolemia en España frente a simvastatina, atorvastatina y pitavastatina, especialmente en determinados perfiles de pacientes con riesgo cardiovascular alto y muy alto (en general mujeres con riesgo SCORE muy alto y hombres con riesgo SCORE alto y muy alto), de acuerdo con las más recientes guías europeas de tratamiento de las dislipidemias.
FinanciaciónEste estudio ha sido promovido y financiado por Ferrer Internacional.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.