La esteatosis hepática no alcohólica (EHNA) es la acumulación de vacuolas de grasa en el citoplasma de los hepatocitos y se caracteriza por presentar unas lesiones hepáticas similares a las producidas por el alcohol en sujetos que no consumen cantidades tóxicas de éste. Dicha terminología fue introducida por Ludwig en 19801, y engloba un amplio espectro de lesiones hepáticas que van desde la esteatosis simple a la esteatohepatitis con cambios necroinflamatorios y/o un grado variable de fibrosis y finalmente, a una cirrosis hepática e, incluso, al hepatocarcinoma.
La prevalencia de la EHNA no es bien conocida y probablemente está infravalorada debido a que una gran parte de los pacientes permanecen asintomáticos o presentan alteraciones biológicas discretas, a la ausencia de marcadores serológicos precisos y a la necesidad de realizar una biopsia hepática para el diagnóstico definitivo. Según los diferentes estudios epidemiológicos poblacionales realizados hasta la fecha (estudios analíticos, ecográficos o histológicos), la prevalencia en occidente se sitúa entre el 20 y el 30% de la población2-6, y según datos basados en autopsias de la población general, se estima que entre el 2 y el 3% cumplen criterios de esteatohepatitis7.
La EHNA es posiblemente la causa más común de elevación de las transaminasas en el adulto8 y se considera que es el componente hepático del denominado síndrome metabólico, caracterizado por obesidad, diabetes tipo 2, dislipemia e hipertensión9. La importancia de la EHNA radica en detectar los pacientes que la presentan, incidir en los factores asociados y evitar su evolución hacía formas más graves.
Etiología
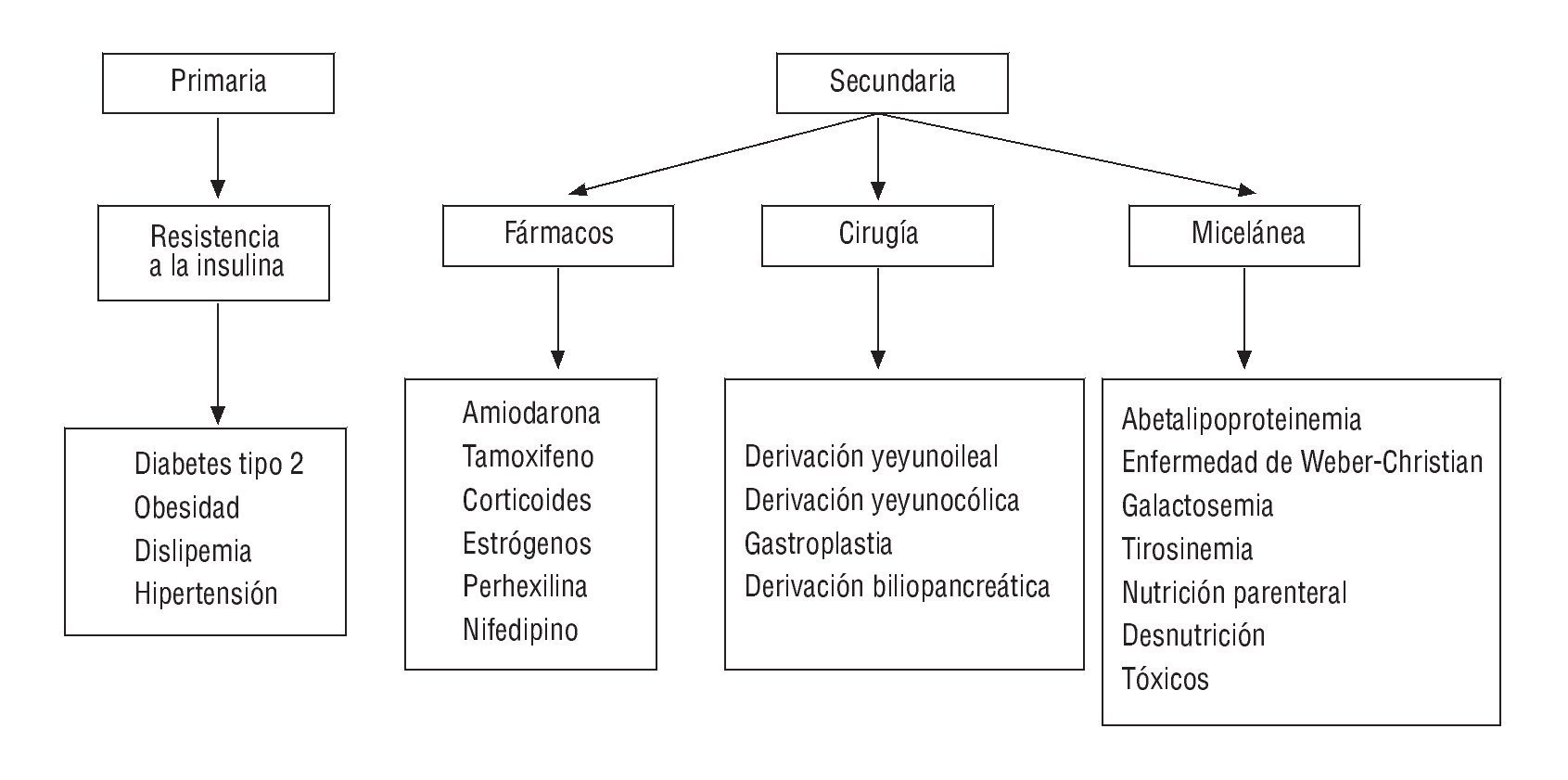
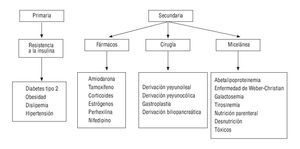
La EHNA se ha asociado con numerosos factores etiológicos, y puede clasificarse como primaria, relacionada con los factores que provocan el aumento de la resistencia a la insulina (obesidad, diabetes o dislipemia) y secundaria a alteraciones metabólicas congénitas o adquiridas, nutricionales, procedimientos quirúrgicos, fármacos y otros tóxicos (fig. 1)10. En la práctica clínica, la mayoría de los pacientes con EHNA presentan obesidad, diabetes tipo 2 o dislipemia como factores etiológicos, y es frecuente la asociación de varios de estos factores11.
FIGURA 1. Etiología de la esteatosis hepática no alcohólica.
Patogenia
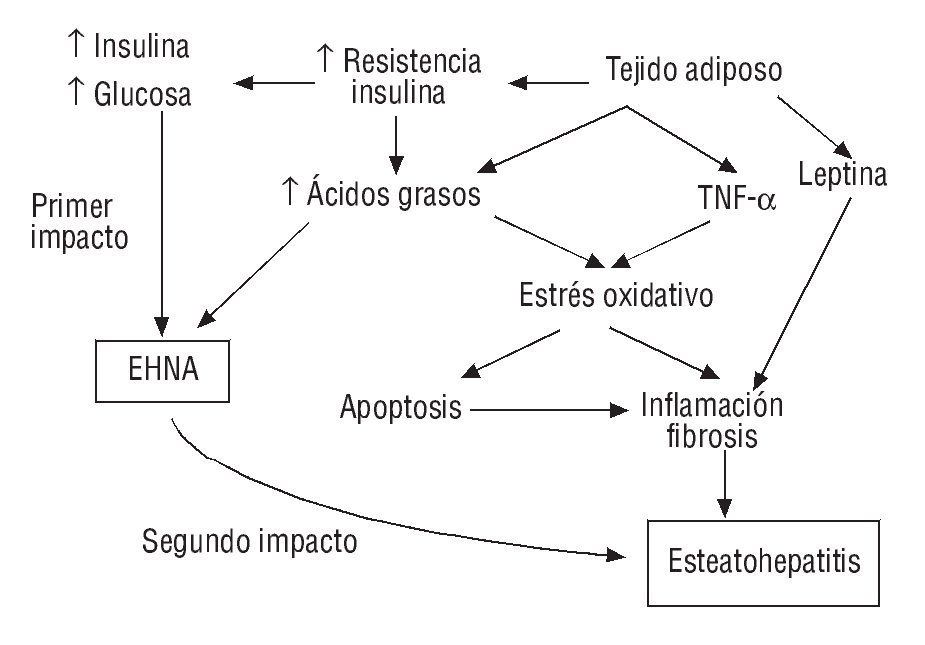
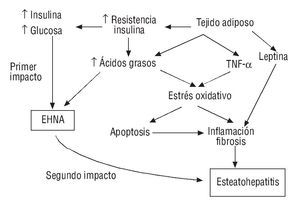
La patogenia de la EHNA se conoce sólo parcialmente, aunque parece multifactorial. La teoría patogénica más aceptada es la del doble impacto12, en el que la acumulación de ácidos grasos en cada una de estas dos fases desempeña un papel fundamental (fig. 2). Así, el primer impacto sería una resistencia a la insulina periférica con resultado de acumulación grasa en el hígado y para el paso de esteatosis a esteatohepatitis sería necesario un segundo impacto en el que la acumulación de ácidos grasos daría lugar a estrés oxidativo, inflamación, necrosis y fibrosis.
FIGURA 2. Esquema de la patogenia de la esteatosis hepática no alcohólica (EHNA).
Manifestaciones clínicas y diagnóstico
La mayoría de los pacientes con EHNA están asintomáticos, y en ellos el diagnóstico se realiza por presentar una elevación de las transaminasas, especialmente de la alaninaaminotransferasa (ALT), en el curso de un examen de salud o bien durante el estudio de alguna otra manifestación del síndrome metabólico. También se puede sospechar el diagnóstico por el hallazgo casual de una hepatomegalia o de una prueba de imagen practicada por otro motivo con cambios que indiquen esteatosis8, aunque el diagnóstico definitivo debería confirmarse mediante la realización de una biopsia hepática.
La historia clínica y las determinaciones analíticas sirven para descartar una enfermedad hepática de otra etiología y para apoyar el diagnóstico de la EHNA. Debe descartarse de manera cuidadosa el consumo excesivo de alcohol. Para ello, es necesario el interrogatorio del paciente y de sus familiares, así como valorar algunas pruebas analíticas como el volumen corpuscular medio de los hematíes o el cociente aspartatoaminotransferasa/alanina-aminotransferasa (AST/ALT). Aunque el límite de consumo de alcohol no está bien establecido, se podría considerar como no responsable de la enfermedad un consumo de hasta 20 g/día en las mujeres y de 30 g/día en los varones9. También es necesario determinar marcadores virales, antígeno de superficie del virus B y anticuerpos antihepatitis C, anticuerpos antitisulares, metabolismo del cobre, metabolismo del hierro, alfa-1-antitripsina, anticuerpos antiendomisio, función tiroidea y descartar el consumo de fármacos hepatotóxicos.
En relación con las determinaciones analíticas, los pacientes presentan una moderada elevación de las transaminasas, siendo el cociente ALT/AST superior a 1. Ésta puede ser la única alteración biológica, aunque también suelen presentar una moderada elevación de la gammaglutamiltranspeptidasa (GGT) y de la fosfatasa alcalina. El resto de las pruebas de función hepática son normales, excepto cuando la enfermedad está en fase de cirrosis. Aproximadamente la mitad de los pacientes con EHNA presentan una ferritina sérica elevada con una saturación de la transferrina normal13. Otras alteraciones biológicas de los pacientes con EHNA están relacionadas con el factor etiológico. Así, es frecuente encontrar una elevación de los lípidos séricos, en especial de los triglicéridos, así como hiperglucemia y un aumento de la resistencia a la insulina.
Una vez establecido el diagnóstico de sospecha por la clínica y la analítica, debe completarse el estudio mediante una prueba de imagen como la ecografía, y en algunas ocasiones es necesario completar el estudio con la tomografía computarizada (TC) o la resonancia magnética (RM), especialmente en medios especializados. En la ecografía se observa un hígado con un aumento de la ecogenicidad que traduce el depósito de grasa14. Es una técnica muy sensible pero poco específica. Comparando la ecogenicidad del parénquima hepático con la de otras estructuras vecinas, como la vesícula biliar o el riñón, puede efectuarse una estimación semicuantitativa del grado de esteatosis. La utilidad de la ecografía disminuye en los casos en los que la esteatosis es inferior al 30% o cuando existe una obesidad mórbida15.
Sin embargo, teniendo en cuenta el coste/beneficio, la ecografía es la técnica recomendada en el estudio de estos pacientes.
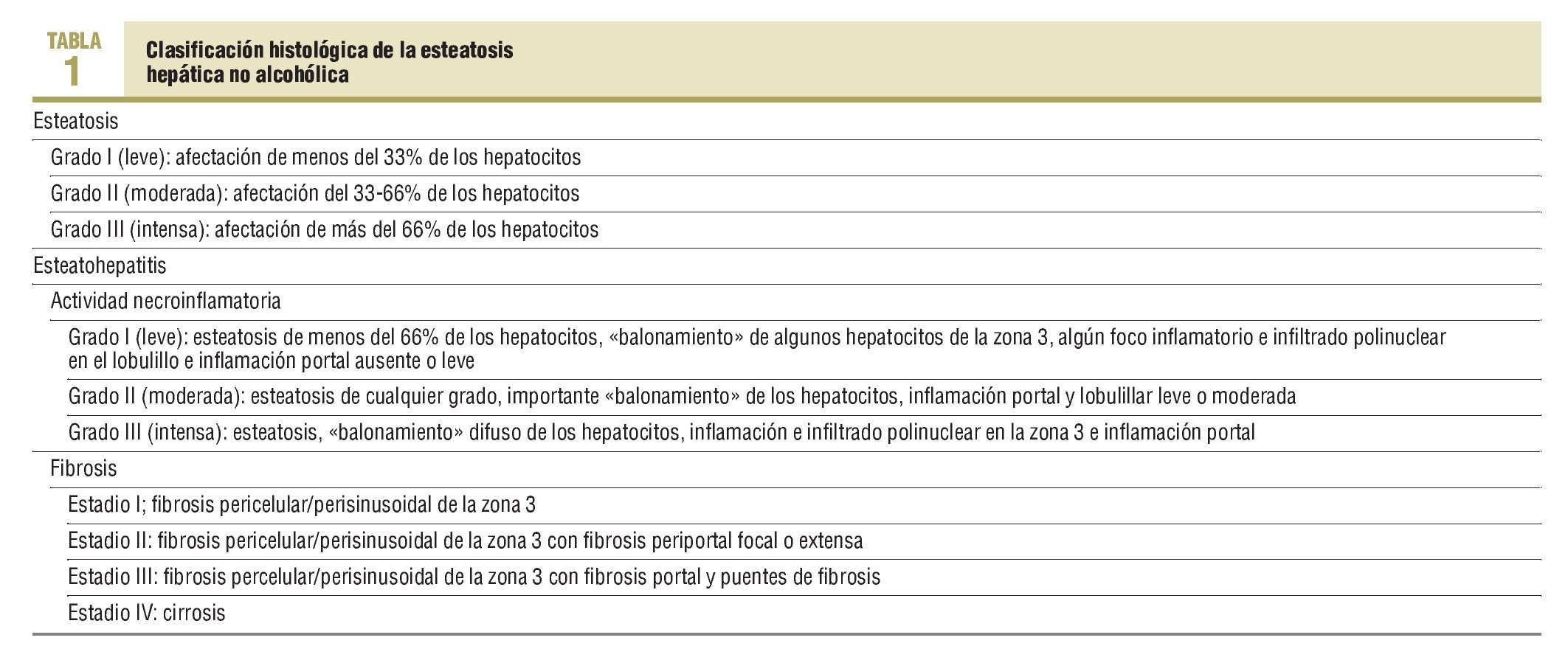
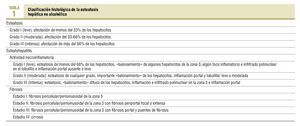
El diagnóstico de certeza de la EHNA y su progresión se realiza mediante la biopsia hepática. Ésta sirve para establecer la gravedad de las lesiones y, en este sentido, se ha propuesto una clasificación que es aceptada por la mayoría de los autores (tabla 1)16.
Debido a la dificultad y a la falta de consenso a la hora de realizar una biopsia en estos pacientes, se está investigando la aplicación de diversos métodos no invasivos para establecer la fase en la que se encuentra la enfermedad, en especial el grado de fibrosis.
El método no invasivo ideal debe ser capaz de diferenciar la esteatosis simple de la esteatohepatitis y determinar la intensidad de la fibrosis, con lo cual sería capaz de sustituir a la biopsia. En este momento este marcador ideal no existe, aunque desde hace unos años se está investigando la utilidad de diversos métodos tanto séricos como radiológicos. Los diferentes parámetros séricos analizados individualmente son poco útiles para conocer el grado de afectación hepática y, en este sentido, se ha comprobado que sujetos con transaminasas normales pueden tener lesiones hepáticas avanzadas17.
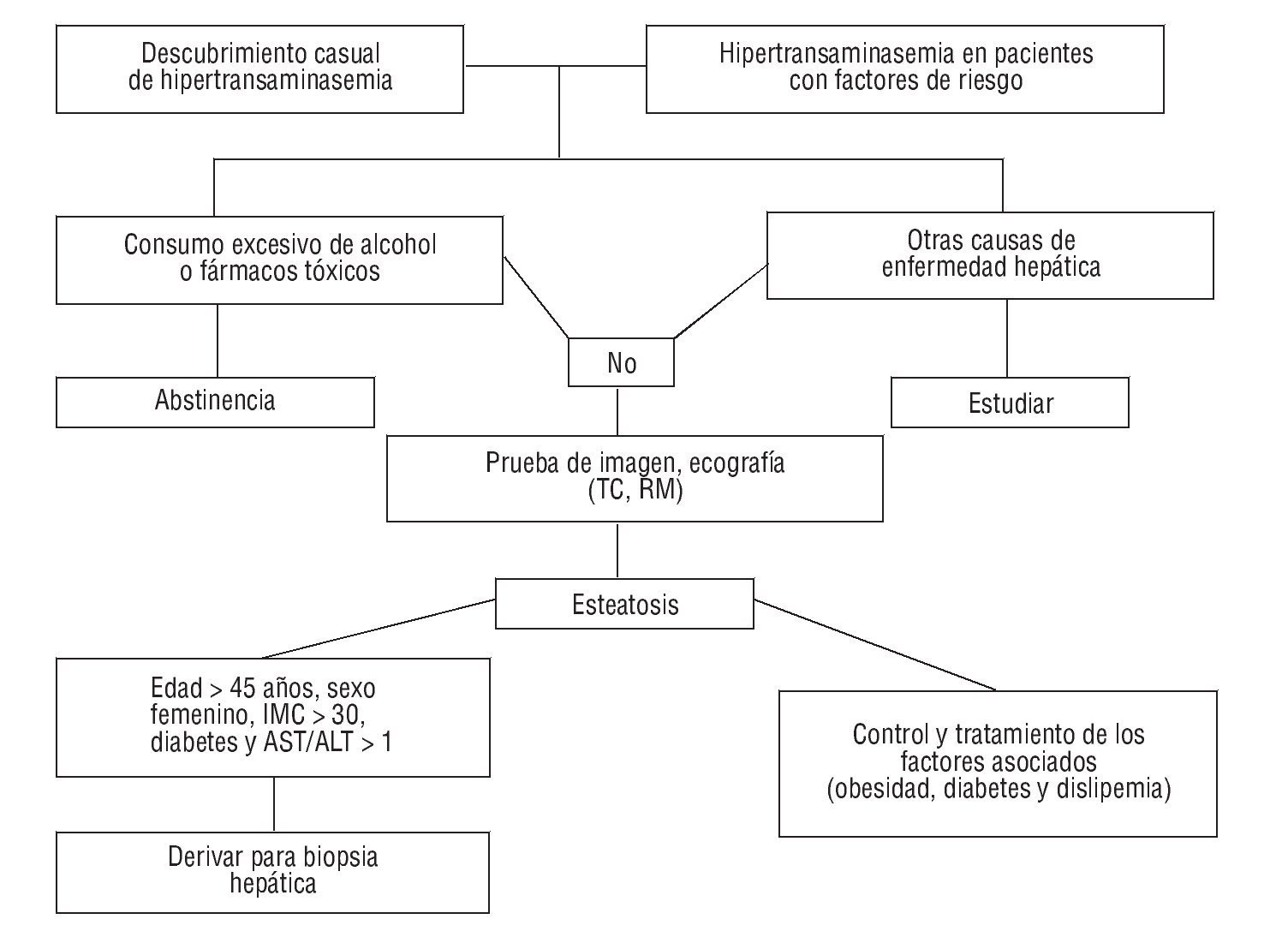
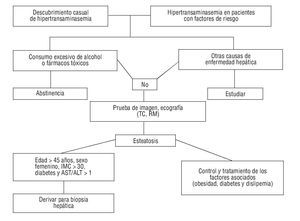
En la mayoría de estudios existen datos que indican esteato-hepatitis y, aunque no permiten sustituir a la biopsia, sí que pueden ayudar a indicar en qué pacientes está indicada. Entre estos parámetros destacan la edad superior a 45 años, el sexo femenino, un índice de masa corporal superior a 30, la diabetes y un cociente AST/ALT superior a 118 (fig. 3).
FIGURA 3. Algoritmo resumen del diagnóstico y actitud ante una esteatosis hepática no alcohólica.
Con el fin de mejorar el valor diagnóstico individual de estas pruebas de laboratorio se han desarrollado índices que combinan varias de estas pruebas. Entre estos índices destacan el Fibrotest19, el Nashtest20 y el índice propuesto por el grupo de la Clínica Mayo21 (tabla 2). Estos índices son útiles para predecir las formas tanto moderadas como graves de fibrosis en la esteatohepatitis con una elevada sensibilidad y especificidad.
En cuanto a los medios radiológicos, recientemente se ha desarrollado un nuevo procedimiento no invasivo, la elastografía transitoria (FibroScan), que es un método simple y reproducible que permite determinar la elasticidad hepática. En pacientes con hepatitis C se ha observado una buena correlación entre el grado de elasticidad hepática y el estadio de fibrosis, de manera que la medición de la elasticidad permitiría reducir la práctica de biopsias de seguimiento22.
Datos preliminares sugieren que el FibroScan también puede ser útil en la EHNA23.
Evolución y pronóstico
La esteatosis simple suele tener buen pronóstico y sólo se ha descrito algún caso aislado de progresión a cirrosis. Cuando existe una esteatohepatitis el pronóstico es más incierto, de manera que en la mayoría de los pacientes la fibrosis se mantiene sin modificaciones o progresa a lo largo del seguimiento. Recientemente se ha publicado un estudio poblacional que incluye a 420 pacientes con EHNA seguidos durante una media de 8 años; han fallecido un un 12,6% de los sujetos, lo que supone una mortalidad superior a la esperada en la población general. La enfermedad hepática constituyó la tercera causa de muerte de estos pacientes, por detrás de las neoplasias y de la cardiopatía isquémica, lo que contrasta con la población general en la que las enfermedades hepáticas son la decimotercera causa de muerte24.
Tratamiento
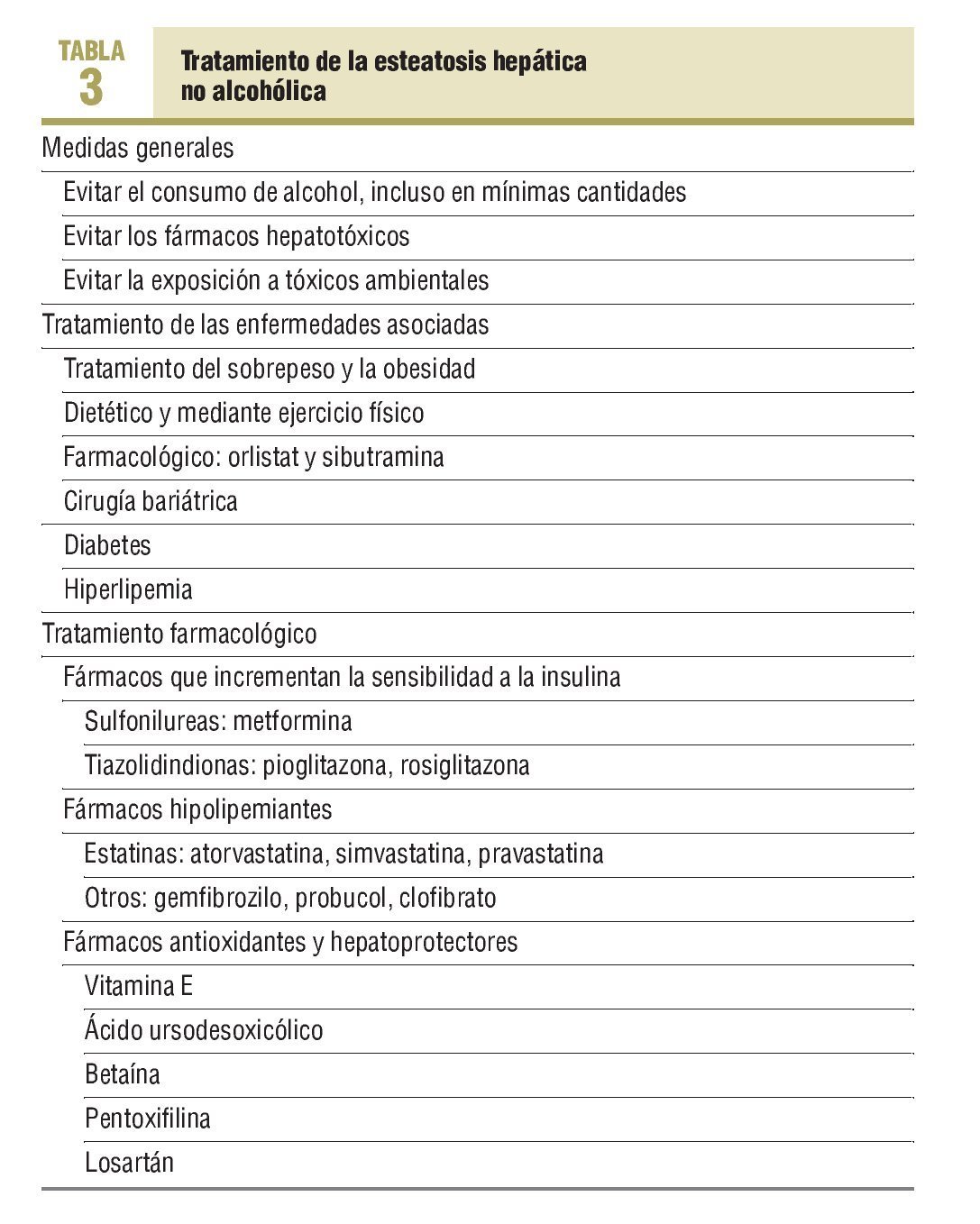
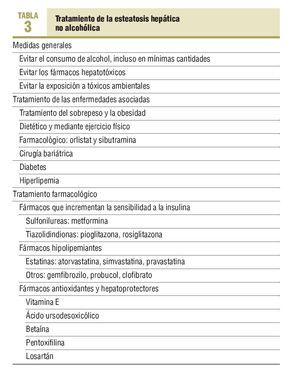
En la actualidad no existe un tratamiento específico para la EHNA y éste consiste en tratar el factor etiológico causal, es decir, la obesidad, la diabetes y la dislipemia. Sin embargo, de entrada se deben aplicar una serie de medidas generales consistentes en evitar el alcohol, los fármacos y la exposición a tóxicos ambientales potencialmente causantes de EHNA (tabla 3).
El tratamiento de la obesidad ha demostrado ser eficaz en la EHNA tanto en adolescentes como en adultos. Es importante conseguir una pérdida de peso, ya que se ha comprobado que esta medida mejora la resistencia a la insulina y la cifra de transaminasas25. La pérdida de peso debe ser progresiva, mediante ejercicio físico y una dieta equilibrada, con el objetivo de lograr un descenso del 10% en los primeros 6 meses y a un ritmo máximo de 0,5-1 kg por semana26.
Más recientemente, se han ensayado fármacos para reducir peso, como el orlistat27 y la sibutramina28, y se ha observado una mejoría de las pruebas de función hepática y los signos ecográficos de esteatosis. La cirugía bariátrica en pacientes con obesidad mórbida se acompaña de una normalización de las transaminasas, de mejoría o desaparición de la esteatosis y de mejoría de las lesiones de esteatohepatitis29.
Para el tratamiento de la diabetes en la EHNA, los fármacos más beneficiosos son los que mejoran la resistencia a la insulina. Entre éstos se encuentran las biguanidas (en particular la metformina) y las tiazolidindionas. Varios estudios piloto en los que se ha utilizado metformina a la dosis de 1-1,5 g/día durante 4-12 meses han comunicado una disminución de la cifra de transaminasas30, y en uno de ellos se observó, además, una mejoría de los cambios histológicos al repetir la biopsia al final del estudio31. Recientemente, se han publicado los resultados en relación con el tratamiento con pioglitazona y rosiglitazona. Se trata de estudios piloto que incluyen a un número reducido de pacientes, pero tanto con una como con otra sustancias se observa una mejoría de la resistencia a la insulina, de la cifra de ALT y de las lesiones histológicas32,33.
La utilización de estatinas en pacientes con alteraciones hepáticas debe hacerse con precaución por su posible hepatotoxicidad34. Sin embargo, se acaban de publicar los resultados de un estudio que valora los cambios histológicos antes y después del tratamiento con estatinas en 17 pacientes con una media de seguimiento comprendida entre 10 y 16 años. Dicho estudio ha demostrado una mejoría de los parámetros histológicos y ha llegado a la conclusión de que las estatinas pueden ser utilizadas en pacientes con EHNA35.
El gemfibrozilo, a dosis de 600 mg/día, produjo una disminución de las transaminasas y el probucol a dosis de 500 mg/día durante 6 meses se acompañó de una normalización de la AST y ALT en el 50% de los pacientes tratados36.
Se han ensayado diversos tratamientos (tabla 3), con un efecto antioxidante y/o hepatoprotector. Sin embargo, en la mayoría de casos se trata de estudios piloto, con pocos pacientes y algunos de ellos sin control histológico, por lo que los resultados no son concluyentes.
Conclusión
Como hemos visto, la EHNA es muy prevalente en la población occidental, paralelamente a la mayor prevalencia de los componentes que forman el síndrome metabólico, en especial la obesidad. Es importante detectar de forma precoz a los pacientes que presentan EHNA con la finalidad de incidir sobre los factores asociados y evitar de esta manera que evolucionen hacia formas más graves, incluyendo la cirrosis hepática. El diagnóstico debe sospecharse en sujetos con una elevación de las cifras de transaminasas, descubierta en general de manera casual, sobre todo si presentan alguno o varios de los componentes del síndrome metabólico y en los que se han excluido otras causas de enfermedad hepática. Las manifestaciones clínicas y analíticas son poco específicas, y en las técnicas de imagen se observan los cambios que indican esteatosis, pero no permiten distinguir la presencia de lesiones más avanzadas como fibrosis. Sin embargo, aquellos pacientes que presenten parámetros indicativos de esteatohepatitis deberán ser remitidos para la práctica de una biopsia hepática (fig. 3). Desde el punto de vista terapéutico, se deben aplicar medidas generales (evitar el alcohol y tóxicos) y tratar el factor etiológico causal.
Correspondencia: Dr. Llorenç Caballería Rovira.
Unitat de Suport a la Recerca. Àmbit Barcelonés Nord i Maresme. CAP El Maresme.
Camí del Mig, 36. 08303 Mataró. Barcelona. España.
Correo electrónico: lcaballeria.bnm.ics@gencat.net
Manuscrito recibido el 10-12-2007.
Manuscrito aceptado para su publicación el 20-2-2008.