La atención a pacientes con comorbilidad y pluripatología supone un reto para cualquier sistema sanitario. Las guías de práctica clínica (GPC) presentan limitaciones cuando se aplican a esta población. El objetivo de este trabajo es realizar una propuesta terminológica y metodológica sobre el abordaje de la comorbilidad y la pluripatología en las GPC. De acuerdo a la revisión bibliográfica efectuada, se sugieren algunas propuestas para su abordaje en las diferentes fases de elaboración de las GPC, con especial atención a la inclusión de los clusters de comorbilidad en las preguntas clínicas iniciales, la incorporación de la evidencia indirecta, el peso de la carga de gestionar la enfermedad para el paciente y su entorno en la formulación de recomendaciones, así como las estrategias de difusión e implementación. Estas propuestas deben desarrollarse en mayor profundidad con la participación de más agentes para disponer de herramientas válidas y útiles en esta población.
The management of patients with comorbidity and polypathology represents a challenge for all healthcare systems. Clinical practice guidelines (CPGs) have limitations when applied to this population. The aim of this study is to propose the terminology and methodology for optimally approach comorbidity and polypathology in the CPGs. Based on a literature review, we suggest a number of proposals for the approach in different phases of CPG preparation, with special attention to the inclusion of clusters of comorbidity in the initial questions the implementation of indirect evidence, the burden of disease management for patients and their environment, when establishing recommendations, as well as the strategies of dissemination and implementation. These proposals should be developed in greater depth with the implication of more agents in order to have valid and useful tools for this population.
La elevada prevalencia de multimorbilidad y pluripatología es una realidad en cualquier sistema sanitario, sobre todo en la población mayor de 65 años1. Asimismo, la concurrencia simultánea de enfermedades crónicas aumenta con la edad; de hecho, en España, la Encuesta Nacional de Sanidad de 2006 mostró que las personas de entre 65 y 74 años tenían una media de 2,8 problemas o enfermedades crónicas, alcanzando un promedio de 3,23 en las personas mayores de 75 años. Estos pacientes constituyen una población homogénea en complejidad, vulnerabilidad clínica, fragilidad, mortalidad, deterioro funcional, polifarmacia, pobre calidad de vida relacionada con la salud y frecuente situación de dependencia funcional, así como un mayor consumo de recursos sanitarios. Sin embargo, a pesar de su importancia, la atención clínica de estos pacientes se ve limitada por diversos problemas. En primer lugar, a pesar de ser un problema muy frecuente, no existe una definición universalmente aceptada sobre términos como cronicidad, comorbilidad, multimorbilidad o pluripatología. Por ejemplo, este último es un término que se utiliza para referirse al anciano frágil, a los enfermos polimedicados, a los «hiperfrecuentadores» en el caso de atención primaria, o a los pacientes que sufren múltiples reingresos, en el caso de la atención hospitalaria. Si bien no es sinónimo de ninguno de estos conceptos, está íntimamente ligado con todos ellos. Como consecuencia no siempre es sencillo identificar a qué población se está haciendo referencia.
En segundo lugar, para que la atención a estos pacientes sea eficiente el sistema sanitario necesita estar organizado para proporcionar una asistencia sociosanitaria multidisciplinar, integrada y basada en la mejor evidencia disponible, en función de las necesidades del paciente y su familia. Las guías de práctica clínica2 (GPC) se postulan como herramientas para facilitar la toma de decisiones de los profesionales sanitarios. Sin embargo, en la actualidad, las GPC son fundamentalmente herramientas para el manejo de una única enfermedad, basadas en gran medida sobre ensayos clínicos que excluyen a pacientes con pluripatología. Por lo general, tampoco abordan los cuidados necesarios para optimizar la atención a este tipo de pacientes.
Recientemente se ha publicado la estrategia nacional sobre la atención a la enfermedad crónica3, la cual incluye entre sus objetivos el diseño de herramientas capaces de garantizar intervenciones sanitarias efectivas, seguras, eficientes, sostenibles y proporcionadas, basadas en la mejor evidencia científica disponible. Ante la necesidad de profundizar y debatir sobre el desafío que supone la elaboración de las GPC en la atención a los pacientes con pluripatología, 3 de las sociedades científicas presentes en dicha estrategia decidieron crear un grupo de trabajo que abordase de manera específica este tema. Sus objetivos son:
- 1.
Acordar una propuesta terminológica sobre la definición y el alcance de los nuevos términos utilizados en el cuidado de estos pacientes.
- 2.
Revisar cómo las GPC abordan a este tipo de pacientes y las formas de organización de su atención.
- 3.
Realizar una propuesta metodológica para la incorporación de la comorbilidad y pluripatología por los grupos elaboradores de GPC.
En noviembre de 2012 las directivas de las 3 sociedades científicas, Federación de Asociaciones de Enfermería Comunitaria y Atención Primaria (FAECAP), Sociedad Española de Medicina Interna (SEMI) y Sociedad Española de Medicina Familiar y Comunitaria (semFYC) constituyeron un grupo de trabajo con 2 integrantes por sociedad.
La propuesta se ha recogido en el documento final disponible en la web de SEMI, semFYC y FAECAPb. El trabajo es una revisión narrativa sobre el desarrollo metodológico y elaboración de GPC en los pacientes con comorbilidad y pluripatología. Se realizó una búsqueda de documentos metodológicos sobre GPC y comorbilidad en TRIP Database, mediante una metodología exploratoria no sistemática. Esta búsqueda se complementó con el rastreo de las referencias incluidas en los documentos obtenidos y con el contacto con expertos en desarrollo de GPC. El período de búsqueda se cerró en febrero del 2013. El documento ha sido posteriormente revisado por diferentes expertos nacionales e internacionales.
ResultadosPropuesta terminológicaA continuación se recogen los conceptos y definiciones agrupados en torno a la comorbilidad, al paciente y su entorno, y a la medicación.
Multimorbilidad: presencia concomitante de 2 o más enfermedades crónicas en un paciente.
Comorbilidad: presencia de diferentes enfermedades que acompañan a modo de satélite a una enfermedad protagonista crónica4.
Pacientes pluripatológicos: pacientes con enfermedades crónicas incluidas dentro de 2 o más categorías diferentes predefinidas (tabla 1), en las que resulta difícil establecer los protagonismos, pues en general son equivalentemente complejas y con similar potencial de desestabilización, dificultades de manejo e interrelaciones mutuas5.
Definición funcional de paciente pluripatológico. Aquel que presenta enfermedades crónicas definidas en 2 o más de las siguientes categorías clínicas
| Categoría A |
| A.1. Insuficiencia cardíaca que en situación de estabilidad clínica haya estado en grado II de la NYHAa (síntomas con actividad física habitual)A.2. Cardiopatía isquémica |
| Categoría B |
| B.1. Vasculitis y enfermedades autoinmunes sistémicasB.2. Enfermedad renal crónica definida por elevación de creatinina (> 1,4 mg/dl en varones, > 1,3 mg/dl en mujeres) o proteinuriab, mantenidos durante 3 meses |
| Categoría C |
| C.1. Enfermedad respiratoria crónica que en situación de estabilidad clínica haya estado con: disnea grado II de la MRCc (disnea a paso habitual en llano), o FEV1< 65%, o SaO2 ≤ 90% |
| Categoría D |
| D.1. Enfermedad inflamatoria crónica intestinalD.2. Hepatopatía crónica con datos de insuficiencia hepatocelulard o hipertensión portale |
| Categoría E |
| E.1. Ataque cerebrovascularE.2. Enfermedad neurológica con déficit motor permanente que provoque una limitación para las actividades básicas de la vida diaria (índice de Barthel < 60)E.3. Enfermedad neurológica con deterioro cognitivo permanente, al menos moderado (Pfeiffer con 5 o más errores) |
| Categoría F |
| F.1. Arteriopatía periférica sintomáticaF.2. Diabetes mellitus con retinopatía proliferativa o neuropatía sintomática |
| Categoría G |
| G.1. Anemia crónica por pérdidas digestivas o hemopatía adquirida no subsidiaria de tratamiento curativo que presente hemoglobina < 10 mg/dl en 2 determinaciones separadas entre sí más de 3 mesesG.2. Neoplasia sólida o hematológica activa no subsidiaria de tratamiento con intención curativa |
| Categoría H |
| H.1. Enfermedad osteoarticular crónica que provoque por sí misma una limitación para las actividades básicas de la vida diaria (índice de Barthel < 60) |
Ligera limitación de la actividad física. La actividad física habitual le produce disnea, angina, cansancio o palpitaciones.
Índice albúmina/creatinina > 300mg/g, microalbuminuria > 3mg/dl en muestra de orina o albúmina > 300mg/día en orina de 24 h o > 200 μg/min.
Fragilidad: síndrome intrínsecamente unido al fenómeno biológico del envejecimiento y caracterizado por el descenso de la reserva biológica y de la resistencia al estrés, resultado del deterioro de múltiples sistemas fisiológicos y donde predomina un desequilibrio energético y metabólico que aumenta la vulnerabilidad frente a las agresiones. Para su diagnóstico existen unos criterios clínicos (5) extensamente aceptados, de los que se deben cumplir al menos 36.
Discapacidad: dificultad o dependencia para realizar las actividades básicas de una vida independiente, incluyendo las funciones esenciales y las tareas necesarias para el autocuidado3.
Paciente crónico complejo: pacientes con enfermedades concomitantes, limitantes y progresivas con fallo de órgano, donde existe sobreutilización de servicios de salud en todos los ámbitos, polifarmacia, deterioro funcional para las actividades de la vida cotidiana o una mala situación sociofamiliar.
Cluster de enfermedades crónicas: combinación de enfermedades crónicas (clusters) que pueden presentarse agrupadas en un mismo paciente7.
Autocuidado: conjunto de acciones aprendidas e intencionadas que los individuos realizan para sí mismos con el objeto de regular aquellos factores que afectan a su desarrollo y funcionamiento, en beneficio de su vida, salud y bienestar8.
Cuidador: persona que asume la responsabilidad en la atención, apoyo y cuidados diarios de la persona dependiente9.
Paciente experto: es aquel capaz de responsabilizarse de la propia enfermedad y autocuidarse, sabiendo identificar los síntomas, respondiendo a ellos y adquiriendo herramientas que lo ayuden a gestionar el impacto físico, emocional y social de la enfermedad, mejorando así su calidad de vida10.
Adherencia terapéutica: término que hace referencia tanto al cumplimiento del plan de autocuidados, como al de los fármacos prescritos.
Se considera falta de adherencia o gestión ineficaz de la propia salud cuando el paciente tiene dificultad para incorporar o mantener dentro de su vida cotidiana el régimen terapéutico, de manera que la adherencia es parcial o inadecuada y resulta insatisfactoria para alcanzar los objetivos terapéuticos propuestos11.
Incumplimiento: se considera incumplimiento cuando el paciente muestra una conducta que no coincide con el plan terapéutico o de promoción de salud acordado11.
Conciliación terapéutica: proceso formal de valorar el listado completo y exacto de la medicación previa del paciente conjuntamente con la prescripción farmacoterapéutica después de una transición asistencial12.
Adecuación terapéutica: proceso de elección de la terapia del paciente en el que mediante las actividades de prescripción, dispensación, indicación, administración y seguimiento, conseguimos unos resultados apropiados a las condiciones y circunstancias del propio paciente y del conjunto de la comunidad10.
Aspectos pronósticos de la comorbilidad y la pluripatologíaSi deseamos aplicar una GPC a un paciente es importante sopesar los riesgos y beneficios que supone. Por tanto, es importante que la GPC establezca claramente cuáles son los resultados esperados y el tiempo en que se desarrollarán. Esto no siempre es explícito en las GPC actuales. Para ello, en primer lugar, es determinante poder establecer un pronóstico fiable. Sin embargo, hasta el momento, no disponemos de una herramienta de aplicación universal en el paciente pluripatológico. El índice PROFUND, desarrollado y validado en el 2011, se basa en 9 dimensiones clínicas fácilmente determinables, establece su pronóstico vital de manera fiable a 12 meses y puede ser útil en una gran parte de estos pacientes.
En segundo lugar, antes de aplicar las recomendaciones de una GPC hay que considerar el concepto pronóstico de payoff time. Esto es el tiempo mínimo necesario para que los beneficios potenciales de adherirse a una recomendación superen a los daños13. Es importante considerar este aspecto pues de otra manera corremos el riesgo de proponer intervenciones que necesiten de un periodo de latencia superior al pronóstico vital de un determinado paciente.
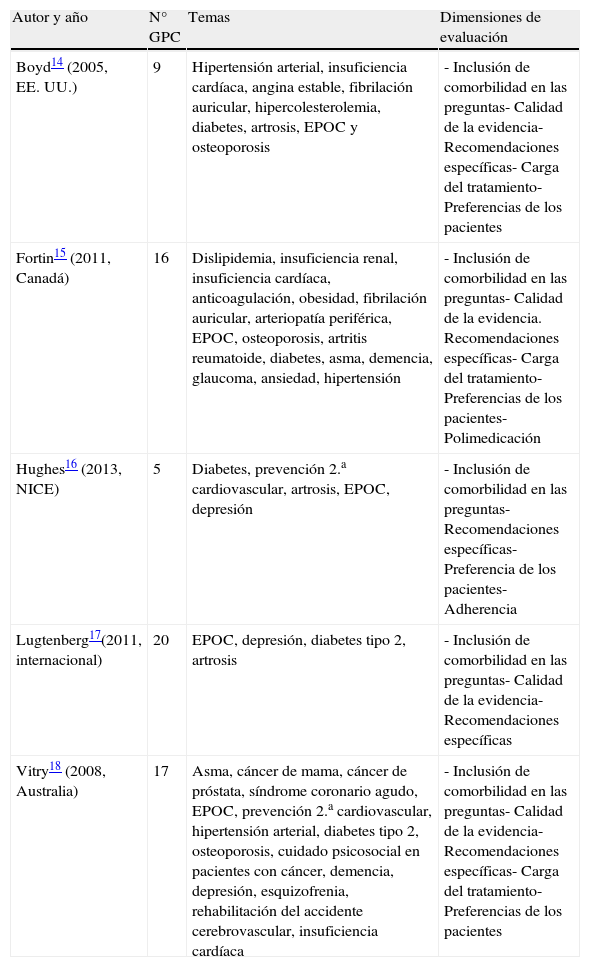
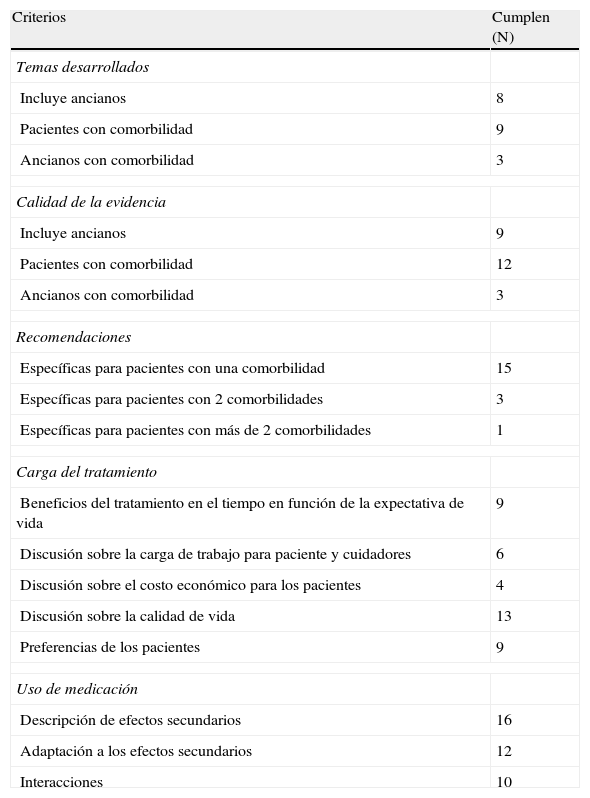
Limitaciones de las guías de práctica clínicaLas evaluaciones sobre la aplicabilidad de las GPC a los pacientes con comorbilidad y pluripatología14–18 (tabla 2) han analizado las siguientes dimensiones: inclusión de la comorbilidad/pluripatología, formulación de recomendaciones específicas y evaluación de la calidad de la literatura científica sobre comorbilidad, abordaje de la carga que implica el seguimiento de las recomendaciones, las preferencias de los pacientes y la polimedicación (tabla 3). Estas evaluaciones nos muestran que las actuales GPC en general están elaboradas principalmente sobre un único problema de salud. En los escasos estudios que abordan aspectos de comorbilidad lo hacen sobre la que comparte la misma base fisiopatológica, sin contemplar habitualmente más de 2 enfermedades simultáneamente. Además, los autores de las GPC encuentran dificultad para localizar estudios que respondan preguntas sobre la atención a pacientes con comorbilidad y, cuando se localizan, estos son de peor calidad14–18.
Evaluaciones sobre GPC y comorbilidad
| Autor y año | N° GPC | Temas | Dimensiones de evaluación |
| Boyd14 (2005, EE. UU.) | 9 | Hipertensión arterial, insuficiencia cardíaca, angina estable, fibrilación auricular, hipercolesterolemia, diabetes, artrosis, EPOC y osteoporosis | - Inclusión de comorbilidad en las preguntas- Calidad de la evidencia- Recomendaciones específicas- Carga del tratamiento- Preferencias de los pacientes |
| Fortin15 (2011, Canadá) | 16 | Dislipidemia, insuficiencia renal, insuficiencia cardíaca, anticoagulación, obesidad, fibrilación auricular, arteriopatía periférica, EPOC, osteoporosis, artritis reumatoide, diabetes, asma, demencia, glaucoma, ansiedad, hipertensión | - Inclusión de comorbilidad en las preguntas- Calidad de la evidencia. Recomendaciones específicas- Carga del tratamiento- Preferencias de los pacientes- Polimedicación |
| Hughes16 (2013, NICE) | 5 | Diabetes, prevención 2.a cardiovascular, artrosis, EPOC, depresión | - Inclusión de comorbilidad en las preguntas- Recomendaciones específicas- Preferencia de los pacientes- Adherencia |
| Lugtenberg17(2011, internacional) | 20 | EPOC, depresión, diabetes tipo 2, artrosis | - Inclusión de comorbilidad en las preguntas- Calidad de la evidencia- Recomendaciones específicas |
| Vitry18 (2008, Australia) | 17 | Asma, cáncer de mama, cáncer de próstata, síndrome coronario agudo, EPOC, prevención 2.a cardiovascular, hipertensión arterial, diabetes tipo 2, osteoporosis, cuidado psicosocial en pacientes con cáncer, demencia, depresión, esquizofrenia, rehabilitación del accidente cerebrovascular, insuficiencia cardíaca | - Inclusión de comorbilidad en las preguntas- Calidad de la evidencia- Recomendaciones específicas- Carga del tratamiento- Preferencias de los pacientes |
GPC y comorbilidad: evaluación de 15 GPC canadienses
| Criterios | Cumplen (N) |
| Temas desarrollados | |
| Incluye ancianos | 8 |
| Pacientes con comorbilidad | 9 |
| Ancianos con comorbilidad | 3 |
| Calidad de la evidencia | |
| Incluye ancianos | 9 |
| Pacientes con comorbilidad | 12 |
| Ancianos con comorbilidad | 3 |
| Recomendaciones | |
| Específicas para pacientes con una comorbilidad | 15 |
| Específicas para pacientes con 2 comorbilidades | 3 |
| Específicas para pacientes con más de 2 comorbilidades | 1 |
| Carga del tratamiento | |
| Beneficios del tratamiento en el tiempo en función de la expectativa de vida | 9 |
| Discusión sobre la carga de trabajo para paciente y cuidadores | 6 |
| Discusión sobre el costo económico para los pacientes | 4 |
| Discusión sobre la calidad de vida | 13 |
| Preferencias de los pacientes | 9 |
| Uso de medicación | |
| Descripción de efectos secundarios | 16 |
| Adaptación a los efectos secundarios | 12 |
| Interacciones | 10 |
Fuente: Adaptada y ampliada de Boyd et al.14.
Hasta el momento no existe un consenso claro sobre el desarrollo de las GPC sobre pacientes con comorbilidad o pluripatología, aunque es una cuestión en la agenda de varias instituciones que elaboran GPC. De acuerdo con los trabajos de la American Thoracic Association (ATS) y la European Respiratory Society (ERS)19 (tabla 4) y teniendo en cuenta el marco GRADE20 y las propuestas de la nueva versión del instrumento AGREE21, hemos realizado una primera aproximación con las siguientes consideraciones:
Guía para desarrollar GPC sobre comorbilidad e implicar a los pacientes en su desarrollo y aplicación
| Pasos | Cómo | Caso de la EPOC |
| 1. Definir todos los problemas de un determinado paciente | - Preguntar a los pacientes- Revisión bibliográfica | - Definición del problema principal para los pacientes (disnea, edemas, depresión) |
| 2. Ordenar por orden de importancia los desenlaces de interés para el paciente con pluripatología (reducción de hospitalizaciones, mejora de la disnea) | - Utilizar herramientas para explicitar valores y preferencias (escala analógica visual) | - Técnicas para priorizar entre disnea, hospitalizaciones, etc. |
| 3. Definir las posibles intervenciones | - Revisión bibliográfica (priorizar revisiones sistemáticas) apoyada por expertos sobre qué puede funcionar | -LABA, diuréticos, betabloqueantes, antidepresivos (hasta qué punto el paciente estará dispuesto a tomar algunas medicaciones únicamente) |
| 4. Evaluar si los beneficios y riesgos difieren entre las diferentes poblaciones (sobre todo en las que presentan comorbilidad) | - Evaluación de subgrupos/heterogeneidad- ¿Los ensayos incluyen subgrupos y estos tiene sentido?- ¿Fisiopatología diferente?- Aplicabilidad de la evidencia | - LABA pueden empeorar la disnea en pacientes con COPD e insuficiencia cardíacaEl tratamiento de la disnea mejora la depresión |
| 5. Evaluar el mayor beneficio neto posible (con relación a los daños, inconvenientes y valores y preferencias) en las diferentes poblaciones y presentar los resúmenes de la evidencia al panel que debe realizar las recomendaciones | - Juicios sistemáticos sobre los beneficios frente a los posibles riesgos después de considerar todas las intervenciones- Explicación a los pacientes | - Betabloqueante con mayor beneficio neto en la población de interés- Tratamiento antidepresivo es la 2.a opción con mayor beneficio neto- LABA y diuréticos beneficio neto inferior a betabloqueantes. Pacientes podrían priorizar tomar solo betabloqueantes y antidepresivos |
* Alcance y objetivos de la GPC: deberían especificarse las implicaciones con relación a la comorbilidad o pluripatología en el alcance y objetivos de la GPC, según la experiencia del grupo elaborador y una adecuada revisión bibliográfica sobre clusters de morbilidad. El grupo elaborador debe considerar que puede ser más adecuado realizar diferentes GPC sobre comorbilidades específicas en lugar de una sola GPC. El National Institute for Health and Care Excellence (NICE), por ejemplo, ha elaborado múltiples GPC sobre diabetes (control glucémico, retinopatía, nefropatía, etc.).
* Preguntas clínicas e importancia de los desenlaces de interés: en un momento donde se proponen diferentes modelos organizativos para prestar atención sanitaria a esta población, puede incluirse su efectividad en las preguntas de la GPC3. Es fundamental tener en cuenta que la identificación de los clusters descritos en la literatura no abarcará todas las posibles combinaciones de procesos crónicos que pueden presentarse en la práctica clínica22. Por eso se hace necesaria una aplicación juiciosa de las GPC al paciente complejo. Para ello resulta imprescindible la evaluación global tanto del paciente como de su familia en su contexto social. En este sentido resulta esencial el papel del médico y de la enfermera de atención primaria como especialistas fundamentales en la atención al paciente crónico complejo22.
* Definir las intervenciones disponibles y evaluación de la literatura: siguiendo el criterio GRADE de seleccionar y clasificar las variables de resultado claves para estos pacientes, teniendo en cuenta el tiempo de rentabilidad (payoff time).
Tiene especial importancia considerar las intervenciones relacionadas con el autocuidado de los pacientes y con sus cuidadores y entorno. En el caso de las intervenciones farmacológicas, es esencial tener en cuenta las consecuencias negativas que supone la introducción de múltiples fármacos: falta de adherencia, interacciones y efectos secundarios23.
* Evaluación de la calidad de la evidencia: GRADE define la calidad de la evidencia como la confianza de que los estimadores de un efecto son adecuados para apoyar una decisión o una recomendación20. Esta confianza depende de varios factores entre los cuales se encuentran el riesgo de sesgo, la inconsistencia y la imprecisión de los resultados, si la evidencia es indirecta y si existe sesgo de publicación. En este sentido, y dada la escasa información disponible específica para poblaciones con pluripatología, a menudo solo se dispone de información no directamente aplicable o evidencia indirecta20. Por tanto, al extrapolar estos hallazgos nuestra confianza es menor.
* Valores y preferencias: las GPC que incluyan aspectos de comorbilidad deben hacer especial énfasis en considerar los valores y preferencias a la hora de elaborar las recomendaciones. Supongamos una paciente de 78 años con diabetes tipo 2 de más de 10 años de evolución, artrosis, EPOC, cardiopatía isquémica y fumadora. Si le aplicamos las GPC vigentes del NICE podría recibir 11 medicaciones o más, 9 consejos sobre autocuidado y necesitar más de 40 contactos anuales con el sistema16. El hecho de tener que tomar múltiples tratamientos y de seguir múltiples recomendaciones de autocuidado incrementa de manera considerable los inconvenientes, con el consiguiente riesgo de incumplimiento23. Por todo ello, es crucial abordar todas las posibilidades e implicaciones con los pacientes y sus cuidadores.
* Balance beneficio-riesgo/carga de enfermedad para obtener beneficio o daño neto: es necesario introducir al balance beneficio-riesgo de las intervenciones, que habitualmente se realiza comparando por las variables a favor o en contra, otros factores como el coste económico (para el paciente, su entorno y el sistema sanitario) así como la «carga de enfermedad» que puede asumir el paciente y su familia24.
* Formulación de recomendaciones: deben ser lo más estructuradas posible, describiendo la población de interés, las intervenciones y comparadores y deben incluir recomendaciones específicas para las subpoblaciones de interés identificadas. El sistema GRADE propone valorar 4 factores principales para graduar la fuerza de las recomendaciones (calidad de la evidencia, balance beneficio/riesgo, valores y preferencias y costes)20. Estos factores, según cada caso, influirán en las recomendaciones aumentando o disminuyendo las probabilidades de que sean fuertes o débiles. Por ejemplo, si la calidad es baja es más probable que la recomendación sea débil y viceversa. Por otro lado si los costes, ya sean para el paciente o el sistema sanitario, son muy elevados es más probable que se formule una recomendación débil (y viceversa)20. Finalmente, una vez redactadas, resulta nuclear la exploración de la calidad de las mismas con instrumentos validados21,25,26.
* Publicación, difusión e implementación: los factores que juegan papeles relevantes en la implantación de una GPC incluyen: la calidad de la propia GPC, los conocimientos, actitudes y rutinas de los profesionales sanitarios, las actitudes y conducta de los pacientes y las limitaciones organizativas y financieras27. Sin embargo, implementar mejoras en la atención a pacientes es un proceso complejo que requiere combinar diferentes estrategias a diferentes niveles del sistema sanitario e integrarlas de manera adecuada con las estructuras existentes. Desde ese punto de vista no basta con que la GPC sea excelente, sino que debe estar disponible en el punto de atención al paciente y debe ser fácilmente aplicable. Las nuevas tecnologías constituyen un elemento esencial en este aspecto.
La implementación y monitorización de las GPC debe ser realista y acorde a las características intrínsecas de las subpoblaciones de interés. Por ejemplo, la aplicación de indicadores de las GPC generales a poblaciones con elevada comorbilidad puede llevar a situaciones de una excesiva medicalización y carga, dañina para el paciente y su entorno (p.ej. cuidadores)14. Por ejemplo, el objetivo general de control metabólico de una hemoglobina glucosilada del 7% probablemente no es aplicable a un paciente anciano con múltiples enfermedades y un bajo nivel de apoyo psicosocial. Asimismo, estos indicadores, más específicos y realistas, deben ser lo suficientemente flexibles para tener en cuenta las circunstancias únicas de cada paciente. Las autoridades sanitarias deben ser especialmente cuidadosas en la selección de indicadores en estas circunstancias.
ConclusiónEl presente trabajo constituye una primera aproximación en castellano al desafío metodológico de incorporar la pluripatología y la comorbilidad a las GPC. El objetivo es conseguir que las GPC sean herramientas realmente útiles en la toma de decisiones en este grupo de población, tanto para profesionales como para pacientes. Es necesario progresar en una propuesta metodológica con la participación de más agentes (responsables sanitarios, expertos en metodología, cuidadores y pacientes, otras sociedades científicas, etc.). En el contexto de nuestro Sistema Nacional de Salud, Guiasalud, como organismo responsable del desarrollo metodológico de GPC, sería el agente más adecuado para coordinar el proceso.
Conflictos de interesesMáximo Bernabeu-Wittel es miembro del Grupo de Paciente Pluripatológico y Edad Avanzada de la Sociedad Española de Medicina Interna y participa como investigador principal y colaborador en diferentes proyectos de investigación sobre pluripatología con financiación pública. Pablo Alonso es miembro del grupo GRADE. Rafael Rotaeche es miembro del grupo de investigación Kronikgune sobre gestión del conocimiento y participa en 2 proyectos de la estrategia de cronicidad del País Vasco. Milagros Rico es miembro de la Red de Investigación en Servicios Sanitarios en Enfermedades Crónicos (REDISECC) e investigadora principal en 2 proyectos sobre atención al cuidador de personas crónicas con financiación pública. La Sociedad Española de Medicina Interna, Osatzen (Sociedad Vasca de Medicina Familiar y Comunitaria) y la colaboración Cochrane han recibido financiación de Astra Zeneca para la realización de este documento. Emilio Casariego ha recibido honorarios por conferencias de otras empresas farmacéuticas.
Agradecemos al Prof. Bruce Guthrie, Prof. Pier Mannuccio Mannucci, Dra. Alexandra Prados Torres, Carmen Ferrer Arnedo y al Prof. Víctor M. Montori la revisión de la monografía completa en la que se basa este artículo.
http://www.fesemi.org/documentos/1368025410/publicaciones/guias/desarrollo-guias-practica-clinica-pacientes-comorbilidad-pluripatologia.pdf, http://www.semfyc.es/pfw_files/cma/Informacion/modulo/documentos/desarrolloGPC.pdf, http://www.faecap.com/documents/download/165
De acuerdo con los autores y los editores, este artículo se publica simultáneamente y de forma íntegra en la revista Revista Clínica Española http://dx.doi.org/10.1016/j.rce.2014.04.001