Objetivo. Saneamiento quirúrgico radical de la infección y evitar otras destrucciones del tejido por la expansión de la infección.
Indicaciones. Infección séptica de las articulaciones interfalángicas en el pulgar y en los dedos.
Contraindicaciones. Defectos extensivos de las partes blandas. Alteraciones vasculares graves o gangrena del dedo. Falta de cooperación para la inmovilización o el tratamiento mediante fijador.
Técnica quirúrgica. Apertura de la articulación y lavado. Desbridamiento radical. Procedimiento de conservación de la articulación o resección de la articulación con artrodesis posterior en función del grado de lesión del cartílago. Implantación de cadena de bolos de polimetilmetacrilato. Inmovilización mediante fijador externo.
Tratamiento postoperatorio. Administración intravenosa de cefalosporina de 2.ª generación (cefuroxima®) durante cinco días, después por vía oral durante 7-10 días. De ser necesario, cambio de terapia tras el antibiograma. En caso de técnica de conservación de la articulación, control mediante radiografía, extracción del fijador después de cuatro semanas y ejercicios de rehabilitación. En caso de resección articular, extracción del fijador tras seis semanas y artrodesis bajo condiciones estacionarias. Protección intravenosa durante tres días con un antibiótico de amplio espectro o en función del antibiograma. Férula digital hasta la consolidación de la artrodesis (por regla general, 6-8 semanas).
Resultados. Diez de los cuarenta pacientes fueron sometidos a un tratamiento de conservación de la articulación. Todas las infecciones se curaron. Después de un periodo de tratamiento medio de 6 (3-11) semanas, cuatro pacientes no sentían ninguna molestia, seis tenían ligeras molestias. Cinco pacientes presentaban una reducción total de la movilidad digital de 25-50º. La incapacidad laboral duró 6,6 (4-11) semanas. En total, treinta pacientes fueron sometidos a una resección articular. Después de 5,6 (4-8) semanas se extrajo el fijador y la artrodesis. En veintinueve pacientes se consiguió la consolidación ósea y en un caso se tuvo que amputar el dedo debido a la aparición de una gangrena tardía después de cuatro meses. La duración del tratamiento fue de 15,7 (7-25) semanas. Después de este periodo de tiempo, ocho pacientes no sentían molestia alguna, catorce sufrían ligeras limitaciones, cinco sufrían muchas limitaciones y tres pacientes padecían limitaciones graves durante la realización de actividades cotidianas. En quince casos se observó una movilidad limitada de 10-80º en comparación con las demás falanges digitales. La incapacidad laboral duró 16,2 (6-29) semanas de promedio.
Introducción
Menos del 5% de todas las artritis sépticas afectan a las articulaciones pequeñas de los dedos1,6,13. En comparación con una infección en las articulaciones de la mano, en la etiología de las infecciones de las articulaciones digitales, los factores de riesgo endógenos como diabetes, drogodependencia o inmunodeficiencia se encuentran en un segundo plano. Más bien suelen ser provocadas por traumatismos penetrantes, como heridas por punción, cortes o arañazos, por mordeduras, pinchazos de espinas, punciones o por la perforación de quistes epiteliales7,15,16,23 o por la propagación de infecciones del entorno.
La inflamación progresiva tiene como consecuencia la destrucción del cartílago articular y la expansión a los huesos o a los compartimentos vecinos, de modo que, por un lado, las superficies arteriales quedan dañadas y, por el otro, se pone en peligro la integridad y la conservación del dedo12.
Los daños irreversibles en el cartílago pueden aparecer 48 h después de que el cartílago haya sido invadido por agentes patógenos25. Si existen daños macroscópicos evidenciables en el cartílago, entonces el desbridamiento radical se conseguirá únicamente mediante la resección de las superficies articulares. La propagación de la infección al hueso después del desbridamiento se puede sanear únicamente mediante la administración de antibióticos locales a alta concentración y una inmovilización consecuente16. Una vez curada la infección, se repondrá la estabilidad del aparato locomotor mediante una fusión ósea.
De todas las localizaciones infecciosas en el dedo, las infecciones articulares presentan los peores resultados de tratamiento2. No iniciar el tratamiento a tiempo por subestimar la gravedad de la lesión que en un principio parecía trivial10,16,27 y no reconocer a tiempo los resultados inapreciables en la radiografía y en los análisis del laboratorio constituyen la causa de procesos de enfermedad graves con destrucción articular, osteomielitis, destrucción de los tendones flexores o con un flemón de la vaina sinovial tendinosa9,12.
Willelms29 describió en 1919 por primera vez el tratamiento de la artritis séptica mediante artrotomía y movilización temprana. Allen Kanavel observó en 1939 que con una punción articular y la aspiración se podían salvar algunos dedos, pero que, en el caso de una afectación a otras estructuras como las vainas sinoviales tendinosas, entonces era necesario realizar una amputación14, opinión defendida también por Flynn en el año 19668. No fue hasta el último tercio del siglo xx que se publicaron los primeros estudios que trataron únicamente de la problemática de las infecciones de las articulaciones digitales y que presentaron estudios comparativos5,30. En la época de los antibióticos, tratamientos como fijadores externos, drenaje de irrigaciónaspiración22 y cadenas por bolos de antibióticos locales estériles nos ofrecen la posibilidad ante este tipo de infecciones complejas no sólo de conservar el dedo en sí28, sino también su función.
La infección de la articulación digital es una emergencia quirúrgica. A fin de conservar la articulación, es fundamental comenzar cuanto antes con el tratamiento mediante una acción quirúrgica, el lavado de la articulación y un desbridamiento radical. Varios autores describen la realización del saneado quirúrgico de la articulación a través de un abordaje lateral y el tratamiento de la herida abierta mediante movilización temprana para el drenaje de la infección por el movimiento de la articulación3,21,27. Nosotros recomendamos realizar una incisión dorsal, que, en caso de una artrodesis posterior, permite realizar la intervención por la misma zona de abordaje tanto en la articulación media como en la distal. Un tratamiento de herida abierta con curación de la herida por segunda intención requiere de muchos más cuidados y supone una carga en el día a día mucho mayor para el paciente que el cuidado de una herida con cierre primario con fijador.
Después de realizar el desbridamiento, en primer lugar se tomarán las medidas necesarias para evitar una nueva reproducción y expansión de los agentes patógenos5, lo que, según nuestra opinión, se puede garantizar de la manera más segura mediante la administración intraarticular de antibióticos de alta concentración4 y una inmovilización consecuente de la articulación. En caso de infección arterial, se deberá evitar la fijación con alambres percutáneos o con implantes permanentes debido al alto riesgo de que la infección persista1. El fijador externo ofrece grandes ventajas frente a la inmovilización con férulas externas. Si se coloca correctamente, no sólo permite una inmovilización eficiente de la articulación sin bloquear el acceso a la herida para su cuidado o tratamiento local (como, por ejemplo, refrigeración), sino que permite, además, una movilización temprana para la rehabilitación de las articulaciones no afectadas y de los dedos vecinos.
Para la protección de las partes blandas se iniciará cuanto antes la administración sistemática de antibióticos adaptados al espectro resistente de los agentes patógenos. Durante la operación de una artritis séptica el aislamiento de los agentes patógenos se consigue sólo en el 15-42% de los casos. Este valor puede aumentar considerablemente si se envía al laboratorio la toma de muestras para bacteriología de la membrana sinovial extraída durante el desbridamiento1,26.
Principios quirúrgicos y objetivos
Descompresión y eliminación de los agentes patógenos mediante la apertura y el lavado de la infección arterial y el desbridamiento radical del tejido infectado y necrótico. Inspección de las superficies del cartílago.
Si el cartílago está intacto, se aplicará una esponja de colágeno impregnada con gentamicina y se inmovilizará temporalmente el cartílago con un fijador externo que hace de puente sobre una articulación durante cuatro semanas.
Si el cartílago está dañado, se llevará a cabo la resección de las superficies articulares, una resección radical de las partes óseas afectadas, la aplicación de una cadena de cemento óseo recubierta con gentamicina17 y la inmovilización mediante fijador, extracción del fijador y artrodesis después de seis semanas.
Ventajas
— Saneamiento radical del foco de la infección.
— Protección de los tejidos vasculares, de los tendones flexores y del sistema de ligamentos anulares por un abordaje dorsal.
— Detección y extracción de los cuerpos extraños alojados en el tejido, como puntas de espinas o restos de astillas.
— Posibilidad de realizar un procedimiento adaptado a los resultados en función de la magnitud de la lesión del cartílago.
— El fijador externo permite una inmovilización consecuente de la articulación y, al mismo tiempo, ofrece la posibilidad de cuidar la herida o de adoptar medidas físicas adyuvantes, como, por ejemplo, la refrigeración.
— Colocación de los pines del fijador bajo visualización, por lo que se reduce el riesgo de lesiones en tendones y tejidos vasculares.
— Hasta el tratamiento posterior de la artrodesis, no es necesaria la inmovilización de las articulaciones vecinas mediante escayola o férulas.
— Si se conserva la articulación, es posible la extracción del fijador mediante procedimiento ambulatorio (no es necesaria una segunda intervención).
— Primera operación y artrodesis a través de un único abordaje.
— Mediante la cadena de bolos de polimetilmetacrilato insertada se consigue una concentración inhibidora mínima del antibiótico mucho más elevada sin efectos secundarios sistemáticos relevantes.
— Por regla general, no es necesario un tratamiento de herida abierta, por lo que la estancia en clínica es breve.
— Cuando el cuidado del pin es bueno y la higiene suficiente, no hace falta aplicar ningún apósito sobre el fijador después de la extracción de la sutura.
— Si la técnica quirúrgica es correcta, la tolerancia al fijador es muy buena18.
Desventajas
— Si la destrucción del cartílago es causada por la infección, son necesarias dos intervenciones.
— Trastornos de la sensibilidad que aparecen con frecuencia en el lado extensor del dedo, especialmente después de una intervención de la falange distal.
— Desde el punto de vista subjetivo de los pacientes, limitaciones funcionales y estéticas a causa del tratamiento con el fijador de varias semanas de duración.
— Larga duración del tratamiento (10-12 semanas) en caso de resección arterial y de artrodesis.
Indicaciones
— Infección manifiesta de una articulación interfalángica en el pulgar o en los dedos.
Contraindicaciones
— Contraindicaciones generales en caso de intervención o anestesia.
— Defecto extensivo de partes blandas.
— Trastornos vasculares graves.
— Gangrena.
— Alergia a la gentamicina o al material portador.
— Falta de comprensión y cooperación por parte del paciente en cuanto a la inmovilización de varias semanas con fijador.
— Relativas: pérdida irrecuperable de la sensibilidad protectora del dedo. En este caso, se deberá considerar la posibilidad de la formación de un muñón o de una resección del rayo del dedo.
Información para el paciente
— Riesgos quirúrgicos generales: alteraciones en la cicatrización de la herida, lesiones de nervios, vasos sanguíneos, tendones.
— Fracturas durante la inserción de los pines en el fijador.
— Aparición de una osteomielitis.
— Limitación permanente de la movilidad del dedo.
— Pérdida del dedo.
— Infección del pin, aflojamiento del fijador.
— Limitación de la movilidad de las articulaciones o dedos vecinos durante el tratamiento con fijador o con férula.
— Posibilidad de una o varias intervenciones de revisión.
— Manipulación y cuidado del fijador. — Acortamiento del dedo debido a la artrodesis.
— Necesidad de una intervención secundaria para la artrodesis en casos de resección articular.
— Utilización de implantes sin níquel (por ejemplo, alambres o tornillos de titanio) en caso de alergia al níquel.
— Siempre ha resultado positivo explicarle detalladamente al paciente la posición que se espera en que quede el dedo antes de la realización de una artrodesis (posición de extensión de la falange distal, posición de flexión moderada de la falange central).
— Ampliación de la intervención en caso de infección del tendón flexor o del tendón extensor.
Preparación de la intervención
— Radiografías preoperatorios del dedo en dos planos.
— Determinación de los parámetros químicos del laboratorio sobre la inflamación para el control postoperatorio.
— En caso de ser posible, no se administrarán antibióticos antes de la extracción de la muestra bacteriológica, sino al final de la intervención justo antes de abrir el torniquete de isquemia.
— Urgencia quirúrgica apremiante.
— Garantía de una protección antitetánica efectiva.
Instrumental
— Minifijador comercial.
— Gasa de colágeno impregnada de gentamicina.
— Cadena de polimetilmetacrilato PMMA impregnada de gentamicina.
— Sierra oscilante, broca para la introducción del alambre Kirschner.
— Diatermia bipolar.
— Conversor de imágenes.
Anestesia y posición del paciente
— Anestesia axilar del plexo (en caso de expansión limitada de la infección) o anestesia general.
— Posición de decúbito supino, extensión del brazo sobre el apoyabrazos con la articulación del hombro 90º en abducción y antebrazo en pronación. Bata de plomo para protección radiológica.
— La intervención se realiza mediante torniquete de brazo neumático para la regulación de isquemia por presión (en adultos, 300 mmHg; en niños y adolescentes inferiores a 16 años, 200 mmHg) después de vendar el brazo a la altura de la muñeca con un vendaje Esmarch.
— Posicionar la mano sobre un rodillo de apoyo (fig. 1).
Fig. 1 Posicionar el brazo sobre un apoyabrazos, apoyar sobre un rodillo
Técnicas quirúrgicas (Figs. 2-11).
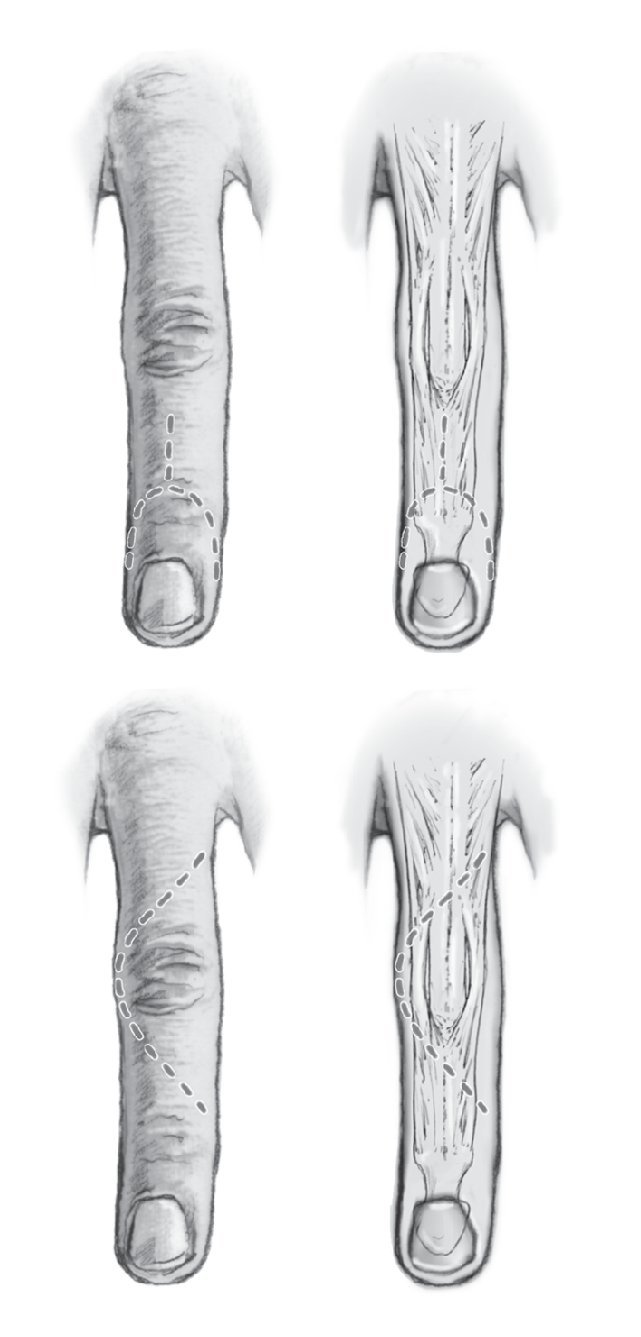
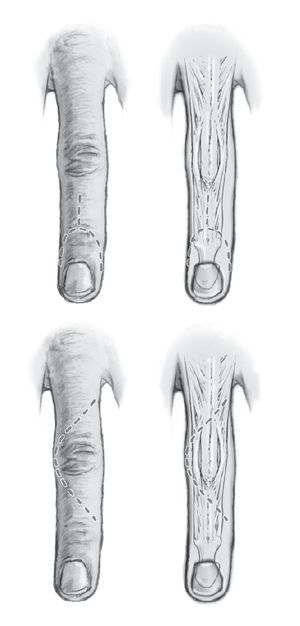
Fig. 2a Abordaje de la articulación distal. Incisión en forma de Y a lo largo del extensor. La incisión se realiza hasta la altura de la base de la falange media. La zona de corte de las líneas se encuentra sobre el pliegue de flexión por encima de la articulación distal, las incisiones laterales alcanzan hasta el peroniquio proximal, para garantizar una exposición suficiente de la articulación y de la falange distal. b Abordaje de la articulación media: incisión en arco sobre la falange proximal y la media. Una artrodesis posterior puede realizarse a través del mismo abordaje.
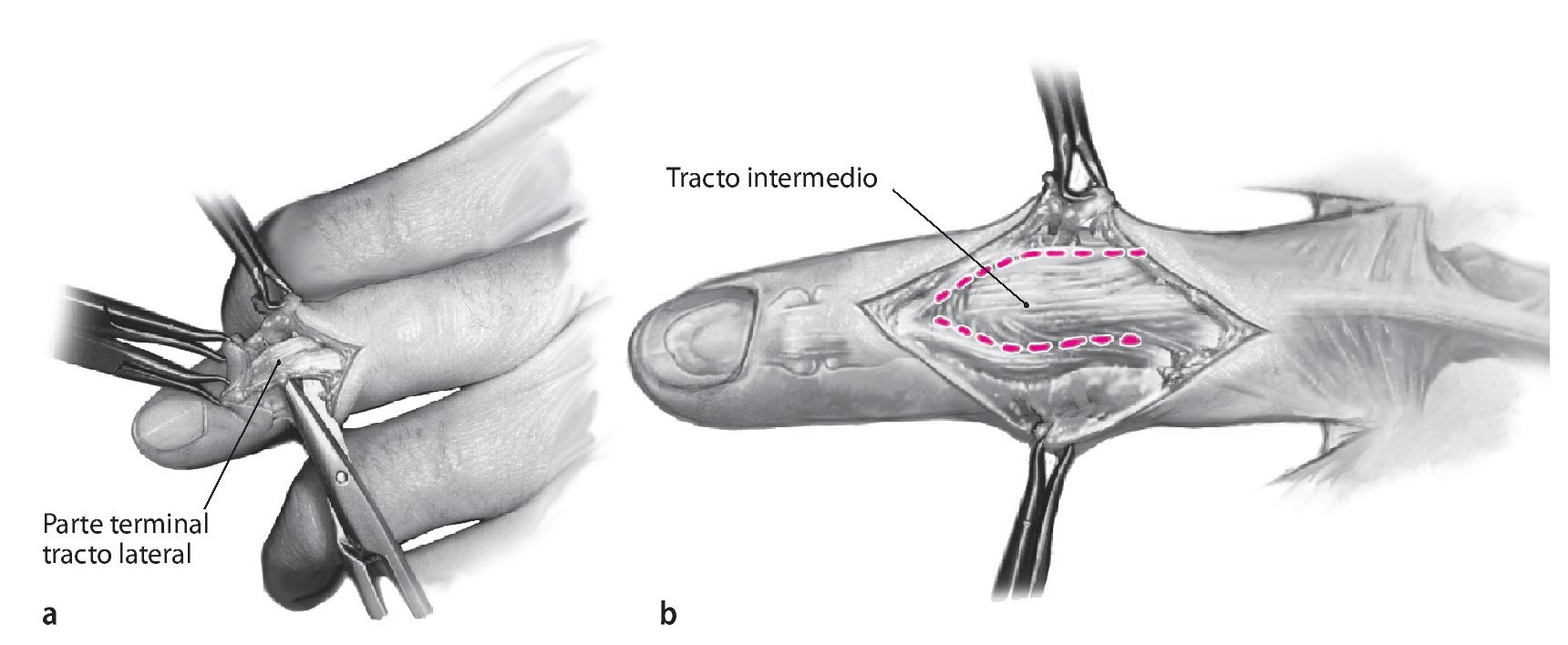
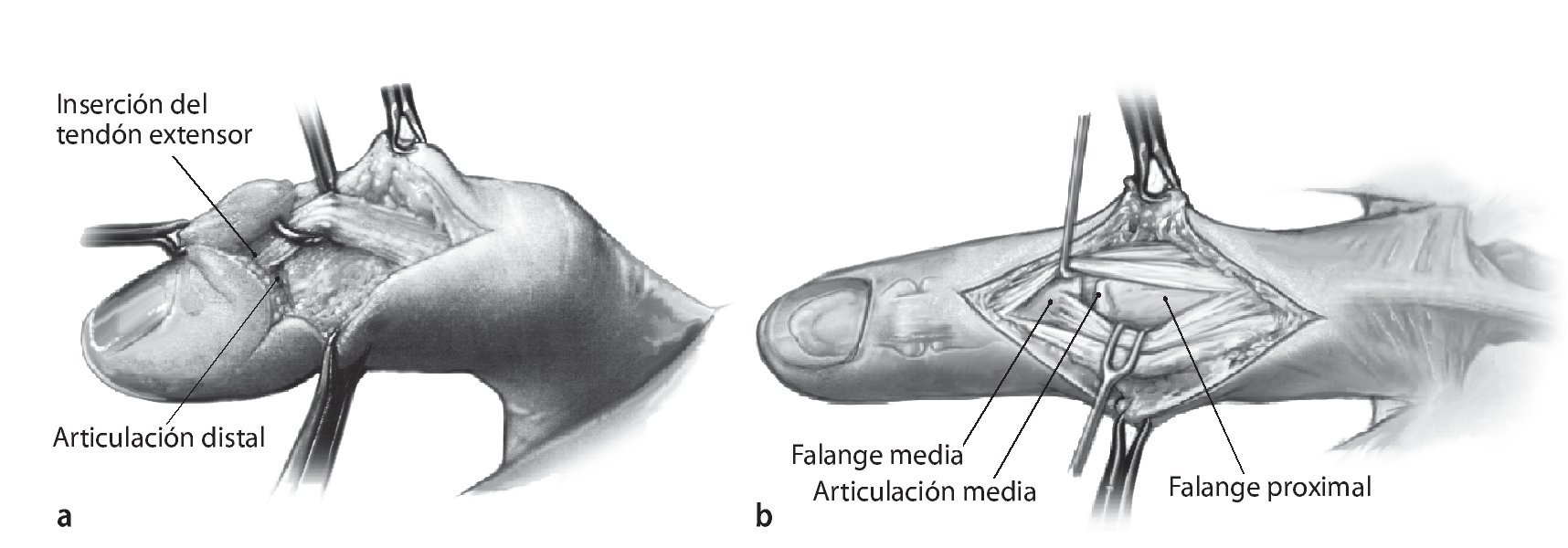
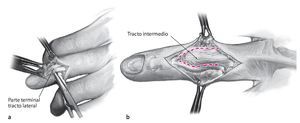
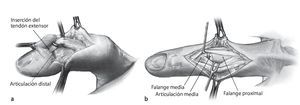
Fig. 3 Separación del tejido adiposo subcutáneo con un bisturí a lo largo de la incisión hasta la altura de la corredera tendinosa de la mano. La preparación lateral realizada a continuación a lo largo de la superficie tendinosa y desde lateral por encima del hueso hasta la línea lateral media protege la vascularización de los colgajos de partes blandas. En la articulación distal se deberá movilizar el colgajo distal en el lado extensor sólo hasta que la inserción del tendón extensor esté completamente liberada. Una preparación más amplia daña la matriz germinativa de la uña. Exposición y movilización del tendón extensor (a). En la articulación media, la preparación del tendón y su liberación se realizarán de manera análoga a la articulación distal. Exposición del tendón extensor e identificación de los límites entre la banda medial y la banda lateral por encima del tramo distal de la falange proximal. A ambos lados se realizará una incisión a lo largo de estas líneas (líneas punteadas), (b) pasar por debajo de la banda media hasta la inserción del tendón en la base de la falange media y movilización de la banda media hasta la altura del tercio de la falange media proximal.
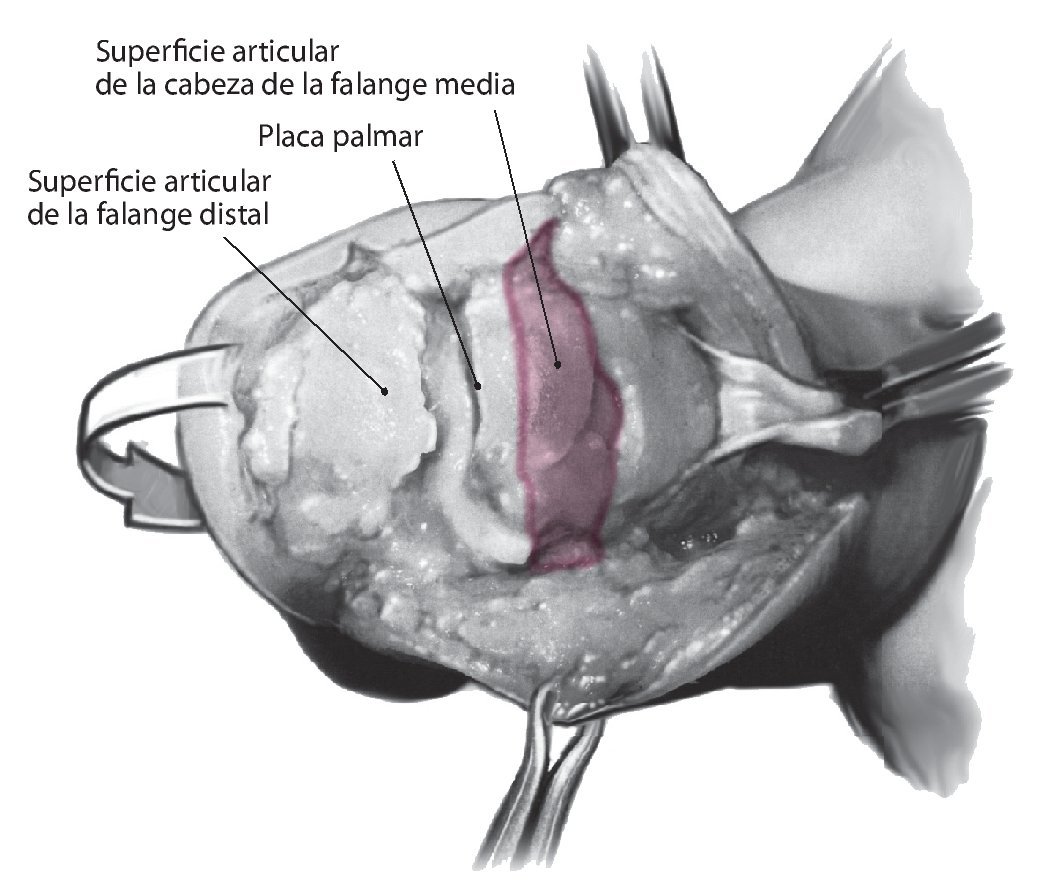
Fig. 4 Apertura de la articulación, que se realiza en la falange distal a ambos lados de la inserción del tendón extensor (a). En la articulación media se realiza el abordaje a ambos lados entre la banda media y las bandas laterales (b). Obtención de segregación o pus para la prueba de muestras bacteriológica. En el zona lateral y por debajo de la inserción del tendón extensor se realizará una resección lo más amplia posible de la cápsula articular y de la membrana sinovial. El envío de parte de la membrana sinovial junto con la muestra articular para el aislamiento bacteriológico de los agentes patógenos aumenta ostensiblemente la sensibilidad de este método analítico. Mediante incisuras de un ligamento lateral se obtendrá una mayor visibilidad de las superficies articulares. Lavado abundante de la articulación con una solución isotónica. A continuación, inspección y evaluación de las superficies del cartílago. Una superficie articular sana es lisa y blanca. Sólo en este caso es posible realizar un procedimiento para la estabilización de las articulaciones.
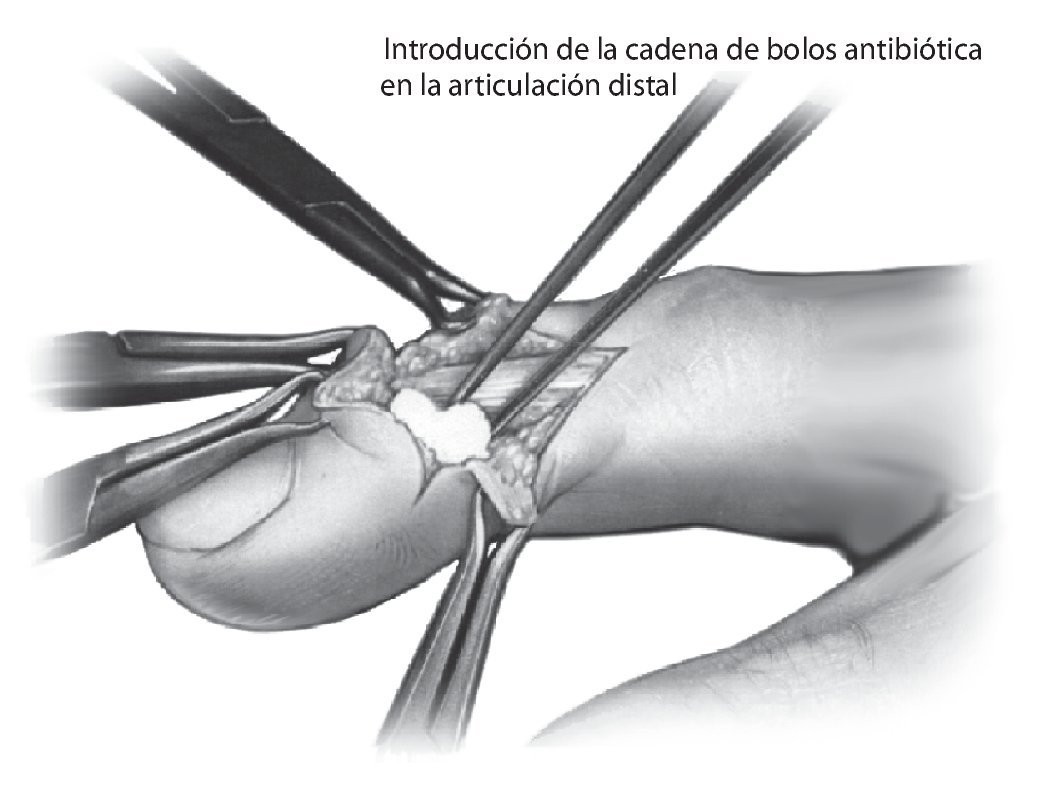
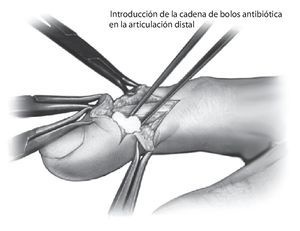
Fig. 5 Procedimiento de estabilización de la articulación. Si basándose en el diagnóstico sobre el estado del cartílago se toma la decisión de estabilizar la articulación, se procederá a administrar la cadena antibiótica. Para la articulación distal, por ejemplo, es suficiente una cuarta parte de una gasa de colágeno usual de 2,5 x 25 cm de tamaño, mientras que para la articulación media o la articulación interfalángica del pulgar se aplicará la mitad de la gasa dividida en dos trozos. La administración de la cadena de antibióticos en el receso articular palmar evita que la esponja se desprenda durante las manipulaciones posteriores. El montaje posterior del fijador externo se muestra en las figs. 8a a 11b.
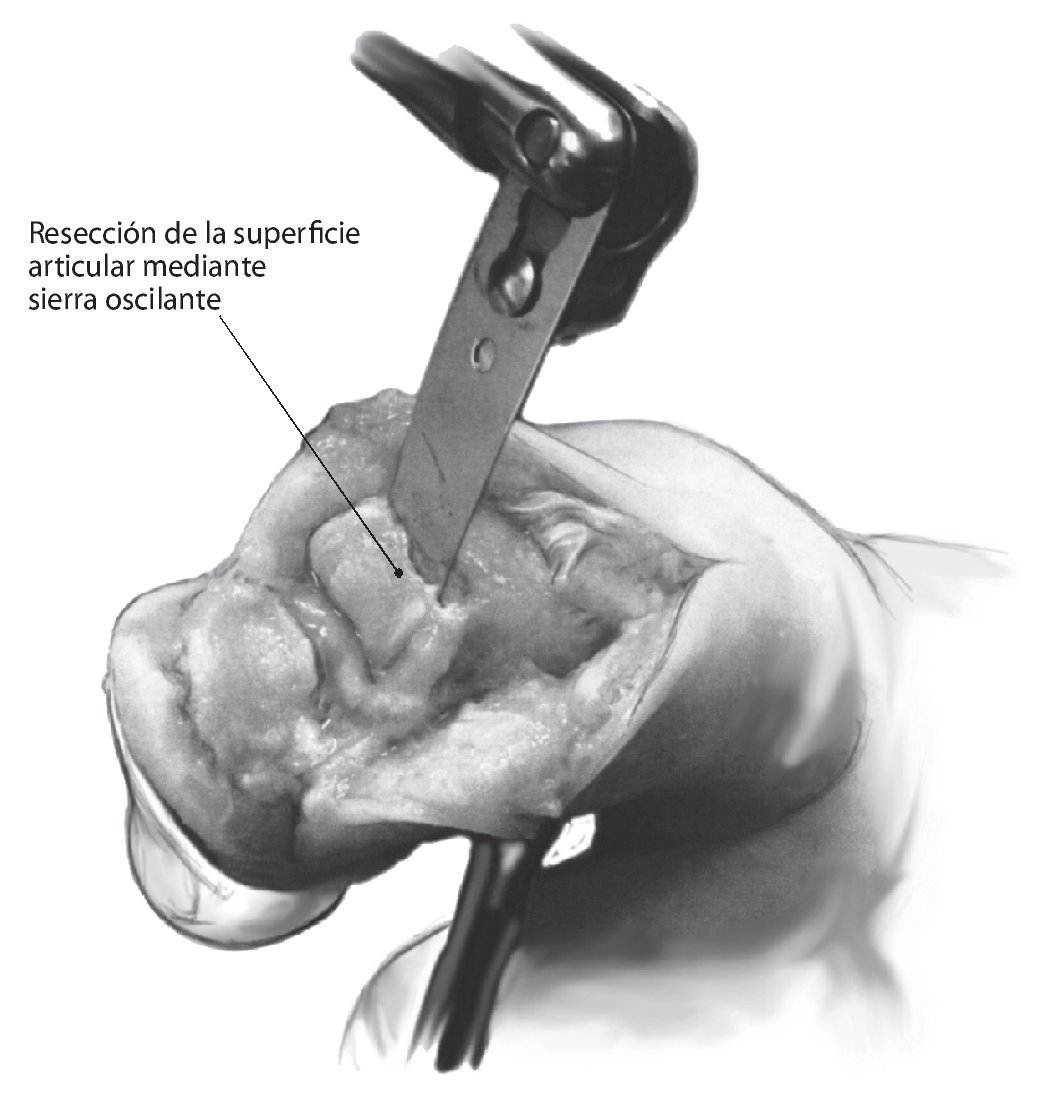
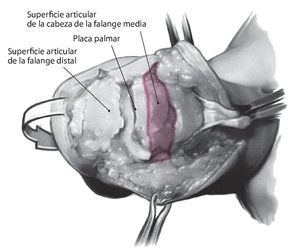
Fig. 6 Procedimiento durante una resección articular. Si durante la inspección de las superficies del cartílago se hallan indicios de daño irreversible (superficie blanda o mate, erosiones superficiales limitadas en forma de mapa y liberación del hueso subcondral), el saneamiento de la infección se conseguirá únicamente mediante la resección de las superficies articulares. La separación de la inserción del tendón extensor y la resección de los ligamentos laterales permiten la apertura de la articulación y la exposición completa de las superficies del cartílago, como se representa en la fig. 6 con el ejemplo de una articulación distal. En la articulación media se realizará el abordaje a la articulación realizando el corte cerca de la inserción de la banda media teniendo precaución de no dañar la banda lateral y con una resección de los ligamentos laterales de la articulación de modo análogo a la articulación distal. La placa palmar se deberá proteger en la articulación medial y distal, para evitar una conexión con los espacios del sistema del tendón extensor. Los osteofitos dorsales y laterales se deberán extraer para evaluar mejor el nivel de osteotomía en el plano cortical (superficie sombreada).
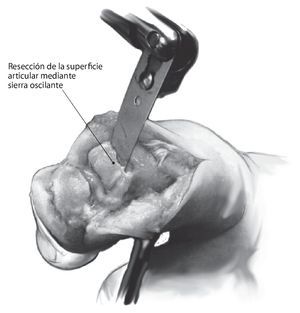
Fig. 7 Resección de las superficies articulares con la sierra oscilante. Se evitará la necrosis térmica en el hueso mediante el lavado consecuente con una solución isotónica estéril durante el proceso de serrado19,20. La resección se deberá realizar en sano (en tejido no comprometido), por lo que habrá que aceptar la formación de grandes defectos óseos debidos al desbridamiento radical en caso de una osteomielitis extensiva. El fijador externo puede restaurar provisionalmente la longitud digital original puenteando el defecto. Después del saneamiento de la infección, existe la posibilidad de puentear el defecto óseo con un bloque óseo corticoesponjoso autólogo mediante la realización de una artrodesis secundaria.
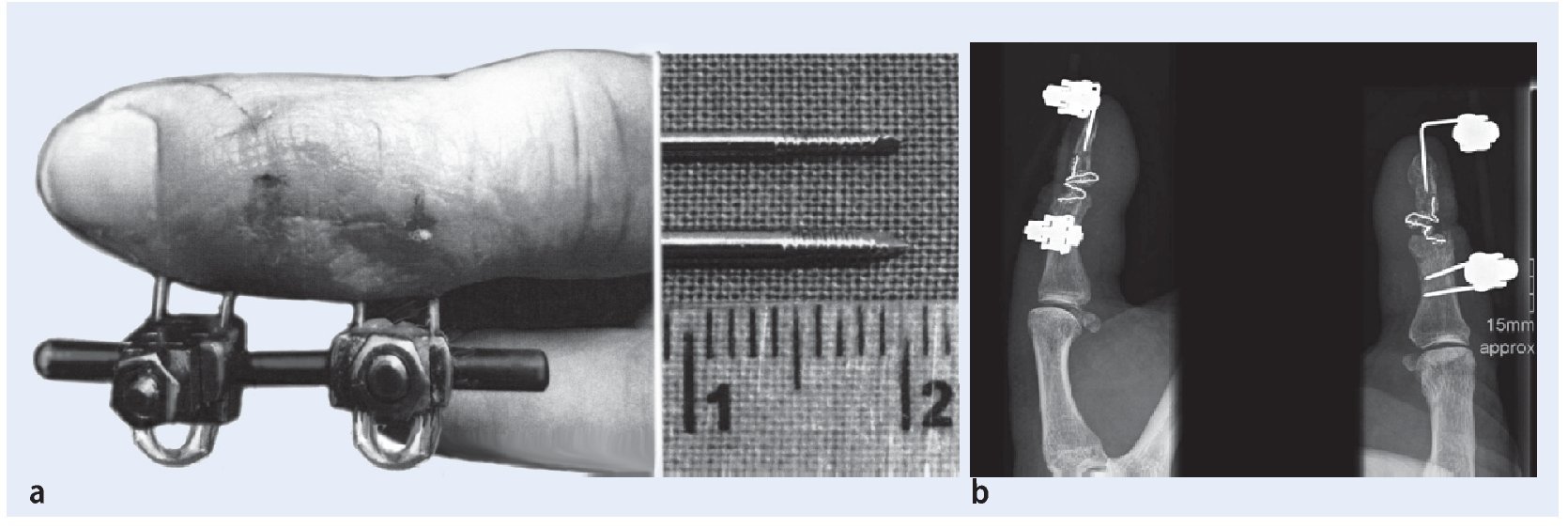
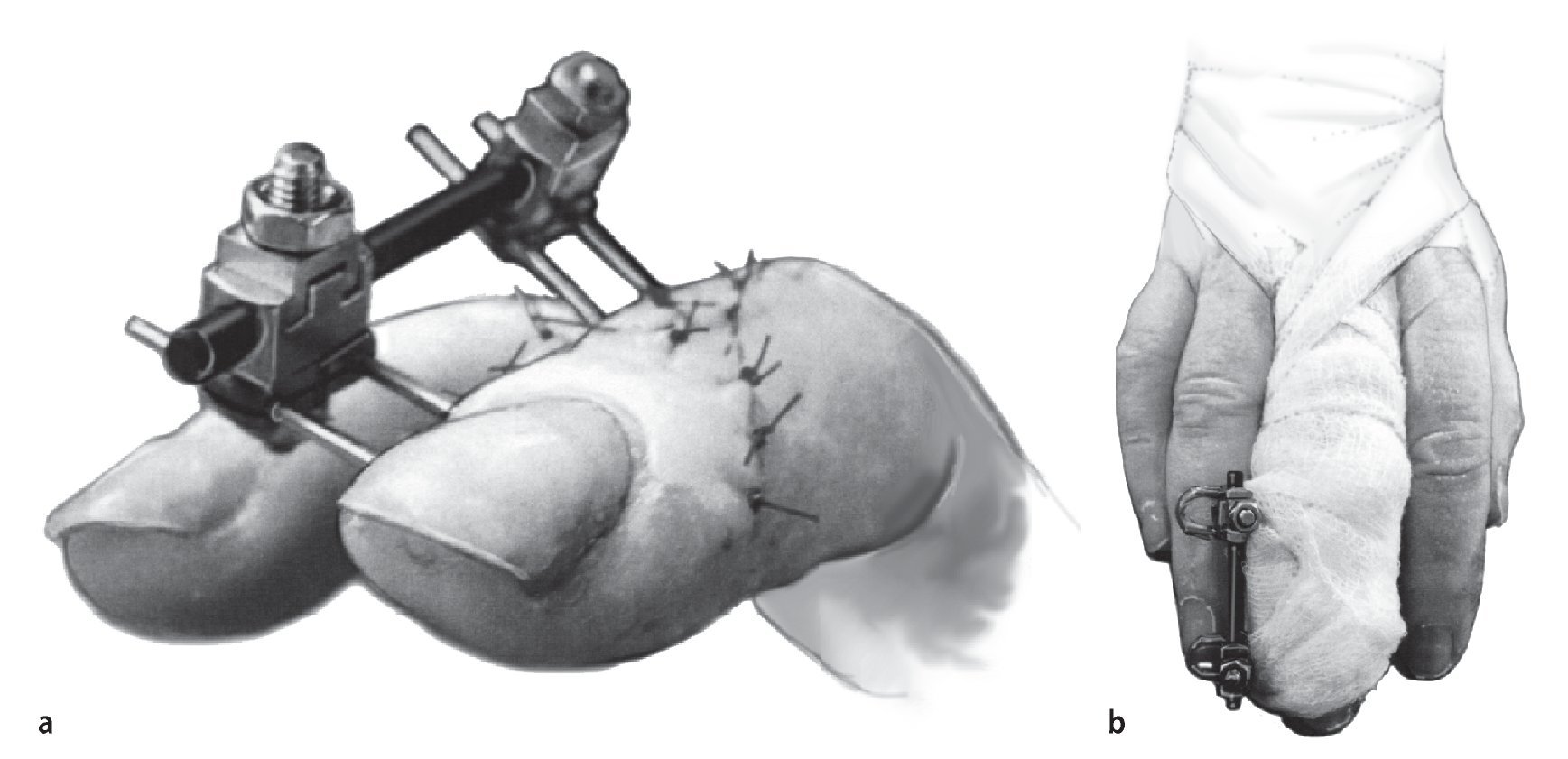
Fig. 8a Montaje del fijador externo. Todos los minifijadores disponibles en el mercado se rigen por el mismo principio: para la fijación temporal de dos falanges digitales es suficiente un sistema de un solo eje con dos pines que se inserten fijos en cada falange. Según el tipo de construcción del fijador, se pueden insertar pines autoperforantes roscados (a derecha, detalle), que se puede posicionar mediante un movimiento de la mano o alambres Kirschner, que se inserten mecánicamente y se utilizan como pines. En caso de que en la falange distal no sea posible la inserción de dos pines debido al grado de fractura o a la resección necesaria de un segmento grande de la falange proximal, se puede insertar como alternativa un pin axial en la punta del dedo. Después de acodar el pin, éste se puede integrar en el acoplamiento fijo del fijador. b En caso de que esta solución tampoco ofrezca una estabilidad suficiente, se puede practicar una transfijación del pin axial y hacerlo avanzar hasta la falange medial.
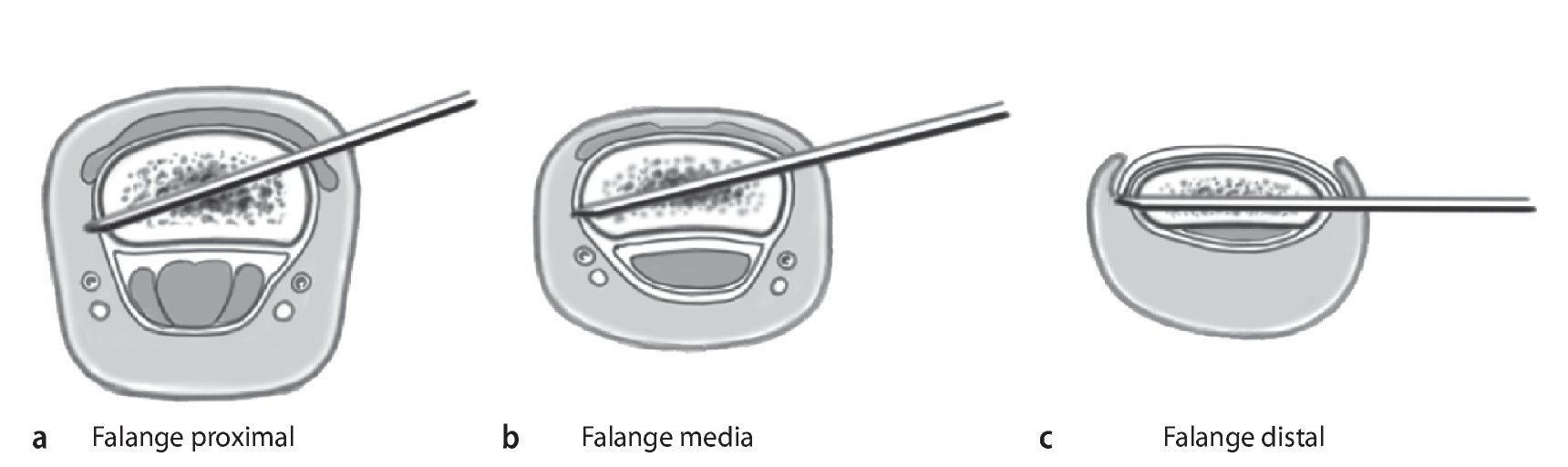
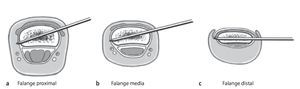
Fig. 9 La introducción de los pines del fijador se realizará en función de las características anatómicas del dedo. Si la fijación en la articulación media se realiza insertando el pin en la falange proximal (a) y media (b), la inserción en plano inclinada del pin desde la zona dorso lateral reduce los problemas de espacio con los dedos vecinos. En la articulación distal la fijación se lleva a cabo entre la falange media (b) y la distal (c), aunque en esta última se recomienda una inserción estrictamente lateral debido al reducido diámetro sagital en la prolongación ungueal y a la forma de la uña. La mayor estabilidad del pin se consigue cuando: (1) se punciona a través del hueso con el mayor diámetro situado en la dirección del objetivo. En este caso se deberá prestar una especial atención al estrechamiento del centro de la diáfisis en la falange proximal y media en el diámetro sagital. (2) El pin bicortical se introduce y en el caso de pines roscados se ancla la rosca corta en la cortical contraria. Ello garantiza, además, que la punta del pin no sobresalga demasiado del hueso, por lo que se evita una irritación dolorosa o una lesión de estructuras anatómicas debido a la prominencia de la punta del pin. Durante la inserción mecánica del pin se deberá evitar la necrosis térmica en el hueso mediante un lavado consecuente durante todo el proceso de taladro, dado que, de lo contrario, existe amenaza de osteólisis con aflojamiento del fijador e infección del pin.
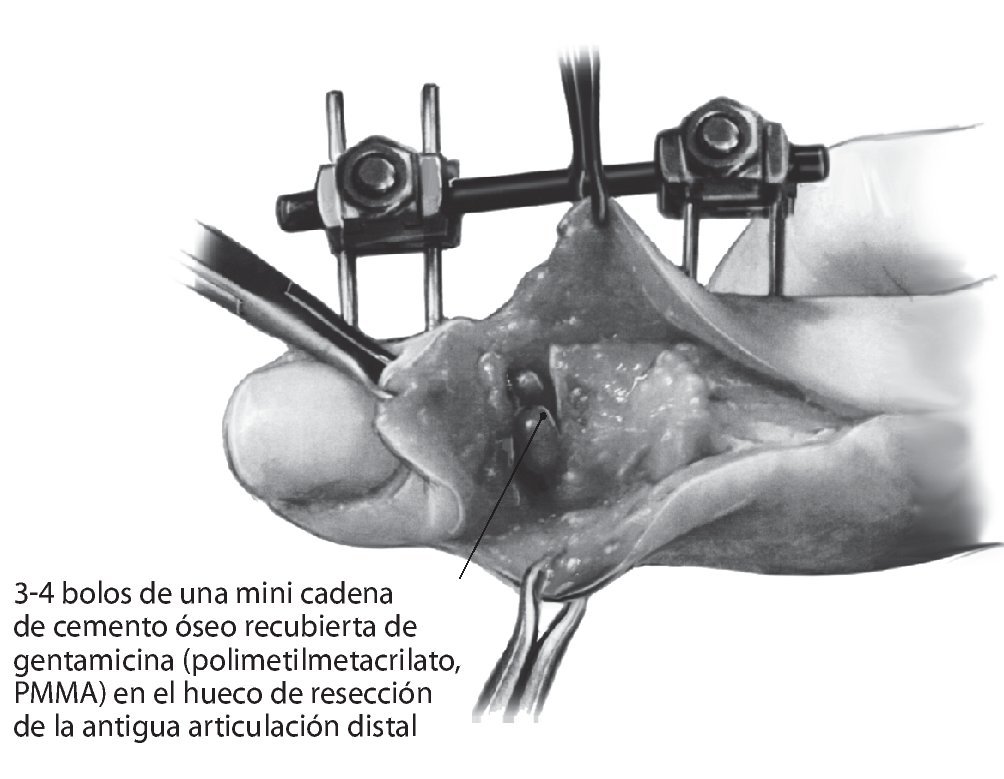
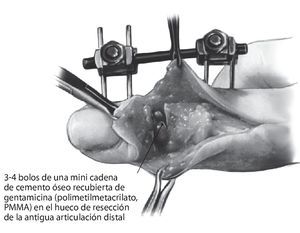
Fig. 10 El abordaje dorsal aquí descrito permite la inserción con visualización sobre el hueso de los pines tanto en la articulación media como en la distal, por lo que se evita en lo posible el daño a tendones, nervios o vasos sanguíneos. Durante la realización de las incisiones sobre la piel se deberá tener en cuenta un posible desplazamiento de los colgajos de la piel después del cierre de la herida, para evitar necrosis por presión o tensiones dolorosas de la piel después de la inserción de los pines. La distancia entre los pines se define en función de la disposición del anclaje del sistema elegido. Después del control radiológico de la posición del pin en dos planos, se montará el acoplamiento fijo. La rigidez del sistema debida a la tracción longitudinal restaura la longitud original del dedo y crea espacio dentro del hueco de resección para la cadena de bolos. Nosotros utilizamos 3-4 bolos de una mini cadena de cemento óseo recubierta de gentamicina (polimetilmetacrilato, PMMA).
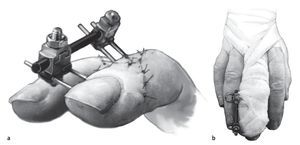
Fig. 11 El cierre cutáneo se realiza mediante suturas de punto simple con hilo monofilar (a). Después de la realización de radiografías en dos planos, y de la aplicación del vendaje sin presión con un apósito de gasa impregnada y de compresas, se da por finalizada la intervención. El recubrimiento de los pines con segmentos tubulares de un drenaje Redon del tamaño Charrière 6 u 8 evita lesiones en los dedos vecinos (b). Justo antes de retirar el torniquete de isquemia se iniciará la administración intravenosa de antibióticos. Para ello utilizamos cefalosporinas de 2.ª generación (por ejemplo, cefuroxima 1,5 g I.V.).
Tratamiento postoperatorio
— Se requiere tratamiento postoperatorio estacionario.
— Proseguir la administración antibiótica iniciada en la fase intraoperatoria con cefalosporina de 2.ª generación (por ejemplo, cefuroxima tres veces al día, 1,5 g). Si el resultado de las pruebas sobre resistencia bacteriana es positivo, se cambiará a la terapia correspondiente. El alta hospitalaria se dará después de que hayan desaparecido los indicios de infección clínica y de laboratorio y se proseguirá con la administración oral del tratamiento antibiótico durante cinco días (por ejemplo, cefuroxima dos veces al día, 500 mg).
— Dar instrucciones al paciente sobre el cuidado de los pines.
— Movilización fisioterapéutica de las articulaciones no afectadas en el dedo, así como de los dedos vecinos a partir del 3.er día postoperatorio.
— Extracción de la sutura después de 12-14 días.
— Técnica de conservación de articulaciones: seguimiento radiológico y extracción del fijador de forma ambulante después de cuatro semanas y ejercicios de rehabilitación para la movilización de la articulación.
— Después de la resección articular, segunda intervención con extracción del fijador, extracción de la cadena con recubrimiento de gentamicina y artrodesis después de seis semanas. Protección intravenosa durante tres días en función de la determinación de la resistencia resultante de la primera intervención.
Errores, riesgos y complicaciones
— Valoración errónea de la lesión del cartílago: si los indicios de infección local sobre la articulación aumentan después de la primera intervención realizada para la conservación de la articulación, se indicará llevar a cabo una intervención de recidiva con resección arterial generosa (fig. 12, ejemplo de caso 1).
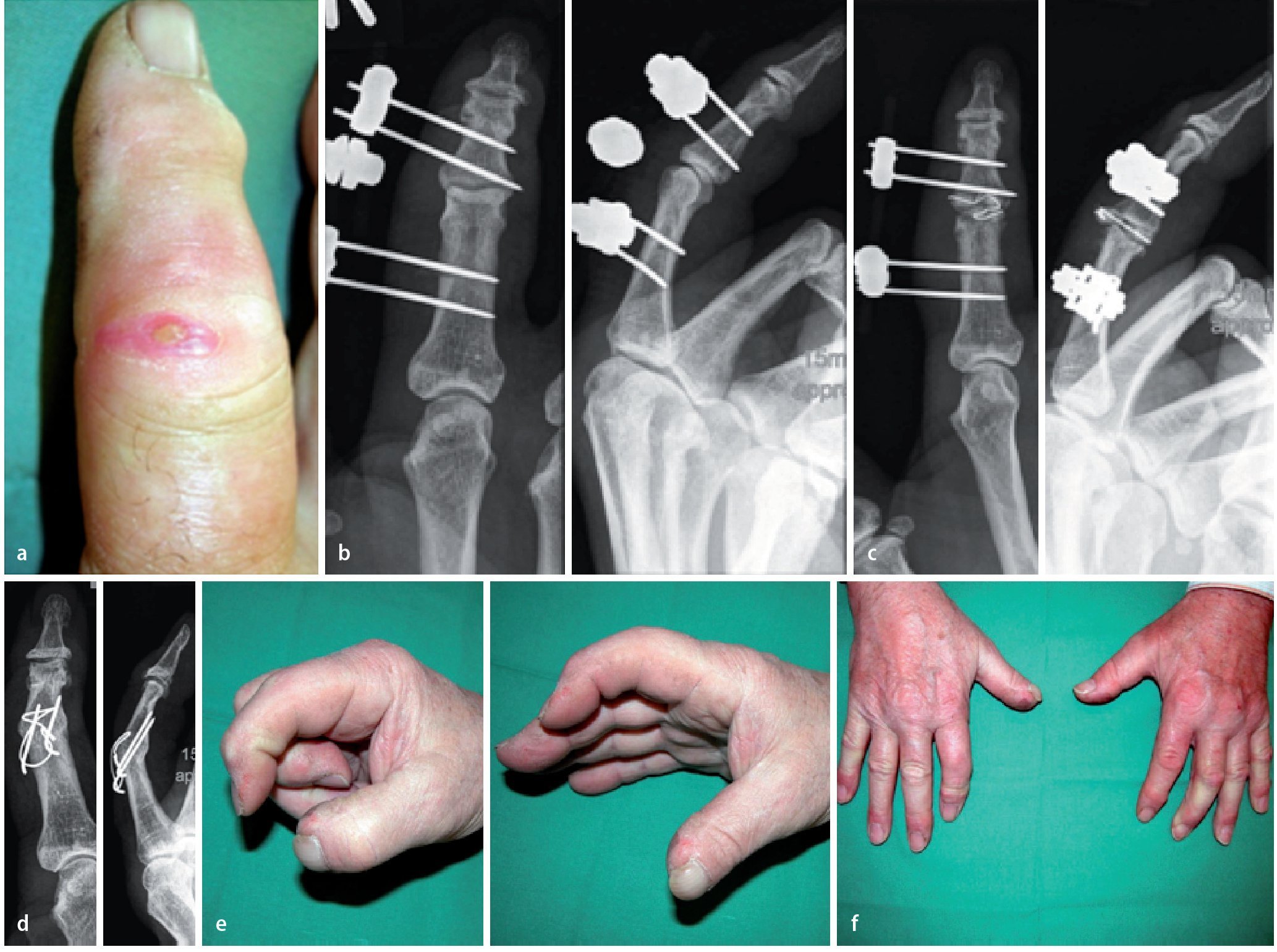
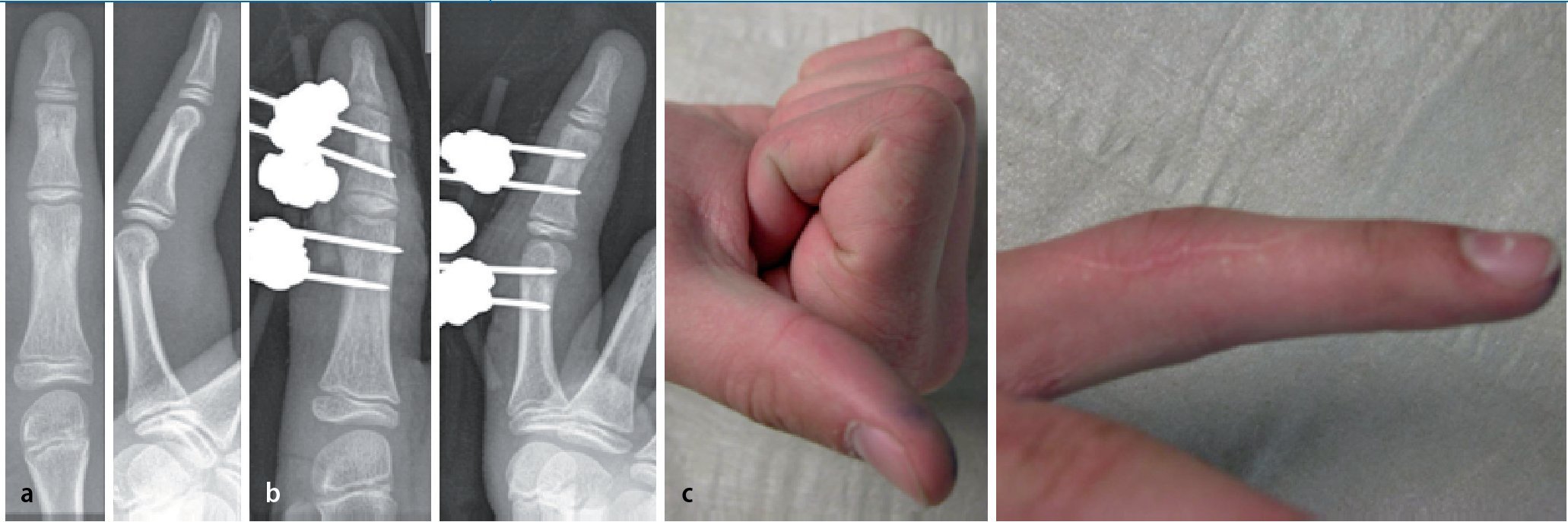
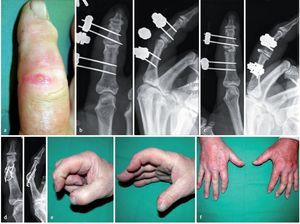
Fig. 12 Hombre, 66 años, jubilado. Herida por sierra en el dedo índice producida tres semanas antes de su hospitalización e infección una semana antes de la misma, tratamiento previo externo (a). Después de la hospitalización, se procedió en primer lugar a realizar un tratamiento de conservación de la articulación con fijador e introducción de una cadena de colágeno recubierta de antibiótico (b). Después de catorce días, nueva hospitalización por recidiva de la infección. La nueva intervención muestra destrucción del cartílago en la articulación media y del tendón flexor (banda lateral). Resección articular, inserción de la cadena (c) y alargamiento del fijador durante un periodo total de nueve semanas. A continuación, artrodesis de la articulación media (d). Duración del tratamiento: 17,5 semanas, 13 días de estancia en clínica. Controles posteriores después de 16 meses (e). Fuerza del 94% en la mano dominante afectada en comparación con el lado contrario. No hay dolor, pero sí torpeza en el agarre en el caso de acortamiento de 11 mm del dedo índice y déficit de extensión efectiva en la articulación distal debido a una insuficiencia del tendón extensor (f).
— Lesión de tendones, nervios y vasos sanguíneos durante la inserción de los pines del fijador: debido a la previsión de abordajes generosos, siempre es posible la inserción con visualización.
— La inserción del pin con un perforador eléctrico a alta velocidad rotacional causa necrosis térmica y una posterior lisis del hueso y, por consiguiente, el aflojamiento del pin, así como una infección19,20. El calentamiento del hueso se puede evitar con un lavado consecuente durante el proceso de perforación o realizando una inserción manual del pin roscado autoperforante con un suplemento del perforador manual o una manija en forma de T. Además, la perforación manual dosificada evita que la punta del pin penetre demasiado y que pueda dañar la piel o las estructuras subcutáneas.
— Una inserción excéntrica tangencial del pin del fijador puede provocar la rotura de la cortical y un aflojamiento del fijador. Se prestará atención a la inserción de los pines desde una posición inclinada dorsal hacia la falange proximal y media. Se tendrá especialmente en cuenta el estrechamiento del diámetro sagital en el centro de la diáfisis de las falanges proximales y medias.
— La tracción o la tensión sobre la piel en la zona de las heridas de inserción del pin son la causa de la formación de necrosis y de infecciones del pin y, finalmente, del aflojamiento del fijador. Después del cierre de la herida se prestará atención a que la piel presente una estructura relajada en la zona que rodea el fijador y, en caso necesario, se ampliarán las incisiones cutáneas en los puntos de inserción del pin.
Resultados
Se realizó el seguimiento de cuarenta pacientes con una edad de 54,9 (11,2-80,2) años de media (28 hombres, 51,3 años; 12 mujeres, 63 años), que entre enero de 2007 y diciembre de 2009 se sometieron a un seguimiento clínico en nuestra unidad a causa de una artritis séptica de las articulaciones media o distal del dedo o de la articulación interfalángica del pulgar, después de un promedio de 18,6 (5-38) meses.
Veintiocho pacientes fueron sometidos a un tratamiento previo fuera de nuestra unidad y durante la primera consulta presentaron una infección desde hacía 16,3 (1-75) días. De este grupo de pacientes, veintiuno ya habían sido tratados con antibióticos y trece habían sido sometidos a una intervención.
De los doce pacientes no tratados previamente, seis se presentaron para una primera consulta dentro de las veinticuatro horas después del inicio de la infección. Un paciente había desarrollado un tofo gotoso infectado hacía más de 2,5 meses y los once pacientes restantes se presentaron al cabo de una media de 4,3 (1-14) días después del inicio de la infección. Todos los pacientes fueron operados el mismo día de su ingreso.
Diez pacientes fueron sometidos a un tratamiento de conservación de la articulación. Todos eran hombres con una edad media de 34,7 (11-62) años. Nueve pacientes estaban jubilados. La causa de la infección fueron lesiones provocadas por espinas o astillas en siete pacientes, y en los tres restantes, una herida por corte, un quiste epitelial y una mordedura de animal, respectivamente. Tres casos afectaron a la articulación interfalángica del pulgar, y el resto, a la articulación media del dedo índice (n = 2), medio (n = 2), del anular (n = 1) o del meñique (n = 2). En cinco casos se vio afectada la mano dominante. La duración media de la infección antes de la primera consulta en nuestra unidad fue de 6 (1-18) días. Seis pacientes fueron sometidos a tratamiento antibiótico fuera de nuestra clínica; sólo en un caso se detectó la existencia de agentes patógenos (17%). Sin embargo, de los cuatro pacientes no tratados previamente, la existencia de agentes patógenos (75%) se detectó sólo en tres casos.
Los pacientes fueron intervenidos una media de 1,2 (1-2) veces, en siete casos una vez. Un paciente tuvo que ser sometido a una intervención de revisión con lavado de la articulación y renovación de la esponja de colágeno impregnada con antibiótico debido a la persistencia de la infección. A dos pacientes se les extrajo el fijador por deseo propio bajo anestesia en una intervención realizada de forma ambulante.
La incapacidad laboral debida a la infección duró en nueve pacientes jubilados un promedio de 6,7 (4-11) semanas.
La revisión posterior se realizó después de 17,3 (4,5-35,5) meses de promedio.
En cuatro pacientes se logró la remisión de los síntomas, mientras que seis pacientes indicaron tener limitaciones durante la realización de determinadas actividades. Ningún paciente expresó sentir molestias en reposo, mientras que tres pacientes indicaron sufrir dolores bajo carga y sensibilidad al frío. Los valores indicados fueron de 5,6 (3,5-8) puntos en la escala analógica visual (VAS). Dos pacientes indicaron torpeza en la función prensora, y otro paciente, reducción de la sensibilidad en el lado extensor del dedo. El grado de movilidad total del dedo afectado se había reducido en 21º (0-50) de promedio, aunque cinco de los pacientes indicaron no tener limitación alguna. La fuerza aproximada de cierre del puño fue del 99,2º (77-119) de promedio en comparación con el lado contrario. Siete pacientes entregaron un cuestionario DASH válido [1]; el valor medio indicado fue de 5,8 (0-15) puntos.
Treinta pacientes (dieciocho hombres y doce mujeres) fueron sometidos a una resección articular. La edad media era de 61,6 (34-80) años. Quince pacientes estaban todavía en activo. Las causas de la infección fueron en diecinueve casos debidas a lesiones: dos pinchazos con espinas, doce heridas después de lesiones por rotura, pinchazo, aplastamiento o corte, cuatro quistes epiteliales perforados y una mordedura de animal. En seis casos la infección apareció como complicación después de una intervención quirúrgica (refijación de tendones, artrodesis, resección de quiste epitelial). Cinco infecciones articulares se originaron espontáneamente como complicación de un tofo gotoso (n = 4) o como consecuencia de una paroniquia (n = 1). Dieciséis pacientes presentaron una lesión previa causada por una artrosis en la articulación afectada.
La articulación interfalángica del pulgar se vio afectada en dos casos; el dedo índice, en catorce; el corazón, en nueve; el anular, en dos, y el meñique, en tres casos. La articulación media se vio afectada siete veces, y la articulación distal, veintitrés veces. En catorce pacientes la infección afectó a la mano dominante.
En el momento de su primera consulta en nuestra unidad, los pacientes sufrían la infección desde hacía 7,4 (1-80) días de promedio. En diecisiete casos se administró antibióticos. En diez (59%) pacientes se consiguió una detección intraoperatoria de presencia de agentes patógenos, mientras que en nueve de trece casos (69%) se consiguió la detección sin administración antibiótica previa.
Por término medio, los pacientes fueron intervenidos 2,7 (2-6) veces en nuestra unidad. Ocho pacientes fueron operados más de dos veces; en estos casos, la causa fue una revisión para realizar un cambio de posición del fijador o un cambio de cadena en cuatro pacientes, o la sustitución del procedimiento original de la técnica de conservación de la articulación por otro, al haberse subestimado los daños articulares (fig. 12, ejemplo de caso 1). Cubrimientos de defectos mediante colgajo cruzado de dedo, colgajo desplazado de piel, y una revisión de artrodesis para la renovación de la sutura alámbrica respectivamente.
A todos los pacientes se les aplicó un fijador y el promedio de su estancia en la clínica fue de 8,3 (4-20,5) semanas.
La artrodesis secundaria se realizó en seis casos mediante bandas de tensión; en siete casos, por compresión en el fijador; en catorce casos, por sutura alámbrica con alambre Kirschner axial; en dos casos, por alambres Kirschner, y en un caso, con una sutura alámbrica bajo reconstrucción de un defecto con una viruta de cresta ilíaca.
El tratamiento estacionario total de ambas intervenciones quirúrgicas duró por término medio 11,7 (4-25) días. La duración total del tratamiento fue de 15,7 (7-25) semanas. Para los quince pacientes laboralmente en activo, la duración de la incapacidad laboral fue de 16,2 (6-27) semanas.
La revisión posterior se realizó después de 14,7 (3-35) meses. En veintiocho pacientes se pudo verificar clínica y radiológicamente una consolidación ósea de la artrodesis. En un paciente que había sufrido una herida por punción con un clavo oxidado en el dedo índice con fractura abierta, fue necesaria una exarticulación en la articulación proximal debido a una gangrena tardía. Un paciente se negó a ser sometido a la revisión posterior mediante radiografía para verificar una consolidación; en este caso, la artrodesis resultó ser clínicamente estable.
Ocho pacientes indicaron no tener ninguna molestia, catorce manifestaron tener ciertas limitaciones en la realización de determinadas actividades; cinco, bastantes limitaciones, y tres, limitaciones graves durante la realización de actividades cotidianas. Seis pacientes declararon sufrir dolores en reposo con un valor medio de 1,7 (0-7) puntos sobre 10 en la escala analógica visual (VAS) y dieciocho pacientes informaron sufrir dolores bajo carga con un valor VAS medio de 5,9 (2,5-10) puntos. Trece pacientes declararon tener sensibilidad al frío y once pacientes sensibilidad a los cambios atmosféricos. Trece pacientes manifestaron torpeza a causa de la rigidez articular, y trece, alteraciones de la sensibilidad en la punta de los dedos. Dos pacientes se declararon insatisfechos con los resultados estéticos. El acortamiento del dedo debido a la artrodesis fue de 7,9 mm (4-12) de promedio. La reducción media de la movilidad de las articulaciones que no habían sufrido rigidez de los dedos afectados fue de 15,6º (0-80), aunque quince pacientes no mostraron rigidez alguna. La medición de la fuerza aproximada dio un valor medio del 91,4% (37,5-114) en comparación con el lado contrario.
La valoración DASH indicada fue de 27,7 (2,5-74,2) puntos para 25 cuestionarios válidos.
(fig. 13ejemplo de caso 2yfig. 14ejemplo de caso 3).
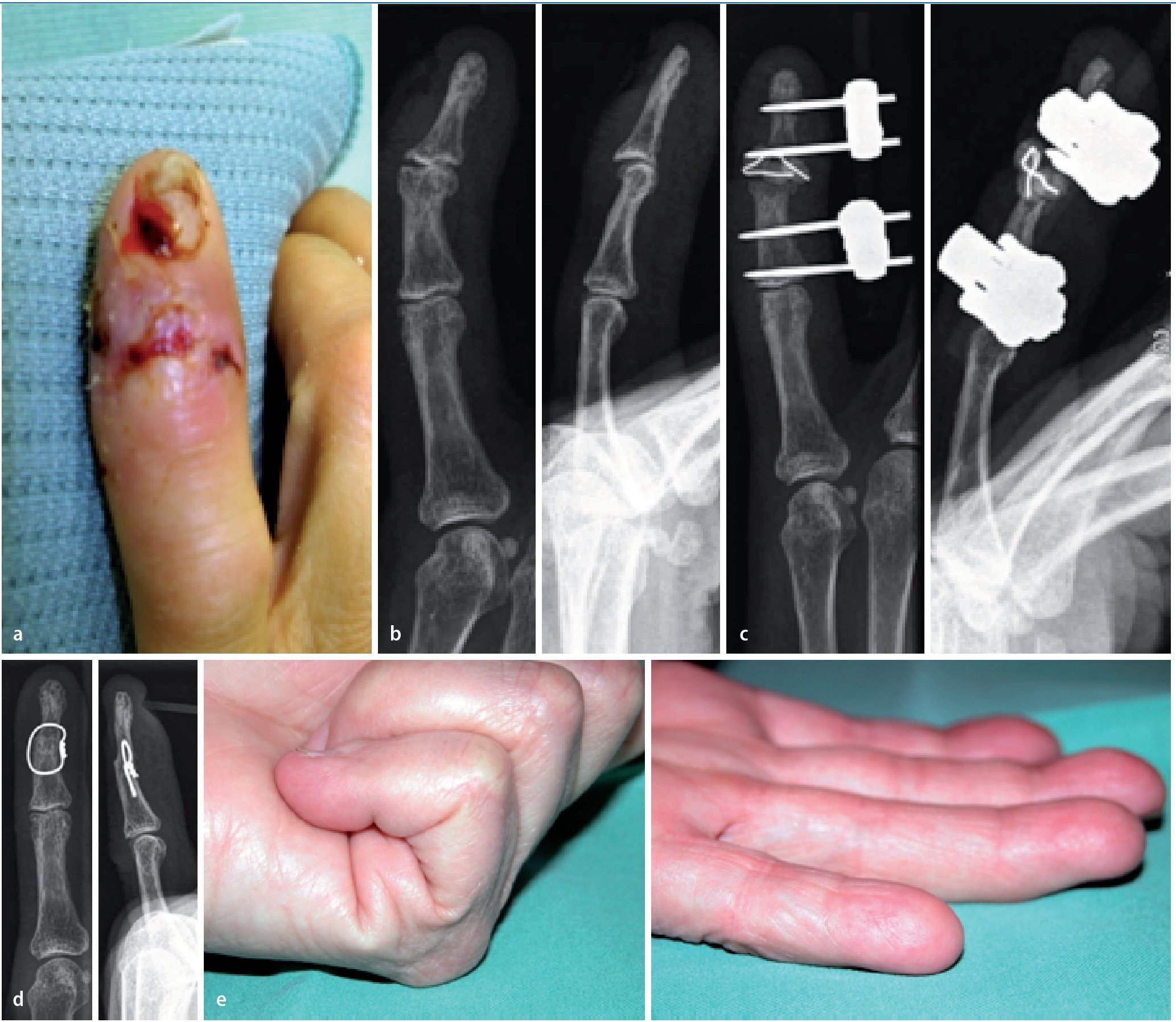
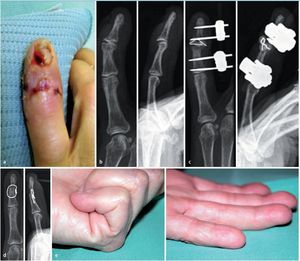
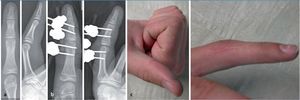
Fig. 13 Mujer, 69 años, jubilada. Infección diez días después de la resección de un quiste epidérmico (a, b). Resección articular, inserción de la cadena de bolos, fijador durante seis semanas (c). A continuación, artrodesis con sutura alámbrica y alambre Kirschner axial. Después de la consolidación (ocho semanas), extracción del alambre (d). Duración del tratamiento: 14,5 semanas, de las cuales cuatro días de estancia en clínica. Revisión posterior a los 24,5 meses (e). Fuerza aproximativa del 93% en comparación con el lado contrario dominante. Inseguridad de agarre subjetiva, sin presencia de dolor.
Fig. 14 Hombre, 14 años. Herida por espina en la articulación media del dedo índice derecho. Después de cinco días, aparición de síntomas infecciosos. a En el 6.º día, hospitalización e intervención con lavado de la articulación, inserción de una cadena de colágeno recubierta de antibiótico e inmovilización mediante fijador. b En la extracción de muestras, se detectan estafilococos de coagulasa negativa. Estancia en clínica durante cuatro días, extracción ambulante del fijador después de cuatro semanas. Durante el control posterior después de veinticuatro meses no existe ningún síntoma, fuerza del 127% en comparación con el lado contrario no dominante (c).
Conflicto de intereses. El autor manifiesta que no existe ningún conflicto de intereses.
Correspondencia
K.-P. Vorderwinkler
Klinik für Handchirurgie Salzburger Leite 1,
97616 Bad Neustadt/Saale (Alemania)
karl-paul.vorderwinkler@gmx.at