INTRODUCCION
La amputación es una intervención destructiva, que extirpa, pero no cura, pero puede convertirse en constructiva cuando suprime la enfermedad y restituye la capacidad y la funcionalidad1. En la actualidad, el número de amputados en el mundo occidental, se está convirtiendo en un problema de salud importante por su incremento. Los nuevos métodos de tratamiento de las patologías traumáticas y tumorales de los miembros, han reducido la necesidad de amputar; sin embargo, se viene observando, que ciertas afecciones2 cuentan ahora, con alrededor del 90 % de las amputaciones de los miembros inferiores.
Se piensa, que las amputaciones en estas últimas décadas, son producto de un aumento considerable de las expectativas de vida de la población en general, ya que el mayor porcentaje de amputaciones de miembro inferior, son debidas a la diabetes mellitus y enfermedad vascular periférica3. Este tipo de pacientes, son en la mayoría de los casos, personas de una edad superior a los 60 años, que presentan otros problemas geriátricos que deberán tenerse en cuenta durante su tratamiento.
Por el contrario, las amputaciones debidas a tumores malignos recaen principalmente en adolescentes, siendo las amputaciones traumáticas por accidentes de tráfico o laboral, las de más frecuente presentación en jóvenes4 o adultos de edad media. No obstante, cualquiera que fuere la causa de la amputación o la naturaleza de las complicaciones asociadas, la reeducación de un amputado, implica esfuerzos estrictamente integrados por parte del paciente y su familia5, del personal del hospital, los servicios de la comunidad,el servicio del equipo de adaptación del miembro protésico y los servicios sociales, si es que se quiere obtener un efecto óptimo.
Es importante observar, que la reeducación en pacientes ancianos e isquémicos, puede plantear problemas complejos y muy distintos a los asociados con la amputación de miembros en pacientes jóvenes, necesitando modificar y adaptar el método reeducativo y ortopédico, por lo que puede ser de dudosa eficacia en términos generales, estandarizar la prescripción protésica6,7 y el tratamiento fisioterapéutico. Las personas son distintas y los muñones tambien lo son. Este aspecto, es especialmente importante en un momento, en que el incremento del gasto sanitario, ha dado lugar a una preocupación cada vez mayor por la financiación sanitaria. En este momento existe un debate, que intenta obtener el resultado de una ecuación o equilibrio de difícil respuesta, entre el desarrollo tecnológico, la demanda de servicios y los recursos disponibles y de cuyo resultado dependerá probablemente el futuro de los sistemas públicos de salud en la Unión Europea.
Parece cada día más clara la necesidad, de definir mejor la cartera de servicios que deben prestarse a los usuarios, qué procedimientos deben emplearse y cuales son las tecnologías más eficientes, todo ello dentro del contexto de la mayor dosis de eficiencia, pero conservando la equidad y universalidad del acceso a los servicios de salud, al menos como están definidos en la Unión Europea.
En lo referente a la técnica ortopédica, parece haberse desarrollado ya la cartera de prestaciones ortoprotésicas8, con diferentes aplicaciones en las distintas comunidades autónomas. Esto puede sugerir distintos comentarios:
En primer lugar, que los administradores políticos nacionales y autonómicos dicen que los recursos disponibles son limitados, especialmente en un contexto de contención del gasto, decrecimiento moderado del PIB, con un escaso incremento del presupuesto dedicado a la sanidad.
En segundo lugar, la utilización de los servicios sanitarios, en este caso de la técnica ortopédica protésica, que ya se hace de manera diferente en los distintos centros, áreas y comunidades autonómas, puede aumentar más su variabilidad en técnicas y procedimientos de la práctica clínica, entre las diferentes áreas geográficas9. Esta tremenda variabilidad interautonómica, no solo nos habla de una escasa relación con la evidencia científica, sino tambien de un uso inadecuado de los recursos ortopédicos protésicos, bien por exceso o por defecto.
En tercer lugar, es importante considerar el sentimiento colectivo del equipo reeducador del amputado, que puede quedarse estancado si no accede a los avances tecnológicos propuestos por las distintas casas comerciales.
Por último, habría que reflexionar y pensar que el protagonista de la historia porque es él quien tiene el problema, es el amputado y como tal, exige la mejor prótesis y las mejores técnicas de reeducación.
Por tanto, es a esta exigencia, a la que el equipo reeducador tiene que responder. Para ello, es necesario contar con medidas objetivas de valoración, que permitan monitorizar el proceso10 para hacer una valoración clínica del estado funcional previo al tratamiento, un seguimiento del mismo y la verificación de los objetivos o metas prefijadas.
La evaluación mediante escalas de valoración funcional, permite la comparación de resultados y establecer la eficacia de los distintos tratamientos realizados. En este sentido, se ha observado en los últimos tiempos, un interés creciente por los instrumentos de valoración11-13, si bien han sido moderados los artículos, que versan sobre la repercusión en la función despues de una amputación.
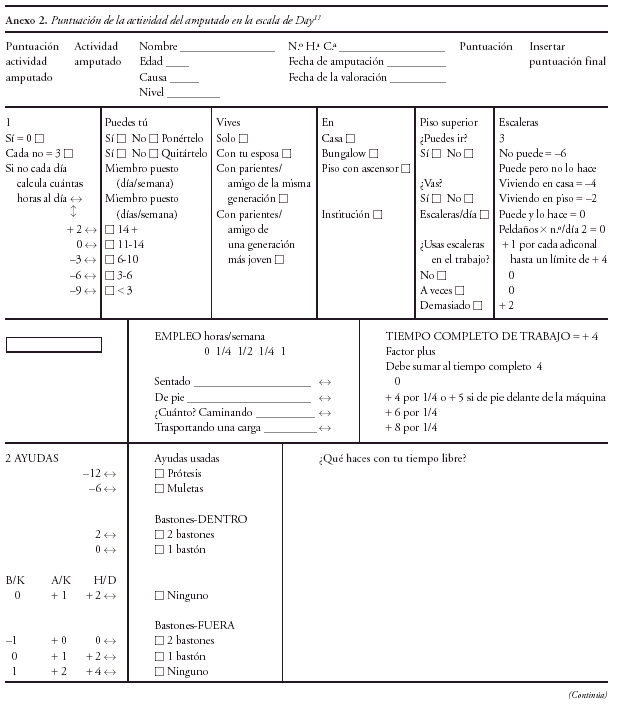
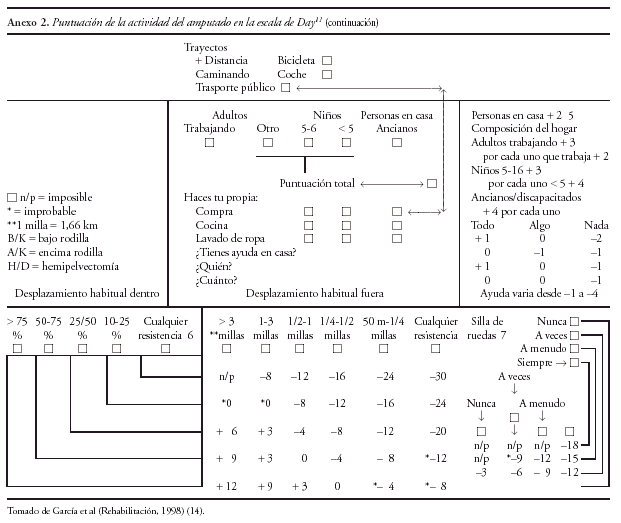
Nosotros pensamos, que para objetivar la evolución funcional de un amputado de extremidad inferior, así como para plantear estrategias terapéuticas, uno de los test que mejor se adapta y posiblemente, uno de los pocos validados hata el momento, es el Assessment of Amputee Activity14,15, denominado tambien test de Day, por ser este su autor. Esta escala, proporciona una medida de la actividad alcanzada por el paciente con su prótesis. Se trata de un cuestionario, donde el paciente puede elegir entre múltiples respuestas, con puntuaciones positivas y negativas que sumadas proporcionan una puntuación total "puntuación de actividad". Incluye los siguientes aspectos: frecuencia de uso de la prótesis, capacidad para ponerse y quitarse la prótesis, destreza para subir escaleras, uso de ortesis, desenvoltura en el trabajo, habilidades domésticas, nivel funcional del uso protésico y actividad social.
El objetivo de este trabajo fue establecer criterios clínicos-fisioterapéuticos capaces de ser aplicados de forma sistemática y en lo posible metódica que abarcasen la exploración del amputado y su adaptación lo más perfecta posible a la prótesis construida para él.
MATERIAL Y MÉTODO
La muestra fue recogida, en el Servicio de Rehabilitación del Hospital Universitario "Virgen de las Nieves" de Granada. El estudio de la misma, se realizó en el período comprendido entre el 1 de enero de 1992 y el 31 de diciembre de 1997.
La selección de los pacientes, se hizo en base a los siguientes criterios de inclusión y exclusión:
a) Criterios de inclusión:
Nivel de amputación tibial y femoral.
Etiología vascular y/o traumática.
Edad: 20 < x < 75 años.
b) Criterios de exclusión:
Procesos tumorales.
Procesos infecciosos.
Dobles amputaciones.
Amputaciones múltiples.
Defectos físicos (invidentes).
lteraciones graves en la irrigación de la extremidad sana.
En base a estos criterios, se obtuvo un tamaño muestral de 50 pacientes de los cuales, 35 (70 %) fueron femorales y el resto 15 (30 %) fueron pacientes amputados a nivel tibial.
En relación a la etiología, del total de pacientes amputados de fémur, 25 (71 %) lo fueron por causa vascular, mientras que 10 (29 %) lo fueron por etiología traumática. En los amputados de tibia, 10 (66,6 %) lo fueron por causa vascular y el resto 5 (33,4 %) lo fueron por traumatismos.
En referencia a la edad de amputación, encontramos una media de 33 años para los amputados traumáticos con un rango de 20-45años. En el caso de los amputados vasculares, la media de edad fue de 61,2 años con un rango de 41-75.
Los pacientes fueron enviados al Servicio de Rehabilitación del Hospital Universitario "Virgen de las Nieves" de Granada, para su correspondiente tratamiento fisioterapéutico y ortopédico al mes de haber sido amputados, si bien en el caso de los amputados traumáticos, su remisión se produjo inmediatamente a la amputación.
Todos los pacientes siguieron un programa específico de reeducación, con sus diferentes etapas o fases16-18:
Fase posquirúrgica precoz preprotésica
La fase de postoperatorio inmediato. Se aplicaron cuidados posturales para evitar rigideces en actitudes viciosas, principalmente en flexión de rodillas y caderas. Asi mismo, se aplicó fisioterapia respiratoria con moderación de la fase espiratoria, al objeto de no movilizar posibles trombos de la circulación de retorno. En esta fase se inició tambien la aplicación del vendaje del muñón tipo compresión normal según prescripción médica y tolerancia del paciente.
En simultaneidad con la fase de encamamiento del paciente, se inició la potenciación de miembros superiores mediante técnicas de cinesiterapia activa libre y resistida según tolerancia, así como iniciación de puesta en carga en sedestación y bipedestación monopodal, para facilitar su independencia funcional mediante las correspondientes ayudas técnicas (vg. bastones).
Fase de postoperatorio mediato. El tratamiento fisioterápico se realizó en la Sala de Fisioterapia. Previo a la iniciación del tratamiento preprotésico propiamente dicho, se procedió a realizar un exploración general del paciente y más específica del muñón. La exploración incluyó datos del paciente (edad, profesión, contexto social y antecedentes médicos relacionados entre otros), y balance del estado general que si bien en el caso del amputado traumático fue bueno, en el caso del paciente arterítico fue mas bien precario por lo que se procedió como actividad rutinaria, a la toma de pulsos (femoral, poplíteo, pedio y tibial posterior) en miembros conservados.
La exploración más específica se realizó en el muñón, valorando:
A la inspección. Estado de la piel, coloración y estado de la cicatriz.
A la palpación. Principalmente tono muscular y temperatura.
A la exploración instrumental:
* Longitud del muñón: (con cinta métrica); Femoral: desde la raíz del muñón hasta el vértice; Tibial: desde la interlínea articular hasta el vértice.
* Perímetro del muñón: Femoral a nivel del trocánter mayor; a nivel del vértice. Tibial: a nivel suprarrotuliano; a nivel de la interlínea articular; a nivel subrrotuliano; a nivel del vértice.
* Balance articular de articulaciones suprayacentes.
* Balance muscular, principalmente: Nivel femoral (flexores, extensores, abductores y adductores, de cadera así como cuadrado lumbar); Nivel tibial (flexores y extensores de rodilla).
Así mismo, se realizó el balance articular y muscular a nivel de miembros superiores y tronco, al objeto de conocer la habilidad del paciente en el manejo de las ayudas técnicas y la independencia del paciente en las transferencias.
El tratamiento fisioterapéutico se comenzó con los cuidados del muñón.
Vendaje del muñón para su modelaje, iniciando el mismo con vueltas longitudinales en sentido próximo-distal, continuando con vueltas circulares tambien en sentido próximo distal y finalizando con vueltas "en espica" en sentido distoproximal y con compresión decreciente, terminando con una vuelta de fijación a nivel de crestas ilíacas. El tipo de venda aplicada fué de compresión fuerte (alta elasticidad). La presión del vendaje, fue determinada por el grado de distensión con el que el fisioterapéuta aplicó la venda y el solapamiento de las vueltas realizadas sobre el muñón con la misma, estando condicionada a la tolerancia del paciente. En previsión de posibles fenómenos alérgicos e hiperhidrósicos del muñón, se aplicó una calceta de algodón previo al vendaje.
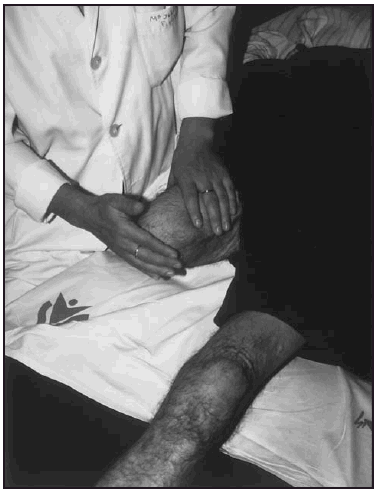
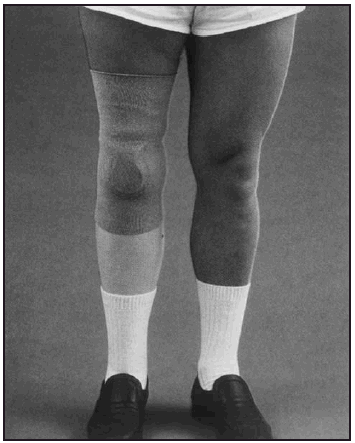
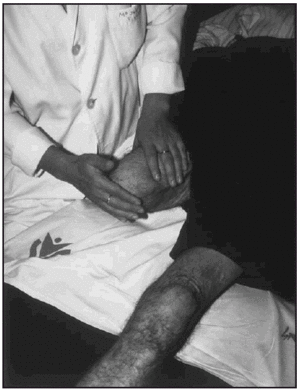
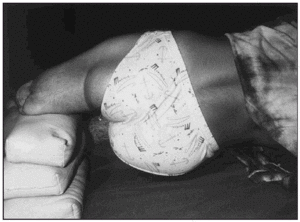
Seguidamente, se realizó la desensibilización del muñón, mediante técnicas de masoterapia percutoria manual (fig. 1) o instrumental, insistiendo en los bordes cicatriciales y tambien en los posibles puntos de apoyo de la futura prótesis, para aumentar su resistencia a la carga. Tambien se aumentó la resistencia de la piel, a los posibles rozamientos de la prótesis, mediante fricciones de alcohol tánico al 5 %.
Fig. 1. Técnicas de desensibilización por masoterapia percutoria.
Simultáneamente, se inició la cinesiterapia del muñón, tanto en el sentido de la propiocepción como de la tonificación. El primero, combinó los movimientos de los músculos del muñón con el movimiento del resto del cuerpo, reeducándose el sentido propioceptivo16:
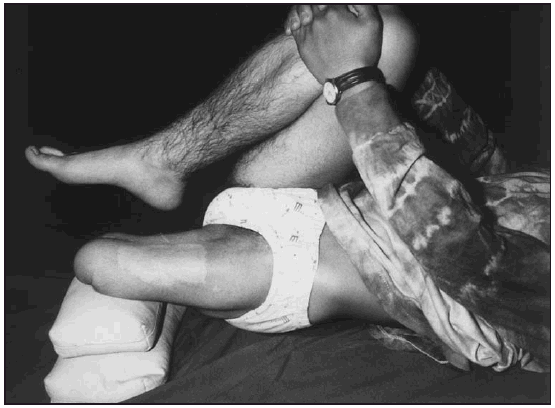
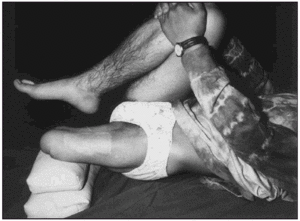
* Extensión del muñón con empuje anterior de la pelvis (fig. 2). El paciente en posición de decúbito supino; el muñón lo apoyó sobre un pequeño banco de 15 cm de altura o en sacos de arena. El miembro contralateral lo mantuvo flexionado sobre el pecho, para corregir la lordosis. Seguidamente, se pidió al paciente, que apoyase el muñón sobre el banquito haciendo a la vez una propulsión de la hemipelvis simulando la situación de puesta en carga con inicio de la base de balanceo de la pierna sana. En los muñones muy cortos en vez de usar una banqueta se aplicó un rollo de toalla de 12 cm de diámetro.
Fig. 2. Técnicas propioceptiva para extensión de cadera.
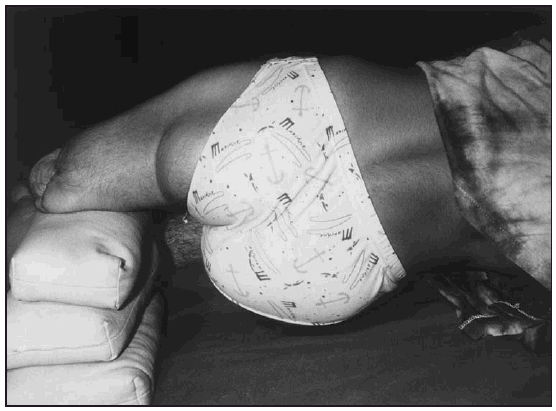
* Adducción del muñón y empuje medial de la pelvis (fig. 3). El paciente en decúbito lateral del lado del miembro sano que se encontraba en flexión. Se le pidió al paciente que apoyase el muñón sobre la banqueta a la vez que realizó una propulsión de la hemipelvis en sentido medial.
Fig. 3. Técnicas propioceptivas para adductores.
* Abducción del muñón y propulsión en sentido contralateral. El miembro sano flexionado. Se le pidió al paciente que apoyase el muñón sobre una banqueta o saco a la vez que propulsase la pelvis en sentido contralateral. Todos estos ejercicios los realizó el paciente en progresión, aumentando la altura del apoyo, o el brazo de palanca. En todo momento, el fisioterapéuta controló las posibles compensaciones, que el paciente intentó realizar con su pierna sana.
* Ejercicio de parachutista. Paciente en sedestación, miembros inferiores en máxima abducción y en extensión de rodillas. El fisioterapeuta se situó en el plano frontal posterior respecto del paciente, si bien más próximo del lado del muñón. El paciente con miembros superiores en extensión de codo y flexión de hombro aproximada de 90°.
El fisioterapéuta realizó sobre el paciente pequeños empujes en todas direcciones, sin permitir que el paciente cayera. Con este ejercicio se pretendió, que el paciente utilizara tanto el miembro sano como el amputado, y obtener así el equilibrio dinámico necesario, para mantener la posición de sentado. La progresión del ejercicio se realizó por parte del fisioterapéuta con empujes cada vez más intenso; pidiendo al paciente que cerrara los ojos para anular la orientación visual en el espacio y por último pidiendole al paciente que cruzara los brazos sobre el pecho para disminuir la base de sustentación.
Estos ejercicios se aplicaron tanto en amputaciones femorales como tibiales; así mismo aplicó un ejercicio específico en estos últimos. En este caso el paciente se encontraba de rodilla sobre la colchoneta, con extensión de caderas. Los miembros superiores se encontraban en extensión de codo y flexión de hombro de 90°. El fisioterapéuta se situó en un plano frontal posterior respecto al paciente, si bien más próximo del lado amputado. Desde esta posición, realizó empujes en distintas direcciones, para desequilibrar al paciente que a su vez, mediante diversas contracciones de la musculatura de sus miembros inferiores, intentó evitar la caida. Mediante este ejercicio, el paciente aprendió a hacer partícipe a su muñón, en las situaciones de desequilibrio. La progresión del ejercicio se realizó, pidiendole al paciente que realizara un balanceo sobre sus rodillas en sentido anteroposterior, manteniendo sus miembros superiores, con las manos apoyadas sobre la cara anterior del muslo. La aplicación de este ejercicio, ayudó al desarrollo de los cuadriceps y reforzó la participación del muñón.
Fase protésica (prótesis provisional)
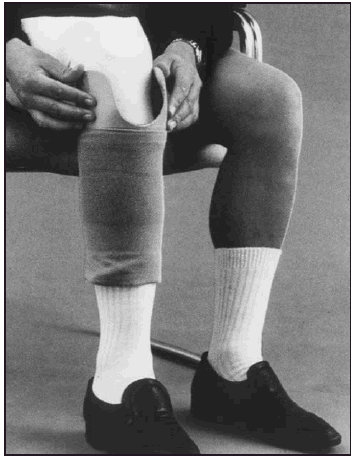
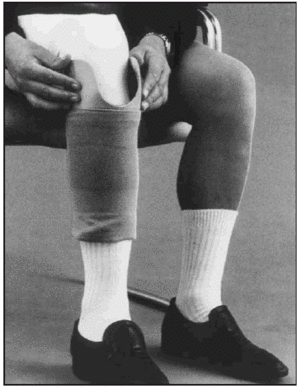
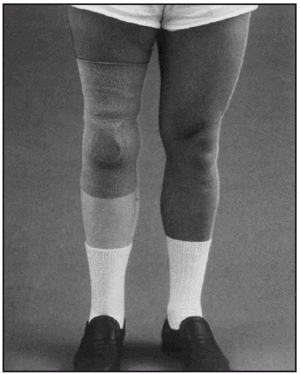
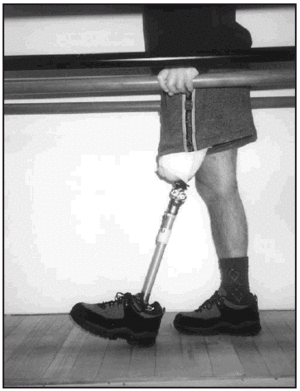
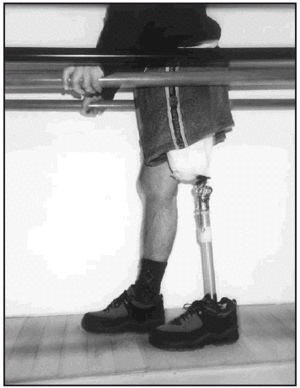
En relación al tratamiento ortopédico, el tipo de encaje aplicado a los amputados tibiales fue del tipo Kondylen Bettung Münster (KBM) (fig. 4) con apoyo infrarrotuliano, contraapoyo poplíteo, reforzado por apoyos en zonas supracondílea lateral y medial, teniendo como sistema de suspensión una rodillera especial (fig. 5). Las prótesis definitivas fueron con encaje laminado en resina y en relación a la estructura intermedia, en 10 de las prótesis fué de tipo endoesquelético, y exoesquelético en el resto.
Fig. 4. Protesis tibial KBM.
Fig. 5. Prótesis tibial con sistema de suspensión.
Durante la fase de prótesis provisional, se colocó pilón graduable. En el caso de los amputados femorales, el tipo de encaje fue tipo CAT-CAM en seis casos y cuadrangulares en el resto. En todos ellos, los encajes fueron de contacto total y sistemas de suspensión por succión. Las prótesis definitivas, fueron con encaje laminado en resina y estructura intermedia de tipo endoesquelético.
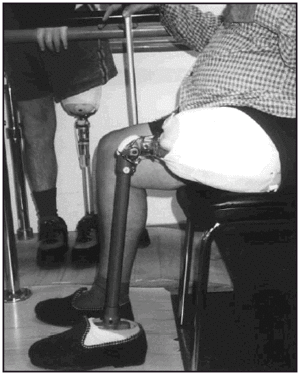
La rodilla utilizada, fué con tiro de bloqueo (fig. 6) en el caso de 19 pacientes y con rodilla de flexión libre en el resto. El pie aplicado, fué de tipo dinámico en todos los casos.
Fig. 6. Prótesis femoral con tiro de bloqueo.
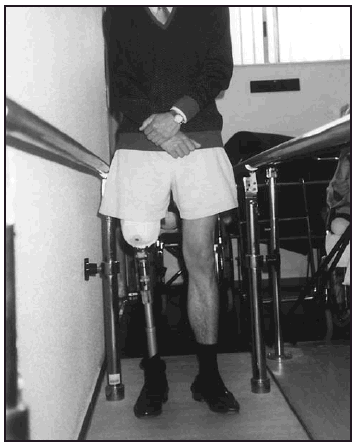
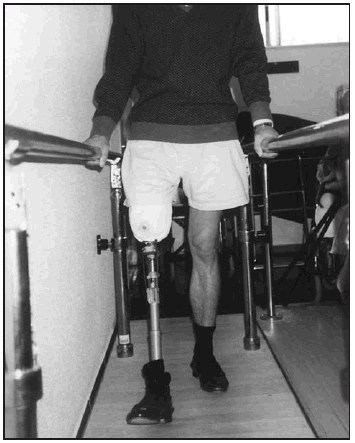
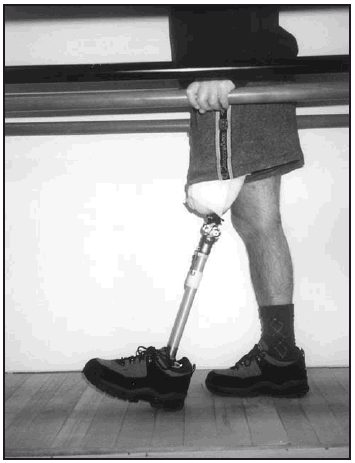
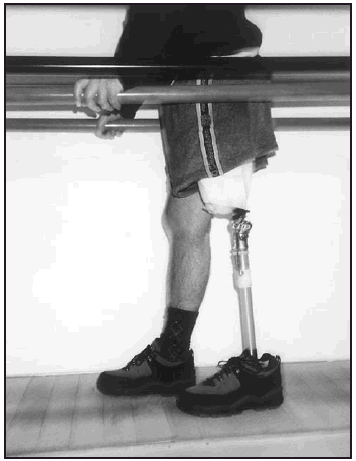
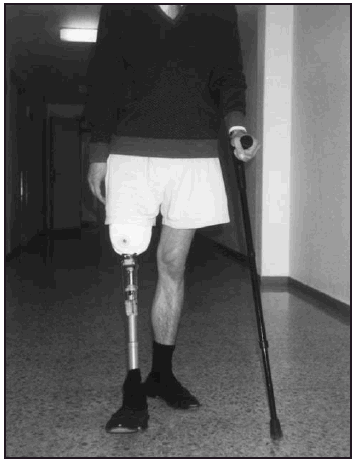
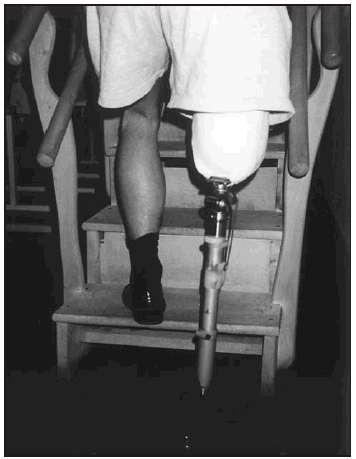
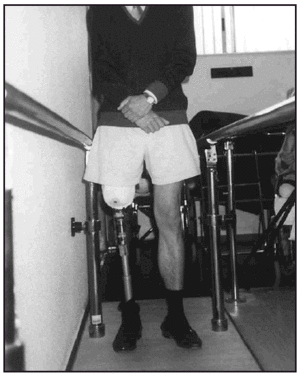
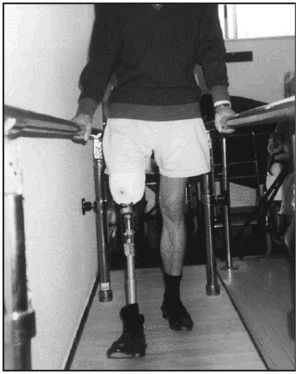
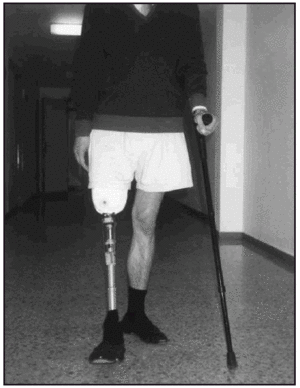
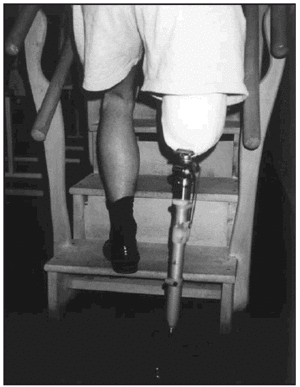
Una vez colocada la prótesis provisional, se inició la puesta en carga en bipedestación y equilibrio estático (fig. 7). Seguidamente, se inició el proceso de transferencia de carga latero-medial y antero-posterior así como el balanceo en estática. Posteriormente, una vez superada esta fase se inició la fase dinámica de la marcha dentro y fuera de paralelas, estableciendo (figs. 8-10) una progresión desde el manejo de dos bastones, un solo bastón (fig. 11) o el uso del mismo circunstancialmente. En previsión de los posibles obstáculos que el paciente pudiera encontrarse en su entorno, se le enseñó a subir y bajar escaleras (fig. 12) y rampas y a andar por terreno irregular.
Fig. 7. Amputado femoral en carga estática.
Fig. 8. Amputado femoral durante la marcha en paralelas (proyección frontal anterior).
Fig. 9. Amputado femoral. Final de la fase balanceo, dentro de paralelas (proyección sagital).
Fig. 10. Amputado femoral. Inicio de la fase balanceo, dentro de paralelas (proyección sagital).
Fig. 11. Amputado femoral. Marcha con un solo bastón (proyección frontal anterior).
Fig. 12. Amputado femoral. Subida de escaleras (proyección frontal posterior).
Fase protésica (prótesis definitiva)
Durante la fase de prótesis definitiva, una vez revestida esta esteticamente, el paciente repitió algunas de las secuencias realizadas con la prótesis provisional al objeto de comprobar el ajuste y manejo de la misma.
RESULTADOS
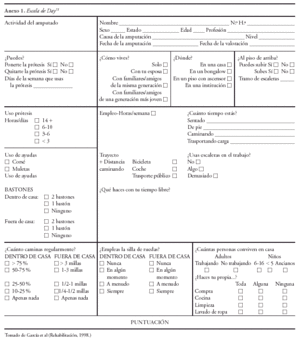
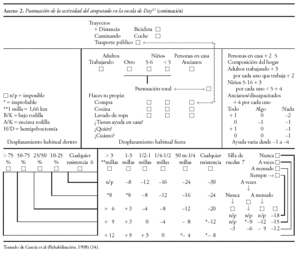
Para la valoración de los resultados, se ha seguido la escala Day (anexos 1 y 2), en la cual, la puntuación referida a la actividad total que realiza el paciente, puede encontrarse con un rango de (70) a (+ 50). En este sentido, se considera una actividad muy alta, toda puntuación mayor de 30; una actividad alta, aquella que tuviese una puntuación comprendida entre (+ 10 y + 20); una actividad media, entre (9) y (+ 9); una actividad restringida, entre (40) y (10) y por último una puntuación menor de (40), correspondería a inactividad.
Siguiendo estos criterios, se obtuvo una actividad muy alta en 7 pacientes, los cuales tenían una edad menor de 35 años y amputación de etiología traumática a nivel tibial en 5 casos y femoral en el resto.
Con actividad alta, fueron valorados 12 pacientes, de los cuales 8 fueron amputados tibiales de etiología vascular y el resto fueron femorales de etiología traumática. El rango de edad presentado por estos pacientes, estuvo comprendido entre (30-45) años.
Una actividad media, la obtuvieron 20 pacientes, de los cuales 4 fueron amputados de etiología traumática de nivel femoral y el resto, 16 pacientes, fueron amputados de etiología vascular, 2 de nivel tibial y el resto femoral. El rango de edad de estos pacientes, estuvo comprendida entre los (3762) años.
Una actividad restringida, la obtuvieron 8 pacientes amputados de etiología vascular, y nivel femoral, cuyo rango de edad estuvo comprendido entre los (6369) años.
Algunos pacientes de los que presentaban procesos cardiovasculares asociados, fallecieron durante el tratamiento. Estos pacientes en número de 3, fueron amputados de etiología vascular, nivel femoral y edad superior a 70 años.
DISCUSION
En nuestra serie, la edad media del amputado, independientemente de su etiología vascular o traumática, fué inferior en los tibiales con respecto a los femorales. Razones contrastadas de deterioro vascular por la edad, obligan a amputaciones más altas en los mayores17.
Respecto al nivel de amputación, hemos observado una influencia directa en la respuesta funcional coincidiendo con unas series18 y discrepando de otras19. Hemos encontrado mayor puntuación en amputados tibiales sobre todo en los traumáticos, datos coincidentes con otros autores20 aunque factores de edad, etiológicos (el vascular está más deteriorado) de motivación (son más jóvenes) y de facilidad de acceso a la vivienda lo explicarían.
Pensamos que la atrofia que se produce en el glúteo mayor de los amputados femorales, está en relación con la escasa utilización de la extensión del muslo que suelen realizar estos pacientes al utilizar de forma rutinaria los bastones compensando con los mismos la rotación pélvica y los cambios posicionales del centro de gravedad. Nos encontramos pues con solicitaciones musculares menores21 y consecuentemente, con una disminución del trofismo de este músculo. Esto es especialmente importante, durante la subida de escaleras y rampas, lo que provoca que muchos amputados femorales, no puedan ejecutarlo22,23 y que otros sufran caidas al intentarlo.
Estudios previos24,25, indican que la fuerza que puede realizar el paciente con la prótesis en flexión y extensión de la rodilla, se correlaciona con la longitud y velocidad del paso, de tal forma, que los que tienen una musculatura más desarrollada, tienen mejor deambulación. Por tanto, en las amputaciones altas, la biomecánica de la zona se ve mermada en gran medida tanto cualitativa como cuantitativamente y especialmente en los músculos flexores y extensores de cadera26,27.
En el caso de los amputados tibiales, la posible atrofia del glúteos mayor y mediano, se produciría por una disminución de la demanda cinética como estabilizadores anterolaterales de la rodilla ya que en el caso de las prótesis con encaje KBM, son las orejuelas laterales del mismo, las que realizan esta función28,29.
A la vista de los resultados, podemos afirmar, que la edad y etiología, son factores determinantes, a la hora de evaluar la autonomía personal y física de los pacientes con amputación de miembro inferior con prótesis. De igual manera, la función muscular obtenida, es esencial para el resultado funcional.
Por último concluimos reseñando la escasez de publicaciones sobre sistemas o escalas de valoración funcional del amputado con prótesis de miembro inferior. Además el concepto de función y por tanto de éxito en el manejo de la misma no es unánime para todos los autores11,15, lo que ocasiona que los datos obtenidos en los distintos estudios, no sean comparables y por tanto difíciles de interpretar y correlacionar los resultados aportados por los mismos.
Es por tanto labor difícil cuando no imposible, la extrapolación de todos ellos de un grupo poblacional estudiado a otro, creyendo que la disparidad existente en lo que a criterios de inclusión se refiere, la causante de esta situación.
Como conclusiones diremos que:
* El éxito funcional de una prótetización de miembro inferior, depende del nivel de amputación, edad y etiología, así como de la presencia o no de una serie de factores generales que pueden o no complicar el proceso.
* La evolución de los materiales y la diversificación de los sistemas técnicos, ofrecen soluciones para la mayoría de los problemas protésicos. Sin embargo, la principal dificultad, radica en identificar y calcular las necesidades reales de cada paciente al que se le debe adaptar una prótesis, con objeto de elegir la más acorde a sus necesidades.
No obstante, aunque desde el punto de vista ortopédico todo amputado puede ser dotado de una prótesis, en la práctica no siempre se consigue un resultado funcional satisfactorio que la justifique. Ello, provoca la búsqueda de otras alternativas como las ayudas técnicas de bastones o sillas de ruedas. Es decir, no hay prótesis para amputados sino amputados y prótesis.