Determinar la morbimortalidad asociada de los pacientes con demencia internados en la Unidad de Cuidados Intensivos (UCI) durante el período de hospitalización y al año de seguimiento.
Materiales y métodosSe realizó un estudio de cohorte retrospectiva entre los años 2012 y 2017 en el Hospital Italiano de San Justo, de pacientes con diagnóstico previo de demencia que cursaron internación en la UCI; estos fueron observados hasta la muerte intrahospitalaria, la muerte extrahospitalaria al año de internación índice, la desafiliación del plan prepago de la institución o el final del seguimiento.
ResultadosSe incluyeron 163 pacientes para el análisis. Se registró que 79 pacientes (48,47%) fallecieron al año de la internación índice; de ellos, 25 (15,34%) en UCI y 8 (4,91%) en sala general. Las causas más frecuentes de muerte fueron de índole respiratoria. Los factores que más se asociaron a mortalidad fueron: intubación orotraqueal (HR = 2,01; IC95%: 1,11-3,65; p = 0,02), antecedente de leucemia (HR = 8,55; IC95%: 1,82-40,05; p ≤ 0,05), Charlson elevado (HR = 1,16, IC95%: 1,04-1,41; p = 0,05) y APACHE II elevado al ingreso (HR = 1,07; IC95%: 1,03-1,11; p ≤ 0,05).
ConclusionesEl presente estudio expone el pronóstico desfavorable de los pacientes con diagnóstico de demencia ingresados en UCI y que además el mismo depende no solo de su estado neurológico basal, sino también de la gravedad al ingreso y de las comorbilidades asociadas.
To determine the mortality and comorbidities associated of patients with dementia admitted to the Intensive Care Unit (ICU) on the hospitalization and at one year of follow-up.
Materials and methodsA retrospective observational cohort study was carried out between 2012 and 2017 at the Hospital Italiano de San Justo, of patients who were admitted to the ICU, these were observed up to hospitalary death, out hospital death one year of hospitalization, the disenrollment from the institution's health plan or the end of the follow-up.
ResultsA total of 163 patients were included for analysis. We recorded those 79 patients (48.47%) died one year after the hospitalization, of them 25 (15.34%) in ICU and 8 (4.91%) in general room. The most frequent causes of death were respiratory. The factors most associated with mortality were: orotracheal intubation (HR=2.01; 95% CI: 1.11-3.65; P=.02), history of leukemia (HR=8.55; 95% CI: 1.82-40.05; P≤.05), elevated Charlson (HR=1.16, 95% CI: 1.04-1.41; P=.05), and elevated APACHE II at admission (HR=1.07; 95% CI: 1.03-1.11; P≤.05).
ConclusionsThe present study expresses the prognosis of patients with a diagnosis of dementia admitted to the ICU and that depends not only on their baseline neurological status but also on the severity at admission and comorbidities.
Se estima que para el año 2050 la expectativa de vida en las personas mayores de 60 años aumentará un 77%, y con ello, las enfermedades asociadas a la edad, entre las cuales la demencia es una de las más frecuentes. Esta se caracteriza por el deterioro cognitivo progresivo y permanente de quien la padece, impactando en el desempeño laboral, social y familiar1-3.
Epidemiológicamente, la prevalencia en individuos de edad igual o mayor a 65 años es del 8%. Dentro de las causas, la enfermedad de Alzheimer es la forma más frecuente, representando hasta un 66% en algunas series; le siguen las demencias vasculares (10%) y las asociadas a la enfermedad de Parkinson (14%)3.
Este trastorno presenta condiciones que afectan la calidad de vida y determinan un mayor uso de los servicios de salud. Se vio que estos pacientes, luego de haber cursado una internación, quedan con secuelas que disminuyen su funcionalidad, predisponen su postración, aumentan el requerimiento asistencial, así como la estadía hospitalaria, y hasta cursan el último tramo de la vida con internaciones frecuentes4. Asimismo, entre los años 2000 y 2016, se ha detectado que la mortalidad atribuible a la demencia se duplicó, hasta convertirse en la quinta causa de muerte en el mundo5.
La bibliografía reporta una mortalidad variable, con poblaciones y definiciones diferentes. En 2007 un estudio evidenció una mortalidad global intrahospitalaria del 16% en pacientes con demencia6; otro mostró un 38% en pacientes que fueron admitidos en la Unidad de Cuidados Intensivos (UCI)7. Por otra parte, en el seguimiento extrahospitalario de pacientes que estuvieron internados sin ser admitidos en UCI, se reportó una mortalidad del 36% a los 6 meses y de cerca del 50% al año7,8. Además, en adultos mayores de 65 años que cursaron internación en UCI pero sin demencia, se estimó una mortalidad intrahospitalaria del 52%9.
Así que, por la variabilidad en la literatura, analizamos los datos que fueron registrados de pacientes mayores de 65 años con antecedente de demencia y su seguimiento al año, lo que nos permitió observar los factores de riesgo asociados a mortalidad, el estado previo del paciente, el uso de recursos en la atención médica, la enfermedad aguda que motivó la consulta e internación en UCI y su pronóstico al año de la internación índice. Se espera que esta experiencia y la información descrita sea útil como referencia para futuras publicaciones.
Materiales y métodosSe llevó a cabo una cohorte retrospectiva entre el 01/01/2012 y el 31/12/2017, de todos los pacientes con una edad igual o mayor de 65 años con diagnóstico de demencia previo al ingreso hospitalario. El protocolo de estudio fue aprobado por el Comité de Ética de Protocolos de Investigación del Hospital Italiano de Buenos Aires (número de aprobación 5224).
El estudio se realizó en el Hospital Italiano de San Justo, un centro de alta complejidad polivalente de la provincia de Buenos Aires. Toda la información clínica y administrativa dentro de la red de atención del Hospital Italiano de Buenos Aires se centraliza en un repositorio único de datos que utiliza vocabulario controlado con un tesauro local.
La lista de los potenciales participantes se solicitó a los gestores de la historia clínica electrónica (HCE) del Hospital Italiano de Buenos Aires de acuerdo con: 1) tenían antecedentes de demencia consignados en el campo «problemas» de la HCE, y/o 2) retiraron inhibidores de la colinesterasa de la farmacia del hospital, y/o 3) tuvieron durante su seguimiento una evaluación funcional del anciano en la cual consta un resultado compatible con demencia. Todos los potenciales participantes fueron evaluados por revisión sistemática de la HCE por médicos especialistas y residentes de medicina interna entrenados para tal fin, procurando así evitar sesgos de inclusión o exclusión; en caso de duda se dispuso de una revisión secundaria. Con base en esta revisión se definieron los verdaderos casos confirmados de pacientes con demencia y aquellos que no.
Se incluyeron todos los pacientes con demencia confirmada que habían cursado internación en la UCI de la sede de San Justo. Se excluyeron todos los pacientes que permanecieron menos de 48h de internación en la UCI debido a que consideramos que aquellos que pasaron menos de 48h no estaban en estado crítico. En los casos en los que un mismo paciente presentó más de una internación durante el período del estudio, se incluyó solo la primera de ellas (internación índice). Ninguno de los pacientes tenía adecuación/limitación terapéutica previa al ingreso a la UCI.
Se siguieron todos los pacientes incluidos desde la fecha de ingreso a UCI hasta el primero de los siguientes eventos: 1) muerte hospitalaria; 2) muerte extrahospitalaria dentro del año de seguimiento desde la internación índice, y 3) fin del período administrativo del estudio al año de seguimiento. El seguimiento se realizó de forma retrospectiva por revisión de la HCE.
Se recuperó información sobre características demográficas, comorbilidades e índice de comorbilidad de Charlson10, motivo de internación, severidad al ingreso según APACHE II11, limitación terapéutica durante la internación, complejizaciones durante la misma, mortalidad y causa de la muerte.
Las variables continuas se presentan con su media y su desvío estándar (DE) o con su mediana y rango intercuartil, de acuerdo con la distribución observada. Las variables categóricas se presentan con su frecuencia absoluta y relativa. Se estimó la mortalidad al año utilizando el método de Kaplan-Meier. Se evaluó la asociación entre cada factor y la mortalidad con un modelo de regresión de riesgos proporcionales de Cox. El análisis estadístico se realizó con el software STATA versión 13.
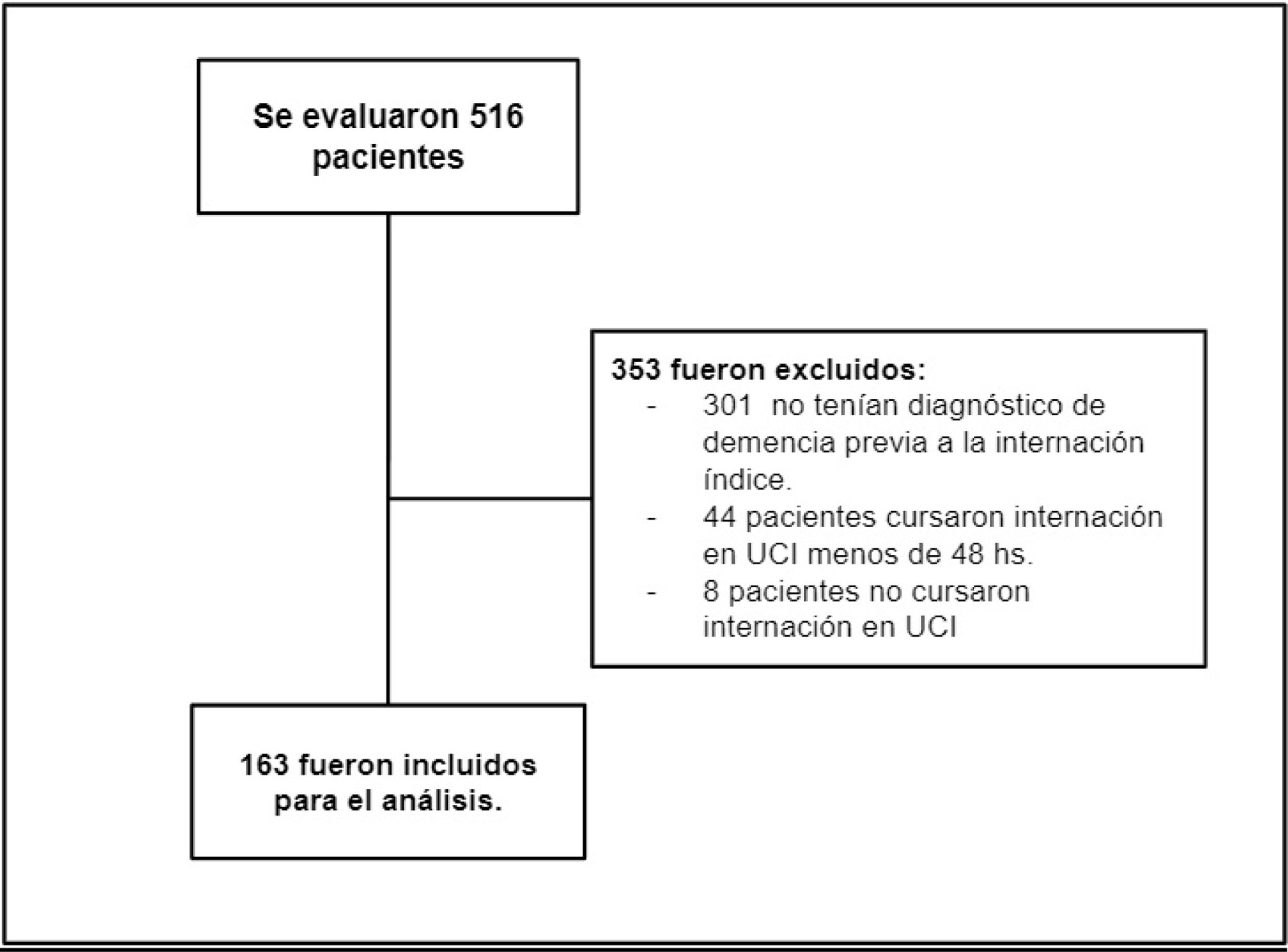
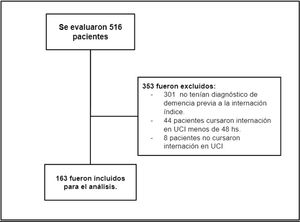
ResultadosSe evaluaron 516 posibles participantes, de los cuales se incluyeron 163 para el análisis. No fueron incluidos 353 (63%), 309 por no cumplir criterios de inclusión y 44 por cumplir criterio de exclusión (fig. 1). La media de edad fue de 83 años (DE 6). Los tipos más frecuentes de demencia fueron: demencia vascular (29,45%) y demencia por alzhéimer (27,61%). Las comorbilidades se presentaron según el índice de Charlson con una media de 7 puntos (DE 2). Las características basales de la población del estudio se presentan en la tabla 1.
Características clínicas y demográficas de los pacientes con antecedentes de demencia que cursaron internación en UCI desde 2012 al 2019 en el Hospital Italiano de San Justo
| Pacientes con antecedentes de demencia evaluados, n | 163 |
| Sexo femenino, n (%) | 90 (55,21) |
| Edad (años), media (DE) | 82,98 (6,03) |
| Actividades de la vida diaria previas a la internación, n (%) | |
| 0 | 13 (7,98) |
| 1 | 18 (11,0) |
| 2 | 15 (9,20) |
| 3 | 16 (9,82) |
| 4 | 13 (7,98) |
| 5 | 28 (17,18) |
| 6 | 60 (36,81) |
| Tipo de demencia, n (%) | |
| Vascular | 48 (29,45) |
| Alzhéimer | 45 (27,61) |
| Mixta | 23 (14,11) |
| Párkinson | 15 (9,20) |
| Deterioro cognitivo+alteración de AVD | 17 (10,43) |
| Cuerpos de Lewy | 2 (1,23) |
| Otrasa | 13 (7,98) |
| Antecedentes, n (%) | |
| Hipertensión | 138 (84,66) |
| Diabetes | 32 (19,63) |
| Tabaquismo | 43 (26,38) |
| Coronariopatías | 32 (19,63) |
| Insuficiencia cardiaca | 54 (33,13) |
| Enfermedad cerebrovascular | 31 (19,02) |
| EPOC | 14 (8,59) |
| Falla renal crónica | 31 (19,02) |
| Hepatopatías | 3 (1,84) |
| Antecedentes oncológicosb | 38 (23,31) |
| Dos o más comorbilidades | 158 (96,93) |
| Charlson (global), media (DE) | 7 (2) |
En cuanto a los motivos de ingreso, 61 (37,42%) fueron por causas cardiovasculares, 31 (19,02%) respiratorias y 30 (18,41%) neurológicas. Con respecto a la escala AVD, 88 (54%) pacientes tenían un puntaje de 5 o más en el momento de la admisión en UCI. La gravedad de estos fue un APACHE II de 13 (rango intercuartil 10-19). Del total de pacientes, 55 (33,74%) requirieron el uso de asistencia respiratoria mecánica y 39 (23,93%) el uso de fármacos vasoactivos, con una estadía media en UCI de 9,87 días (DE 25). Las características de la internación se presentan en la tabla 2.
Características en la internación de los pacientes con diagnóstico de demencia y el uso de recursos de la UCI (n = 163)
| Motivo de ingreso a la UCI, n (%) | |
| Cardiovasculares | 61 (37,42) |
| Respiratorias | 31 (19,02) |
| Neurológicas | 30 (18,41) |
| Quirúrgicas | 17 (10,43) |
| Otros shock y sepsisa | 16 (9,82) |
| Otros motivosb | 8 (4,91) |
| Uso de asistencia respiratoria mecánica, n (%) | 55 (33,74) |
| Intubación orotraqueal | 29 (17,79) |
| No invasiva | 35 (21,47) |
| Hemodiálisis nueva, n (%) | 5 (3,07) |
| Fármacos vasoactivos/inotrópicos, n (%) | 39 (23,93) |
| Estadía en cuidados críticos (días), media (DE) | 9,87 (24,74) |
| Estadía hospitalaria (días), media (DE) | 20,37 (45,7) |
| Destino al alta hospitalaria, n (%) | |
| Domicilio | 108 (66,26) |
| Hogar de adultos mayores | 20 (12,27) |
| Otro hospital o sanatorio | 3 (1,84) |
| APACHE II (global), mediana (RIC) | 13 (10-19) |
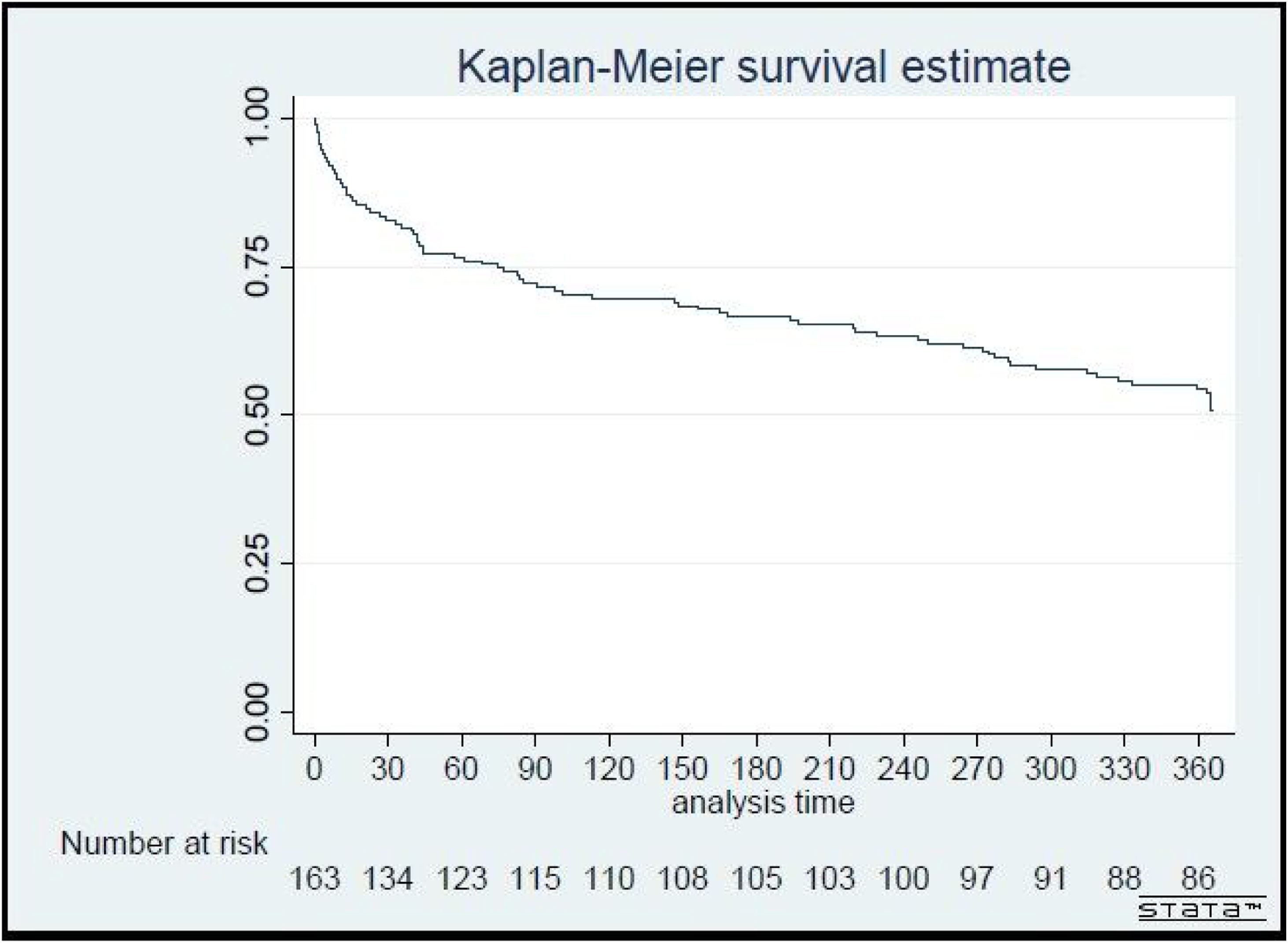
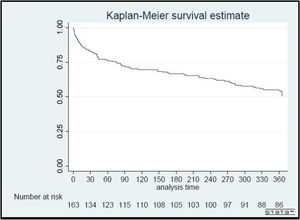
Se registró que 79 pacientes (48,47%) fallecieron al año de la internación índice; de ellos, 25 (15,34%) en UCI y 8 (4,91%) en sala general. Tras el alta, 46 pacientes (28,22%) fallecieron en el domicilio o en una sucesiva internación. La mortalidad por puntaje de AVD fue 34 (20,86%) para aquellos con valor de 5 o más y 45 (27,60%) para aquellos con 4 o menos. La estimación de la mortalidad en función del tiempo se presenta en el gráfico de Kaplan-Meier de la figura 2. Las causas más frecuentes de muerte fueron de índole respiratoria, con 38 pacientes (48,10%). La mortalidad y sus causas se presentan en la tabla 3. Las medidas de asociación a mortalidad se presentan en la tabla 4. En el modelo ajustado, los factores que más se asociaron a mortalidad fueron: intubación orotraqueal (HR = 2,01; IC95%: 1,11-3,65; p = 0,02), antecedente de leucemia (HR = 8,55; IC95%: 1,82-40,05; p = 0,05), Charlson elevado (HR = 1,16; IC95%: 1,04-1,41; p = 0,05) y APACHE II elevado al ingreso (HR = 1,07; IC95%: 1,03-1,11; p < 0,05).
Mortalidad de pacientes con demencia al año de la internación (n=163)
| Mortalidad al año, n (%) | 79 (48,47) |
| Durante la internación índice, n (%)a | 33 (20,25) |
| Óbito dentro de la UCI, n (%) | 25 (15,34) |
| Óbito en sala general, n (%) | 8 (4,91) |
| Posterior a la internación índice, n (%) | 46 (28,22) |
| Mortalidad AVD≤4, n (%) | 45 (27,6) |
| Mortalidad AVD = 5. n (%) | 34 (20,86) |
| Reinternaciones, media (DE) | 1,13 (1,5) |
| Causas de muerte, n (%) | |
| Respiratoriasa | 38 (48,10) |
| Accidente cerebrovascular | 10 (12,66) |
| Cardiológicasb | 7 (8,86) |
| Demencia avanzada | 2 (2,53) |
| Otros tipos de shockc | 8 (10,13) |
| Otrasd | 9 (11,39) |
| Se desconoce | 5 (6,33) |
Factores asociados a mortalidad de los pacientes con antecedentes de demencia internados en UCI al año de internación
| Medidas de asociación brutas | Medidas de asociación ajustadas | |||||
|---|---|---|---|---|---|---|
| Variables | HR | IC95% | p | HR | IC95% | p |
| Sexoa | 1,55 | 0,99-2,45 | 0,05 | 1,07 | 0,64-1,81 | 0,78 |
| AVDb | 0,87 | 0,79-0,97 | 0,01 | 0,9 | 0,81-1,01 | 0,08 |
| Intubación orotraqueal | 3,54 | 2,16-5,8 | 0,00 | 2,01 | 1,11-3,65 | 0,02 |
| Diálisis (nueva) | 4,79 | 1,9-12,08 | 0,00 | 1,17 | 0,55-5,36 | 0,34 |
| Tumor sólido | 1,99 | 1,13-3,37 | 0,01 | 1,02 | 0,52-2,01 | 0,93 |
| Metástasis | 3,86 | 1,55-9,61 | 0,00 | 0,81 | 0,28-3,47 | 0,75 |
| Leucemia | 8,44 | 2,01-35,36 | 0,00 | 8,55 | 1,82-40,05 | 0,01 |
| Charlson | 1,23 | 1,10-1,37 | 0,00 | 1,16 | 1,04-1,41 | 0,05 |
| APACHE II | 1,10 | 1,07-1,14 | 0,00 | 1,07 | 1,03-1,11 | 0,00 |
Los resultados del presente estudio refuerzan la evidencia actual sobre la mortalidad en pacientes mayores hospitalizados3,7–9,12–18. En concordancia con las publicaciones consultadas, la mortalidad hospitalaria fue la esperada para la edad, el estado clínico previo al ingreso y las comorbilidades asociadas. Es así como hallamos que la intubación orotraqueal, unos índices Charlson y APACHE II elevados al ingreso, y sobre todo el antecedente de haber padecido leucemia, tienen relevancia pronóstica para la mortalidad en pacientes mayores con diagnóstico previo de demencia.
Los tipos de demencia más frecuentes registrados fueron: 1) demencia tipo vascular; 2) demencia por alzhéimer; 3) demencia mixta, y 4) demencia por párkinson, frente a otros estudios que mostraron la demencia por alzhéimer como la más frecuente, seguida por la demencia vascular8,19.
Identificamos que las causas más frecuentes de admisión a unidad cerrada fueron las cardiovasculares, seguidas por las neurológicas y las respiratorias. En otros estudios se reportan como causa principal de ingreso a UCI: neumonía bacteriana, seguida de la insuficiencia cardiaca y la infección del tracto urinario19.
Además, en nuestro estudio hemos observado como la escala AVD20 ha demostrado su importancia pronóstica, comparando los grupos de pacientes con valor de AVD≥5 vs.≤4. En ese sentido, Walter et al.21 proveen evidencia sobre importancia de la evaluación de rutina del AVD en el anciano hospitalizado, la cual otorga información sobre el riesgo de mortalidad al año de estos pacientes y posiblemente refleja otras enfermedades subyacentes o factores psicosociales asociados, esenciales para los cuidados al alta. Al respecto, Guidet et al.22 proponen un score de fácil implementación en el cual evaluaron como la Escala Clínica de Fragilidad (dentro de la que incluyen el AVD y un cuestionario informador sobre el deterioro cognitivo) influye como variable independiente predictora de aumento de mortalidad a los 30 días del alta; este podría ayudar en la toma de decisiones de admitir o rechazar pacientes en la admisión en UCI. En ese mismo contexto, los hallazgos de Suárez-de-la-Rica et al.22,23 plantean la importancia de los cuidados al final de la vida de los pacientes críticos, y reportan que la discusión con el paciente sobre los cuidados al final de la vida se relaciona con un menor número de ingresos en la UCI y menor utilización de medidas de soporte vital, sin aumentar los episodios de depresión mayor en los pacientes; sin mencionar, además, los elevados gastos para el sistema sanitario respecto a la supervivencia. El conocimiento, por lo tanto, del pronóstico de este tipo de pacientes es fundamental para la planificación previa al ingreso en terapia intensiva.
Se destacan como fortalezas del estudio: a) la inclusión y seguimiento de los pacientes durante 6 años permite equilibrar el efecto de las estaciones sobre las enfermedades agudas que conducen a la hospitalización; b) la valoración del tratamiento de cada uno de los pacientes de forma individual, incluidas las terapias de soporte vital como la ventilación mecánica invasiva, y c) la captura completa de hospitalizaciones a través de la HCE, un espectro de tipos de demencia y alto nivel de seguimiento de la cohorte en general, lo que pensamos minimiza el sesgo de una clasificación errónea.
Dentro de las limitaciones: a) el hecho de ser un estudio observacional retrospectivo de datos secundarios al registro de historias clínicas no especializadas para este fin, lo cual supuso dificultades en la clasificación de severidad de la demencia en los pacientes; es así como estimamos e incluimos los mismos como pacientes con antecedentes de demencia moderada a severa por recopilación de datos de la historia clínica y el grado de dependencia de estos (AVD), y b) el hecho de ser unicentro puede llevar a imprecisione. Creemos que podrían realizarse futuros estudios para aumentar la precisión de estas estimaciones, evaluar la calidad de vida percibida, aumentar el tamaño muestral e incluir comparaciones con pacientes sin antecedentes de trastornos cognitivos.
ConclusiónLos resultados del estudio expresan el pronóstico al año de los pacientes con diagnóstico de demencia ingresados en una UCI. Además, demuestran que este depende no solo de su estado neurológico basal, sino también de la gravedad de las alteraciones fisiológicas al ingreso (APACHE II) y la cantidad de comorbilidades asociadas (Charlson).
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Queremos agradecer a todas las personas que hicieron este esfuerzo posible: Dr. Lucas Fernández Otero, Ruth Sabán, Rud Saldivar, Micaela Viciconte, Agustina Rivadeneira.