Implantar o no el componente rotuliano (CR) en prótesis de rodilla es un tema controvertido.
Material y métodoPara intentar clarificar esta controversia hemos revisado artículos de evidencia científica grados 1 y 2.
ResultadosSin CR, el porcentaje de dolor anterior de rodilla oscila entre17–69% frente al 5,3–37% cuando se coloca el CR. Sin CR, el porcentaje de reoperación va de 0–20%, y es de 0–13% cuando se implanta el CR. Un estudio prospectivo ha demostrado que la clasificación de Outerbridge sirve para decidir si implantar o no el CR.
ConclusionesLa controversia sigue sin estar resuelta. Para algunos autores es mejor colocar siempre el CR. Sin embargo, otros señalan que no es necesario colocar el CR en los grados i, ii y iii de Outerbridge, y es aconsejable hacerlo en los grados iv.
Implanting or not implanting the patellar component (PC) in knee prosthesis (TKP) is a controversial subject.
Material and methodIn an attempt to clarify this controversy, we have reviewed grade 1 and 2 scientific evidence articles.
ResultsThe percentage of anterior knee pain without PC ranges from 17% to 69% versus 5.3%–37% when the PC is placed. Without PC, the percentage of reoperation goes from 0% to 20%, this being from 0% to 13% when the PC is implanted. A prospective study has demonstrated that the Outerbridge classification serves to decide on whether to perform a PC implant or not.
ConclusionsThe controversial is still unsolved. For some authors, it is better to always place a PC. However, others state that it is not necessary to do so in Outerbridge grades I, II and III, being recommendable to do so in grade IV.
La artroplastia total de rodilla (ATR) es uno de los procedimientos más frecuentes en el campo de la cirugía reconstructiva del adulto. El tratamiento de la superficie articular de la rótula durante la ATR es controvertido, de manera que existen 3 opciones: no sustituir nunca la rótula, sustituirla siempre, o bien sōlo de forma selectiva en función de la clínica y de los hallazgos intraoperatorios.
Los primeros diseños de prótesis total de rodilla (PTR) no tenían en consideración la articulación patelofemoral, lo que provocaba dolor anterior de rodilla en el 40–58% de los pacientes. Además, la mayor incidencia de dolor en pacientes con artritis reumatoide contribuyó a la incorporación del componente patelar en los diseños posteriores.
Inicialmente, se incluyó un escudo anterior en el componente femoral sin sustituir la superficie patelar, aunque esto no fue suficiente para mejorar los resultados; se trataba de un escudo plano que provocaba inestabilidad de la rótula. Posteriormente, al escudo anterior femoral se le añadió una concavidad en la que articulaba un componente de polietileno implantado en la rótula. El primer reemplazo patelar se realizó en 1974; se trataba de una cúpula de polietileno para una prótesis total condylar (Zimmer®, Warsaw, IN)1.
Los mejores resultados obtenidos con el recambio patelar hicieron que muchos cirujanos defendieran la sustitución sistemática de la rótula. Posteriormente, se comenzaron a publicar las complicaciones asociadas a la sustitución de la rótula, como la fractura, el desgaste del polietileno, el aflojamiento del componente patelar o la rotura del tendón rotuliano, lo que llevó al concepto de sustitución selectiva de la patela en la ATR. En la tabla 1 están representadas las indicaciones tradicionales de sustitución o conservación de la superficie articular patelar.
Indicaciones tradicionales de implantación o no implantación del componente rotuliano en la artroplastia total de rodilla
| Indicaciones tradicionales de implantación del componente rotuliano | Indicaciones tradicionales de conservación de la patela nativa |
| Edad avanzada | Pacientes delgados y con poca estatura |
| Dolor anterior de rodilla o síntomas femoropatelares | Edad joven |
| Cambios radiográficos femoropatelares | Artrosis o artropatía no inflamatoria |
| Artropatías inflamatorias | Cartílago femoropatelar bien preservado |
| Obesidad | Congruencia de la articulación femoropatelar |
| Incongruencia femoropatelar intraoperatoria | Grosor o tamaño de patela insuficiente para colocar el implante protésico |
| Historia de luxación o subluxación patelar | |
| Componente femoral con escudo patelar no anatómico | Componente femoral con escudo patelar anatómico para la rótula |
| Gran pérdida del cartílago femoropatelar |
A pesar de la gran cantidad de estudios realizados para intentar clarificar las indicaciones de sustitución de la rótula durante la ATR, éstos no demuestran una clara superioridad del recambio patelar frente a no sustituir la rótula, por lo que la controversia persiste en la actualidad. El objetivo de este tema de actualización ha sido tratar de clarificar esta controversia a la luz de los conocimientos actuales con evidencia científica.
Consideraciones previasAntes de sustituir la rótula hay que tener en cuenta unas consideraciones biomecánicas. La patela actúa como un fulcro dinámico para transmitir las fuerzas generadas por el cuádriceps a través de la rodilla, de manera que cuando se realiza una patelectomía se produce una reducción del 50% de la fuerza de extensión de la rodilla. Además, la contracción del cuádriceps provoca un incremento de la presión en la articulación patelofemoral que puede ser de hasta 6,5 veces el peso corporal2.
El adelgazamiento de la rótula en los casos en que se sustituye, combinado con la osteopenia y la devascularización asociada a la liberación del retináculo, incrementa el riesgo de fractura. Otro elemento para tener en cuenta es el origen del dolor anterior de rodilla tras la ATR. Es habitual asociar este dolor a la articulación patelofemoral, pero hay que descartar otras causas como tendinitis, bursitis, plicas sinoviales, neuromas, osteonecrosis, síndrome del clunk patelar y otros cuadros menos frecuentes.
El diseño del componente protésico femoral, a la hora de determinar si cambiar o no la superficie rotuliana, resulta fundamental. Los primeros diseños se asociaban a una tasa elevada de subluxación de la patela debido a una incongruencia de la articulación femoropatelar. Diferentes estudios demuestran que una localización más medial del componente patelar, un surco más profundo y lateralizado en el componente femoral y la implantación en rotación externa de éste favorecen un recorrido más anatómico de la rótula en la tróclea femoral3.
MetaanálisisExisten varios metaanálisis de estudios aleatorizados comparativos de pacientes a los que se les realiza ATR, con y sin sustitución de la rótula (tabla 2). Nizard et al4 reunieron 12 estudios aleatorizados que cumplían los requisitos exigidos, con un total de 1.490 rodillas con diagnóstico de artrosis o artritis reumatoide intervenidas de artroplastia de rodilla entre los años 1996 y 2003: 753 en el grupo de rótula sin sustituir y 737 en el grupo de sustitución.
Metaanálisis
| Autor | N.o de estudios | N.o de artroplastias | Porcentaje de reoperación | Escalas funcionales | Dolor anterior de rodilla | Dolor al subir escaleras | ||||
| Patela sí | Patela no | Patela sí | Patela no | Patela sí | Patela no | Patela sí | Patela no | |||
| Nizard et al4 | 12 | 1.490 | 2,3 | 6,5 | No analizables | 7,6% | 22,3% | 12,7% | 26,4% | |
| Pakos et al5 | 10 | 1.223 | 0–13 | 0–20 | No hay diferencias | 6,4% | 21,2% | |||
| Parvizi et al6 | 14 | 1.519 | No diferencias (8,7) | No hay diferencias | 11% | 23,8% | ||||
El riesgo relativo de reoperación fue menor en el grupo con cambio de rótula; la frecuencia de nueva cirugía por problemas femoropatelares fue del 6,5% cuando se mantenía la superficie patelar original, y del 2,3% cuando se sustituía (p=0,0008). Al limitar el análisis a los 3 estudios de mayor calidad, la diferencia seguía siendo estadísticamente significativa con unas frecuencias de reoperación del 7,9 y el 3,1%, al conservar o sustituir la superficie patelar, respectivamente. El riesgo relativo de dolor anterior de rodilla fue menor en el grupo con sustitución de la patela (p=0,005). En el 22,3% de los casos en que mantenía la superficie patelar original y en el 7,6% de los casos en que se sustituía, los pacientes aquejaban dolor anterior. Estos valores se mantienen al analizar sōlo los estudios de mayor calidad.
Las escalas clinicofuncionales Knee Society Score (KSS) y del Hospital for Special Surgery (HSS) no son analizables debido a la heterogeneidad de los estudios. El 12,7% de las rodillas con sustitución de la rótula y el 26,4% de las rodillas con conservación de la superficie patelar presentaban dolor al subir escaleras. El 7,9% de los pacientes del primer grupo no estaba satisfecho con el resultado de la cirugía, mientras que al conservar la rótula original ese porcentaje asciende al 10,7%, aunque esta diferencia no es estadísticamente significativa. Por tanto, este metaanálisis demuestra que la tasa de reoperación por problemas femoropatelares y el dolor anterior de rodilla y al subir escaleras son menos frecuentes cuando se sustituye la superficie articular patelar. Además, hace notar que el seguimiento de muchos estudios no es lo suficientemente largo para observar efectos adversos atribuibles a la presencia o a la ausencia de componente patelar.
Pakos et al5 realizan otro metaanálisis con un total de 10 estudios aleatorizados que incluyen 1.223 rodillas en las que se realiza artroplastia con y sin cambio de la superficie patelar, y analizan las frecuencias de reoperación y de dolor anterior de rodilla, así como las escalas de rodilla KSS y del HSS.
Una vez analizados todos los estudios que cumplían los criterios exigidos, observaron que la frecuencia de reoperación era un 48% menor en el grupo en que se sustituía la superficie patelar. Al analizar sōlo los estudios con un seguimiento menor de 5 años no se obtuvieron diferencias estadísticamente significativas, pero cuando el análisis se limitaba a estudios con más de 5 años de seguimiento, la diferencia era más evidente (el 3,6% en el grupo con sustitución de rótula y el 9,8% en el grupo de rótula nativa).
La presencia de dolor anterior de rodilla tras la artroplastia fue 3 veces menor en el grupo con sustitución de rótula, con una reducción absoluta del riesgo del 13,8% (el 6,4 frente al 21,2%).
Para el análisis de las escalas funcionales, sōlo 4 estudios cumplían los requisitos necesarios para la inclusión y los datos disponibles eran muy heterogéneos, por lo que no se observó diferencia estadísticamente significativa en las escalas funcionales KSS y del HSS entre ambos grupos del estudio.
Parvizi et al6 realizaron otro metaanálisis para evaluar los resultados de la ATR con y sin cambio de la superficie patelar, con especial atención a la satisfacción del paciente, la incidencia del dolor anterior de rodilla, las complicaciones patelares y la frecuencia de reoperación. Catorce artículos reunían los criterios de inclusión, con un total de 1.519 artroplastias de rodilla. El 11% de los pacientes del grupo con sustitución de rótula presentaba dolor anterior de rodilla en algún grado, y un 23,8% lo presentaba en el grupo con rótula nativa (p=0,00001).
No se observaron diferencias significativas en el grado de satisfacción ni en la frecuencia de cirugía de revisión entre ambos grupos, aunque un 8,7% del grupo con rótula nativa necesitó cirugía posterior para implantación del componente rotuliano (CR). Tampoco existían diferencias estadísticamente significativas en el riesgo de fracturas de rótula, necrosis avascular, lesiones del tendón rotuliano u otras complicaciones del aparato extensor.
Observaron una mejoría significativa en las escalas funcionales tras la artroplastia de rodilla, independientemente de la actuación sobre la rótula (no existían diferencias funcionales entre ambos grupos del estudio). El grupo con sustitución de la rótula obtuvo una puntuación media postoperatoria de 84,11 y 104,48 en las escalas KSS y del HSS, respectivamente, mientras que en el grupo sin cambio de ésta los valores eran de 80,16 y 103,16 (p>0,05).
Estudios prospectivos comparativos entre sustitución o conservación de la superficie patelar nativaMuchos cirujanos están a favor de no sustituir la patela o hacerlo sōlo en casos seleccionados, pero estos criterios son muy variables y generalmente se basan en los hallazgos intraoperatorios. La pateloplastia es una alternativa a la sustitución de la rótula con un componente protésico. Algunos autores retiran los osteofitos o hacen perforaciones en el hueso ebúrneo; otros autores realizan liberación de los tejidos blandos de la parte lateral de la rótula, sección del ligamento patelofemoral, electrocoagulación del anillo patelar para conseguir una denervación parcial o hacen múltiples perforaciones con el objetivo de descomprimir el hueso subcondral.
Existen muchos trabajos prospectivos en la bibliografía que de forma aleatorizada comparan los resultados de la ATR con y sin sustitución de la rótula (tabla 3).
Estudios prospectivos, comparativos entre artroplastia total de rodilla con y sin sustitución de la superficie patelar en pacientes con gonartrosis
| Autor | N.o de artroplastias | Seguimiento (años) | Implante | Porcentaje de reoperación | Dolor anterior de rodilla | KSS | Satisfacción | ||||
| Patela sí | Patela no | Patela sí | Patela no | Patela sí | Patela no | Patela sí | Patela no | ||||
| Mayman et al7 | 100 | 10 | Anatomical Medullary Knee (DePuy) | 2 | 4 | 10% | 47% | 156,5 | 146,8 | 100% | 96% |
| Barrack et al8 | 118 | 6 | Miller-Galante II (Zimmer) | 0 | 12 | 9% | 17% | 169 | 161 | 93% | 91% |
| Campbell et al9 | 100 | 10 | Miller-Galante II (Zimmer) | 2 | 4 | 51% | 69% | 137,6 | 135,5 | ||
| Burnett et al10 | 90 | 10 | Anatomical Medullary Knee (DePuy) | 2 | 6 | 37% | 25% | 145,6 | 144,5 | 94,2% | 89,2% |
| Waters et al11 | 514 | 5,3 | Press-Fit Condylar (Johnson and Johnson) | 1,2 | 4,7 | 5,3% | 25,1% | 152 | 163 | 73,2% | 86,6% |
| Smith et al12,14 | 181 | 4 | Profix Total Knee System (Smith and Nephew Richards Inc.) | 0 | 0 | 30,1% | 20,9% | 152 | 163 | 73,2% | 86,6% |
| Wood et al13,15 | 220 | 2 | Miller-Galante II (Zimmer) | 9 | 12 | 16% | 31% | 100% | 100% | ||
KSS: Knee Society Score.
Mayman et al7 comenzaron en 1991 un estudio prospectivo y doble ciego de 100 pacientes con gonartrosis primaria para determinar la eficacia de la sustitución patelar en la ATR. De forma aleatorizada, en 50 pacientes se sustituyó la superficie patelar y en el otro 50% se conservó la rótula nativa. En todos los casos se utilizó el mismo modelo protésico (Anatomic Medullary Knee®, DePuy, Warsaw, IN). Con un seguimiento de 10 años, no se observaron diferencias significativas en la escala clínica KSS entre los 2 grupos. La tasa de dolor anterior de rodilla al caminar o subir escaleras era significativamente menor en el grupo con sustitución de la rótula. El 80% de los pacientes con CR estaban muy satisfechos con el resultado de la cirugía, mientras que ese porcentaje desciende al 48% en el grupo con conservación de la superficie patelar nativa. Al agrupar a los pacientes muy satisfechos y satisfechos, no existen diferencias significativas entre ambos grupos.
Siete de los 100 pacientes necesitaron nueva cirugía, de los que 5 eran del grupo en que se conserva la rótula y 2 eran del grupo con sustitución de ésta, aunque sōlo 3 casos se debieron a problemas femoropatelares. En el primer grupo, a 2 pacientes se les realizó un recambio diferido de la superficie patelar por dolor anterior de rodilla, mientras que en el segundo grupo se produjo un fallo del mecanismo extensor secundario a una caída que necesitó tratamiento quirúrgico.
Barrack et al8 realizaron un estudio prospectivo y doble ciego de 118 rodillas a las que se les realizó artroplastia con un mismo modelo protésico (Miller-Galante II®, Zimmer, Warsaw, IN) que se aleatorizaron para reemplazar o no la superficie patelar. El seguimiento medio fue de 70,5 meses (rango: 60–84). Al final del seguimiento no observaron diferencias estadísticamente significativas en las escalas clínica y funcional KSS ni en la frecuencia del dolor anterior de rodilla entre los pacientes con y sin sustitución de la superficie patelar. El 92% de los pacientes estaba satisfecho con el resultado de la artroplastia de rodilla, y este valor fue similar en ambos grupos.
La tasa de reoperación debido a problemas femoropatelares fue del 0% en el grupo con recambio patelar, y del 12% en el grupo con rótula nativa debido a la presencia de dolor anterior de rodilla que necesitó artroplastia rotuliana diferida.
La obesidad, el grado de degeneración femoropatelar y el dolor anterior de rodilla preoperatorio no demostraron tener valor predictivo de menor puntuación en las escalas KSS o en la frecuencia del dolor anterior de rodilla tras la artroplastia de rodilla.
Existen diferentes estudios prospectivos, realizados en diferentes áreas geográficas, con similares resultados. Así, Campbell et al9 en Australia y Burnett et al10 en Londres demuestran en estudios prospectivos y comparativos sobre 100 y 90 rodillas, respectivamente, con un seguimiento medio de 10 años, en pacientes a los que se les realizó ATR con y sin sustitución de la superficie articular patelar, que no existen diferencias estadísticamente significativas entre ambos grupos en cuanto a puntuación en las escalas clínica y funcional KSS, incidencia de cirugía de revisión, satisfacción del paciente, dolor anterior de rodilla y hallazgos radiográficos postoperatorios.
En un estudio prospectivo de nivel ii de evidencia, Rodríguez-Merchán y Gómez-Cardero han demostrado que la clasificación de Outerbridge11, que mide el grado de afectación del cartílago rotuliano, es útil para predecir la necesidad o no de implantar el CR en las PTR modelo NexGen PS® cementada (Zimmer, Warsaw, EE. UU.)12. El parámetro más importante de valoración en este estudio fue la necesidad de una segunda intervención para colocar el CR, cuando no se había implantado en la intervención primaria. La principal conclusión de los mencionados autores es que no es recomendable implantar el CR en los grados i, ii y iii de Outerbridge, pero sí en los casos de grado iv. Su estudio hace referencia a un modelo protésico (NexGen) que se considera patella-friendly (adecuado para la rótula).
Estudios comparativos de artroplastia bilateral de rodillaExisten varios estudios de pacientes con artroplastia bilateral de rodilla, con sustitución de la superficie articular patelar en un lado y con conservación de la patela nativa en el otro.
Barrack et al8 en un estudio aleatorizado de 86 pacientes con 118 artroplastias de rodilla que incluía 32 casos bilaterales, observaron que no existían diferencias en las escalas funcionales, el dolor o la satisfacción entre ambas rodillas. Al preguntar a los pacientes, el 21% prefería el lado con sustitución de la rótula, el 29% prefería el lado con rótula nativa y el 50% no expresó preferencia por ninguna de ellas.
A 35 pacientes se les realizó artroplastia bilateral de rodilla con sustitución patelar en un solo lado en el trabajo de Waters et al13. El 51% prefería el lado con sustitución de la rótula, el 11% prefería el lado con rótula nativa y el 37% no mostró preferencia alguna. Solo 4 de los 35 pacientes presentaban dolor anterior de rodilla en el lado con sustitución patelar y 9 casos tenían dolor en el lado sin sustitución de la rótula. Estas diferencias, tanto en preferencia como en dolor anterior de rodilla, presentaron significación estadística (p<0,001).
En un estudio de 30 pacientes tratados con PTR bilateral con plataforma móvil y sustitución patelar sōlo en un lado, Keblish et al16 no encontraron diferencias entre ambos lados con respecto a la capacidad para subir escaleras o la incidencia de dolor anterior de rodilla, y los pacientes no mostraron preferencia por ninguno de los lados. Las radiografías tampoco demostraron diferencias entre ambos lados en cuanto a alineación, congruencia articular o posición de la línea articular. Los autores concluyen que con el uso de un diseño protésico adecuado y una técnica quirúrgica cuidadosa pueden obtenerse resultados equivalentes tras la artroplastia de rodilla con y sin sustitución patelar.
Levitsky et al17 realizaron un estudio sobre 66 pacientes a los que se les realizó artroplastia de rodilla por gonartrosis; en 13 de ellos, la sustitución protésica fue bilateral con cambio de la rótula solamente en un lado. Para conservar la rótula nativa siguieron unos criterios basados en los hallazgos intraoperatorios, como la existencia de un cartílago articular satisfactorio, la ausencia de hueso ebúrneo, un deslizamiento patelofemoral congruente, una rótula con anatomía normal y la ausencia de enfermedad inflamatoria. Seis de los 13 pacientes preferían el lado con sustitución de la rótula y no había diferencias en las escalas KSS, el dolor, el rango de movilidad o la satisfacción de los pacientes. Según los autores, la artroplastia de rodilla sin sustitución de la rótula proporciona resultados satisfactorios a largo plazo en ausencia de complicaciones cuando se siguen los criterios de selección anteriormente mencionados.
Estudios en pacientes con artritis reumatoideLa artritis reumatoide es una enfermedad inflamatoria sistémica caracterizada por poliartritis simétrica que afecta típicamente al cuello, los hombros, el codo, la muñeca y las articulaciones pequeñas de las manos. La afectación de la rodilla es poco frecuente en las fases iniciales, y asciende hasta el 90% en casos de larga evolución.
Las artritis inflamatorias han sido clásicamente una indicación para sustituir la rótula durante la artroplastia de rodilla. Frecuentemente, los pacientes con artritis reumatoide son sedentarios, con osteopenia periarticular, pobre calidad del hueso subcondral, deformidades de las partes blandas yuxtaarticulares e incremento del riesgo de infección. La rótula puede ser delgada, lo que dificulta la sustitución de ésta y favorece las complicaciones asociadas, como la fractura, el aflojamiento aséptico, la disrupción del mecanismo extensor, la osteonecrosis, la inestabilidad de patela o el síndrome del clunk patelar18.
La sinovitis que afecta al mecanismo extensor puede contribuir al dolor peripatelar y los restos de cartílago articular pueden actuar como estímulo antigénico para una sinovitis persistente y perpetuar la respuesta inmunitaria. En cambio, al revisar la bibliografía, no queda claro que la artritis reumatoide sea una indicación absoluta para el recambio patelar.
Shoji et al19 estudiaron a 35 pacientes con artritis reumatoide sin deformidad grave de la rótula a los que se les realizó artroplastia bilateral de rodilla con cambio de la superficie patelar en un solo lado. Con un seguimiento mínimo de 2 años, los resultados en términos de dolor, fuerza muscular, arco de movilidad y mejoría funcional no demostraron diferencias significativas entre ambos lados. Igualmente, Holt et al18 observaron resultados clínicos y funcionales similares en pacientes con artritis reumatoide seropositiva a los que se les sustituía o conservaba la superficie patelar nativa; cuando la reserva ósea es satisfactoria, no existe gran deformidad y el deslizamiento patelar en la tróclea femoral durante la cirugía es apropiado, por lo que en este tipo de pacientes recomiendan no sustituir la rótula para evitar, además, las complicaciones potenciales asociadas al reemplazamiento protésico de ésta.
En otro estudio similar, Kajino et al20, sobre 26 pacientes con artritis reumatoide y artroplastia bilateral de rodilla con sustitución patelar en un solo lado de forma aleatorizada y con un seguimiento medio de 6,6 años, no encontraron diferencias significativas en cuanto a función, rango de movilidad, fuerza muscular o inestabilidad. Por el contrario, el dolor al subir y bajar escaleras a nivel patelofemoral sōlo se evidenció en aquellas rodillas con conservación de la rótula nativa. Los autores de este trabajo indican, para disminuir el dolor anterior de rodilla, la sustitución de la rótula en pacientes con artritis reumatoide.
También existe controversia para el cambio de la superficie patelar en función del sexo, la talla y el peso del paciente. Feller et al21 estudiaron a 40 pacientes con gonartrosis primaria a los que se les realizó ATR (PCA Modular, Howmedica®) sin sustitución de la rótula. La valoración clinicofuncional se realizó con la escala del HSS, con un seguimiento medio de 38,4 meses. De forma estadísticamente significativa, se obtuvieron resultados más pobres en mujeres y pacientes obesos. De forma similar, Picetti et al22, sobre un total de 100 artroplastias de rodilla (Total Condylar Knee®, Johnson and Johnson) sin sustitución de rótula, con un seguimiento mínimo de 2 años, encontraron que los resultados de la escala del HSS eran inferiores en pacientes con talla mayor de 160cm, peso mayor de 60kg o con cambios degenerativos avanzados en la articulación patelofemoral. Por esto, recomiendan de forma sistemática la sustitución de la superficie patelar en pacientes con estas características antropométricas.
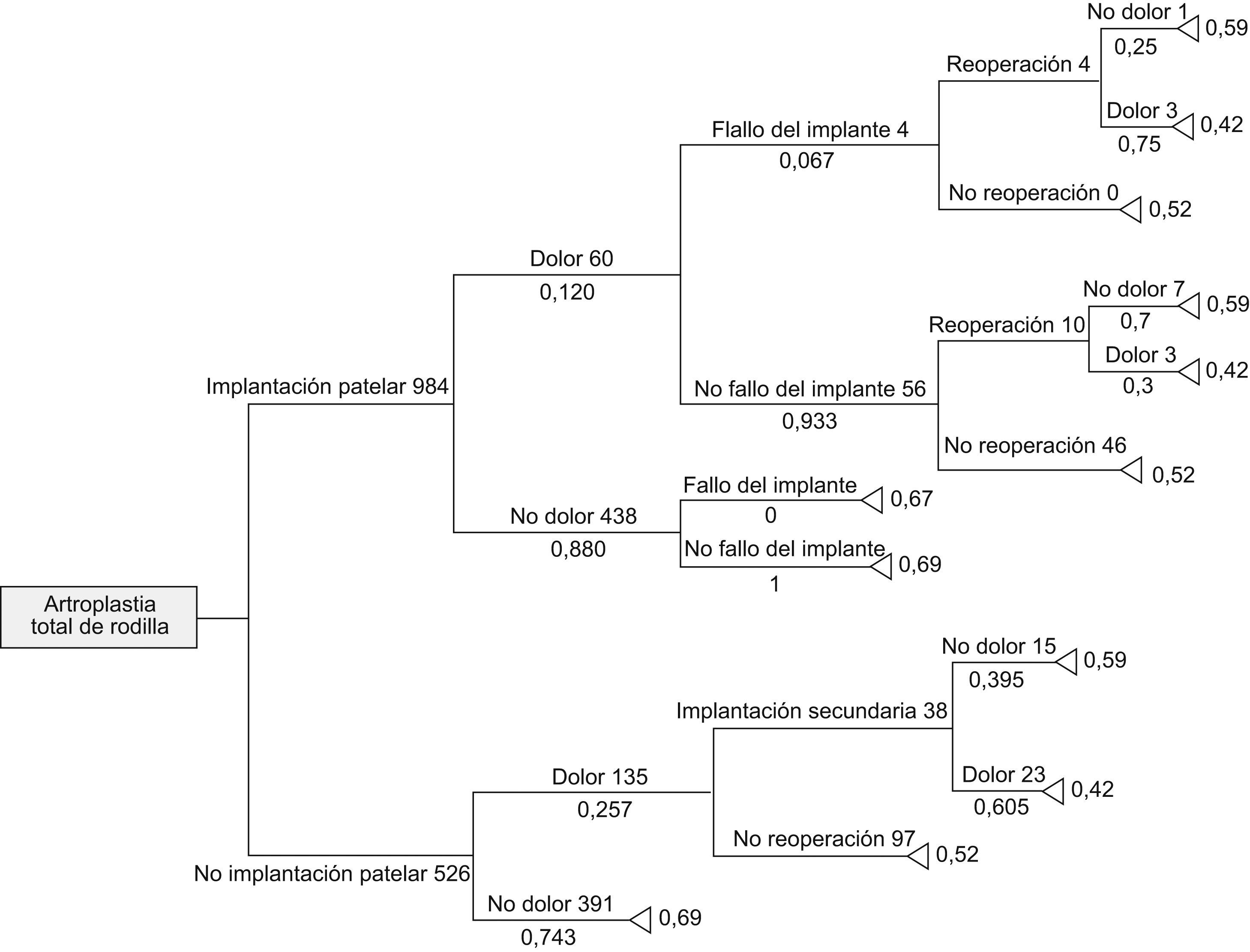
Árbol de toma de decisiónEn el momento actual, las indicaciones para sustituir la rótula continúan siendo controvertidas. En un intento de determinar la actitud del cirujano ante la rótula en pacientes a los que se les realiza ATR, Helmy et al23 desarrollaron un árbol de toma de decisión a partir de 7 estudios aleatorizados y controlados en los que a los pacientes se les pregunta específicamente por el dolor anterior de rodilla. Estos árboles de decisión constituyen una herramienta metodológica que permite un análisis cuantitativo de los resultados derivados de una decisión a través del «valor esperado».
Este árbol de decisión tiene por objeto contestar 2 cuestiones: la primera es si sustituir sistemáticamente o no la rótula durante la ATR, y la segunda es si sustituir o no una rótula de forma secundaria. Este árbol con análisis de sensibilidades demuestra que la mejor estrategia en la artroplastia de rodilla es la colocación del CR de forma primaria, y que el recambio diferido obtiene peores resultados en la mayoría de los pacientes. Los resultados de este árbol están representados en la figura 1.
Árbol de decisión de Helmy et al2. Muestra las probabilidades calculadas a partir de estudios aleatorizados y controlados usando el índice modificado de McKnee. Se detalla el número de pacientes en cada camino así como la probabilidad de éste.
Las indicaciones para la sustitución patelar durante la ATR continúan actualmente siendo un asunto de controversia en la comunidad ortopédica. De forma general, al realizar una artroplastia de rodilla sin sustitución de la rótula se puede esperar un 10% de prevalencia de dolor anterior de rodilla, que puede precisar cirugía secundaria. Cuando se realiza la artroplastia de rodilla con implantación del CR de forma primaria, la tasa de complicaciones femoropatelares es inferior al 10%. Las indicaciones tradicionales para el recambio patelar, como la artritis inflamatoria y la obesidad, así como los beneficios posiblemente derivados de éste, como la mejora en la capacidad para subir escaleras y la menor incidencia de dolor anterior de rodilla, pueden no estar simplemente relacionados con la sustitución o no de la rótula nativa. También influyen factores relacionados con el implante, como el diseño y la rotación de los componentes, o la congruencia articular. Asimismo, no todos los casos de dolor anterior de rodilla tras ATR tienen su origen en la articulación femoropatelar.
Así, pues, son necesarios estudios con mayor seguimiento, aleatorizados y controlados, para lograr la comprensión total del papel de la rótula y del componente patelar en la ATR.