En población pediátrica sobreviviente a la COVID-19 se ha visto un creciente número de manifestaciones clínicas musculoesqueléticas, aparición de enfermedades y manifestaciones reumatológicas; sin embargo, la literatura médica sobre el tema es limitada.
El objetivo es explorar la evidencia disponible sobre los síntomas musculoesqueléticos y las enfermedades autoinmunes en la población pediátrica con síndrome post-COVID.
Revisión sistemática exploratoria en PubMed y Scopus por medio de estrategias de búsqueda. Se incluyeron estudios observacionales y experimentales en población menor de 21años con y sin enfermedades autoinmunes, sin límite de tiempo, en inglés y en español.
De los 28 documentos incluidos, se identificaron reportes de caso (n=6), estudios transversales (n=5), estudios de cohorte prospectiva (n=5), cohorte retrospectiva (n=6), series de casos (n=3), corte ambidireccional (n=1), ensayo controlado aleatorizado (n=1) y estudio de corte longitudinal (n=1). La población total objeto de estudio fue de 56.738 pacientes. Los síntomas más frecuentes en la COVID-19 prolongada son las mialgias y la artralgias, en tanto que resulta limitada la evidencia que muestre una relación de la infección por SARS-CoV-2 con el desarrollo de síntomas osteomusculares y enfermedades autoinmunes en el periodo de convalecencia.
Como conclusión, las mialgias y las artralgias son los síntomas más frecuentes en post-COVID. Pacientes con infección por SARS-CoV-2 y antecedente de enfermedad reumática que se encuentren en tratamiento inmunomodulador no tienen un riesgo aumentado para desarrollar presentaciones severas o complicaciones de la enfermedad.
An increasing number of musculoskeletal clinical manifestations, the onset of diseases and rheumatological manifestations have been seen in the paediatric population surviving COVID-19, however, the medical literature on the subject is limited.
The objective is to explore the available evidence on musculoskeletal symptoms and autoimmune diseases in the paediatric population with post-COVID syndrome.
Scoping systematic review in PubMed and Scopus through search strategies. Observational and experimental studies are included in populations under 21years of age with and without autoimmune diseases, without time limit in English and Spanish.
The 28 documents included: case reports (n=6), cross-sectional studies (n=5), prospective cohort studies (n=5), retrospective cohort (n=6), case series (n=6), ambidirectional section (n=1), randomized controlled trial (n=1), and longitudinal section study (n=1). The total study population was 56,738 patients. The most frequent symptoms presented in long COVID-19 are myalgias and arthralgias. The evidence showing a relationship between SARS-CoV-2 infection in the development of musculoskeletal symptoms and autoimmune diseases in the convalescent period is limited.
As a conclusion, myalgias and arthralgias are the most frequent symptoms in long COVID. patients with SARS-CoV-2 infection and a history of rheumatic disease who are undergoing immunomodulatory treatment do not have a dangerous risk of developing severe presentations and/or complications of the disease.
La pandemia de la enfermedad por coronavirus 2019 (COVID-19) representó un problema de salud pública a escala mundial debido a la rápida propagación de la infección viral por el coronavirus tipo2 del síndrome respiratorio agudo severo (SARS-CoV-2), así como casos de neumonía con alta tasa de morbimortalidad, principalmente en adultos mayores y mujeres embarazadas1,2. El desarrollo de vacunas, la aplicación de refuerzos de vacuna y tratamientos médicos eficaces permitieron controlar la rápida propagación del virus y disminuir la frecuencia de las complicaciones asociadas con la infección aguda. Sin embargo, esto también ha generado un incremento en los síntomas persistentes, heterogéneos y recurrentes a largo plazo en la población sobreviviente a la COVID-192,3.
El síndrome post-COVID (SPC) se define como la presencia de manifestaciones clínicas persistentes o recurrentes que hacen parte de la COVID-19, incluso pudiendo extenderse días, semanas o meses después de la recuperación de la enfermedad4. En la actualidad aumenta la evidencia médica que describe la persistencia de signos y síntomas en niños sobrevivientes a la infección por SARS-CoV-2, con o sin requerimiento de hospitalización, siendo la fatiga y el compromiso cardiovascular las principales manifestaciones5. Ashkenazi-Hoffnung et al.6, quienes analizaron prospectivamente los síntomas persistentes en 90niños que se recuperaron de COVID-19, encontraron que uno de los motivos de consulta médica más frecuentes fueron las mialgias (13,3%) y las artralgias (14,4%) entre uno y siete meses después del inicio de la infección. Si bien se desconoce la asociación con el compromiso musculoesquelético en pacientes sobrevivientes a la infección, se considera que se trata de una consecuencia reumatológica crónica de la COVID-197.
Debido al creciente número de manifestaciones clínicas musculoesqueléticas en población pediátrica sobreviviente a la COVID-19, es necesario contribuir al conocimiento sobre el SPC para incidir favorablemente en los enfoques diagnósticos y terapéuticos en reumatología pediátrica7,8. El objetivo de esta revisión es explorar la evidencia disponible sobre los síntomas musculoesqueléticos del SPC, además de la frecuencia de aparición de enfermedades y manifestaciones reumatológicas que temporalmente podrían estar asociadas con la infección por SARS-CoV-2 en población pediátrica.
MetodologíaLa presente revisión sistemática exploratoria siguió los pasos propuestos por Arksey y O’Malley9, posteriormente mejorados por Levac et al.10: 1)identificar la pregunta de investigación, 2)buscar los documentos relevantes, 3)seleccionar los estudios, 4)extraer los datos y 5)resumir y reportar los resultados. La revisión respondió a las preguntas: ¿cuál es la literatura existente que explora la relación entre el SPC y las manifestaciones clínicas musculoesqueléticas en población pediátrica?, y ¿cuál es la frecuencia de presentación de las enfermedades autoinmunes que podrían estar asociadas como desencadenantes de la COVID-19?
Criterios de elegibilidadLos criterios de inclusión fueron: estudios experimentales y observacionales analíticos o descriptivos, sin límite de tiempo, en inglés y en español, que evalúen el impacto del SPC en las manifestaciones musculoesqueléticas en población menor de 21años de edad con y sin enfermedades autoinmunes. Se excluyeron artículos teóricos como revisiones sistemáticas, revisiones narrativas, cartas al editor sin reportes de caso, artículos de posición y documentos sin acceso al título o al resumen.
Estrategia de búsqueda, selección de estudios y extracción de datosLa búsqueda incluyó las bases de datos PubMed y Scopus, utilizando operadores booleanos y palabras clave para cada sistema de datos (anexo 1). Los autores revisaron y eligieron de forma independiente los títulos y los resúmenes de las publicaciones candidatas. Finalmente, se empleó un debate y se llegó a un consenso para resolver las diferencias entre los investigadores.
Se excluyeron los manuscritos duplicados, y los documentos seleccionados se obtuvieron en texto completo por medio de la librería de la Universidad de la Sabana. Este paso involucra reuniones regulares para discutir y ajustar los formatos a los criterios de elegibilidad. A continuación se extrajo la información de todos los documentos en: autores, tipo de documento (estudio clínico, revisión sistemática), características de la población, objetivo, fecha de publicación, revista, país de los autores y principales hallazgos. Las referencias de los artículos incluidos se encuentran en el anexo 2.
Síntesis y presentación de los resultadosLa presentación de resultados de esta revisión sigue las categorías: 1)un resumen de las características y la distribución de las publicaciones incluidas, y 2)una síntesis narrativa de los resultados. En este artículo se sigue la extensión Prisma para reportar revisiones sistemáticas exploratorias (Prisma-ScR)11 (anexo 3).
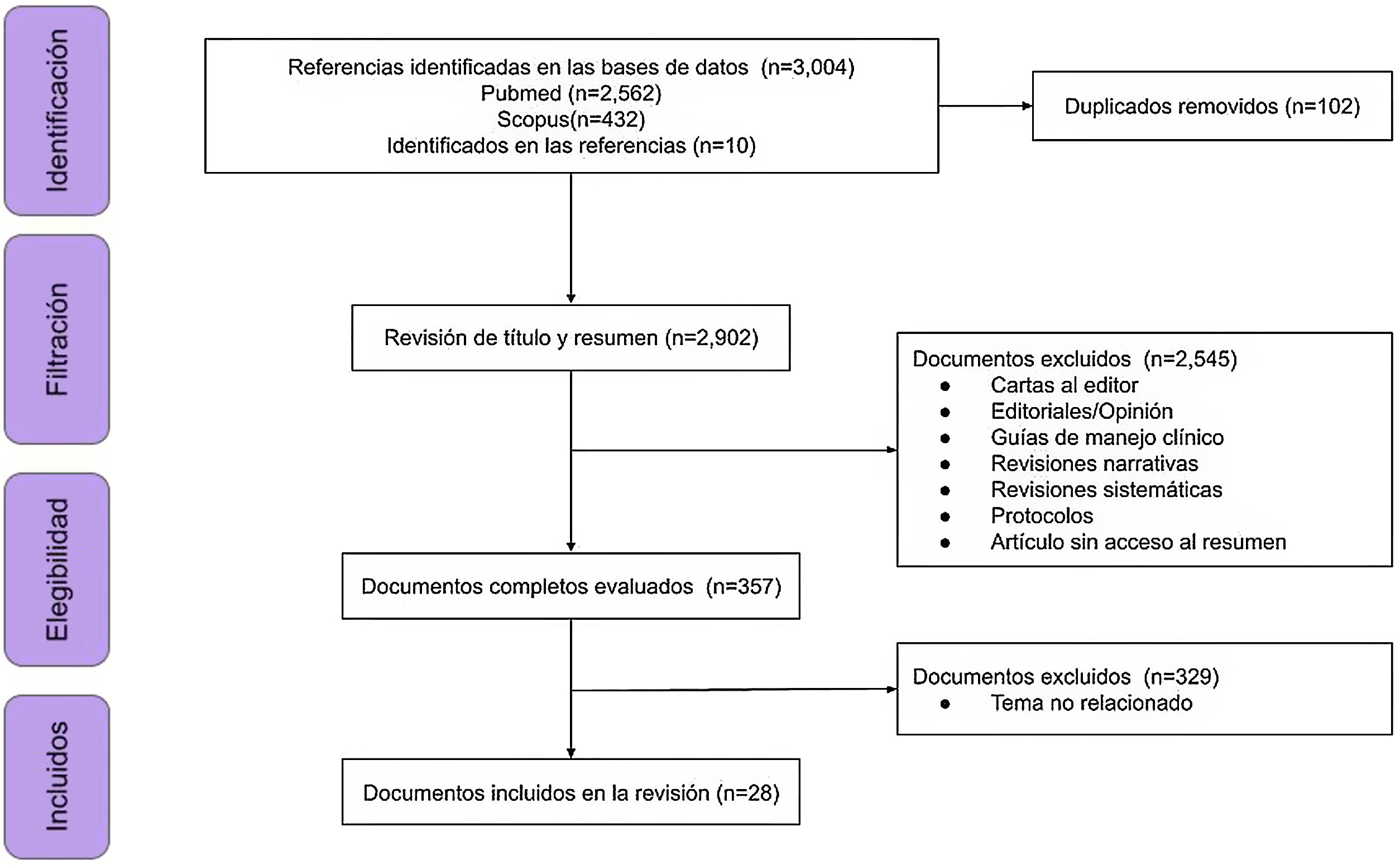
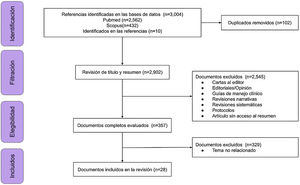
ResultadosDe 3.004 documentos identificados por las búsquedas, se identificaron 102 títulos de artículos repetidos, 2.545 títulos y resúmenes que no cumplían los criterios de elegibilidad, y, finalmente, 329 documentos completos fueron excluidos debido a que su contenido no cumplía el objetivo del manuscrito (fig. 1).
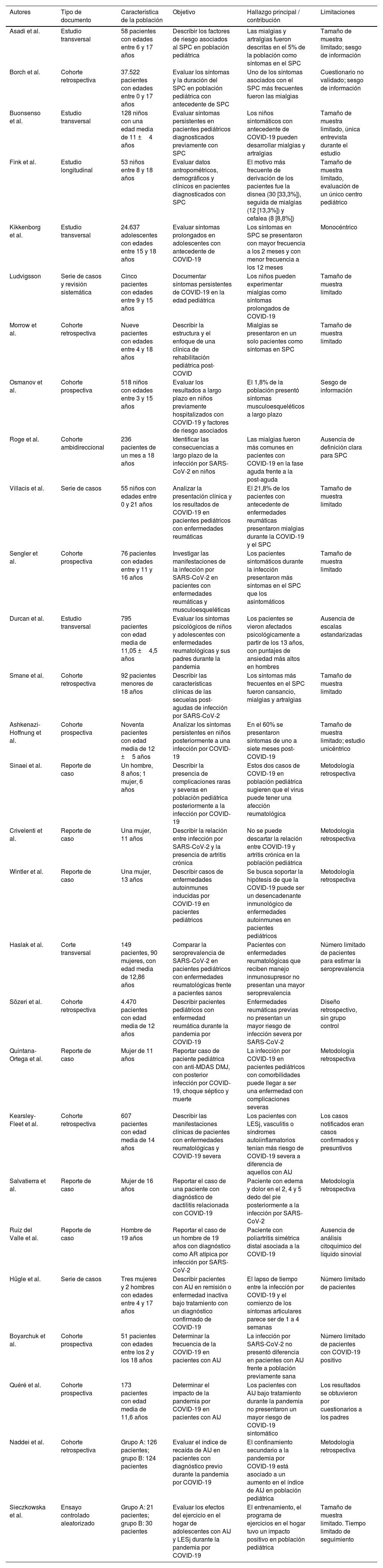
De los 28 documentos incluidos, se identificaron reportes de caso (n=6), estudios transversales (n=5), estudios de cohorte prospectiva (n=5), cohorte retrospectiva (n=6), series de casos (n=3), corte ambidireccional (n=1), ensayo controlado aleatorizado (n=1) y estudio de corte longitudinal (n=1). La población total objeto de estudio fue de 56.738 pacientes. Los países de origen de los autores fueron, con mayor frecuencia, Turquía, Alemania, Italia, Reino Unido y Brasil. Las características generales de los documentos se encuentran en la tabla 1.
Características de las publicaciones incluidas
| Autores | Tipo de documento | Característica de la población | Objetivo | Hallazgo principal / contribución | Limitaciones |
|---|---|---|---|---|---|
| Asadi et al. | Estudio transversal | 58 pacientes con edades entre 6 y 17 años | Describir los factores de riesgo asociados al SPC en población pediátrica | Las mialgias y artralgias fueron descritas en el 5% de la población como síntomas en el SPC | Tamaño de muestra limitado; sesgo de información |
| Borch et al. | Cohorte retrospectiva | 37.522 pacientes con edades entre 0 y 17 años | Evaluar los síntomas y la duración del SPC en población pediátrica con antecedente de SPC | Uno de los síntomas asociados con el SPC más frecuentes fueron las mialgias | Cuestionario no validado; sesgo de información |
| Buonsenso et al. | Estudio transversal | 128 niños con una edad media de 11 ±4 años | Evaluar síntomas persistentes en pacientes pediátricos diagnosticados previamente con SPC | Los niños sintomáticos con antecedente de COVID-19 pueden desarrollar mialgias y artralgias | Tamaño de muestra limitado, única entrevista durante el estudio |
| Fink et al. | Estudio longitudinal | 53 niños entre 8 y 18 años | Evaluar datos antropométricos, demográficos y clínicos en pacientes diagnosticados con SPC | El motivo más frecuente de derivación de los pacientes fue la disnea (30 [33,3%]), seguida de mialgias (12 [13,3%]) y cefalea (8 [8,8%]) | Tamaño de muestra limitado, evaluación de un único centro pediátrico |
| Kikkenborg et al. | Estudio transversal | 24.637 adolescentes con edades entre 15 y 18 años | Evaluar síntomas prolongados en adolescentes con antecedente de COVID-19 | Los síntomas en SPC se presentaron con mayor frecuencia a los 2 meses y con menor frecuencia a los 12 meses | Monocéntrico |
| Ludvigsson | Serie de casos y revisión sistemática | Cinco pacientes con edades entre 9 y 15 años | Documentar síntomas persistentes de COVID-19 en la edad pediátrica | Los niños pueden experimentar mialgias como síntomas prolongados de COVID-19 | Tamaño de muestra limitado |
| Morrow et al. | Cohorte retrospectiva | Nueve pacientes con edades entre 4 y 18 años | Describir la estructura y el enfoque de una clínica de rehabilitación pediátrica post-COVID | Mialgias se presentaron en un solo pacientes como síntomas en SPC | Tamaño de muestra limitado |
| Osmanov et al. | Cohorte prospectiva | 518 niños con edades entre 3 y 15 años | Evaluar los resultados a largo plazo en niños previamente hospitalizados con COVID-19 y factores de riesgo asociados | El 1,8% de la población presentó síntomas musculoesqueléticos a largo plazo | Sesgo de información |
| Roge et al. | Cohorte ambidireccional | 236 pacientes de un mes a 18 años | Identificar las consecuencias a largo plazo de la infección por SARS-CoV-2 en niños | Las mialgias fueron más comunes en pacientes con COVID-19 en la fase aguda frente a la post-aguda | Ausencia de definición clara para SPC |
| Villacis et al. | Serie de casos | 55 niños con edades entre 0 y 21 años | Analizar la presentación clínica y los resultados de COVID-19 en pacientes pediátricos con enfermedades reumáticas | El 21,8% de los pacientes con antecedente de enfermedades reumáticas presentaron mialgias durante la COVID-19 y el SPC | Tamaño de muestra limitado |
| Sengler et al. | Cohorte prospectiva | 76 pacientes con edades entre y 11 y 16 años | Investigar las manifestaciones de la infección por SARS-CoV-2 en pacientes con enfermedades reumáticas y musculoesqueléticas | Los pacientes sintomáticos durante la infección presentaron más síntomas en el SPC que los asintomáticos | Tamaño de muestra limitado |
| Durcan et al. | Estudio transversal | 795 pacientes con edad media de 11,05 ±4,5 años | Evaluar los síntomas psicológicos de niños y adolescentes con enfermedades reumatológicas y sus padres durante la pandemia | Los pacientes se vieron afectados psicológicamente a partir de los 13 años, con puntajes de ansiedad más altos en hombres | Ausencia de escalas estandarizadas |
| Smane et al. | Cohorte retrospectiva | 92 pacientes menores de 18 años | Describir las características clínicas de las secuelas post-agudas de infección por SARS-CoV-2 | Los síntomas más frecuentes en el SPC fueron cansancio, mialgias y artralgias | Tamaño de muestra limitado |
| Ashkenazi-Hoffnung et al. | Cohorte prospectiva | Noventa pacientes con edad media de 12 ±5 años | Analizar los síntomas persistentes en niños posteriormente a una infección por COVID-19 | En el 60% se presentaron síntomas de uno a siete meses post-COVID-19 | Tamaño de muestra limitado; estudio unicéntrico |
| Sinaei et al. | Reporte de caso | Un hombre, 8 años; 1 mujer, 6 años | Describir la presencia de complicaciones raras y severas en población pediátrica posteriormente a la infección por COVID-19 | Estos dos casos de COVID-19 en población pediátrica sugieren que el virus puede tener una afección reumatológica | Metodología retrospectiva |
| Crivelenti et al. | Reporte de caso | Una mujer, 11 años | Describir la relación entre infección por SARS-CoV-2 y la presencia de artritis crónica | No se puede descartar la relación entre COVID-19 y artritis crónica en la población pediátrica | Metodología retrospectiva |
| Wintler et al. | Reporte de caso | Una mujer, 13 años | Describir casos de enfermedades autoinmunes inducidas por COVID-19 en pacientes pediátricos | Se busca soportar la hipótesis de que la COVID-19 puede ser un desencadenante inmunológico de enfermedades autoinmunes en pacientes pediátricos | Metodología retrospectiva |
| Haslak et al. | Corte transversal | 149 pacientes, 90 mujeres, con edad media de 12,86 años | Comparar la seroprevalencia de SARS-CoV-2 en pacientes pediátricos con enfermedades reumatológicas frente a pacientes sanos | Pacientes con enfermedades reumatológicas que reciben manejo inmunosupresor no presentan una mayor seroprevalencia | Número limitado de pacientes para estimar la seroprevalencia |
| Sözeri et al. | Cohorte retrospectiva | 4.470 pacientes con edad media de 12 años | Describir pacientes pediátricos con enfermedad reumática durante la pandemia por COVID-19 | Enfermedades reumáticas previas no presentan un mayor riesgo de infección severa por SARS-CoV-2 | Diseño retrospectivo, sin grupo control |
| Quintana-Ortega et al. | Reporte de caso | Mujer de 11 años | Reportar caso de paciente pediátrica con anti-MDAS DMJ, con posterior infección por COVID-19, choque séptico y muerte | La infección por COVID-19 en pacientes pediátricos con comorbilidades puede llegar a ser una enfermedad con complicaciones severas | Metodología retrospectiva |
| Kearsley-Fleet et al. | Cohorte retrospectiva | 607 pacientes con edad media de 14 años | Describir las manifestaciones clínicas de pacientes con enfermedades reumatológicas y COVID-19 severa | Los pacientes con LESj, vasculitis o síndromes autoiinflamatorios tenían más riesgo de COVID-19 severa a diferencia de aquellos con AIJ | Los casos notificados eran casos confirmados y presuntivos |
| Salvatierra et al. | Reporte de caso | Mujer de 16 años | Reportar el caso de una paciente con diagnóstico de dactilitis relacionada con COVID-19 | Paciente con edema y dolor en el 2, 4 y 5 dedo del pie posteriormente a la infección por SARS-CoV-2 | Metodología retrospectiva |
| Ruiz del Valle et al. | Reporte de caso | Hombre de 19 años | Reportar el caso de un hombre de 19 años con diagnóstico como AR atípica por infección por SARS-CoV-2 | Paciente con poliartritis simétrica distal asociada a la COVID-19 | Ausencia de análisis citoquímico del líquido sinovial |
| Hügle et al. | Serie de casos | Tres mujeres y 2 hombres con edades entre 4 y 17 años | Describir pacientes con AIJ en remisión o enfermedad inactiva bajo tratamiento con un diagnóstico confirmado de COVID-19 | El lapso de tiempo entre la infección por COVID-19 y el comienzo de los síntomas articulares parece ser de 1 a 4 semanas | Número limitado de pacientes |
| Boyarchuk et al. | Cohorte prospectiva | 51 pacientes con edades entre los 2 y los 18 años | Determinar la frecuencia de la COVID-19 en pacientes con AIJ | La infección por SARS-CoV-2 no presentó diferencia en pacientes con AIJ frente a población previamente sana | Número limitado de pacientes con COVID-19 positivo |
| Quéré et al. | Cohorte prospectiva | 173 pacientes con edad media de 11,6 años | Determinar el impacto de la pandemia por COVID-19 en pacientes con AIJ | Los pacientes con AIJ bajo tratamiento durante la pandemia no presentaron un mayor riesgo de COVID-19 sintomático | Los resultados se obtuvieron por cuestionarios a los padres |
| Naddei et al. | Cohorte retrospectiva | Grupo A: 126 pacientes; grupo B: 124 pacientes | Evaluar el índice de recaída de AIJ en pacientes con diagnóstico previo durante la pandemia por COVID-19 | El confinamiento secundario a la pandemia por COVID-19 está asociado a un aumento en el índice de AIJ en población pediátrica | Metodología retrospectiva |
| Sieczkowska et al. | Ensayo controlado aleatorizado | Grupo A: 21 pacientes; grupo B: 30 pacientes | Evaluar los efectos del ejercicio en el hogar de adolescentes con AIJ y LESj durante la pandemia por COVID-19 | El entrenamiento, el programa de ejercicios en el hogar tuvo un impacto positivo en población pediátrica | Tamaño de muestra limitado. Tiempo limitado de seguimiento |
AIJ: artritis idiopática juvenil; AR: artritis reactiva; DMJ: dermatomiositis juvenil; LESj: lupus eritematoso sistémico juvenil; PASC: secuelas post-agudas de infección por SARS-CoV-2; SPC: síndrome post-COVID; UCI: unidad de cuidados intensivos.
Sinaei et al.12 reportaron el caso clínico de dos pacientes con síntomas musculoesqueléticos posteriormente a la infección por SARS-COV-2. El primer caso, un niño de 8años, presentó limitación para la marcha por dolor en miembro inferior izquierdo una semana después de haber manifestado síntomas respiratorios y fiebre; la alteración de la marcha no se relacionó con antecedente de trauma. Al examen físico se evidenció dolor y limitación en los movimientos de flexión, rotación interna y externa de la cadera izquierda. Los exámenes de laboratorio en los que se encontraba hemograma y reactantes de fase aguda estaban dentro de límites normales. La detección de antígenos IgM e IgG para SARS-CoV-2 fueron positivos y la resonancia magnética mostró un derrame articular de cadera izquierda de aproximadamente 7mm. Se realizó diagnóstico de artritis reactiva posterior a la infección viral, luego de lo cual el paciente recibió manejo sintomático con antiinflamatorios no esteroides y tracción cutánea, con resolución total de los síntomas a la semana. El segundo caso, una niña de 6años, consultó por una semana de fiebre, poliartralgia y limitación para la marcha predominantemente en miembro inferior izquierdo; la paciente tenía antecedente de artritis séptica en la cadera derecha diagnosticada 3años atrás. Los resultados de la radiografía de las extremidades inferiores se situaron dentro de límites normales, en tanto que la ecografía articular reveló presencia de efusión articular leve en ambas articulaciones. Al igual que en el primer caso, la paciente fue diagnosticada con artritis reactiva luego de la infección viral. Después de ello se inició manejo médico, y como resultado se observó una recuperación completa de los síntomas.
Wintler et al.13 reportaron el caso de una niña de 13años con cuadro clínico de 3meses de evolución consistente en edema con lesiones purpúricas en extremidades y dorso, quien experimentó una agudización de los síntomas expresada como fiebre, lesiones perianales necróticas y faringitis exudativa. Como respuesta se inició antibioticoterapia por alta sospecha de amigdalitis no estreptocócica. Los exámenes de laboratorio de ingreso revelaron leucocitosis, neutrofilia, anemia y anticuerpos contra la inmunoglobulina M y G para SARS-CoV-2 positivos; el perfil inmunológico evidenció asimismo títulos de anticuerpos anticitoplasma de neutrófilos antiproteinasa3 (ANCA-PR3) de 1:640 y complemento C4 disminuido. Estudios imagenológicos complementarios determinaron presencia de engrosamiento de la pared del recto, ascitis moderada, absceso perianal y estenosis de la arteria renal bilateral. La paciente fue llevada a lavado y desbridamiento quirúrgico por lesión perianal necrotizante; la biopsia del tejido perianal reportó una vasculitis leucocitoclástica que afectaba a los vasos pequeños con tinción inmunofluorescente negativa para IgA. Los autores diagnosticaron vasculitis ANCA-PR3, por lo que se inició manejo con metilprednisolona y rituximab, sin descartar una posible asociación entre la infección por SARS-CoV-2 y el desarrollo de la vasculitis.
Cohorte retrospectiva de pacientes con y sin enfermedades reumáticasVillacis et al.14 reportaron las características clínicas, las comorbilidades y los medicamentos administrados en 55 pacientes con infección por SARS-CoV-2, de los cuales el 81,8% (45/55) fueron evaluados de manera ambulatoria, mientras que el 18,2% (10/55) estaban hospitalizados. La edad media de la población fue de 16años y el 78,2% eran mujeres, en tanto que la artritis idiopática juvenil (AIJ) se presentó en el 35,6% (16/45) del grupo ambulatorio y el lupus eritematoso sistémico juvenil (LESj) en el 50% (5/10) de los pacientes hospitalizados; el 21,8% de los pacientes con antecedente de enfermedades reumáticas presentaron mialgias. La enfermedad reumática activa (OR: 11,83; IC95%: 1,43-558,37; p=0,01) e la inmunosupresión grave (OR: 4,8; IC95%: 3,94-1704,26; p<0,01) se asociaron con mayor probabilidad de hospitalización.
Borch et al.15, quienes trabajaron con una cohorte de 15.041 pacientes con COVID-19 diagnosticada y un grupo de control de 15.080 personas, reportaron las principales manifestaciones clínicas y su duración. Ninguno de los pacientes había recibido vacuna contra la COVID-19. A la cohorte bajo estudio se le aplicó un cuestionario electrónico en dos ocasiones, y los grupos se dividieron según su grupo etario (preescolares y escolares). Se concluyó que los niños presentaban síntomas de más de 4semanas, y aquellos con edad de 6 a 17años reportaron mayor cantidad de síntomas como fatiga, pérdida del olfato, debilidad muscular y mialgias. Los autores concluyeron que los pacientes con infección por SARS-CoV-2 y comorbilidades presentaban una mayor frecuencia de síntomas prolongados.
Sözeri et al.16 describieron las manifestaciones clínicas y el impacto de la infección por SARS-CoV-2 en una cohorte de 84 pacientes con edad media de 12años, el 35,6% de los cuales presentaban como antecedente clínico AIJ, mientras que el 34,5% experimentaban fiebre mediterránea familiar (FMF). El 29,9% estaban en tratamiento con medicamentos modificadores de la enfermedad biológicos o convencionales. La COVID-19 ocasionó la exacerbación de la enfermedad reumática en 56niños, debido a la interrupción de la medicación o el cambio del medicamento o la infección viral; 18 (20,7%) de los pacientes cumplieron los criterios clínicos de síndrome inflamatorio multisistémico asociado con COVID-19 en niños (SIMS-C) SIMS-AC. Se concluyó que el manejo inmunomodulador en esta población no evidenció un aumento en la tasa de complicaciones y consecuencias asociadas con la infección por SARS-CoV-2.
Cohorte prospectivaSengler et al.17 describieron las manifestaciones clínicas durante la evolución de la infección activa por COVID-19 y el periodo de convalecencia en 76niños con enfermedades reumáticas. Las principales comorbilidades de base fueron la AIJ (58%) y la enfermedad del tejido conectivo (8%) en tratamiento con medicamentos biológicos y otros con glucocorticoides sistémicos. Del total de la población pediátrica evaluada, 58 pacientes desarrollaron síntomas leves de COVID-19. En el 84% de los pacientes evaluados no se evidenció actividad elevada de la enfermedad reumatológica durante la infección activa. Finalmente, los autores consideraron que la infección no tuvo un impacto importante sobre el curso o la actividad de la enfermedad reumatológica o musculoesquelética de base.
Ashkenazi-Hoffnung et al.6 reportaron las manifestaciones clínicas en 90 niños con síntomas persistentes después de la COVID-19, de los cuales el 91,1% presentaron enfermedad leve, el 6,7% moderada y el 2,2% severa. Los principales síntomas persistentes presentados fueron fatiga (71,1%), disnea (50%) y mialgia (45,6%), los cuales se resolvieron a las 11 y a las 12semanas tras la infección. Cuatro pacientes que presentaban enfermedades de origen autoinmune no mostraron diferencia en la frecuencia de síntomas prolongados, en comparación con el resto de la cohorte en estudio.
Corte transversalHaslak et al.18 evaluaron la seroprevalencia del SARS-CoV-2 en 31 pacientes con diagnóstico de FMF, 42 con AIJ, 33 con LESj y 43 sin enfermedades reumatológicas; el diseño del estudio quiso determinar la inmunidad de las mucosas al estimar la seropositividad por IgA, en lugar de las de IgM. La detección de antígenos para IgA fue positiva en el 10% (15/31) de los pacientes (8 controles, 3LESj, 2FMF, 2AIJ, p=0,196), mientras que para IgG fue positiva en el 9,4% (14/31) de los pacientes (7 controles sanos, 5AIJ, 1FMF, 1LESj, p=0,156); el 12,75% de la población presentó anticuerpos para ambas inmunoglobulinas positivas (p=0,644). De los pacientes IgA positivos, el 20% estaban en tratamiento con hidroxicloroquina, el 13,3% con colchicina, el 6,7% con corticosteroides orales y el 6,7% con adalimumab. Las enfermedades reumáticas y el manejo inmunomodulador no se relacionaron con un aumento en la seroprevalencia de la COVID-19.
Serie de casosLudvigsson19 describió una serie de 5niños que presentaron manifestaciones clínicas consistentes en fatiga, disnea, palpitaciones, cefalea, dificultad para concentrarse y mialgias, durante al menos 6 a 8meses después de su diagnóstico clínico de COVID-19; las mialgias persistieron durante 2meses en 3 de los 5niños evaluados, en tanto que ningún paciente requirió manejo hospitalario en el momento del diagnóstico de la infección por SARS-CoV-2. Los autores señalan que la población pediátrica puede presentar síntomas prolongados en el periodo de convalecencia, con independencia de las enfermedades reumatológicas preexistentes.
DiscusiónLa siguiente revisión exploratoria sintetizó la evidencia médica disponible sobre el impacto clínico de la COVID-19 y el SPC en pacientes pediátricos con y sin enfermedades reumáticas. La literatura describe una posible relación de la infección por SARS-CoV-2 con el desarrollo de síntomas osteomusculares y enfermedades autoinmunes en el periodo de convalecencia5,6,14,18,20-27. No se ha logrado determinar una franca relación entre las presentaciones severas de la COVID-19, complicaciones y SPC en los pacientes pediátricos con enfermedades reumatológicas ya instauradas que están bajo tratamiento con medicamentos modificadores de la enfermedad biológicos o convencionales18,21,28-30. Los datos disponibles sobre las características clínicas, la incidencia, la gravedad de la COVID-19 y del SPC en poblaciones reumatológicas pediátricas son limitados, debido al pequeño tamaño de población muestral que se representa en los estudios12,15,31-33.
Los principales síntomas musculoesqueléticos prolongados durante el periodo de covalencia fueron las mialgias y las artralgias, los cuales se presentaron durante al menos 4semanas16,19,34-36. La artritis reactiva post-infección viral se describe como una de las enfermedades reumatológicas más frecuentes luego de la infección por SARS-CoV-231. Sin embargo, es necesario un mayor número de estudios clínicos sobre el impacto que puedan tener las enfermedades reumatológicas en niños con COVID-19 o SPC5,17,32.
La infección por SARS-CoV-2 ha demostrado tener un mayor impacto y tasa de complicaciones en adultos mayores comórbidos que en pacientes pediátricos. Pese a ello, se reportan casos de complicaciones severas que aumentan las tasas de morbimortalidad en niños, como el SIM-AC con requerimiento de ventilación mecánica, de modo que se perpetúa la lesión tisular y el estado inflamatorio por el proceso infeccioso y el manejo médico especializado durante la hospitalización37,38. Dennis et al.39, quienes evaluaron a 201 adultos sobrevivientes a la COVID-19, evidenciaron que el 42% de las personas tenían 10 o más síntomas, mientras que el 60% experimentaban SPC. La fatiga y las mialgias fueron las manifestaciones más frecuentes, y el corazón y los pulmones fueron los órganos con mayor deterioro 4meses después de los síntomas iniciales de COVID-19. Si bien hasta el momento la descripción en población pediátrica revela una estrecha similitud con los adultos en las manifestaciones clínicas prolongadas, no es del todo claro el impacto que puedan tener las enfermedades reumatológicas preexistentes, la lesión tisular, la hiperactivación del sistema inmune y el estado inflamatorio crónico sobre dichos síntomas prolongados18,26,28,35.
En niños con enfermedades reumáticas preexistentes bajo tratamiento con medicamentos modificadores de la enfermedad biológicos, convencionales y glucocorticoides no se ha descrito una mayor predisposición a padecer una infección severa, complicaciones o síntomas prolongados por COVID-19 en comparación con la población pediátrica previamente sana5,16-19,26-30. Enfermedades como la AIJ y el LESj concomitante con la infección activa por SARS-CoV-2 pueden manifestarse de manera similar al SIM-AC por medio de fiebre, erupciones cutáneas y marcadores inflamatorios sistémicos elevados38, por lo que resulta relevante reconocer antecedentes de enfermedades reumatológicas y manejos inmunomoduladores en pacientes con COVID-19 grave o severo en los que se puedan superponer múltiples diagnósticos, de manera que el enfoque terapéutico oportuno se retrase.
Una de las enfermedades reumáticas que más comprometen a la población pediátrica es la AIJ, cuya prevalencia se estima entre 16 y 150 casos por cada 100.000 habitantes40. Infecciones bacterianas por Mycoplasma pneumoniae o Campylobacter jejuni, y virales como el caso del virus de la influenza, se han relacionado con el desarrollo de la AIJ41,42. Datos similares se reportaron con la infección por SARS-CoV-2 con manifestaciones clínicas presentadas en un periodo de tiempo de una a cuatro semanas después del diagnóstico de la infección viral33. En la fisiopatología, el papel de la tormenta de citoquinas proinflamatorias, principalmente IL-6, IL-1, IL-18, interferón gamma y factor de necrosis tumoral alfa, junto a un estado de hiperferritinemia, se asocian con la lesión tisular musculoesquelética y el estado inflamatorio crónico que predisponen al desarrollo de enfermedades autoinmunes y síntomas musculoesqueléticos en el periodo de convalecencia43-46. Además, la ausencia de atención médica por el reumatólogo tratante predispone al riesgo de recaída de la enfermedad durante los periodos de confinamiento47,48.
En población adulta se estima una incidencia estimada de SPC de aproximadamente el 30%, siendo los principales síntomas fatiga, tos, mialgia, artralgia, insomnio y alteraciones mucocutáneas hasta por 3 a 9meses49,50, además de la aparición de enfermedades autoinmunes como la anemia hemolítica, la trombocitopenia inmune o el Guillain-Barré, entre otras49. En población pediátrica se reportan síntomas prolongados como fatiga, tos, mialgia y artralgia, pese a lo cual es necesaria una mayor evidencia que determine si la sintomatología musculoesquelética es consecuencia de las enfermedades reumáticas preexistentes, la infección viral o la ausencia de manejo médico óptimo5,16-27,29-33.
La artritis reactiva es una inflamación articular estéril provocada por una infección a distancia en huéspedes susceptibles, caracterizada por monoartritis típicamente asimétrica u oligoartritis de las extremidades inferiores51,52. En un número considerable de infecciones virales o bacterianas se ha estudiado que pueden ser el desencadenante de trastornos autoinmunes en pacientes pediátricos susceptibles, entre ellas la artritis reactiva post-infecciosa relacionada con infecciones por Yersinia spp, Campylobacter spp, zika y Epstein-Barr52; sin embargo, es necesario realizar un diagnóstico diferencial con la sinovitis transitoria en niños de menor edad, la cual tiene una fuerte asociación con las infecciones virales52,53. Uno de los principales mecanismos fisiopatológicos por los cuales las infecciones virales, entre ellas por el SARS-CoV-2, pueden desencadenar una artritis reactiva se debe al mimetismo molecular y a la autorreactividad en el huésped, lo que finalmente genera un estado inflamatorio crónico sistémico y a nivel articular53-55.
LimitacionesEn esta revisión exploratoria se utilizaron dos bases de datos, PubMed/Medline y Scopus, con publicaciones en inglés y en español. Sin embargo, ninguno de los estudios incluidos recibió evaluación de la calidad de la evidencia de acuerdo con la guía Prisma-ScR11.
Una de las principales limitaciones que se presentaron fue el reducido tamaño de muestra en muchos de los estudios revisados, lo que obstaculiza entender y hacer un abordaje adecuado sobre las implicaciones de la infección SARS-CoV-2 o los síntomas prolongados en población pediátrica con y sin enfermedades reumatológicas. Además, se incluyó un alto porcentaje de artículos sobre el comportamiento clínico, las complicaciones y la seroconversión en pacientes con enfermedades autoinmunes, sin datos relevantes sobre el SPC. La información referida por parte de tutores o padres de los niños pudo haber generado sesgos al momento de la recolección de los resultados en los estudios clínicos.
ConclusionesLos pacientes con infección por SARS-CoV-2 y antecedente de enfermedad reumática que se encuentren en tratamiento inmunomodulador no tienen un riesgo aumentado para desarrollar presentaciones severas o complicaciones de la enfermedad. Los síntomas que se presentan con mayor frecuencia en la COVID-19 prolongada son las mialgias y las artralgias. Puesto que las enfermedades autoinmunes son menos frecuentes en la población pediátrica, al comparar esta con los adultos la información resultante es limitada, por lo que se hace necesario contar con más información que complete los datos actuales sobre manifestaciones prolongadas y el SPC.
FinanciaciónNinguna.
Conflicto de interesesLos autores declaran que no tienen ningún conflicto de intereses que afecte la elaboración de este escrito.