Conocer el diseño y confortabilidad de las unidades de cuidados intensivos (UCI). Analizar el horario de visitas, la información y la participación familiar en los cuidados del paciente.
DiseñoEstudio multicéntrico, descriptivo.
ÁmbitoUnidades de cuidados intensivos de España.
MétodoCuestionario enviado por correo electrónico a los socios de la Sociedad Española de Medicina Intensiva, Crítica y Unidades Coronarias (SEMICYUC), suscriptores de la Revista Electrónica de Medicina Intensiva y difundido por el blog Proyecto HU-CI.
ResultadosSe analizaron 135 encuestas pertenecientes a 131 hospitales. Horario de visitas: 3,8% tienen horario abierto 24h, 9,8% horario abierto diurno y 67,7% tienen 2 visitas/día. Información: la realiza solamente el médico en el 75,2%, médico y enfermera juntos 4,5% con una frecuencia de una vez/día en el 79,7%. Los fines de semana se informa en el 95,5%. Información telefónica 74,4%. Participación familiar en los cuidados del paciente: higiene 11%, administración de comida 80,5% y fisioterapia 17%. Objetos personales permitidos: teléfono móvil 41%, ordenador 55%, equipo de música 77%, televisión 30%. Arquitectura y confortabilidad: todos los boxes individuales 60,2%, luz natural 54,9%, televisión 7,5%, música ambiental 12%, reloj en el box 15,8%, medidor de ruido ambiental 3,8% y sala de espera cercana a UCI 68,4%.
ConclusionesLa política de visitas es restrictiva, predominando una cultura de UCI cerrada. Generalmente no se permiten medios de comunicación tecnológicos. Hay poca incorporación de la familia en los cuidados del paciente. El diseño de la UCI no garantiza la privacidad ni proporciona la confortabilidad deseable.
To determine the design and comfort in the Intensive Care Units (ICUs), by analysing visiting hours, information, and family participation in patient care.
DesignDescriptive, multicentre study.
SettingSpanish ICUs.
MethodsA questionnaire e-mailed to members of the Spanish Society of Intensive Care Medicine, Critical and Coronary Units (SEMICYUC), subscribers of the Electronic Journal Intensive Care Medicine, and disseminated through the blog Proyecto HU-CI.
ResultsA total of 135 questionnaires from 131 hospitals were analysed. Visiting hours: 3.8% open 24h, 9.8% open daytime, and 67.7% have 2 visits a day. Information: given only by the doctor in 75.2% of the cases, doctor and nurse together in 4.5%, with a frequency of once a day in 79.7%. During weekends, information is given in 95.5% of the cases. Information given over the phone 74.4%. Family participation in patient care: hygiene 11%, feeding 80.5%, physiotherapy 17%. Personal objects allowed: mobile phone 41%, computer 55%, sound system 77%, and television 30%. Architecture and comfort: all individual cubicles 60.2%, natural light 54.9%, television 7.5%, ambient music 12%, clock in the cubicle 15.8%, environmental noise meter 3.8%, and a waiting room near the ICU 68.4%.
ConclusionsVisiting policy is restrictive, with a closed ICU being the predominating culture. On average, technological communication devices are not allowed. Family participation in patient care is low. The ICU design does not guarantee privacy or provide a desirable level of comfort.
Los pacientes ingresados en una unidad de cuidados intensivos (UCI) se enfrentan a una grave enfermedad que les ocasiona un gran estrés físico y psicológico. Sufren dolor, temor por la enfermedad, tienen dificultad para comunicarse, dormir, y además están separados de su familia. De las múltiples fuentes de malestar, unas están causadas por la propia enfermedad en sí y otras se relacionan con algunas formas de organización y del diseño arquitectónico1,2. La UCI, como el resto del hospital, es indudablemente un lugar hermoso si consideramos que da vida, pero puede llegar a ser poco acogedor e incluso un lugar hostil con actividad permanente, ruido, luz excesiva y falta de privacidad, donde los pacientes pueden sentirse incómodos. En un estudio reciente los pacientes nos dicen que su menor nivel de satisfacción está relacionado con la falta de intimidad y el exceso de luz y ruido3. La gravedad de los pacientes hace priorizar a los profesionales la atención puramente médica, lo que unido a la dificultad para comunicarse con el paciente crítico, la actual organización de la medicina hospitalaria y la absorbente historia electrónica que dibuja una nueva forma de «escuchar y atender», crean un excelente caldo de cultivo que dificulta la relación médico-paciente. Todo ello favorece que los pacientes sean vistos casi exclusivamente como un objeto de estudio médico, sin atender sus necesidades emocionales. Loxterkamp, en su ensayo Humanismo en tiempo de indicadores4, nos alerta sobre la necesidad de humanizar la atención médica, al recordarnos que los pacientes no son extensas recopilaciones de datos o acertijos más o menos complejos en busca de soluciones.
La separación familiar es una de las quejas más frecuentes del paciente crítico, y a pesar de que múltiples trabajos recomiendan una política de puertas abiertas y la incorporación familiar en sus cuidados5–9, internacionalmente el régimen de visitas es generalmente restrictivo, predominando una política de UCI cerrada10–12, donde además la familia no participa en los cuidados del paciente. El núcleo familiar también es víctima de la enfermedad, tanto a nivel físico como emocional y, por tanto, la familia debería ser igualmente cuidada por la organización sanitaria. Protocolizar los cuidados a la familia enriquecería nuestra labor y puede minimizar las tensiones generadas durante el ingreso en UCI.
Se debe mejorar la estructura y organización de la UCI para ganar en confortabilidad y «humanización». El objetivo del presente estudio es analizar algunos aspectos organizativos y las características arquitectónicas de las UCI españolas relacionadas con la confortabilidad. Conocer la situación actual y saber de dónde partimos puede ser un primer paso para iniciar el cambio y mejorar la calidad percibida por el paciente y su entorno familiar.
Material y métodoElaboración de un cuestionario con preguntas relacionadas con el tipo y horario de visitas, información, participación de la familia en el cuidado del paciente, equipamiento, diseño arquitectónico y algunos aspectos organizativos de la UCI relacionados con la confortabilidad descritos en estudios previos2,3. El cuestionario fue enviado por correo electrónico a través de la lista de socios de la Sociedad Española de Medicina Intensiva, Crítica y Unidades Coronarias (SEMICYUC), Grupo de Trabajo de Organización, Gestión y Planificación de la SEMICYUC y difundida a través de la Revista Electrónica de Medicina Intensiva y la página Web; Proyecto HU-CI humanizando los cuidados intensivos13. El cuestionario no era anónimo; cuando se recibió más de un cuestionario por UCI se compararon las respuestas, y en caso de que existiera discordancia en algún resultado se contactó mediante correo electrónico con los encuestados para esclarecer los datos.
ÁmbitoServicios de medicina intensiva de España.
Análisis de los datosLos datos fueron analizados mediante el programa SPSS 15.0 para Windows (SPSS Inc., Chicago, Illinois). Se llevó a cabo estadística descriptiva y las variables cualitativas se expresan en porcentaje.
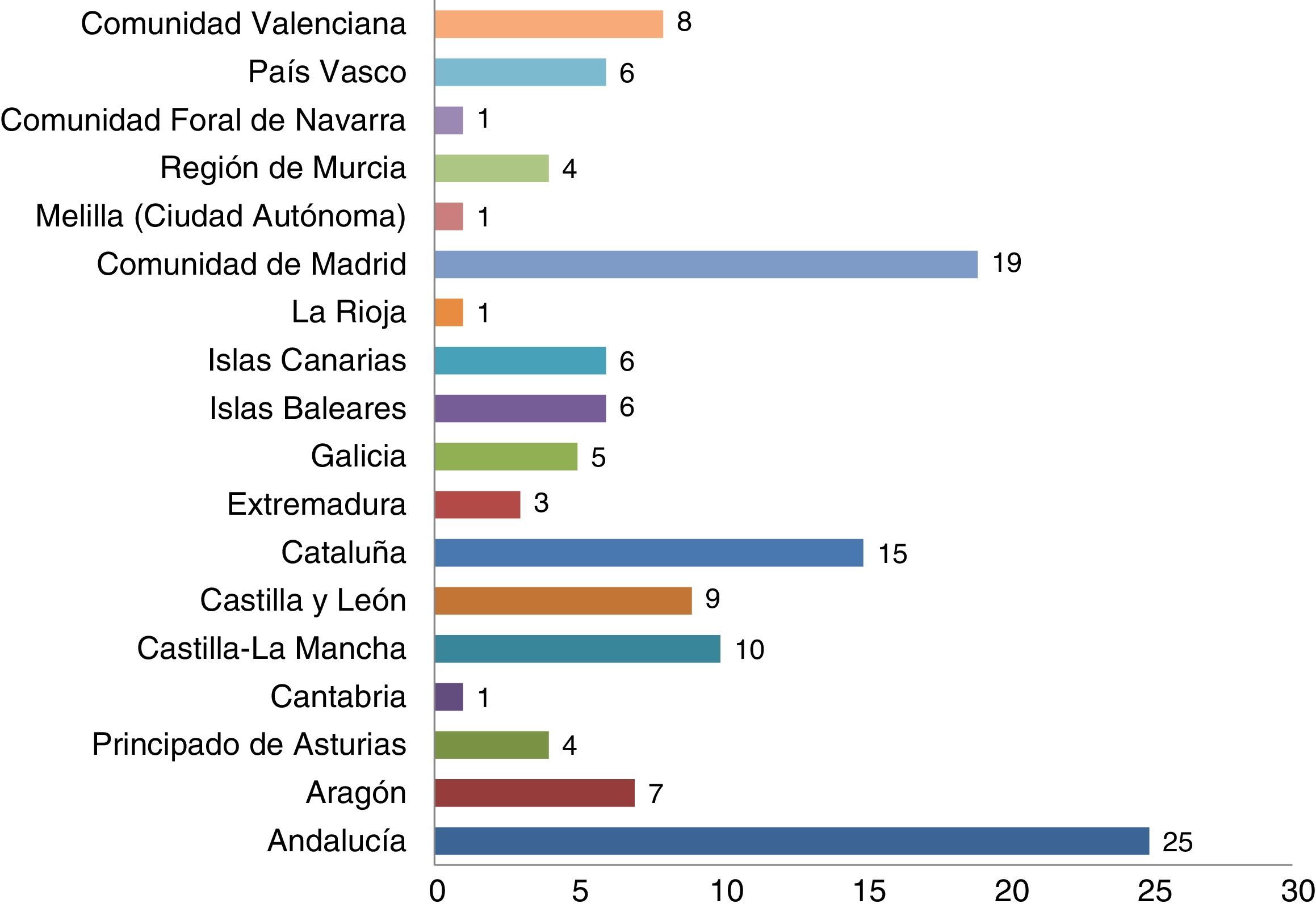
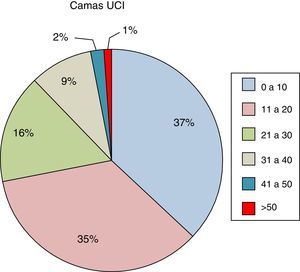
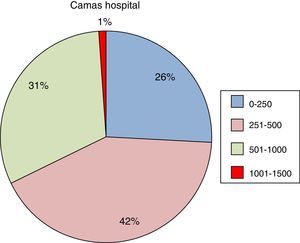
ResultadosSe recibieron un total de 206 encuestas procedentes de 131 hospitales (111 de titularidad pública y 20 privados). Se descartaron 71 encuestas por pertenecer a hospitales repetidos. De las 135 encuestas analizadas 133 pertenecían a UCI de adultos y 2 a UCI pediátricas. Dado el pequeño número de UCI pediátricas se decidió no incluirlas en la estadística global, pero en el estudio se comentan algunos datos relevantes. Las encuestas fueron respondidas en el 90% por médicos intensivistas y 10% por enfermería. El tipo de hospitales y UCI participantes en el estudio se puede ver en la figuras 1 y 2, recogiéndose en la figura 3 y en el anexo 1 los hospitales participantes distribuidos por CCAA.
Organización. Horarios de visita y característicasHay 5 unidades (3,8%) que tenían horario abierto las 24h y otras 13 (9,8%) con horario abierto pero solamente diurno. En cuanto al número de visitas la mayoría de las unidades (67,7%) permitían solo 2 visitas al día, con un máximo de 2 familiares simultáneamente (91%). Las 2 UCI pediátricas tenían horario abierto las 24h.
El tiempo de visita más frecuente fue de 1h (45,1%), repartiéndose en horario de mañana y tarde en la mayoría de las UCI (98%). Las visitas se realizan dentro de la UCI en 131 casos (98,5%) y a través de ventana en 2 (1,5%).
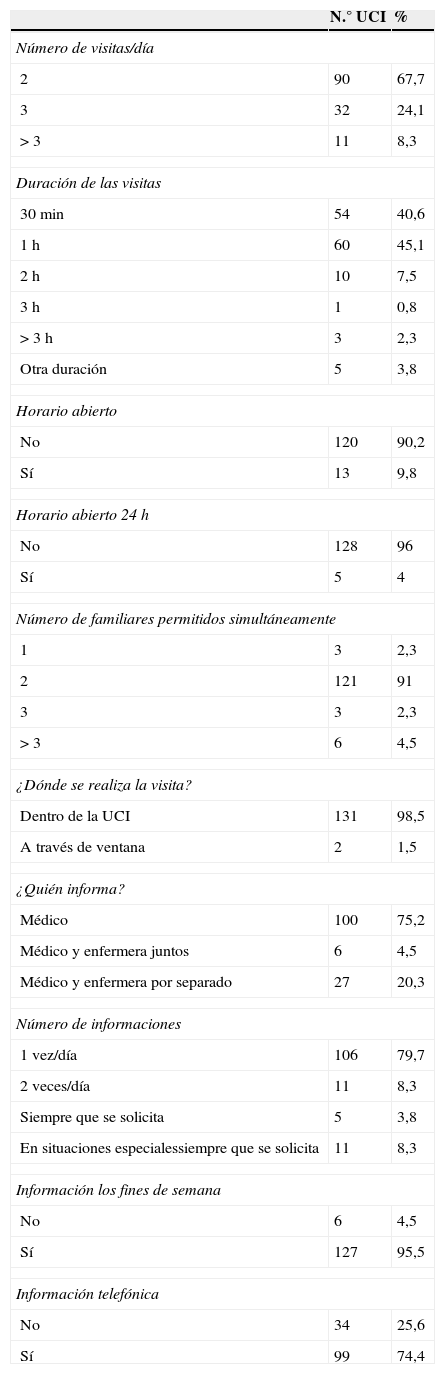
InformaciónLa información la daba solamente el médico en 100 UCI (75,2%); médico y enfermera juntos en 6 (4,5%), médico y enfermera por separado en 27 (20,3%) con una frecuencia de una vez/día en 106 UCI (79,7%). Los fines de semana se informaba en 127 (95,5%), con una frecuencia de una vez/día en 108 (81%) y se daba información telefónica en 99 UCI (74,4%). Un resumen con los resultados de las visitas y la información se puede ver en la tabla 1.
Características de las visitas familiares y la información
| N.° UCI | % | |
|---|---|---|
| Número de visitas/día | ||
| 2 | 90 | 67,7 |
| 3 | 32 | 24,1 |
| >3 | 11 | 8,3 |
| Duración de las visitas | ||
| 30min | 54 | 40,6 |
| 1h | 60 | 45,1 |
| 2h | 10 | 7,5 |
| 3h | 1 | 0,8 |
| >3h | 3 | 2,3 |
| Otra duración | 5 | 3,8 |
| Horario abierto | ||
| No | 120 | 90,2 |
| Sí | 13 | 9,8 |
| Horario abierto 24h | ||
| No | 128 | 96 |
| Sí | 5 | 4 |
| Número de familiares permitidos simultáneamente | ||
| 1 | 3 | 2,3 |
| 2 | 121 | 91 |
| 3 | 3 | 2,3 |
| >3 | 6 | 4,5 |
| ¿Dónde se realiza la visita? | ||
| Dentro de la UCI | 131 | 98,5 |
| A través de ventana | 2 | 1,5 |
| ¿Quién informa? | ||
| Médico | 100 | 75,2 |
| Médico y enfermera juntos | 6 | 4,5 |
| Médico y enfermera por separado | 27 | 20,3 |
| Número de informaciones | ||
| 1 vez/día | 106 | 79,7 |
| 2 veces/día | 11 | 8,3 |
| Siempre que se solicita | 5 | 3,8 |
| En situaciones especialessiempre que se solicita | 11 | 8,3 |
| Información los fines de semana | ||
| No | 6 | 4,5 |
| Sí | 127 | 95,5 |
| Información telefónica | ||
| No | 34 | 25,6 |
| Sí | 99 | 74,4 |
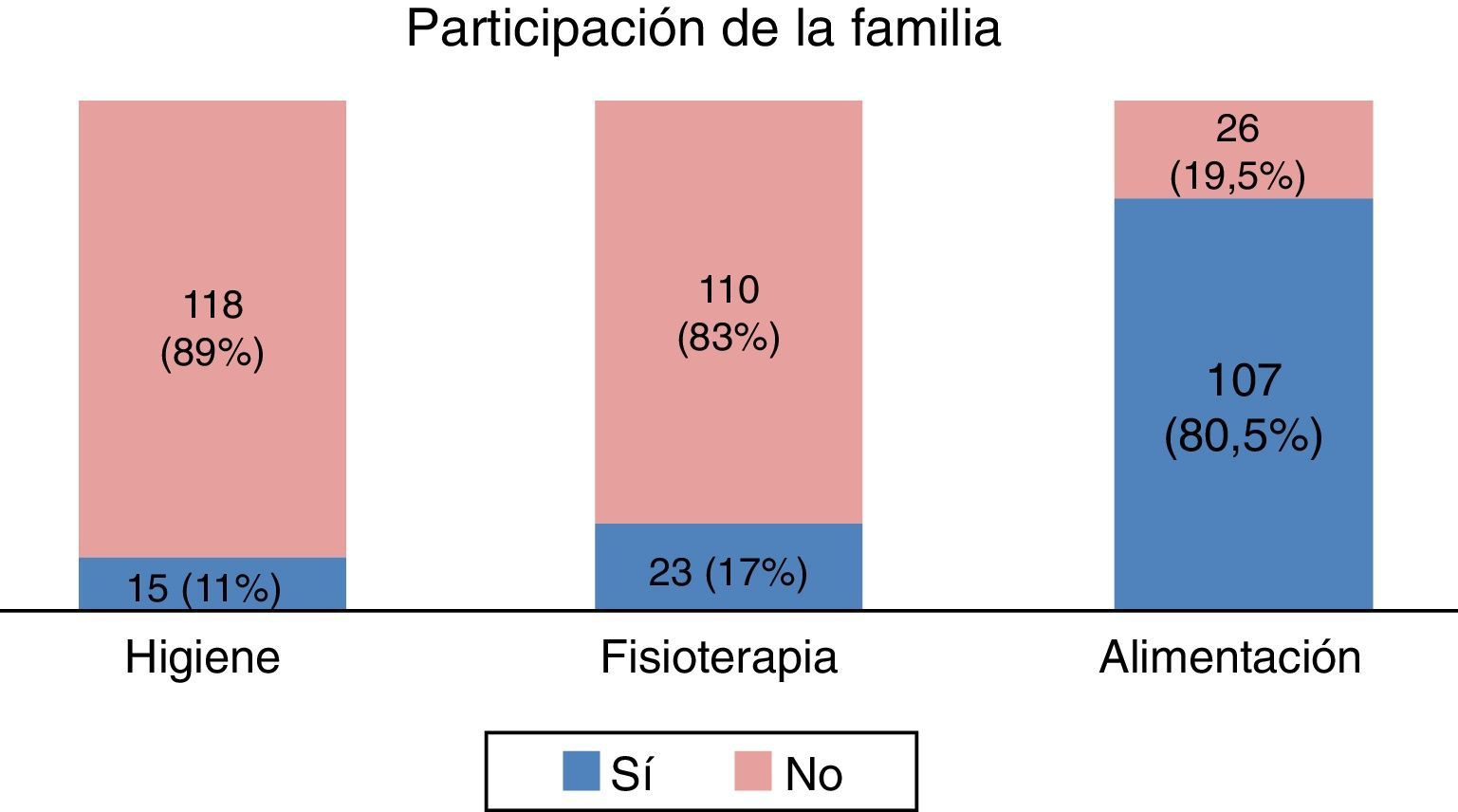
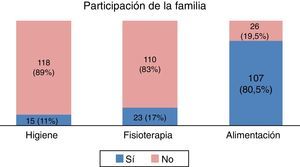
La implicación de la familia en los cuidados del paciente —fisioterapia, higiene y administración de comidas— fue, en general, escasa en las UCI de adultos (fig. 4), siendo esta participación mayor en las UCI pediátricas.
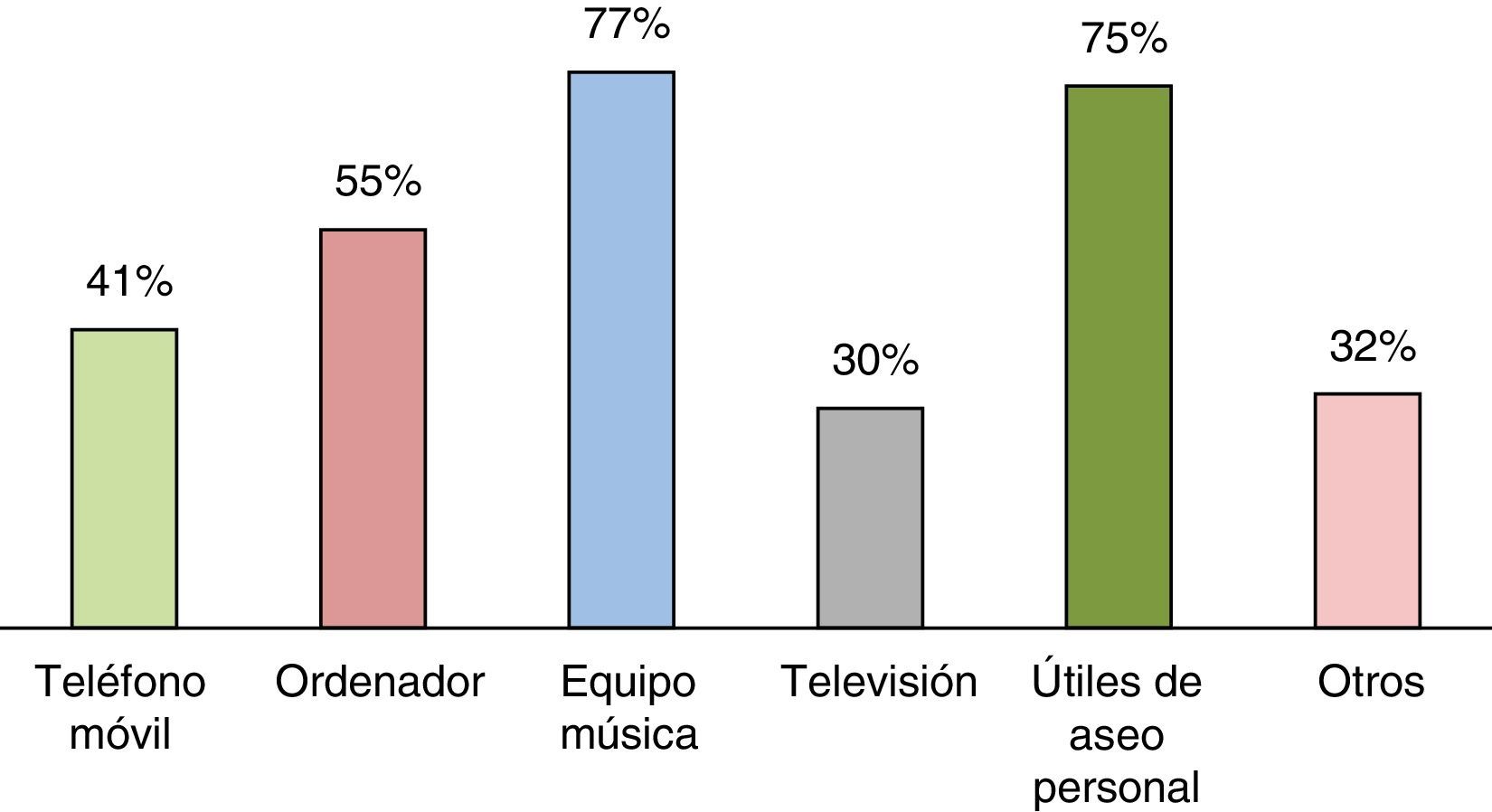
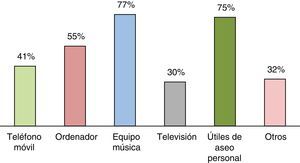
¿Puede el paciente disponer de objetos personales?El teléfono móvil estaba permitido en 50UCI (41%), el ordenador en 73 (55%), los equipos de música en 102 (77%), la televisión en 40 (30%), los útiles de aseo personal en 100 (75%) y otros objetos personales en 42 (32%) (fig. 5).
Diseño de la unidad de cuidados intensivos y equipamientoLos datos sobre las características arquitectónicas de la UCI y su equipamiento están recogidos en la tabla 2.
Características arquitectónicas y equipamiento de la UCI
| N.° UCI | % | |
|---|---|---|
| Boxes individuales | ||
| No | 13 | 9,8 |
| Sí, <25% | 17 | 12,8 |
| Sí, 25-50% | 23 | 17,3 |
| Sí, todos | 80 | 60,2 |
| Luz natural en los boxes | ||
| No | 14 | 10,5 |
| Sí, <25% | 15 | 11 |
| Sí, 25-50% | 31 | 23,3 |
| Sí, todos | 73 | 54,9 |
| Televisión en los boxes | ||
| No | 107 | 80,5 |
| Sí, <25% | 6 | 4,5 |
| Sí, 25-50% | 10 | 7,5 |
| Sí, todos | 10 | 7,5 |
| Música ambiental | ||
| No | 111 | 83,5 |
| Sí, <25% | 5 | 3,8 |
| Sí, 25-50% | 1 | 0,8 |
| Sí, todos | 16 | 12 |
| Reloj en el box | ||
| No | 94 | 70,7 |
| Sí, <25% | 8 | 6 |
| Sí, 25-50% | 10 | 7,5 |
| Sí, todos | 21 | 15,8 |
| Medidor de ruido en la UCI | ||
| No | 128 | 96,2 |
| Sí | 5 | 3,8 |
| Sala de espera UCI | ||
| Cerca UCI | 91 | 68,4 |
| Lejos UCI | 15 | 11,3 |
| Compartida con otros servicios | 27 | 20,3 |
| Máquina expendedora bebidas/comida | ||
| No | 66 | 49,6 |
| Sí | 67 | 50,4 |
Diversos estudios confirman que la ansiedad, el dolor y la separación familiar son las causas más frecuentes de sufrimiento en el paciente crítico1,2. Las antiguas objeciones a una política de puertas abiertas, como el aumento de infecciones o la interferencia con la atención al paciente, no tienen una evidencia científica14. Se ha demostrado que las visitas familiares contribuyen al bienestar del paciente, minimizan la experiencia traumática de la enfermedad y disminuyen la ansiedad, tanto del paciente como de la familia. Por otra parte, seguimos dirigiendo los cuidados casi exclusivamente al paciente, y no debemos olvidar que la familia también sufre las consecuencias de la enfermedad, presentando una alta prevalencia de estrés postraumático y depresión15,16. Un régimen de visitas liberalizado permite la cercanía con el ser querido, facilita compatibilizar su atención con el trabajo o los cuidados de otros miembros familiares y, sobre todo, reconoce el derecho y la necesidad beneficiosa que la familia tiene en el cuidado de su enfermo17–19. A pesar de las múltiples recomendaciones para abrir las puertas de la UCI5–9,20,21, sigue predominando una cultura de UCI cerrada2,10–13. En las UCI de adultos la política de visitas presenta una gran variabilidad dependiendo del área geográfica y cultural. El mayor porcentaje de UCI abiertas se reporta en Suecia (70%), mientras que en algunos países como Italia solamente es del 1%22. En España, en el año 2005, Velasco et al.10 refieren que solamente el 5% de las UCI tenían un horario de visitas libre. En el presente estudio se constata que no han ocurrido cambios muy importantes en esta década, ya que en la actualidad el 9,8% de las UCI tienen horario abierto y solamente el 4% mantiene un sistema de puertas abiertas las 24h. La mayoría (67,7%) sigue con visitas restringidas en número de 2 al día de 30-60min. Estos datos nos dicen que es necesario insistir en una política de visitas abierta, analizando individualmente las necesidades del paciente y su familia. El debate sobre la necesidad de abrir las puertas de la UCI debe ser considerado no solamente como una cuestión de tiempos o concesión por parte del personal sanitario, debe abordarse como un ejercicio de respeto a los derechos del paciente y su familia. Los resultados sugieren que abrir las puertas de la UCI no es tarea fácil. Sería necesario realizar estudios en nuestro medio que analicen en profundidad las barreras a la implantación de un horario abierto. Hay que conocer los puntos de vista del paciente, de su familia y de los profesionales sanitarios, investigando las repercusiones que todo ello puede provocar en los actuales modelos de organización y trabajo. Este análisis es necesario para modificar las pautas actuales e iniciar un cambio.
Información familiarLa información médica es una de las principales necesidades expresadas por la familia23,24. Los resultados del presente estudio muestran que lo más frecuente es informar una vez al día (80%), y solamente hay 5 unidades (4%) que suministran información a demanda familiar. La falta de información continuada se justifica probablemente por las altas cargas de trabajo y la dificultad organizativa que representa. Siendo la información una de las necesidades más demandadas por la familia, llama la atención que incluso un 4,5% de las UCI no proporcionan información los fines de semana, y que el 25% no suministra información telefónica. La información es realizada de forma mayoritaria por el médico, y son una minoría (4,5%) los casos en los que la información se realiza conjuntamente con el personal de enfermería, lo que traduce un déficit de trabajo en equipo en esta área tan importante.
Participación familiar en los cuidadosLos datos obtenidos confirman, de forma general, que no existe una implicación protocolizada de la familia en aquellos cuidados básicos del paciente que no exigen conocimientos profesionales. Sería necesario desarrollar protocolos que permitan en el futuro una incorporación más activa de la familia a los cuidados básicos del paciente durante la fase de mejoría clínica.
Objetos personalesEn la mayoría de las UCI se permite disponer de útiles de aseo personal y radio/equipo de música, pero todavía son minoría las unidades que permiten la utilización del teléfono móvil (41%). El acceso al ordenador se permite en el 55%. Estos datos contrastan con la realidad de la sociedad actual, donde la comunicación a través de estos sistemas tiene cada día una mayor presencia. Es necesario avanzar en este campo y facilitar la conexión del paciente con su círculo familiar y de amigos, ya que la verbalización contribuye a disminuir la ansiedad y a «normalizar» la vida del paciente, muy alterada por la propia enfermedad y el ingreso hospitalario. Además, no debemos olvidar que uno de los derechos reconocidos de los pacientes es el poder mantener relaciones sociales. La utilización de dispositivos electrónicos debe estar regulada impidiendo la realización de fotografías, vídeos u otras actividades que puedan ocasionar molestias o atentar contra la privacidad de pacientes y profesionales sanitarios.
Diseño arquitectónico y confortabilidadEl 54,9% de las UCI estudiadas disponen de luz natural y el 60,2% tienen todos sus boxes individuales, lo que facilita la privacidad del paciente, pero estas cifras son todavía inferiores si las comparamos con países de nuestro entorno2.
Es conocido que la música tiene efectos terapéuticos. Estudios realizados en pacientes operados de cataratas han demostrado una disminución de la presión arterial y frecuencia cardiaca durante y después de la intervención25, incluso se ha demostrado disminución en los niveles de interleucina-6 con determinados tipos de música26. A pesar de que la música es uno de los métodos no farmacológicos que ha demostrado disminuir la ansiedad en pacientes críticos en ventilación mecánica27, son minoría las UCI que disponen de sistemas de entretenimiento y relax, como televisión o música ambiental. Detalles como un reloj en el box solo está presente en una minoría de las UCI. La ausencia de reloj y luz natural provoca falta de referencias temporales y alteraciones en el ritmo circadiano. En general, se recomienda la presencia de un reloj para facilitar la orientación temporal, aunque algunos pacientes refieren que la visualización constante de un reloj les incomoda por la sensación de extrema lentitud en el paso del tiempo. El ruido constante producido por respiradores y alarmas dificulta el sueño, siendo la dificultad para dormir uno de los motivos de incomodidad más frecuentemente descrito por el paciente crítico. La mala calidad del sueño y el delirio están relacionados28, lo que puede tener repercusiones importantes a corto y largo plazo, encontrándose una disminución en la aparición de delirio cuando se facilita el descanso nocturno, mejorando simplemente las condiciones ambientales, como apagar luces, o el uso de antifaces y tapones para los oídos29. Algunos trabajos han documentado que el nivel de ruido está por encima de las recomendaciones de la Organización Mundial de la Salud29, y en el presente estudio solamente 5 UCI (3,8%) tenían medidor de ruido ambiental, lo que ratifica la poca atención que se presta al control del ruido. En este sentido, sería necesario regular adecuadamente la actividad y trabajo nocturno de la enfermería, e insistir en medidas ambientales como una correcta gestión de alarmas y bajar la intensidad de la luz por la noche para facilitar el descanso nocturno de los pacientes30.
Salas de esperaEn un reciente trabajo sobre satisfacción de pacientes y familiares en UCI realizado en España, Holanda et al. refieren que los familiares coinciden en dar los peores valores de satisfacción a la sala de espera, y los pacientes a los aspectos ambientales de la UCI, como el exceso de iluminación nocturna y el alto nivel de ruido3. En nuestro estudio se constata también estas deficiencias referidas por los familiares en cuanto a la sala de espera, ya que en un tercio de las UCI estudiadas o se encuentra lejana a la UCI o se comparte con otros servicios, y solamente en el 50,4% dispone de máquinas expendedoras de bebidas/comida que pueden hacer más confortable las largas horas de espera.
En nuestro conocimiento este es el único estudio que analiza la confortabilidad de las UCI españolas y actualiza el análisis de los horarios de visita, ya que el último estudio publicado al respecto es de hace una década10. En España no existe un registro del número de UCI, por lo que se desconoce el número exacto; no hay datos oficiales de la SEMICYUC ni tampoco en el Ministerio de Sanidad, Servicios Sociales e Igualdad. La SEMICYUC estima que hay aproximadamente unas 250 UCI. Por lo tanto, la muestra estudiada representaría algo más del 50% de las UCI españolas, siendo por tanto solo una parte de la fotografía nacional, aunque dado el tamaño muestral podría considerarse una aceptable aproximación a la realidad del país. El presente trabajo tiene también las limitaciones propias de los estudios que obtienen datos a partir de un cuestionario.
En conclusión, la política de visitas sigue siendo predominantemente restrictiva, y de forma mayoritaria en las UCI no se permiten otros medios de comunicación como el teléfono móvil o el ordenador. No hay incorporación de la familia a los cuidados del paciente, y el diseño actual de las unidades no garantiza la privacidad ni proporciona la confortabilidad deseable. Es necesario progresar en la calidad científico-técnica, pero también es inexcusable hacerlo en la atención de las necesidades emocionales. La UCI, como el resto del hospital, debe convertirse en un lugar acogedor donde la humanización sea considerada una prioridad. Modificar la práctica clínica en organizaciones sanitarias complejas no es sencillo, pero ya es tiempo de cambio. Es necesario mejorar la organización, el diseño, y la confortabilidad, y sobre todo es preciso realizar un cambio conceptual en las relaciones y acercamiento al paciente/familia, ya que sus necesidades deben considerarse un derecho ciudadano y no una mera concesión de las organizaciones sanitarias.
Conflicto de interesesLos autores no declaran conflicto de intereses.
A todos los profesionales y hospitales participantes, sin cuya contribución este estudio no hubiera sido posible. A SEMICYUC, Dra. Ángela Alonso Oviés y Grupo de Trabajo de Planificación, Organización y Gestión, Dr. Eduardo Palencia y REMI, Dr. Gabriel de las Heras y grupo Proyecto HU-CI.
A Jimena Escudero, del Departamento de Filología Anglogermánica y Francesa de la Universidad de Oviedo, por la traducción de parte del manuscrito.
Andalucía (25), Almería: Complejo Hospitalario de Especialidades Torrecárdenas; Cádiz: H. Universitario Puerta del Mar, H. de Especialidades de Puerto Real, H. Quirón Campo de Gibraltar, H. de Especialidades de Jerez de la Frontera; H. Punta de Europa, H. de La Línea; Córdoba: Complejo Hospitalario Reina Sofía, H. San Juan de Dios de Córdoba; Granada: Complejo Hospitalario Virgen de las Nieves, H. Comarcal de Baza, H. Universitario San Cecilio; Huelva: Complejo Hospitalario Juan Ramón Jiménez; Hospital Comarcal Infanta Elena; Jaén: H. Comarcal San Agustín, H. Alto Guadalquivir, Complejo Hospitalario de Jaén; Málaga: Complejo Hospitalario Carlos Haya, Complejo Hospitalario Virgen de la Victoria, H. Comarcal de Antequera, H. Complejo Costa del Sol; Sevilla: Complejo Hospitalario Regional Virgen del Rocío, Complejo Hospitalario de Especialidades Virgen de Valme, H. Nisa Sevilla-Aljarafe, H. Comarcal de la Merced.
Aragón (7). Huesca: H. de Barbastro, H. General San Jorge; Zaragoza: H. Clínico Universitario Lozano Blesa, H. Universitario Miguel Servet, H. Nuestra Señora de Gracia, H. Royo Villanova, H. Maz.
Cantabria (1). H. Universitario Marqués de Valdecilla.
Castilla-La Mancha (10). Albacete: H. General Universitario de Albacete, H. del Hellín; Ciudad Real: H. General Universitario de Ciudad Real, H. Alcázar de San Juan, H. Santa Bárbara; Cuenca: H. Virgen de la Luz; Guadalajara: H. Universitario Guadalajara; Toledo: H. Virgen de la Salud, H. Nuestra Señora del Prado, H. Tres Culturas.
Castilla y León (9). Ávila: H. Nuestra Señora de Sonsoles; León: Complejo Asistencial Universitario de León, H. del Bierzo Ponferrada; Burgos: Complejo Asistencial Universitario de Burgos; Palencia: Complejo Asistencial Universitario de Palencia; Segovia: Complejo Asistencial de Segovia; Soria: H. Complejo Asistencial de Soria; Valladolid: H. Clínico Universitario de Valladolid; Zamora: H. Complejo Asistencial de Zamora.
Cataluña (15). Barcelona: H. Universitario Vall d’Hebrón, H. Santa Creu i San Pau, H. Universitario de Bellvitge, H. Universitario Germans Trias i Pujol, H. Universitario Mutua Terrassa, H. Barcelona SCIAS, H. Corporación Sanitaria Parc Taulí, H. Delfos, Clínica Nuestra Señora del Remedio, Clínica Quirón, H. Universitario Sagrado Corazón; H. Fundación Althaia, H. Sant Joan Despí Moisés Broggi; Lleida: H. Universitario Arnau de Vilanova; Tarragona: H. Universitario de Tarragona Joan XXIII.
Comunidad Foral de Navarra (1). H. Complejo Hospitalario de Navarra.
Comunidad de Madrid (19). H. Universitario del Henares, H. Universitario Infanta Leonor, Complejo Hospitalario Gregorio Marañón, H. Universitario de La Princesa, H. Universitario 12 de Octubre, H. Universitario La Paz, H. Puerta de Hierro Majadahonda, H. Ramón y Cajal, H. Universitario Infanta Sofía, H. de Torrejón, H. Moncloa, Centro Oncológico MD Anderson Internacional España, H. Ruber Internacional, H. Universitario de Fuenlabrada, H. Universitario Fundación Alcorcón, H. Universitario de Getafe, H. Clínico San Carlos, H. Universitario de Móstoles, H. Central de la Defensa Gómez Ulla.
Comunidad Valenciana (8): Alicante: H. Universitario General de Alicante, H. Marina Salud de Denia, H. Vega Baja, H. General Universitario de Elche; Castellón: H. General Universitario de Castellón; Valencia: H. Universitario La Fe, H. San Francisco de Borja, H. General Universitario de la Ribera.
Extremadura (3). Badajoz: H. de Mérida, H. Universitario Infanta Cristina, H de Don Benito-Villanueva de la Serena.
Galicia (5). La Coruña: Complejo Universitario Arquitecto Marcide; Lugo: H Universitario Lucus Augusti; Orense: Complejo Universitario de Orense; Pontevedra: H. Montecelo, Complejo Hospitalario Universitario Xeral-Cíes.
La Rioja (1). Logroño: H. San Pedro.
Islas Baleares (6). Menorca: H. General Mateu Orfila, Palma de Mallorca: H. Universitario Son Espases, H. Son Llatzer, H. de Llevant, H. Quirón Palmaplanas, Clínica Rotger.
Islas Canarias (6). Las Palmas de Gran Canaria: H. Universitario Insular de Gran Canaria, Clínica Roca; La Palma: H. General de La Palma; Lanzarote: H. Dr. José Molina Orosa; Tenerife: H. Universitario Nuestra Señora de Candelaria, H. Universitario de Canarias.
Melilla (Ciudad Autónoma) (1). H. INGESA.
País Vasco (6). Guipúzcoa: Clínica de la Asunción, San Sebastián: H. Universitario Donostia; Vizcaya: H. Universitario de Cruces, H. Galdakao-Usansolo, Vitoria-Gasteiz: H. Universitario Araba (Sede Txagorritxu), H. Santiago Apóstol.
Principado de Asturias (4). H. Universitario Central de Asturias, H. San Agustín, H. de Cabueñes, H. Valle del Nalón.
Región de Murcia (4). H. General Universitario José María Morales Meseguer, H. General Universitario Reina Sofía, H. Clínico Universitario Virgen de la Arrixaca, H. General Universitario Santa Lucía.