Continuar con la implementación del proceso de conciliación de medicación al ingreso y analizar las prescripciones potencialmente inapropiadas según criterios STOPP/START –Screening Tool of Older Person's potentially inappropriate Prescriptions/Screening Tool to Alert doctors to the Right indicated Treatment– y las interacciones farmacológicas. Ampliar el proceso de conciliación al alta hospitalaria en los servicios de Cardiología y Neumología.
Material y métodosEstudio observacional, descriptivo y retrospectivo que incluyó pacientes mayores de 75 años. Para la clasificación de las discrepancias encontradas se utilizó el «Documento de Consenso en Terminología y Clasificación en Conciliación de la Medicación». Se revisaron las prescripciones potencialmente inadecuadas y las interacciones farmacológicas. Para la conciliación al alta se elaboró el tríptico «Programa de información de medicamentos al alta hospitalaria» y la «Hoja de información al paciente».
ResultadosEl número de pacientes conciliados fue 818, siendo el grado de cobertura del 42,3% (población diana: 1.932). Los errores de conciliación detectados por paciente fueron 23,4% (191) en el ingreso y 22,5% (9) al alta. A todos los pacientes conciliados al alta se les entregó la hoja de información en dicho momento. Las prescripciones potencialmente inadecuadas según criterios STOPP/START afectaron al 6,0% (49) de los pacientes conciliados. El número de interacciones con repercusión clínica afectó al 11,7% (96) de los pacientes.
ConclusionesLa inclusión del proceso de conciliación ha permitido detectar la existencia de errores entre el tratamiento crónico y el prescrito en el hospital. Los criterios STOPP/START aplicados a este grupo de pacientes han permitido conocer las prescripciones potencialmente inadecuadas más frecuentes. El análisis de las interacciones farmacológicas muestra las combinaciones de fármacos que deben ser evitadas en estos pacientes.
To continue with the implementation of the medication reconciliation process on admission, and to analyse potentially inappropriate prescriptions according to the STOPP-START –Screening Tool of Older Person's potentially inappropriate Prescriptions/Screening Tool to Alert doctors to the Right (indicated) Treatment– criteria, and drug interactions. To extend the process of reconciliation at hospital discharge from the Cardiology and Chest Diseases departments.
Material and methodsRetrospective observational study that included patients over 75 years old. The “Consensus Document on Terminology and Classification in Medication Reconciliation” was used for the classification of the discrepancies found. Potentially inappropriate prescriptions and drug interactions were reviewed. For reconciliation at discharge, a “Drug information program at discharge” leaflet and a “Patient information sheet” was developed.
ResultsThe number of reconciled patients was 818, with a level of coverage of 42.3% (target patients: 1,932). Reconciliation errors by patient were 23.4% (191) on admission and 22.5% (9) at discharge. All patients who were reconciled at discharge were given the “Drug information program at discharge” leaflet. Potentially inappropriate prescriptions, according to STOPP/START criteria, affected 6.0% (49) of reconciled patients. The number of clinically relevant interactions affected 11.7% (96) of patients.
ConclusionsThe implementation of a reconciliation process has detected the existence of errors between chronic and prescribed treatment in the hospital. The STOPP/START criteria applied to this group of patients have helped to find out the most common potentially inappropriate prescriptions. The analysis of drug interactions shows drug combinations that should be avoided in these patients.
El proceso de conciliación nació como consecuencia de la presencia de errores de medicación en los pacientes hospitalizados, relacionados fundamentalmente con el momento del ingreso1,2. De este modo, diferentes organismos internacionales consideraron este proceso como un elemento clave para garantizar la seguridad del paciente y como estándar de calidad dentro del sistema sanitario3–8.
En España se pusieron en marcha diferentes iniciativas, entre las que destacó en el año 2009 la elaboración, por parte del Grupo de conciliación de la Sociedad Española de Farmacia Hospitalaria, de un documento de consenso para unificar criterios en los estudios de conciliación realizados a nivel nacional y de este modo poder llevar a cabo comparaciones válidas. Este proyecto, llamado «Documento de Consenso en Terminología y Clasificación en Conciliación de la Medicación», definió la conciliación de la medicación como el proceso formal y estandarizado de obtener, con la participación del paciente/cuidador, una lista completa de su medicación previa, compararla con la prescripción activa, y analizar y resolver las discrepancias encontradas9. Esta definición se basó en las descritas por el Institute for Healthcare Improvement y la Joint Commission on Accreditation of Healthcare Organizations.
Durante el proceso de conciliación aparecen diferencias entre la medicación domiciliaria crónica y la medicación prescrita en el hospital que no están justificadas y que, cuando son aceptadas por el médico como tales, fueron consideradas como errores de conciliación10. Una de las causas más frecuentes relacionadas con estos errores fue la presencia de enfermedades concomitantes y polimedicación, fruto de una mayor expectativa de vida de los pacientes. Concretamente, a partir de los 75 años la tasa de pacientes con enfermedades crónicas aumenta, lo que provoca que esta población sea especialmente susceptible a ser atendida por diferentes profesionales sanitarios, con la consecuente aparición de polimedicación, mayor riesgo de reacciones adversas a medicamentos, mal cumplimiento y aumento de ingresos hospitalarios11–13.
Los objetivos de este estudio fueron los siguientes: continuar con el proceso de conciliación en pacientes mayores de 75 años de nuevo ingreso, tipificar las discrepancias, cuantificar su incidencia y establecer su gravedad, identificar y analizar las prescripciones potencialmente inapropiadas según los criterios Screening Tool of Older Person's potentially inappropriate Prescriptions/Screening Tool to Alert doctors to the Right indicated Treatment (STOPP/START) y las interacciones farmacológicas. Por último, ampliar el proceso de conciliación al alta de los pacientes adscritos a los servicios de Cardiología y Neumología.
Material y métodosEl proyecto se desarrolló desde octubre de 2013 a septiembre de 2014 y se trató de un estudio observacional, descriptivo y retrospectivo realizado en un hospital general de segundo nivel que cuenta con un promedio de 365 camas. En junio de 2011 se puso en marcha en el hospital un proyecto de mejora denominado «Conciliación de la medicación al ingreso en los pacientes mayores de 75 años» como parte de los objetivos institucionales del Contrato Programa de 2011 del Servicio Madrileño de Salud14, además de estar encuadrado dentro de la estrategia del Uso Racional del Medicamento y Seguridad del Paciente15–17 y dar continuidad al Programa de Atención al Mayor Polimedicado18. En junio de 2013 se firmó un compromiso de participación en el proyecto europeo «Implementación de prácticas seguras PaSQ: Conciliación de la medicación», de modo que en octubre de ese año se formó un equipo multidisciplinar, compuesto por un farmacéutico adjunto (responsable del área de Conciliación), miembros de Dirección Médica (director médico), facultativos (jefe del Servicio de Neumología y jefe del Servicio de Cardiología), personal de enfermería (supervisora de Farmacia y supervisora de Neumología), Servicio de Calidad (jefe del servicio), Servicio de Informática (responsable del servicio) y un representante de los pacientes.
Se definió la población candidata: se mantuvo la conciliación al ingreso en pacientes mayores de 75 años que permanecieran ingresados al menos durante 48h y que aportaran una información completa y suficiente para el estudio, y se amplió el proceso de conciliación al alta en los pacientes ingresados en los servicios de Cardiología y Neumología ya que solo suponían el 1-2% de los pacientes totales ingresados en el hospital.
Diariamente el farmacéutico responsable del área de conciliación seleccionó a los pacientes candidatos; para la elaboración de la lista de medicación crónica del paciente utilizó la prescripción de Atención Primaria (visor HORUS®), la historia clínica electrónica del hospital (Selene®), los informes procedentes de hospitalizaciones previas, de residencias o de otros hospitales, y finalmente se confirmaron todas estas fuentes mediante la entrevista clínica con el paciente y/o familiares/cuidador. Toda la información anterior se recogió en un impreso normalizado de conciliación y a través de él se comparó la medicación habitual del paciente con la medicación prescrita en la orden médica al ingreso para detectar y resolver las discrepancias encontradas. Para su clasificación se siguió el algoritmo propuesto por el «Documento de Consenso en Terminología y Clasificación en Conciliación de la Medicación»9. Se habilitó en la aplicación informática Selene® una «Nota Farmacia Conciliación» para poder aclarar las discrepancias no justificadas con el médico responsable del paciente; de este modo, al quedar incluidas en la historia clínica el personal de enfermería también pudo consultarlas. Al día siguiente el farmacéutico revisó las órdenes médicas de aquellos pacientes en los que existían discrepancias notificadas al médico para ver su aceptación o rechazo. Se consideró error de conciliación cuando el médico modificó el tratamiento y corrigió la diferencia entre la medicación habitual del paciente y la prescrita en la orden médica del ingreso por no existir justificación clínica alguna.
En el proceso de conciliación al alta se llevó a cabo la comparación del informe de alta con la lista de medicación que se obtuvo al ingreso, así como con las órdenes médicas activas prescritas durante la hospitalización del paciente. En este caso la aclaración con el médico de cualquier discrepancia detectada se hizo vía telefónica. A todos los pacientes que ingresaron en los servicios de Cardiología y Neumología se les hizo entrega, en el momento de la entrevista del ingreso, del tríptico «Programa de información de medicamentos al alta hospitalaria», basado en el utilizado por el Programa de Atención al Mayor Polimedicado18, donde aparte de informar sobre las condiciones generales de uso de los medicamentos también se les indicaba dónde estaba ubicado el Servicio de Farmacia para que el paciente o su familiar, una vez que le dieran el alta, se dirigiera a la farmacia para que se le entregara la hoja de «Planificación horaria del tratamiento», extraída del programa InfoWin®. A través de esta hoja se explicaba qué medicamentos habían sido pautados, para qué servían (indicación), la dosis, el horario y la pauta de administración.
La evaluación de la gravedad de los errores de conciliación se hizo mediante la adaptación que realizaron Gleason et al. de la escala del National Coordinating Council for Medication Error Reporting and Prevention para el proceso de conciliación10.
Una vez aclaradas las discrepancias con el médico responsable, se procedió al registro de la actividad del proceso de conciliación en la base de datos elaborada de manera conjunta con el Servicio de Informática.
Para la detección de prescripciones potencialmente inadecuadas en pacientes mayores se siguió la clasificación propuesta por Gallagher et al. y adaptada y traducida al español por Delgado Silveira et al.19, y mediante la «Nota Recomendación Farmacéutica», creada en el programa de prescripción electrónica, se comunicaron al médico para que valorara la suspensión del tratamiento u otra alternativa.
De la clasificación establecida por la base de datos BOT PLUS® del Consejo General de Colegios Oficiales de Farmacéuticos se seleccionaron aquellas interacciones catalogadas como interacción importante y ampliamente estudiada en clínica e interacción importante, aunque solo descrita en casos aislados. Las interacciones localizadas se comunicaron al facultativo mediante una breve descripción de la interacción y una recomendación escrita en la «Nota Farmacia Interacciones», también ubicada en el apartado de «Notas de Selene®».
Se calcularon los indicadores establecidos por el Servicio Madrileño de Salud por consenso entre los coordinadores de cada uno de los hospitales de la Comunidad Autónoma de Madrid.
ResultadosEl número de pacientes conciliados fue 818, de los cuales 40 también fueron conciliados al alta. El 55,6% (455) de ellos fueron mujeres; la media de edad fue de 85,2 años, con un promedio de medicamentos crónicos de 8,1. Los fármacos evaluados fueron 8.896, lo que correspondió a una media de 10,9 fármacos por paciente. El grado de cobertura del programa de conciliación fue del 8,3% respecto al total de pacientes ingresados en el hospital (9.853), teniendo en cuenta la población diana (pacientes mayores de 75 años: 1.932); la cobertura del programa fue del 42,3%.
Se detectaron un total de 1.517 discrepancias (1,9 por paciente), de las cuales 369 tuvieron que ser aclaradas con el médico prescriptor (360 en el momento del ingreso y 9 en el alta). Un 35,6% (128) de las discrepancias quedaron sin resolver por el médico durante el proceso de conciliación al ingreso; no fue así en el alta, donde todas pudieron quedar resueltas (tabla 1). Los errores de conciliación detectados por paciente conciliado fueron el 23,4% (191) en el ingreso y el 22,5% (9) al alta. El total de errores detectados en el estudio fue de 200; la mayoría se debieron a la omisión de un medicamento crónico del paciente (75,4% [144] en el ingreso y 44,4% [4] al alta), seguido de la prescripción de una dosis, vía o frecuencia errónea (18,3% [35] en el ingreso y 33,3% [3] en el alta), tal y como se puede observar en la tabla 2.
Tipos de discrepancias no justificadas
| Errores de conciliación (discrepancias no justificadas) | ||||
|---|---|---|---|---|
| Descripción | Ingreso | Alta | ||
| n | % | n | % | |
| Omisión de medicamento | 144 | 75,4 | 4 | 44,4 |
| Diferente dosis, vía o frecuencia de un medicamento | 35 | 18,3 | 3 | 33,3 |
| Prescripción incompleta | 1 | 0,5 | 0 | 0 |
| Medicamento equivocado | 7 | 3,7 | 0 | 0 |
| Inicio de medicación | 4 | 2,1 | 2 | 22,2 |
| Total errores de conciliación | 191 | 100 | 9 | 100 |
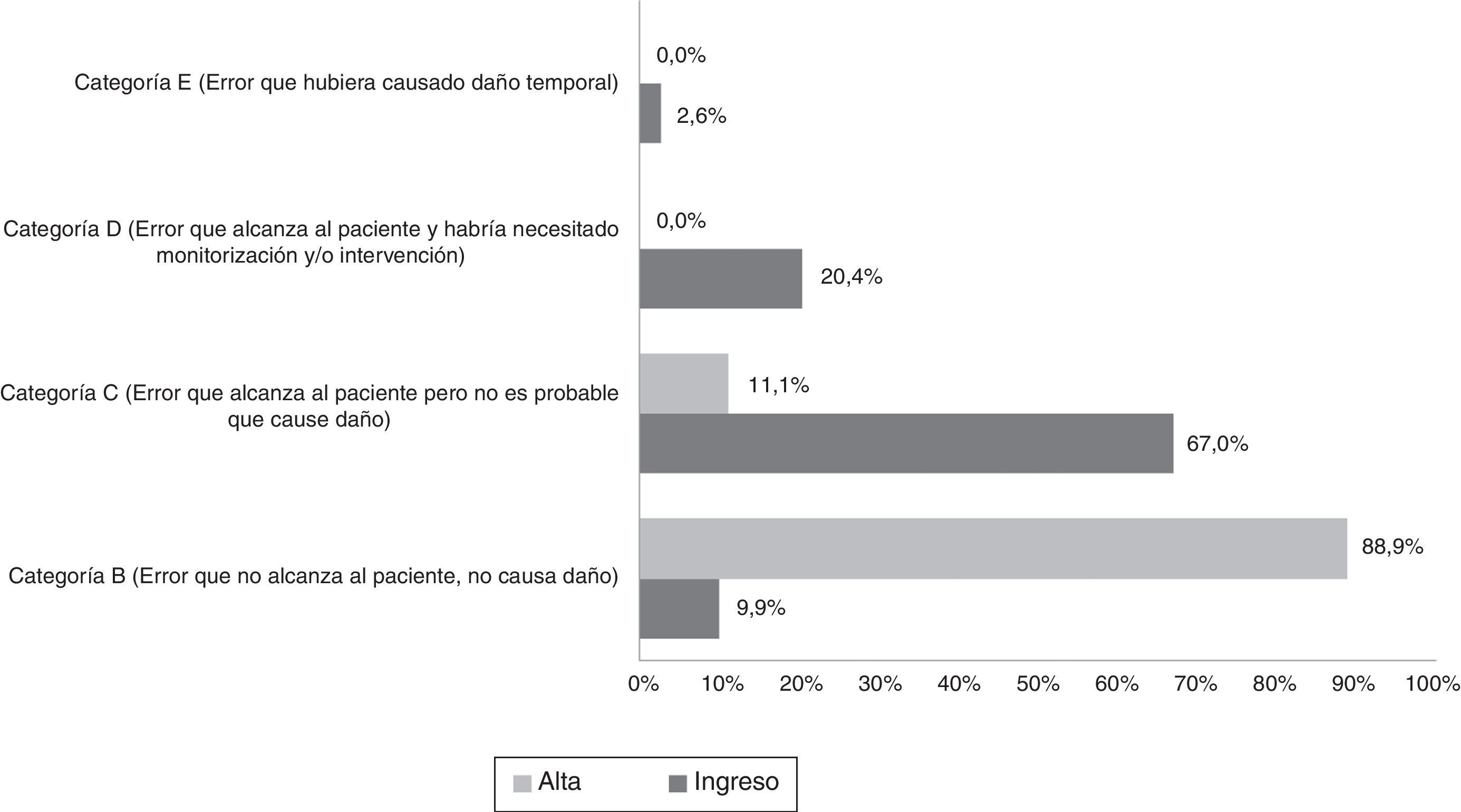
Al analizar la gravedad se observó que la mayoría de los errores en el ingreso fueron de tipo C, es decir, que alcanzó al paciente pero no era probable que causara daño; por otro lado, en el momento del alta destacó el tipo B, donde el error no llegó al paciente (fig. 1).
El porcentaje de pacientes con error de conciliación fue de un 19,2% (157) en el ingreso y de un 17,1% (7) en el momento de alta. Por otro lado, el porcentaje de medicamentos que se vieron afectados llegó al 2,2% (191/8.896) en el ingreso y al 0,1% (9/9.114) en el alta. A todos los pacientes que fueron conciliados al alta se les entregó la hoja de información de medicación.
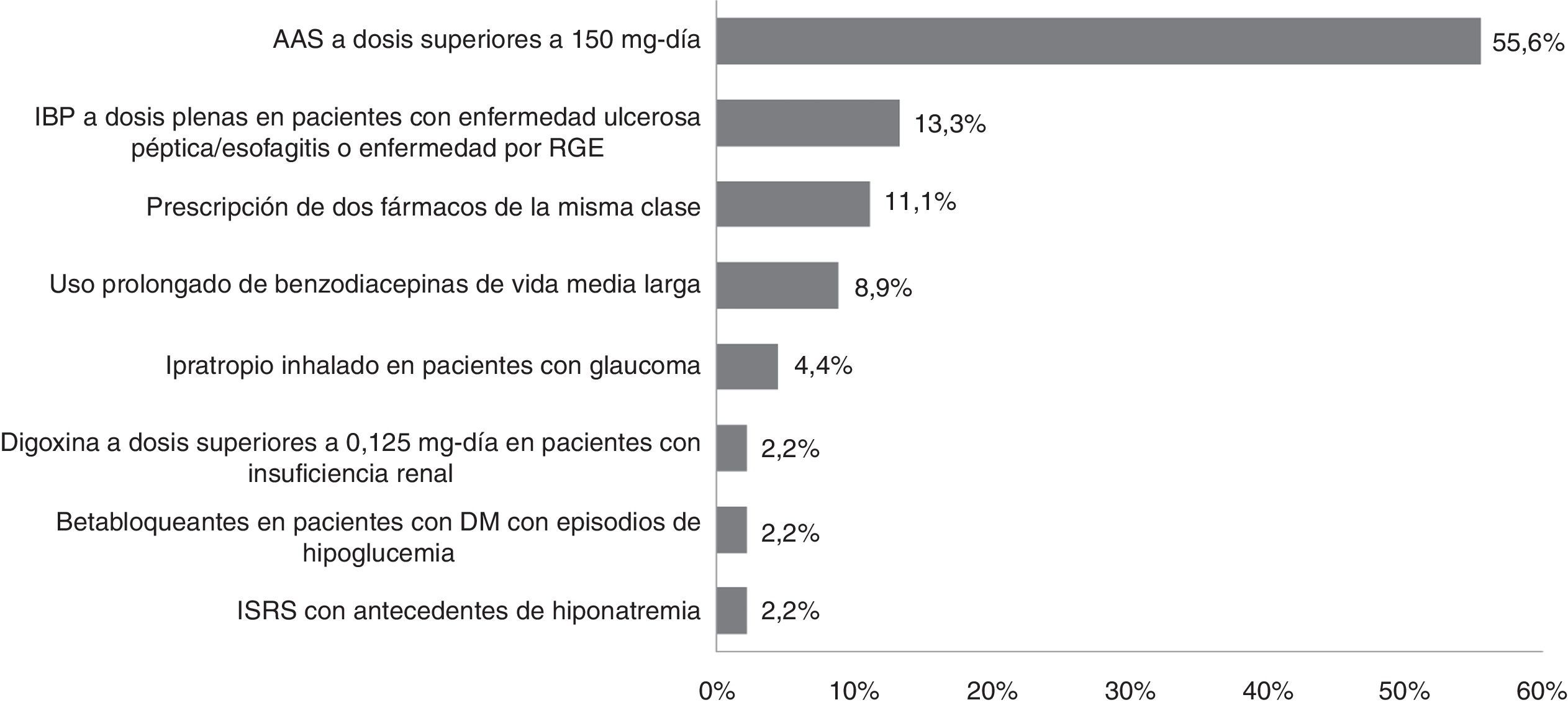
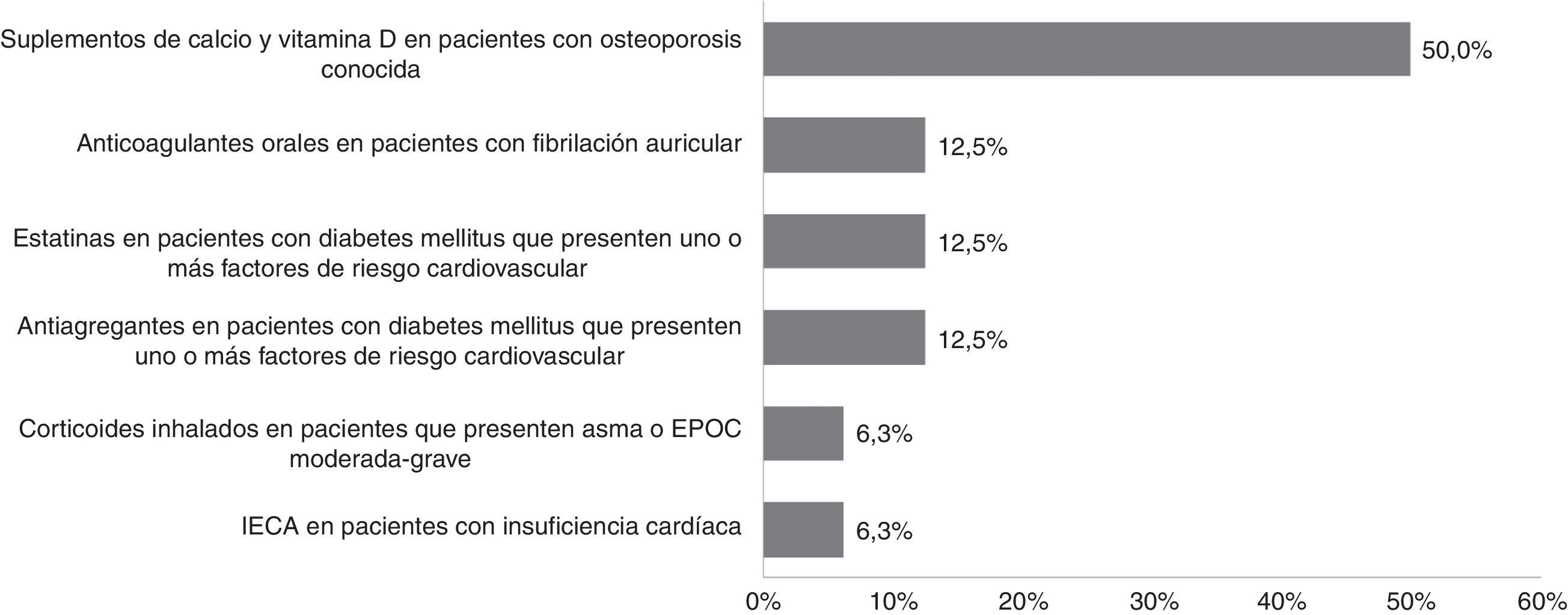
Durante el período de estudio las prescripciones potencialmente inadecuadas según los criterios STOPP/START fueron 61 e implicaron a 49 pacientes, lo que supuso el 6,0% de los pacientes conciliados. De entre los criterios STOPP, el más prevalente fue la prescripción de ácido acetilsalicílico a dosis superiores a 150mg/día (55,6% [25]), reflejado en la figura 2. De entre los criterios START, la recomendación más enviada (50,0% [8]) fue la de iniciar tratamiento con suplementos de calcio y vitamina D en pacientes con osteoporosis, tal y como muestra la figura 3.
El número de interacciones farmacológicas interceptadas con repercusión clínica fue de 116, afectando al 11,8% (96) de los pacientes conciliados. La interacción que mayor número de veces se identificó fue la de clopidogrel y omeprazol (46,6% [54]) (fig. 4).
DiscusiónEn este estudio la mayoría de los pacientes fueron mujeres, dato que coincide con los de otras publicaciones, donde los valores suelen estar entre el 50-65%10,20–25; esta mayor proporción de mujeres puede ser explicada por su mayor esperanza de vida. El grado de cobertura no queda reflejado en la mayoría de los estudios ni la forma de calcularlo es homogénea, si bien la mayor parte lo calcula respecto a la población diana; en este caso, el valor obtenido es bajo respecto a estudios que consiguen alcanzar casi el 92% de cobertura24,26. El promedio de medicamentos que los pacientes tomaban de forma crónica es superior al indicado en la mayoría de los estudios, ya que esta cifra solo es sobrepasada por 2 trabajos27,28, por lo que podemos decir que se trató en su mayoría de pacientes polimedicados.
Respecto a las discrepancias no resueltas, en muchos artículos las desestiman o no las cuantifican; sin embargo, cabe destacar que aunque no constituyen un error en sí mismas, sí generan una situación de riesgo que puede contribuir a un error en el futuro y deberían ser tenidas en cuenta. Como en otros estudios, el error de conciliación por excelencia, tanto en el ingreso como en el alta, fue el de omisión de un medicamento crónico, seguido de una variación en la dosis, vía o frecuencia20,29–32.
La mayoría de los errores de conciliación detectados no hubieran provocado daño en el paciente en el momento del ingreso, tal y como ocurre en otros estudios22,24, mientras que en el momento del alta el error no llegó al paciente como aparece reflejado en otros artículos31,33. El porcentaje de pacientes con errores de conciliación fue más bajo que en la mayoría de los artículos publicados, tanto en el ingreso como en el alta.
La proporción de prescripciones inadecuadas en los pacientes del estudio fue baja respecto a lo consultado en la bibliografía, y el criterio STOPP más frecuente fue la duplicidad de fármacos, mientras que Gomez-Lobon et al.34 obtienen, al igual que en este estudio, que la prescripción de ácido acetilsalicílico a dosis superiores a 150mg al día es la mayoritaria. El principal criterio START obtenido no fue el predominante en otros estudios publicados. En cuanto a las interacciones, la combinación de clopidogrel y omeprazol también aparece como la más frecuente en otro artículo35.
Como conclusión podemos afirmar que los errores de conciliación son frecuentes pero evitables, por lo que la implantación de programas de conciliación supone una garantía de seguridad para el paciente y un estándar de calidad dentro de los centros sanitarios. Es fundamental que el proceso de conciliación se extienda al momento del alta, pues el paciente en su domicilio es especialmente vulnerable a estos errores, de ahí que la formación de los equipos multidisciplinares deba incluir a los profesionales de Atención Primaria con el objetivo de conectar los diferentes niveles asistenciales. Precisamente se plantea poner en marcha en el futuro, como estrategia para la coordinación entre los equipos de Atención Primaria y Especializada, una vía de contacto a través del correo corporativo de cada uno de los centros de salud de nuestra área y el farmacéutico responsable del proceso de conciliación, con el objetivo de resolver cualquier duda de la medicación habitual del paciente prescrita en Atención Primaria. El indicador de calidad a medir sería el número de contactos establecidos con los médicos de Atención Primaria para la resolución de dudas del tratamiento crónico. Otra línea de mejora es que los médicos de este nivel asistencial puedan tener acceso a las notas de conciliación que lleva a cabo el farmacéutico y que deja escrito en el evolutivo del paciente durante el ingreso. Por otro lado, consideramos que debe englobarse dentro de la conciliación el desarrollo de la cultura de seguridad en la prescripción mediante el análisis sistemático de los fármacos STOPP/START y la detección de interacciones medicamentosas.
FinanciaciónEste trabajo no recibió ninguna financiación externa específica.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Trabajo premiado durante la conferencia PaSQ Safe Clinical Practices Implementation. Ministerio de Sanidad, Servicios Sociales e Igualdad. Madrid, 21 de octubre de 2015.