La revascularización carotídea mediante angioplastia y stent (ASC) es un procedimiento eficaz en la prevención del ictus isquémico, pero con una morbimortalidad periprocedimiento muy discutida en los diferentes estudios realizados al respecto.
MétodosSe analizan los resultados (epidemiología, tipo de indicación, grado de estenosis residual y complicaciones periprocedimiento) de las ASC realizadas en el Hospital Universitario Virgen de la Arrixaca entre enero de 2006 y abril de 2009. Todos los pacientes sometidos a ASC fueron preseleccionados y seguidos por neurólogos, y siguieron un protocolo médico estricto para la realización del procedimiento. Todas las ASC fueron llevadas a cabo por un equipo formado por dos intervencionistas, un anestesista y un enfermero.
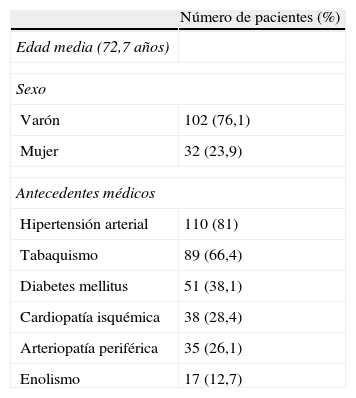
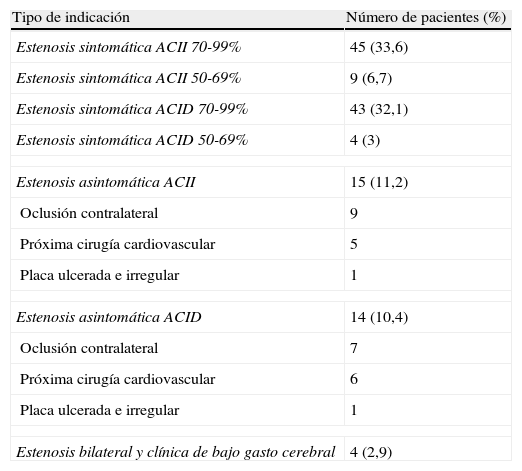
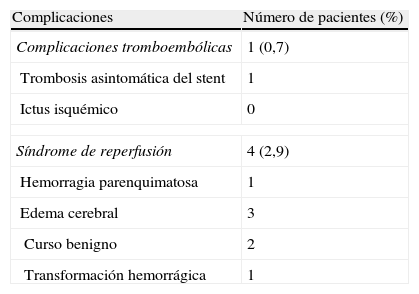
ResultadosSe realizaron 134 ASC. La edad media de nuestros pacientes fue de 72,7 años, con predominio del sexo masculino (75%). Las patologías más prevalentes fueron la hipertensión arterial (81%), el tabaquismo (66,4%), y la diabetes (38,1%). La indicación de RC más frecuente fue la estenosis carotídea sintomática con grado de estenosis 75-99%, tanto izquierda (33,6%) como derecha (32,1%), seguida de las estenosis asintomáticas asociadas a factores de riesgo (11,2% en el lado izquierdo y 10,4% en el lado derecho). En 132 de las 134 ASC (98,5%) se consiguió un grado de estenosis residual menor al 30%. Cinco pacientes (3,7%) presentaron complicaciones relacionadas con el procedimiento, de las cuales cuatro correspondieron a diferentes presentaciones clínicas del síndrome de reperfusión y una, a una trombosis asintomática del stent.
ConclusionesLa ASC es una técnica compleja que debe ser llevada a cabo por especialistas con una capacitación adecuada. La realización de un número mínimo de procedimientos al año, y la existencia de un protocolo de ingreso controlado por Neurología son condiciones imprescindibles para una tasa de complicaciones. En estas circunstancias, la morbimortalidad de la técnica no es superior a la de la endarterectomía.
Carotid revascularisation (CR) using angioplasty and stent (ASC) is an effective procedure in the prevention of ischaemic stroke, but with a controversial morbidity and mortality in the different studies conducted in this field.
MethodsThe results of the ASCs performed in the Virgen de la Arrixaca University Hospital (Murcia) between January 2006 and April 2009 were analysed (epidemiology, indication, grade of residual stenosis and procedure complications). All patients subjected to ASC were pre-selected and followed up by neurologists, and they followed a strict medical protocol for performing the procedure. All ASCs were performed by a team consisting of two surgeons, an anaesthetist and a nurse.
ResultsA total of 134 ASC were performed. The mean age of our patients was 72.7 years, with the large majority (75%) being male. The most prevalent diseases were, high blood pressure (81%), smoking (66.4%), and diabetes (38.1%). The most common indications for CR were symptomatic carotid stenosis with a level of stenosis of 75-99%, either in the left (33.6%) or right (32.1%), followed by asymptomatic stenosis combined with risk factors (11.2% in the left side and 10.4% in the right side). A level of stenosis less than 30% was achieved in 132 of the 134 ASC (98.5%). performed. Five patients (3.7%) had complications associated with the procedure, of which four were different clinical presentations of a re-perfusion syndrome and one an asymptomatic thrombosis of the stent.
ConclusionsASC is a complex technique that must be performed by appropriately trained specialists. The performing a minimum number of procedures per year and an admission protocol controlled by Neurology are essential conditions for a low rate of complications. Under these conditions, the morbidity and mortality of the technique is no higher than that of endarterectomy.
La revascularización carotídea (RC) es un procedimiento que ha demostrado en múltiples estudios su eficacia en la prevención primaria y secundaria del ictus. En la actualidad se realiza de forma rutinaria en muchos centros, siendo las dos técnicas más habituales la endarterectomía carotídea (EC) mediante exposición directa de la carótida a nivel cervical, y la angioplastia y stenting carotídeo (ASC), que se realiza habitualmente por vía endovascular percutánea.
Desde la publicación del estudio NASCET1 en 1991 hasta la actualidad, ambas técnicas han demostrado de forma concluyente su eficacia y seguridad en diferentes estudios de relevancia, existiendo sin embargo cierta polémica desde hace tiempo acerca de cuál de las dos técnicas es superior. Esta antigua discusión se ha vuelto a poner de actualidad en los últimos años, tras la publicación de varios estudios aleatorizados (EVA 3S, SPACE, CREST)2-4 que sugieren un porcentaje de complicaciones periprocedimiento significativamente superior tras la ASC, y que han sido muy criticados por sus criterios de inclusión, grado de experiencia de los centros, aspectos técnicos, protocolos de premedicación y realización del procedimiento, entre otros aspectos. Una revisión crítica acerca de estos estudios ha sido publicada recientemente5.
En este artículo se analizan los aspectos epidemiológicos, indicaciones y morbimortalidad asociada al procedimiento en la serie de casos constituida por los últimos 135 ASC realizados en el Hospital Universitario Virgen de la Arrixaca (HUVA), centro de referencia de la Región de Murcia para técnicas neurointervencionistas. Posteriormente se discuten estos resultados en el contexto de la discusión actual acerca de las diferentes técnicas de RC, proponiendo unas posibles conclusiones al respecto.
Pacientes y métodosPacientesEn el estudio se analizan las RC realizadas mediante ASC entre enero de 2006 y abril de 2009. Los pacientes fueron seleccionados para el procedimiento por neurólogos especialistas en enfermedades cerebrovasculares, siguiendo las indicaciones actuales más reconocidas de RC: a) estenosis sintomática entre 75-99% (medición NASCET), b) estenosis sintomática 50- 74%, o c) estenosis asintomática 75-99% con factores de riesgo asociados (oclusión carotídea contralateral, próxima cirugía cardiovascular de riesgo/extracorpórea, placa de riesgo angiográfico muy elevado). En nuestro hospital el Servicio de Cirugía Cardiovascular no realiza de forma habitual EC, por lo que los pacientes son remitidos directamente a ASC cuando se consideran subsidiarios de RC.
Protocolo de ingreso y realización de angioplastia y stenting carotídeoTodos los pacientes sometidos a ASC siguieron un protocolo para la realización del procedimiento, que se realiza de forma rutinaria en nuestro hospital para esta técnica e incluye: a) doble antiagregación preprocedimiento (75mg diarios de clopidogrel y 300mg diarios de AAS desde al menos cinco días antes del procedimiento); b) ingreso en planta el día anterior a la angioplastia; c) analítica básica de urgencia (bioquímica, hemograma y coagulación), ECG y radiografía de tórax; d) realización de ACS; e) observación hospitalaria durante dos días tras el procedimiento, con las primeras 24 horas en la Unidad de Ictus (salvo los pacientes que ingresaron previamente a la inauguración de la misma, que iban directamente a planta); f) alta; g) mantenimiento de la doble antiagregación durante un mes, y luego antiagregación simple de forma indefinida y h) seguimiento clínico y radiológico en consultas externas, con una revisión inicial al mes, otra a los 6 meses y luego periodicidad anual.
ProcedimientoTécnica de revascularización carotídea mediante angioplastia y colocación de stentUna vez que el paciente se encuentra en la sala de Neurorradiología Intervencionista, el procedimiento de ASC se realiza de forma estandarizada, siguiendo los siguientes pasos:
- 1.
Abordaje de la vía femoral.
- 2.
Confirmación angiográfica del grado de estenosis y selección de la mejor proyección radiológica para el tratamiento.
- 3.
Colocación de introductor largo en carótida común, a una distancia de 1-2cm del inicio de la estenosis.
- 4.
Posicionamiento y despliegue del filtro de protección.
- 5.
Predilatación con balón.
- 6.
Paso y despliegue del stent sobre la estenosis.
- 7.
Posdilatación con balón.
- 8.
Recogida del filtro.
- 9.
Controles angiográficos de la estenosis y circulación intracraneal. La elección del material adecuado para cada procedimiento, incluyendo introductor, catéteres, filtros, balones y stents se realiza de forma planificada previamente al procedimiento.
Todas las ASC se realizan siempre por dos neurorradiólogos intervencionistas, uno con experiencia en la técnica y otro en el proceso de aprendizaje de la misma. Siempre existe un anestesista presente, y es necesaria la ayuda de dos enfermeros, uno como asistente directo de la intervención en condiciones estériles y otro para preparar y ayudar con el material. Se realiza control EEG a lo largo del procedimiento mediante monitorización bilateral de 4 canales (dos por lado).
MedicaciónComo se indicó en el apartado anterior, los pacientes sometidos a ASC deben estar premedicados con dos agentes antiagregantes antes del procedimiento. Durante la realización de la técnica, una vez realizado el abordaje femoral y colocado el introductor, se anticoagula mediante bolo intravenoso de heparina sódica (dosis de 1mg/kg, habitualmente entre 5.000-7.000 unidades internacionales) para minimizar el posible riesgo de complicaciones tromboembólicas. Previamente a las maniobras de dilatación carotídea (con los balones o con el propio stent) se premedica con atropina (dosis de 0,6- 1mg en bolo) para evitar las posibles consecuencias del estímulo vagal (bradicardia, hipotensión, asistolia). Estas dosis de atropina se pueden repetir a criterio del anestesista en el caso de que haya transcurrido bastante tiempo entre las diferentes dilataciones o las dosis sean insuficientes.
Datos recogidosPara el objeto del estudio, en cada uno de los casos de ASC realizados se recogieron una serie de datos que se incluyeron en una base de datos informática: a) datos epidemiológicos, incluyendo sexo, edad, hipertensión arterial, diabetes mellitus, hipercolesterolemia, cardiopatía isquémica, enfermedad arterial periférica, tabaquismo y enolismo; b) tipo de indicación de RC: estenosis sintomática 75-99%, estenosis sintomática 50-74%, o estenosis asintomática 75-99% con factores de riesgo asociados (oclusión carotídea contralateral, próxima cirugía cardiovascular de riesgo/extracorpórea, placa de riesgo angiográfico muy elevado); c) grado de estenosis posprocedimiento: mayor o menor al 30% (porcentaje habitualmente considerado como éxito de la técnica); d) complicaciones relacionadas con el procedimiento: fenómenos tromboembólicos (accidente isquémico transitorio o ictus) y síndrome de hiperperfusión cerebral en sus diferentes presentaciones clínicas (síntomas neurológicos inespecíficos, edema cerebral, hemorragia parenquimatosa o subaracnoidea). Estas complicaciones se recogieron a lo largo el ingreso y en un control clínico en consultas externas realizado al mes de la realización del procedimiento.
ResultadosEntre enero de 2006 y abril de 2009 se realizaron 134 ASC en nuestro centro, con los resultados que se indican a continuación.
Epidemiología (tabla 1)La edad media de nuestros pacientes fue de 72,7 años, con predominio del sexo masculino (3 de cada 4 pacientes). Las patologías más prevalentes fueron la hipertensión arterial (81%), el tabaquismo (66,4%) y la diabetes (38,1%).
Indicaciones (tabla 2)La indicación de RC más frecuente en nuestra serie fue la estenosis carotídea sintomática con grado de estenosis 75-99%, tanto izquierda (33,6%) como derecha (32,1%), seguida de las estenosis asintomáticas asociadas a factores de riesgo (11,2% en el lado izquierdo y 10,4% en el lado derecho).
Indicaciones de revascularización carotídea
| Tipo de indicación | Número de pacientes (%) |
| Estenosis sintomática ACII 70-99% | 45 (33,6) |
| Estenosis sintomática ACII 50-69% | 9 (6,7) |
| Estenosis sintomática ACID 70-99% | 43 (32,1) |
| Estenosis sintomática ACID 50-69% | 4 (3) |
| Estenosis asintomática ACII | 15 (11,2) |
| Oclusión contralateral | 9 |
| Próxima cirugía cardiovascular | 5 |
| Placa ulcerada e irregular | 1 |
| Estenosis asintomática ACID | 14 (10,4) |
| Oclusión contralateral | 7 |
| Próxima cirugía cardiovascular | 6 |
| Placa ulcerada e irregular | 1 |
| Estenosis bilateral y clínica de bajo gasto cerebral | 4 (2,9) |
En 132 de las 134 ASC (98,5%) se consiguió un grado de estenosis residual menor al 30%.
Morbimortalidad periprocedimiento (tabla 3)Cinco pacientes (3,7%) presentaron complicaciones relacionadas con el procedimiento, de las cuales cuatro correspondieron a diferentes presentaciones clínicas del síndrome de reperfusión y una a un evento tromboembólico.
Morbimortalidad asociada al procedimiento (0-30 días)
| Complicaciones | Número de pacientes (%) |
| Complicaciones tromboembólicas | 1 (0,7) |
| Trombosis asintomática del stent | 1 |
| Ictus isquémico | 0 |
| Síndrome de reperfusión | 4 (2,9) |
| Hemorragia parenquimatosa | 1 |
| Edema cerebral | 3 |
| Curso benigno | 2 |
| Transformación hemorrágica | 1 |
La complicación tromboembólica consistió en una trombosis asintomática del stent, que se descubrió de forma incidental en una paciente tratada por una estenosis sintomática de la ACI derecha que reingresó un mes después por un episodio de edema agudo de pulmón y a la que se le realizó una angio-TC de troncos supraaórticos de control.
De los cuatro síndromes de reperfusión, tres ocurrieron en pacientes con oclusión carotídea contralateral. Uno de ellos fue una hemorragia cerebral inmediata pos-ASC que causó el exitus de la paciente, y los tres restantes se presentaron como edema cerebral pos-ASC. De estos tres dos presentaron una evolución benigna, con resolución progresiva y total del edema, y uno presentó una transformación hemorrágica tardía que le causó el fallecimiento. Estos casos han sido descritos en detalle por nuestro grupo en otra publicación6.
DiscusiónNuestra serie de 134 pacientes tratados mediante ASC muestra una morbimortalidad periprocedimiento de 3,7%, que se encuentra dentro del 6% recomendado para el procedimiento7 y es superponible a la de otros estudios previos como el SAPPHIRE7, el registro global de angioplastias8,9 o recientes series de casos de más de 100 pacientes10, siendo sin embargo menor a la encontrada en recientes estudios (como el EVA 3S, SPACE o CREST)2-4, que han contribuido a volver a crear incertidumbre acerca de la seguridad periprocedimental de esta técnica.
Nuestros resultados corroboran el hecho, ya claramente sugerido en revisiones previas11, de que la ASC es una técnica segura, siempre y cuando se realice dentro de unas “condiciones mínimas” referentes al grado de experiencia de los intervencionistas, condiciones anestésicas y de quirófano y existencia de unos protocolos de ingreso y realización de la técnica. Morbimortalidades cercanas al 10%, como las encontradas en los recientes estudios nombrados, se explican en nuestra opinión por el incumplimiento de estas condiciones mínimas.
Referente al grado de experiencia, en el HUVA se realizan una media de 50-60 ASC al año, que son realizadas siempre por un neurointervencionista con experiencia en la técnica, ayudado por otro en formación. Una vez que el segundo está formado, este empieza a formar a su vez a un tercero, que ocupa su lugar. Con este método siempre se asegura la presencia de alguien con experiencia en la técnica durante la intervención. El número de intervenciones necesario para considerar que alguien está capacitado para hacer la técnica puede discutirse, pero siempre se encontrará lejos del aceptado en estudios como el EVA 3S, donde se considera intervencionista cualificado para esta técnica a cualquiera que haya intervenido en 5 procedimientos en arteria carótida (si habían realizado 35 stents en otros TSA), 12 stents carotídeos a lo largo de su vida, o simplemente a quien esté tutorizado por alguien que cumpla estos requisitos. Lo mismo ocurre con el número mínimo de intervenciones anuales por hospital, que seguro que se encuentra muy alejado de la media de los centros incluidos en el EVA 3S (1,6 ASC al año).
La presencia de un anestesista en las intervenciones de ASC es también imprescindible, ya que permite sedar al paciente si es necesario, controlar los fenómenos vagales que ocurren en relación con el hinchado de los balones de angioplastia y el despliegue del stent (bradicardia, hipotensión, asistolia) y tratar otras posibles complicaciones que pueden aparecer durante el procedimiento en este tipo de pacientes pluripatológicos, como arritmias, angor, crisis hipertensivas, etc.12. En estudios como el EVA 3S no se especifica la presencia de anestesista en las intervenciones.
Un protocolo de ingreso controlado por neurólogos asegura en primer lugar una indicación correcta de RC, y es básico para instaurar una premedicación adecuada y realizar un adecuado seguimiento en planta y posteriormente en consultas externas. En el EVA 3S no se especifica, pero el control clínico fue probablemente llevado a cabo por cirujanos vasculares, diseñadores del estudio y presumiblemente con poca experiencia en la detección y diagnóstico de eventos cerebrovasculares. Por poner un ejemplo sería interesante conocer qué porcentaje de estos pacientes siguió un tratamiento adecuado con estatinas o inhibidores de la enzima de conversión de la angiotensina como parte del manejo de su enfermedad arterioesclerótica, o en qué porcentaje de ellos se realizó un control de imagen cerebral preprocedimiento para valorar la carga lesional isquémica y el riesgo de reperfusión asociado.
La realización de la técnica de una forma sistemática y rutinaria (en nuestro caso una media de una a dos intervenciones semanales) hace más difícil la aparición de complicaciones, al ser una técnica con la que todo el personal está familiarizado. La utilización de filtros de protección distal13,14, la doble antiagregación previa y la anticoagulación intraprocedimiento dificulta mucho las complicaciones tromboembólicas durante el técnica (ninguna en nuestra serie). En el EVA-3S, como se comentó anteriormente, la media de ASC es de 1,6 al año (50-60 al año en nuestro caso), y el 15-20% de los pacientes no llevaban doble antiagregación o no se utilizó filtro de protección.
En resumen, nuestra serie corrobora el hecho de que la ASC no es un procedimiento banal, sino una técnica que puede ser compleja y que debe ser llevada a cabo por especialistas con una capacitación adecuada, claramente superior a la requerida en estudios como el EVA-3S. También demuestra que es crítica la realización de un número mínimo de procedimientos al año, y la existencia de un protocolo de ingreso controlado por Neurología que incluya la optimización del tratamiento médico, el seguimiento y monitorización en la Unidad de Ictus y el alta precoz. La mejor medida de la eficacia de estos puntos y de las limitaciones de los criterios de inclusión utilizados en el EVA-3S o SPACE es la disparidad de resultados obtenidos en los diferentes estudios.
Al mismo tiempo, nuestros resultados también sugieren que a la hora de considerar cuál es la técnica óptima de RC hay que considerar las condiciones de cada hospital o centro en particular. La lucha por establecer cuál de las dos técnicas es mejor no parece tener sentido cuando los estudios demuestran que la morbimortalidad varía de acuerdo a las condiciones y experiencias de cada centro. Así mismo, este conflicto puede hacer olvidar el punto clave de que ambas técnicas, en unas condiciones determinadas, son seguras y efectivas en el tratamiento de la enfermedad carotídea.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.