La parálisis de la musculatura abdominal es una complicación infrecuente de la infección por herpes zóster (HZ) y se manifiesta en forma de distensión abdominal con abombamiento unilateral en el lado afectado. Tras un primer caso de parálisis de la musculatura abdominal que pudimos comunicar en 20091 se han analizado todos los casos de HZ atendidos en una consulta de atención primaria que afectaran a dermatomas desde D10 a L1. El objetivo era determinar las características de la parálisis de musculatura abdominal posherpes zóster en cuanto a su frecuencia, distribución por sexo y rangos de edad, grado de parálisis en caso de existir, relación con los datos electromiográficos y recuperación.
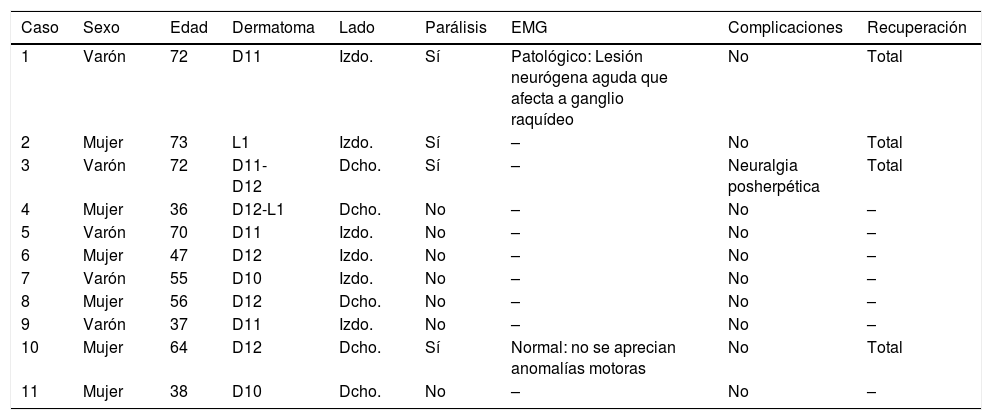
Se han recogido todos los casos de HZ con afectación de dermatomas de D10 a L1 de una consulta de atención primaria que han ocurrido entre el primer caso de 2008 y abril de 2016. En total se han atendido 11 casos. Por rangos de edad 4 casos con menos de 50 años (36,3%), 4 entre 51 y 70 (36,3%) y 3 con más de 70 años (27,2%) (tabla 1). La parálisis ha ocurrido en 4 de los 11 casos (36,3%) (Fig. 1). En 3 casos son mayores de 70 años y en un caso con 64 años. No se ha encontrado ninguna relación entre el tamaño de la erupción cutánea y la aparición de parálisis. De hecho uno de los casos con mayor parálisis (caso 2) tuvo muy poca expresión cutánea.
Características clínicas de los casos
| Caso | Sexo | Edad | Dermatoma | Lado | Parálisis | EMG | Complicaciones | Recuperación |
|---|---|---|---|---|---|---|---|---|
| 1 | Varón | 72 | D11 | Izdo. | Sí | Patológico: Lesión neurógena aguda que afecta a ganglio raquídeo | No | Total |
| 2 | Mujer | 73 | L1 | Izdo. | Sí | – | No | Total |
| 3 | Varón | 72 | D11-D12 | Dcho. | Sí | – | Neuralgia posherpética | Total |
| 4 | Mujer | 36 | D12-L1 | Dcho. | No | – | No | – |
| 5 | Varón | 70 | D11 | Izdo. | No | – | No | – |
| 6 | Mujer | 47 | D12 | Izdo. | No | – | No | – |
| 7 | Varón | 55 | D10 | Izdo. | No | – | No | – |
| 8 | Mujer | 56 | D12 | Dcho. | No | – | No | – |
| 9 | Varón | 37 | D11 | Izdo. | No | – | No | – |
| 10 | Mujer | 64 | D12 | Dcho. | Sí | Normal: no se aprecian anomalías motoras | No | Total |
| 11 | Mujer | 38 | D10 | Dcho. | No | – | No | – |
EMG: electromiograma.
En todos los casos el diagnóstico fue clínico, tanto del herpes como de la parálisis abdominal evidenciada por distensión abdominal del lado afectado por el herpes. Se realizaron fotos de las lesiones cutáneas y de la parálisis en caso de existir y se siguió la evolución de todos los casos hasta su resolución. Se hizo una primera consulta de seguimiento para valorar la presencia de parálisis entre el 10.° y 15.° día tras la aparición de la erupción, y posteriormente cada mes en los casos en que se apreció parálisis. Si no se apreciaba parálisis en los 15 primeros días eran avisados para acudir a comunicar si apreciaban la aparición posterior de abombamiento abdominal. En todos los casos la distensión abdominal había desaparecido entre los 30 días y los 3 meses tras la erupción cutánea.
El electromiograma (EMG) se realizó en aquellos casos con parálisis que consintieron en la realización de esta exploración tras explicar que era una prueba que solo se indicaba para investigación, que podía ser molesta, y que no afectaba a la indicación del tratamiento ni a los resultados tras el mismo. El EMG se ha realizado en 2 de los 4 casos con parálisis. En el primer caso (caso 1) se demostró lesión neurógena aguda que afectaba al ganglio raquídeo. Presenta signos de lesión neurógena aguda, parcial, que afecta al nivel metamérico D11-D12 izquierdo (el nivel es aproximado por la superposición de la inervación en este territorio). Hay afectación de la musculatura inervada por el ramo anterior (oblicuo externo) y posterior (paraespinales) del nervio espinal, lo que indica que la lesión se origina en el ganglio raquídeo dorsal o proximal a este. Se realizó ecografía abdominal que fue normal. Los hallazgos del examen físico, ecografía y EMG permiten atribuir la distensión abdominal a la parálisis de los músculos oblicuos izquierdos por lesión de los axones motores correspondientes al 11.° nervio intercostal. En el segundo caso en que se realizó EMG (caso 10), a pesar de tener parálisis y abombamiento abdominal, que no se apreció inicialmente pero que fue manifestándose y haciéndose evidente a partir del día 10, no se encontraron anomalías motoras en el EMG. Sí se observan datos de lesión sensitiva en niveles dermatómicos entre D10 y L1-L2 derechos, con máxima expresión en D12 correspondiendo con el área de afectación cutánea.
En la mayoría de los casos no se necesitaron más intervenciones que el seguimiento clínico tras el diagnóstico y tratamiento hasta la resolución completa, tanto de las lesiones cutáneas como de la parálisis o de otras complicaciones como la neuralgia posherpética que solo apreciamos en un caso (caso 3). Hay que destacar que en uno de los casos (caso 2), antes de acudir a nuestra consulta, la paciente estuvo ingresada durante 7 días por el cuadro de dolor subcostal y abdominal acompañado del abultamiento en hemiabdomen izquierdo. Se le realizaron analíticas, ecografía, TAC abdominal y colonoscopia que no presentaron alteraciones. Durante el ingreso tuvo una leve erupción vesiculosa en territorio L1, muy discreta y solo en la zona anterior, que pasó desapercibida y no orientó al diagnóstico y que pudimos observar tras el alta en fase de costra. El diagnóstico al alta fue de dolor abdominal de etiología no filiada con resolución espontánea.
Entre las afectaciones neurológicas del HZ se incluyen las neuropatías motoras periféricas. La neuropatía motora somática periférica se produce en el 1-5% de los casos de HZ, y es el resultado de la infección viral a nivel del asta anterior de la médula espinal a consecuencia de la diseminación neural del virus de la varicela zóster desde los ganglios de las raíces dorsales. Puede ocurrir a cualquier nivel, y los síntomas se desarrollan habitualmente 2 semanas después de la aparición de la erupción cutánea en el segmento correspondiente, siendo difícil detectar clínicamente la afectación torácica y abdominal. La evolución suele ser favorable, persistiendo debilidad muscular solo en un 20% de los casos2.
Son muy pocos los casos similares publicados3–7. La frecuencia estimada de parálisis de la musculatura abdominal es del 0,17%, según la serie de Thomas y Howard, que revisaron las historias de 1.210 pacientes con diagnóstico de HZ cutáneo, encontrando 61 con compromiso motor, y de estos, solo 2 con debilidad de los músculos abdominales, aunque no tenían comprobación electromiográfica8.
En resumen, el HZ es una enfermedad relativamente frecuente. La parálisis muscular y la distensión abdominal como consecuencia de la afectación de metámeras D10 a L1 puede ocurrir, especialmente en personas mayores, independientemente del grado de afectación cutánea. Antes de establecer la distensión abdominal como consecuencia de la parálisis conviene descartar, fundamentalmente con una adecuada exploración, la presencia de masas o visceromegalias que pudiesen dar una sensación similar. También tener presente los posibles antecedentes de intervenciones quirúrgicas previas que pudieran dar lugar a una autentica hernia de pared.
El conocer esta complicación y el avisar a los pacientes de que puede aparecer durante la erupción cutánea o en las 2-6 semanas posteriores puede evitar intervenciones innecesarias, costosas y en ocasiones no exentas de riesgos. Según lo que hemos observado en nuestra serie se les puede tranquilizar explicando que la resolución suele ser completa pasadas unas semanas.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.