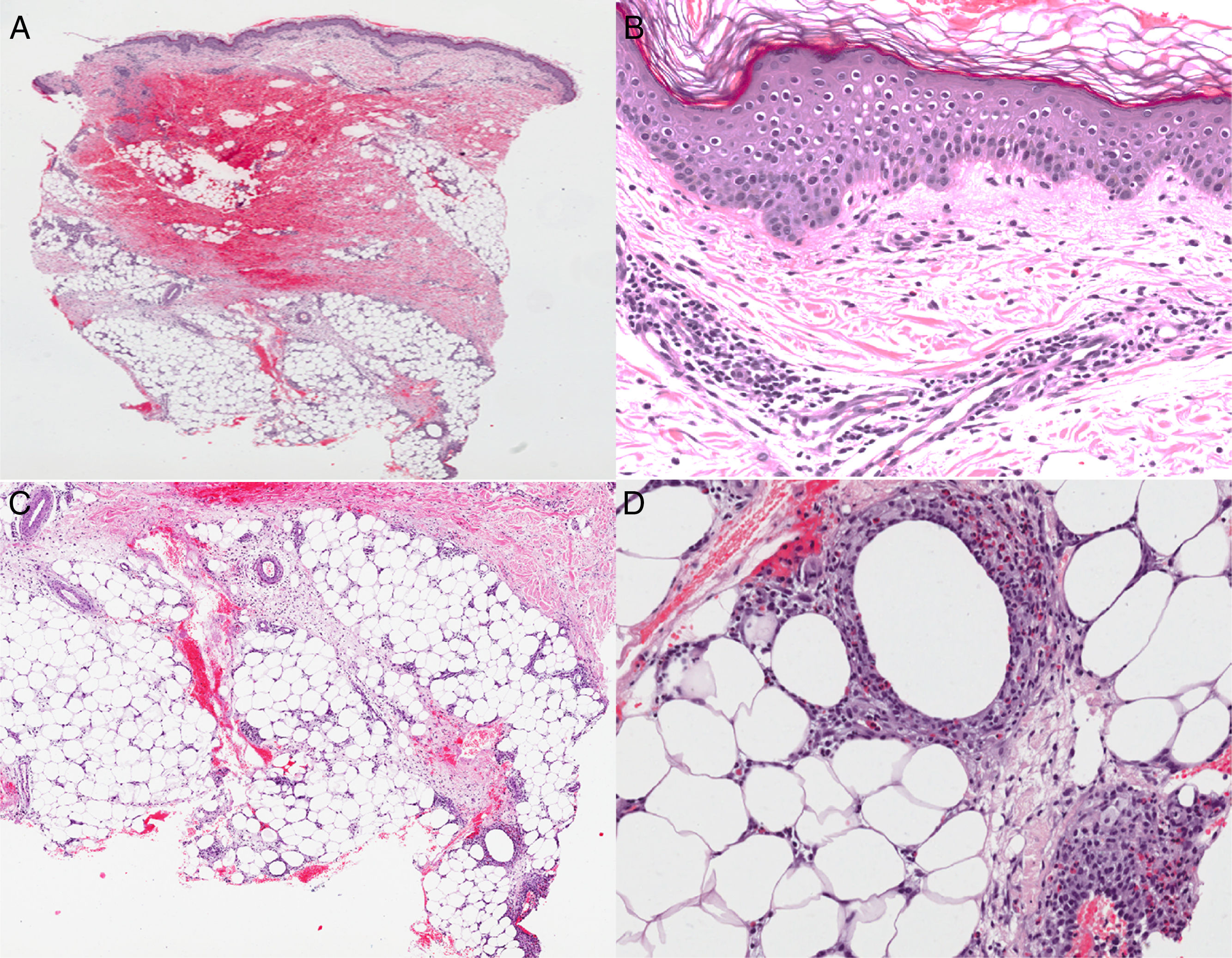
La paniculitis eosinofílica (PE) es un tipo de paniculitis poco frecuente de etiología desconocida, caracterizado por un infiltrado inflamatorio acompañado de numerosos eosinófilos en el tejido celular subcutáneo. Presentamos un caso de PE recurrente asociada a hipocomplementemia y paraproteinemia. Se trata de una mujer de 76 años, de raza caucásica, con antecedente de adenocarcinoma de colon derecho 11 años previos, que fue tratada mediante hemicolectomía con posterior quimioterapia adyuvante, y sin evidencia de recidivas durante el seguimiento. No presentaba otro antecedente de interés. Consultó a urgencias por brotes recurrentes y migratorios de placas inflamatorias muy dolorosas en miembros inferiores, desde hacía 3 años, no asociaba fiebre ni otro tipo de sintomatología durante los episodios. Fue tratada con antibióticos, en múltiples oportunidades, con diagnóstico de celulitis infecciosa, sin experimentar mejoría. Durante la exploración física se evidenció una placa inflamatoria, de aproximadamente 10×15cm, localizado en el borde externo del muslo izquierdo (fig. 1). Se realizó biopsia para estudio histopatológico y microbiológico; se descartó infección por bacterianas, hongos y parásitos; en la histopatología mostró una epidermis sin alteraciones, en la dermis reveló un edema leve con un infiltrado inflamatorio linfohistiocitario perivascular superficial y aislados eosinófilos, a nivel del tejido celular subcutáneo el infiltrado inflamatorio se acompañó de abundantes eosinófilos tanto septal como lobular (mixto) (fig. 2), no se evidenciaron figuras en llama. En las pruebas complementarias destacaba: proteína C reactiva ultrasensible de 11,34mg/dl (normal: 0-0,5); velocidad de sedimentación globular (VSG) de 78mmN (1-20); el proteinograma mostró banda monoclonal en la región gamma (paraproteinemia) (IgG lambda); hipocomplementemia con C3: 25,6mg/dl (normal: 83-175); C4: <1,67mg/dl (normal: 15-45); beta-2-microglobulina 4,32μg/ml (normal: 0,8-3,1); leve descenso de inmunoglobulina M: 32mg/dl (normal: 65-280); resto de exámenes normales, incluido: hemograma, coagulación, bioquímica, factor reumatoide, hormonas tiroideas, marcadores tumorales, VHB, VHC, VIH y autoinmunidad. Finalmente se llegó al diagnóstico de PE recurrente. Se pautó prednisona oral (dosis inicial de 0,5mg/kg/día), en pauta descendente durante 3 semanas, experimentando respuesta completa con desaparición de la placa inflamatoria.
A) Leve infiltrado perivascular superficial dérmico y subcutáneo. B) La epidermis no muestra alteraciones y el infiltrado dérmico es linfohistiocitario con algunos eosinófilos. C) La hipodermis muestra un infiltrado septal y lobular (mixto). D) El infiltrado en el panículo se acompaña de abundantes eosinófilos pero sin figuras en llama.
La PE descrita primero por Burket y Burket en 1985 se presenta con mayor frecuencia durante la tercera o a partir de la sexta década de vida, con mayor incidencia en el sexo femenino1, sin predilección por la raza. Clínicamente se presenta como nódulos, pápulas, pústulas o placas. Afecta principalmente las extremidades, el tronco y la cara; pueden ser lesiones únicas o múltiples. En la histopatología, tanto los septos y los lóbulos adiposos se encuentran infiltrados intensamente con eosinófilos asociado a otras células inflamatorias, pueden evidenciarse figuras en llama. No es considerada como una enfermedad en sí misma, sino representa un patrón de reacción histopatológica, debida generalmente a un trastorno sistémico1, y entre estos se incluyen: eritema nudoso, vasculitis mediando por inmunocomplejos, vasculitis leucocitoclástica, dermatitis atópica, anemia refractaria, parotiditis crónica recurrente, reacción a fármacos, reacciones en sitios de inyección (como los casos reportados por exenatida), celulitis eosinofílica o síndrome de Wells, picaduras de insectos, toxocariasis, gnatostomiasis, infección por fasciola, VIH, neoplasias hematológicas, tumores sólidos, traumatismos y casos idiopáticos1–7.
Se ha descrito casos anecdóticos de paniculitis severas recurrentes con hipocomplementemia y paraproteínemia3. Estudios in vitro indicaron que las paraproteínas activaron el complemento directamente con descenso del mismo4 se sugirió que la hipocomplementemia probablemente se debe a la presencia de paraproteínas anormales, sin embargo se necesitaría un factor desencadenante como traumatismos local u otro tipo de estímulo para producir brotes de paniculitis3,4. Los adipocitos producen todos los componentes de la vía alternativa del complemento (C3, factor B y factor D), además tienen la capacidad de fijar C1q en su superficie; esto puede conllevar que en la presencia de paraproteínas, asociado a mínimo cambios locales, conllevaría a una activación del complemento desencadenando el proceso inflamatorio4. En el caso expuesto, los brotes de paniculitis se asociaban coincidentemente desde la fecha en que se detecta hipocomplementemia y paraproteinemia. Se ha postulado que la inmunodeficiencia, debido a enfermedades hematológicas u otros procesos sistémicos, inducen una producción excesiva de interleucinas (IL-4, IL-5) causando una respuesta inmune alterada con producción local predominante de eosinófilos2. Un mecanismo de reacción de hipersensibilidad retardada también ha sido considerado como causa de PE5. Entre los diagnósticos diferenciales se debería plantear la celulitis infecciosa, que usualmente asocia fiebre; la erisipela, la cual presenta bordes más definidos y sobreelevados; la paniculitis lúpica, y otros tipos de paniculitis (septal o lobulillar), que con frecuencia asocian comorbilidades infecciosas, inflamatorias e idiopáticas.
El tratamiento es difícil, el cuadro presenta muchas recurrencias, sin embargo algunos casos mostraron resolución espontánea. Se ha reportado buena respuesta al uso de corticoides sistémicos2, también al uso de dapsona6, entre otros. En nuestra paciente, al presentar paraproteínas en sangre, que asocian hipocomplementemia se ha planteado por parte de hematología iniciar tratamiento de la paraproteinemia.
Es importante el conocimiento de esta entidad, debido a que con frecuencia es confundida con una etiología infecciosa, instaurando tratamiento antibiótico sin experimentar mejoría. La ausencia de fiebre y el antecedente de mala respuesta previa a los antibióticos, nos deben plantear la sospecha de PE. La biopsia es fundamental para el diagnóstico, y el tratamiento oportuno permitirá rápida mejoría del brote.
Según nuestro conocimiento es el primer caso de PE recurrente asociada a hipocomplementemia y paraproteinemia.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.