La hospitalización a domicilio (HaD) se define como un modelo organizativo de actividad asistencial capaz de prestar a un paciente en su domicilio la atención especializada médica y cuidados de enfermería comparables a los que le serían dispensados dentro de un hospital. La asistencia del paciente, el consumo de recursos materiales y administrativos depende del hospital, del que dispone su infraestructura diagnóstica y terapéutica cuando sea requerida. La actividad de estas unidades debe definir una cartera de servicios, la selección de pacientes, la metodología de la actividad proporcionada y su sistema de evaluación. Comporta una actividad complementaria a la realizada en el propio hospital, desde donde son trasladados los pacientes a su domicilio para continuar sus cuidados hasta que sean dados de alta del régimen asistencial de HaD. Dentro de la enorme variedad de actividades asistenciales que pueden llevar a cabo las unidades de HaD, ocupa un lugar destacado por su frecuencia y características clínicas la atención a un determinado grupo de pacientes que sufren una agudización de EPOC (AEPOC)1.
Los objetivos generales de una unidad de HaD son:
- •
Contener el gasto sanitario y optimizar la gestión de los recursos existentes, disminuyendo el número de estancias (ingresos y reingresos) hospitalarias, manteniendo la calidad asistencial.
- •
Mejorar la efectividad de las terapias no farmacológicas.
- •
Reducir las complicaciones propias de la asistencia intrahospitalaria.
- •
Prestar servicios de salud en el domicilio, mejorando la calidad de vida y confort asistencial del enfermo, manteniéndolo en su entorno familiar y facilitar la educación para la salud y estimular los autocuidados.
- •
Actuar de nexo entre los distintos niveles asistenciales de primaria y especializada, asegurando la continuidad asistencial integral del paciente.
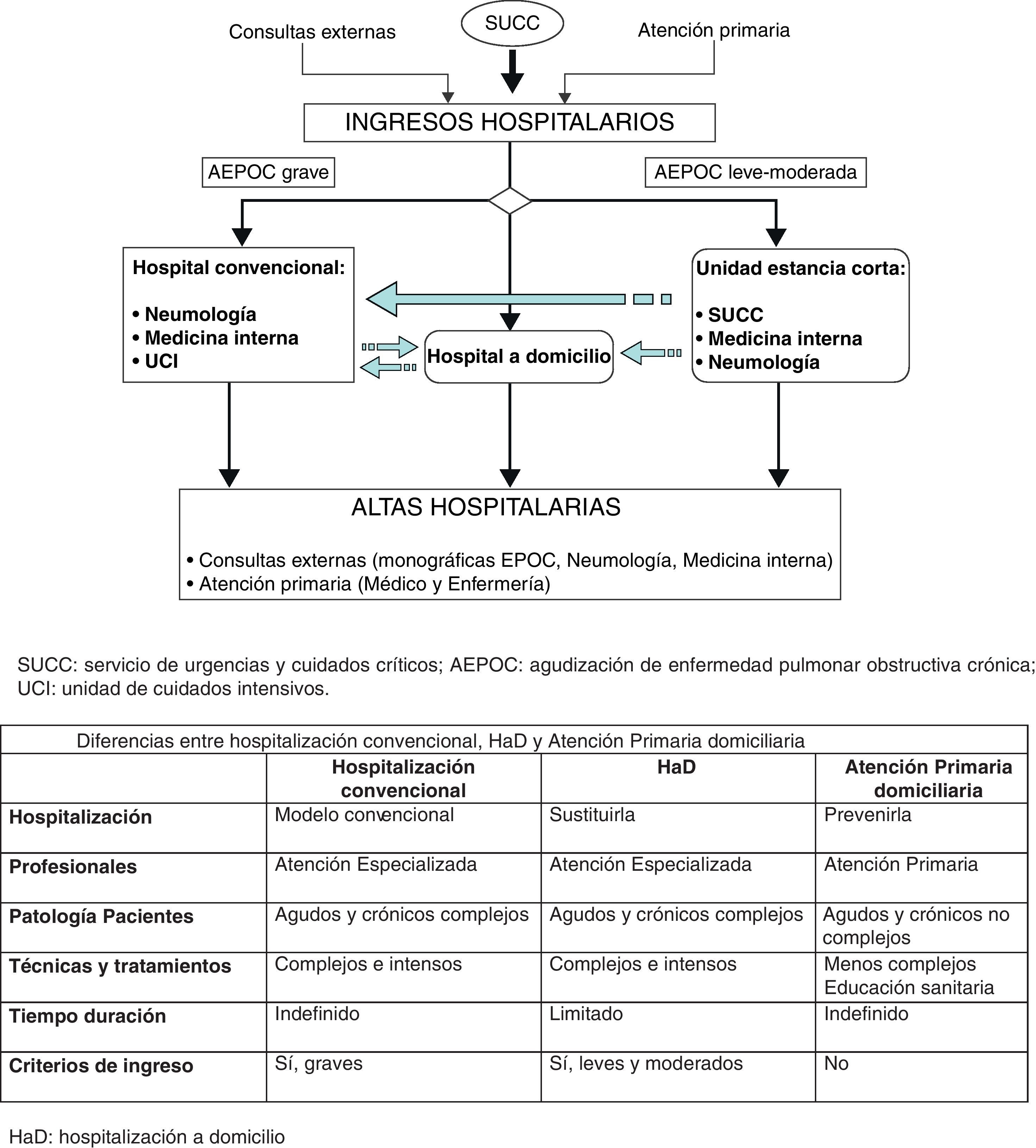
Se estima que pueden hacer uso de este régimen de atención hospitalaria una cuarta parte de los pacientes asistidos por AEPOC, ya que cuando la agudización cursa con criterios de gravedad se recomienda la hospitalización convencional (tabla 1). La puerta de entrada principal a este modelo de hospitalización es la asistencia por los servicios de urgencias y cuidados críticos, quienes incluirán a los pacientes bajo esta atención, siempre contando con el consentimiento de los pacientes (fig. 1).
Signos de estabilidad clínica para plantear asistencia en HaD
| Paciente consciente y orientado |
| Temperatura menor de 38° C |
| Presión arterial sistólica entre 160-90 mm Hg y diastólica entre 95-60 mm Hg |
| Frecuencia cardíaca entre 60-100 latidos por minuto |
| Frecuencia respiratoria menor de 24 respiraciones por minuto |
| No empeoramiento de edemas periféricos, ni signos de insuficiencia cardíaca derecha |
| Normalidad hidroelectrolítica y gasométrica |
| • Na+: 130-145 mEq/L; K+: 3.0-5.5 mEq/L |
| • pH arterial: 7.35-7.45 |
| • PaCO2: 35-45 mm Hg |
| Ausencia de cambios agudos en radiografía de tórax y EKG |
HaD: hospitalización a domicilio; EKG: electrocardiograma.
La selección de los pacientes se hace de acuerdo con unos criterios de inclusión y exclusión (tabla 2).
Selección de pacientes con EPOC para asistencia en régimen de HaD
| CRITERIOS DE INCLUSIÓN:1.- Domicilio en el área de cobertura del hospital de referencia2.- Diagnóstico de EPOC3.- Desde el punto de vista clínico, el paciente deberá haber superado la fase aguda de su patología, presentando estabilidad sin riesgo evidente de empeoramiento de su proceso4.- Compresión adecuado de su enfermedad y del programa de hospitalización domiciliaria, aceptando esta modalidad asistencial y sus normas de funcionamiento y ratificando su conformidad mediante el consentimiento informado5.- Apoyo socio-familiar:5.1.- Acompañante o cuidador durante las 24 horas del día5.2.- Disponer de comunicación telefónica5.3.- Entorno socio-familiar adecuado5.5.- La vivienda del paciente reunirá unas condiciones higiénicas y de confort que no interfieran negativamente en la evolución favorable del proceso patológico |
| CRITERIOS DE EXCLUSIÓN:1.- Domicilio fuera del área de cobertura2.- Agudización grave de EPOC o presencia de comorbilidad3.- Necesitar más de 2 visitas domiciliarias al día4.- Negativa del paciente y/o la familia a esta modalidad de ingreso5.- Dificultad o incapacidad para comprender el programa o participar en él6.- Falta de apoyo socio-familiar:6.1.- Ausencia de acompañante6.2.- Ausencia de comunicación telefónica6.3.- Problemas socio-familiares graves6.4.- Vivienda insalubre |
EPOC: enfermedad pulmonar obstructiva crónica; HaD: hospitalización a domicilio.
La actividad asistencial que preste el equipo sanitario en el domicilio del enfermo será establecida de acuerdo con el plan de actuación diseñado al ingreso. Debe contarse con un mínimo de recursos humanos y materiales para realizar esta actividad. A los pacientes que evolucionen favorablemente les será dada el alta administrativa del régimen de HaD.
Como cualquier actividad hospitalaria, el modelo de HaD debe ser sometido a una evaluación de su seguridad, eficacia y satisfacción2,3.
Existe un mayor grado de satisfacción tanto por parte del paciente y de su cuidador como de los profesionales sanitarios. Se disminuyen los costes directos, hay una mejora del cumplimiento terapéutico y no aumentan los reingresos, recaídas o fracasos terapéuticos4.
Ventajas y desventajas de la HaDAl comparar la asistencia a través de una unidad de hospitalización domiciliaria frente a la hospitalización convencional encontramos ventajas e inconvenientes (tabla 3).
Ventajas y desventajas de la HaD frente a la hospitalización convencional
| VENTAJAS• De gestión∘ Mayor rentabilidad de los recursos disponibles.∘ Uso más eficiente de los recursos sanitarios.∘ Disminución de los costes por proceso.∘ Disminución de la presión asistencial en unidades hospitalarias convencionales.∘ Disminución de la ocupación cama/enfermo.∘ Disminución de ingresos inadecuados.∘ Disminución de las listas de espera.∘ Mayor satisfacción del usuario.∘ Posibilidad de integrar y mejorar las relaciones entre los distintos niveles asistenciales.∘ Prestar una atención continuada, integral y multidisciplinaria interniveles.• Socio-Familiares∘ Atención más personalizada.∘ Mayor intimidad y confort del paciente.∘ Mayor y mejor comunicación paciente /equipo sanitario.∘ Mayor implicación del paciente en su proceso patológico.∘ Promueve las actividades de educación sanitaria.∘ Evita desplazamientos de familiares al hospital, con el consiguiente ahorro económico y de tiempo.∘ Contacto continuo del paciente con su entorno familiar.∘ Mayor grado de confianza del paciente.• Técnico-Sanitarias∘ Disminuyen las infecciones nosocomiales, menor riesgo de yatrogenia.∘ Disminuyen los reingresos hospitalarios y asistencia a urgencias.∘ Disminuyen los episodios de confusión mental y/o depresión en el paciente.∘ Atención más personalizada, mayor percepción de aspectos humanos de la enfermedad. |
| DESVENTAJAS• De gestión∘ Creación de nuevos equipos asistenciales.∘ Métodos de evaluación de eficacia-eficiencia poco validados.• Socio-Familiares∘ Sobrecarga familiar.∘ Reducción del ocio familiar.∘ Posible aumento del estrés emocional familiar.∘ Predispone al absentismo laboral de familiares.• Técnico-Sanitarias∘ Cualquier prueba complementaria implica el traslado del paciente o una considerable demora en la obtención de los resultados. |
HaD: hospitalización a domicilio.
Los procedimientos más habituales a nivel domiciliario los podemos clasificar según una finalidad diagnóstica, terapéutica o educativa (tabla 4).
Procedimientos habituales realizados en el programa de asistencia HaD en pacientes con EPOC
| Diagnósticos | Terapéuticos | Educativos |
| Hematología• Hematimetrías• Control de terapia anticoagulanteMicrobiología• Cultivo y baciloscopia de esputo• Hemocultivos• Urocultivos• Coprocultivos• Muestra de tracto faringo-amigdalino• Cultivo de líquido pleural• Antigenuria de Neumococo y LegionellaBioquímica• Parámetros analíticos convencionales de sangre y orinaOtros procedimientos diagnósticos• Electrocardiografía• Pulsioximetría• Espirometría• Radiología• Sistemas de monitorización no invasivo• Telemonitorización | • Oxigenoterapia• Aerosolterapia• VMNI• Fisioterapia respiratoria y rehabilitación• Terapia nutricional• Administración subcutánea de fármacos (heparinas...)• Administración intramuscular de fármacos• Infusión intravenosa de fármacos:-Antibióticos-Corticoides• Fluidoterapia intravenosa• Transfusión de hemoderivados• Cambio de sonda urinaria• Mantenimiento y control de sondas de alimentación• Cateterización de vías periféricas• Rehabilitación motora y respiratoria• Cuidados paliativos y terminales en enfermedad avanzada• Terapia de deshabituación tabaquismo | • Prevención tabaquismo• Educación sanitaria domiciliaria• Apoyo social• Oferta de VVA |
HaD: hospital a domicilio; VMNI: ventilación mecánica no invasiva; VVA: voluntades vitales anticipadas.
La HaD se considera como una unidad transversal dentro del organigrama del hospital, con una cartera de servicios propia definida.
Asumiendo que pueda existir variabilidad propiciada por las condiciones de la actividad asistencial de cada entorno, las características básicas del programa deberían ser:
- •
La inclusión en el programa de cada caso supone realizar un ingreso administrativo a cargo del hospital, ocupando una cama «virtual», que será realizado desde el servicio de urgencias o la planta de hospitalización.
- •
Se utilizará el mismo sistema de registro de datos, protocolos y guías de actuación clínica que el empleado en el hospital de referencia, garantizando la equidad con respecto a la hospitalización convencional.
- •
Idealmente, los equipos asistenciales deben ser multidisciplinarios, incluyendo a fisioterapeutas, trabajadores sociales, personal médico y de enfermería.
- •
El equipo sanitario deberá tener formación hospitalaria especializada en este tipo de asistencia ambulatoria, coordinados por el servicio de medicina interna o neumología. El número de personas del equipo dependerá del tipo y necesidades del hospital.
- •
El paciente será trasladado hasta su domicilio empleando los medios más adecuados para ello y recibirá atención del equipo de hospitalización domiciliaria en las primeras 24 h.
- •
Todos los pacientes deberán ser visitados al menos una vez cada 24 h por el equipo médico/enfermera, siendo decreciente la frecuencia de visitas a lo largo de los días sucesivos y pueden ser complementadas con consultas telefónicas.
- •
Debe proporcionar cobertura los 365 días al año a través de un centro de llamadas telefónicas de fácil acceso, pudiéndose establecer 2 modelos: bien mediante turnos de guardia propios de la unidad de HaD durante las tardes, fines de semana y festivos, bien mediante coordinación con los servicios de urgencias extrahospitalarios (dispositivos de cuidados críticos y urgencias, 061). Además, deben tener capacidad de adaptación de plantilla para los períodos de mayor o menor demanda asistencial a lo largo del año.
- •
Suele convenirse que la estancia media de los pacientes no debe superar los 12 días, debiéndose valorar la necesidad de ingreso en la planta de hospitalización en caso de evolución más prolongada. Estos pacientes deben tener preferencia en cuanto a la búsqueda de cama en planta, pues son pacientes hospitalizados.
- •
Debe mantenerse contacto con atención primaria, asegurándose la continuidad asistencial mediante revisión por su equipo de atención primaria en un plazo de 48 h tras el alta del régimen de HaD. Se debe diseñar un protocolo de actuación específico para la ejecución del programa de HaD interrelacionado con los diferentes niveles asistenciales.
- •
Debe incluirse una revisión dentro de las 2 primeras semanas siguientes al alta del régimen de HaD, realizada por neumología/medicina interna.
- •
Se contará con las empresas suministradoras de dispositivos para diversas terapias (oxígeno, nebulizadores, respiradores de presión o volumen, etc.).
La unidad de estancia corta (UEC) es un régimen asistencial intrahospitalario cuyo objetivo es reducir a 3-4 días la estancia hospitalaria convencional de los pacientes. Se ha desarrollado siguiendo distintos modelos que vienen a responder a las características particulares de cada centro: en unos casos las UEC forman parte de las urgencias hospitalarias, ubicándose como camas específicas en el área de urgencias, disponiendo de personal específico y criterios claros de inclusión y exclusión; en otros centros las UEC pueden estar ubicadas en la propia planta de hospitalización convencional, con personal médico que, en la mayoría de los casos, depende del servicio de medicina interna, si bien existen propuestas de UEC propiamente neumológicas y específicas para las agudizaciones de la EPOC5.
Modelo de alta hospitalaria precozEl modelo de alta precoz con seguimiento domiciliario se ha mostrado eficaz y eficiente para el manejo de las AEPOC, siendo igualmente satisfactorio y seguro para el paciente. Se demuestra la posibilidad de acortar la estancia hospitalaria de una forma significativa si se dispone de atención hospitalaria domiciliaria con enfermería especializada6,7.
Programa de enfermeras visitadoras a domicilioSe trata de un régimen asistencial que disminuye el número de asistencias urgentes por inestabilizaciones evitables mediante la supervisión domiciliaria frecuente de pacientes ambulatorios en riesgo elevado de descompensación de su enfermedad crónica. Este último tipo de régimen asistencial no cuenta, sin embargo, con suficiente evidencia que respalde su efectividad8–10.
Los programas surgidos como alternativas a la hospitalización convencional de los pacientes con agudización de su EPOC pueden mostrar diseños híbridos de cualquiera de los presentados, en función de las peculiaridades de cada entorno y sistema de salud11–14.
A pesar de la evidencia científica acumulada en el último decenio, la realidad actual es que el uso de alternativas a la hospitalización convencional de la enfermedad respiratoria, en general, y de la agudización de la EPOC, en particular, es anecdótico; debiendo continuarse los esfuerzos para sortear los obstáculos organizativos que conviertan estas alternativas asistenciales en opciones implantadas en un futuro no lejano.
Bernardino Alcázar Navarrete
Área Integrada de Gestión de Medicina. Unidad de Neumología. Hospital de Alta Resolución de Loja. Granada. NEUMOSUR.
balcazar@telefonica.net
Inmaculada Alfageme Michavilla
Servicio de Neumología. Hospital Universitario de Valme. Sevilla. NEUMOSUR.
inmaculada.alfageme.sspa@juntadeandalucia.es
Francisco Javier Álvarez Gutiérrez
Unidad Médico-Quirúrgica de Enfermedades Respiratorias. Hospital U. Virgen del Rocío. Sevilla. NEUMOSUR.
fjavieralvarez2008@gmail.com
Vidal S. Barchilon Cohen
Centro de Salud UGC Rodríguez Arias, San Fernando. Cádiz. Grupo de respiratorio de la SAMFYC.
vbarchilon@comcadiz.com
Pablo Berenguel Martínez
AIG Cuidados Críticos y Urgencias. Empresa Pública Hospital de Poniente. El Ejido. Almería. Grupo de Trabajo de Respiratorio de la SEMG.
pabloberenguelmartinez@hotmail.com
Antonio Bienvenido Rodríguez
DCCU La Janda-Litoral (UGC DCCU Chiclana-La Janda). Distrito APS Bahía de Cádiz-La Janda. Cádiz. Grupo de Urgencias de la SAMFYC.
bienve01@hotmail.com
José Calvo Bonachera
Servicio de Neumología. Complejo Hospitalario Torrecárdenas. Almería. NEUMOSUR.
josecalvo07@orange.es
Virginia Carrasco Gutiérrez
DCCU La Janda-Litoral. Distrito APS Bahía de Cádiz-La Janda. Cádiz. Grupo de Urgencias de la SAMFYC.
vcarrascogutierrez@gmail.com
Francisco Casas Maldonado
Servicio de Neumología. Hospital Universitario San Cecilio. Granada. NEUMOSUR.
franciscocasas@neumosur.net
Juan Antonio Corrales Cruz
Centro de Salud Cisneo Alto-Las Naciones. Sevilla. SEMERGEN-Andalucía.
jucocr@hotmail.com
Vicente Alfonso Corral Aliseda
UGC Puerto Sur. El Puerto de Santa María. Cádiz. Grupo de Respiratorio de SAMFYC.
vicenteacorral@gmail.com
Adolfo Doménech del Río
UGC Enfermedades Respiratorias. HRU Carlos Haya. Málaga. NEUMOSUR.
adomenec@separ.es
Mercedes Espigares Jiménez
Grupo Respiratorio de la SAMFYC. Centro de Salud Olivar de Quinto. Dos Hermanas. Sevilla.
mercedesespigares@gmail.com
José Fernández Guerra
Unidad de Neumología. Hospital Costa del Sol de Marbella Málaga. NEUMOSUR.
jfguerra@wanadoo.es
Antonio Fernández Natera
DCCU de San Fernando. Distrito Sanitario Bahía de Cádiz. La Janda. Cádiz. SAMFYC.
natera38@gmail.com
Antonio García Hidalgo
Unidad de Neumología. Hospital Punta Europa de Algeciras. Cádiz. NEUMOSUR.
anto816@separ.es
Luis Rafael García Martínez
Servicio de Urgencias. Hospital Universitario Santa Lucía. Cartagena. Murcia. SEMES.
luichigm@hotmail.com
Leovigildo Ginel Mendoza
Centro de Salud Ciudad Jardín. Málaga. GRAP. SEMERGEN-Andalucía.
lginel@gmail.com
Francisco González Vargas
Servicio de Neumología. Hospital Universitario Virgen de las Nieves. Granada. NEUMOSUR.
fgv958@gmail.com
Francisco Javier La Rosa Salas
UGC de Cuidados Críticos y Urgencias. Complejo Hospitalario de Jaén. SAMIUC.
franla_rosa@hotmail.com
Antonio León Jiménez
UGC de Neumología y Alergia. Hospital Universitario Puerta del Mar. Cádiz. NEUMOSUR.
anleji@hotmail.es
Cristina Lucas Fernández
U.G.C. DCCU. Distrito Bahía de Cádiz-La Janda. Cádiz. Grupo de Trabajo de Urgencias de la SAMFYC.
crluc@hotmail.com
Francisco Marin Sánchez
Servicio de Neumología. Hospital Virgen de la Victoria. Málaga. NEUMOSUR.
pmarinsanchez@yahoo.es
Sonia María Martínez Cabezas
Unidad de Hospitalización Polivalente. Hospital de Alta Resolución del Toyo. Hospital de Poniente. El Ejido. Almería. Grupo de Trabajo de Respiratorio de la SEMG.
sonyheads@yahoo.es
Teodoro Montemayor Rubio
Servicio de Neumología. Hospital Universitario Virgen Macarena. Sevilla. NEUMOSUR.
teodoro.montemayor@gmail.com
Ana Morán Rodríguez
UGC-DCCU de San Fernando. Cádiz. Grupo de Trabajo de Respiratorio y de Urgencias de la SAMFYC. GRAP.
anamoran@comcadiz.com
Luis Muñoz Cabrera
UGC de Neumología. Hospital Universitario Reina Sofía. Córdoba. NEUMOSUR.
luis1494@separ.es
Francisco Ortega Ruiz
Unidad Médico-Quirúrgica de Enfermedades Respiratorias. Hospital U. Virgen del Rocío. Sevilla. NEUMOSUR.
francisco.ortega.sspa@juntadeandalucia.es
Pablo Panero Hidalgo
UGC Órgiva. Granada. SEMERGEN-Andalucía.
med018118@gmail.com
Gerardo Pérez Chica
Servicio de Neumología. Hospital Médico-Quirúrgico de Jaén. Jaén. NEUMOSUR.
gerardoperezchica@yahoo.es
Inmaculada Pérez López
DCCU Janda Litoral. UGC Chiclana-La Janda. Cádiz. Grupo de Trabajo de Urgencias de SAMFYC.
inmapel@ono.com
María José Rodríguez González
DCCU de la UGC Bahía. Distrito Cádiz-La Janda. El Puerto de Santa María. Cádiz. Grupo de Urgencias de la SAMFYC.
mariajose.rodriguez@yahoo.es
Fernando Javier Sánchez Lora
UGC de Medicina Interna. Hospital Clínico-Universitario Virgen de la Victoria. Málaga. Grupo de Trabajo de EPOC de la FEMI. SADEMI.
javiersanchezlora@yahoo.es
Cristóbal Trillo Fernández
Centro de Salud Puerta Blanca. Málaga. GRAP.
ctrillof@gmail.com
Agustín S. Valido Morales
Servicio de Neumología. Hospital Universitario Virgen Macarena. Sevilla. NEUMOSUR.
asvmtino@neumosur.net
José Manuel Varela Aguilar
Servicio de Medicina Interna. Hospital Virgen del Rocío. Sevilla. SADEMI.
jmvarelaa@gmail.com
Dr. Diego A. Vargas Ortega
Unidad de Hospitalización Polivalente. Hospital de Alta Resolución del Toyo. Hospital de Poniente El Ejido. Almería. Grupo de Trabajo Respiratorio SEMG.
vdiegoa_@hotmail.com
Sociedades participantes
GRAP: Grupo de Respiratorio de Atención Primaria.
SAMIUC: Sociedad Andaluza de Medicina Intensiva, Urgencias y Coronarias.
NEUMOSUR: Asociación de Neumología y Cirugía Torácica de Sur.
SEMERGEN-ANDALUCÍA: Sociedad Española de Médicos de Atención Primaria-Andalucía.
SADEMI: Sociedad Andaluza de Medicina Interna.
SEMES-ANDALUCÍA: Sociedad Española de Medicina de Urgencias y Emergencias-Andalucía.
SAMFYC: Sociedad Andaluza de Medicina Familiar y Comunitaria.
SEMG-ANDALUCÍA: Sociedad Española de Médicos Generales y de Familia-Andalucía.