Es necesaria una correcta coordinación entre atención primaria (AP) y los equipos de salud mental (ESM), siendo el punto crítico la derivación entre ambos sistemas. Nos propusimos analizar la concordancia de las derivaciones realizadas desde AP a los ESM de Burgos.
MetodologíaEstudio descriptivo transversal, con inclusión de los pacientes nuevos derivados desde AP a ESM de Burgos durante 2006: 1.132 derivaciones.
ResultadosEl tiempo de demora para la primera consulta fue inferior a 30 días en el 38% de los casos, de 30-45 días en 36,1%. El índice de concordancia entre la demanda del médico de AP y el facultativo de salud mental que atendió en primera consulta fue muy alta (índice kappa 0,784). Los diagnósticos más indicados por AP fueron trastornos de ansiedad (29%) y trastornos afectivos (25%). Los diagnósticos más frecuentes en los ESM fueron los trastornos adaptativos (26%), de ansiedad (21%) y afectivos (19%). La concordancia diagnóstica entre AP y ESM fue baja (índice kappa 0,342). Los ESM consideraron adecuadas o muy adecuadas las derivaciones en el 72,4% de los casos, y correcta la información de derivación en el 56,7%. En cuanto al carácter de la derivación (ordinaria, preferente o urgente), el acuerdo entre la calificación otorgada por AP y por ESM fue muy bajo (índice kappa 0,179). En el 75,9% de las ocasiones, psiquiatras y psicólogos clínicos indicaron no haber mantenido ningún contacto previo con AP. El 47,7% de los pacientes acudían al ESM con tratamiento farmacológico pautado en AP.
ConclusionesEl grado de acuerdo entre AP y ESM fue muy alto en cuanto al profesional demandado y el que finalmente atendió (psiquiatra/psicólogo clínico), bajo en la concordancia diagnóstica, y muy bajo en lo que al carácter de la derivación se refiere, lo cual indica la necesidad de reforzar los vínculos informativos entre ambos sistemas asistenciales.
Proper coordination between Primary Care (PC) and Mental Health Units (MHU) is needed, and referrals between the two systems are an important issue. We attempt to analyse various aspects on the variation between referrals from PC to MHU in the Burgos area.
MethodologyDescriptive cross-sectional study, including all first-time referral patients from PC to MHU in Burgos in 2006: 1132 referrals.
ResultsWaiting time for the first consultation with the specialist was less than 30 days in 38% of cases, and between 30 and 45 days in 36.1% of the case. The agreement between Family Doctors (FD) requests (psychiatry/clinical psychology) and the specialist performing first consultation was very high (Kappa Index 0.784). The most common diagnosis in PC were anxiety disorders (29%) and depression disorders (25%). The most common diagnosis in MHU were adaptation disorders (26%), anxiety disorders (21%), and depression disorders (19%). Diagnostic agreement between Primary care and Specialist care was low (Kappa Index 0.342). Specialists judged referrals appropriate or very appropriate in 72.4% of the cases, and deemed the information in the referral form to be adequate in 56.7% of the cases. As regards the referral type (ordinary, preferential or urgent), the agreement between PC and Mental Health specialists was very low (Kappa Index 0.179). In 75.9% of referrals, psychiatrist and clinical psychologist indicated not having had previous contact with the primary care physician. Almost half (47.7%) of referred patients indicated previous pharmacological treatment in PC.
ConclusionsThe degree of agreement between PC and MHU was very high in terms of specialist requested and attending specialist (psychiatry/clinical psychologist), was low in terms of diagnostic agreement, and it was very low in terms of referral type. This suggests a need to reinforce the relationship between both care systems.
La atención primaria (AP) es el primer punto de contacto de los pacientes con el sistema sanitario. La salud mental ocupa gran parte del tiempo de consulta del médico de AP, y los trastornos de ansiedad y depresivos constituyen la gran mayoría de esas consultas1.
La mayoría de las consultas se resuelven en AP, pero proximadamente un 5% de las mismas son derivadas a atención especializada (AE), siendo la hoja de derivación la vía de comunicación entre los 2 niveles2. Este vehículo tiene por objeto informar y ayudar al especialista en la valoración del paciente. En ella se indica el carácter de la derivación (ordinario, preferente o urgente), el motivo de consulta, la información que el MAP considera importante (antecedentes, datos clínicos y/o sociales, manejo, tratamientos previos, etc.) y la sospecha diagnóstica. La cumplimentación correcta de la misma es un indicador de capacitación técnica y de calidad asistencial1,3.
La conexión entre AP y el médico especialista constituye una pieza fundamental en la organización de los sistemas de asistencia sanitaria4. La derivación conlleva unas implicaciones considerables para los pacientes, para el sistema sanitario y para los costes relacionados con la atención a la salud. La importancia de la comunicación entre AP y AE radica en que garantiza la continuidad en la atención al paciente, así como una asistencia sanitaria de calidad5.
La falta de coordinación y organización existente entre los niveles asistenciales es un factor crítico para el incremento en la demanda de consultas de especialidad por parte de la población atendida en el sistema sanitario público6. La adecuación de las derivaciones y la correcta priorización de las enfermedades son 2 objetivos fundamentales en la coordinación entre AP y AE.
El objetivo de nuestro estudio ha sido analizar las derivaciones desde AP a salud mental, básicamente en lo que se refiere a la información encontrada en las hojas de derivación, y al acuerdo con los especialistas en algunos de estos datos.
Material y métodosLos profesionales de AP no fueron informados acerca de que se estuviera realizando el estudio de sus derivaciones a salud mental, con el objetivo de no modificar sus hábitos previos de actuación.
Se realizó un estudio descriptivo transversal. Se analizaron las hojas de derivación de los pacientes nuevos que acudieron a 4 de los 5 ESM del Complejo Asistencial de Burgos. Tres de estos ESM se encuentran en Burgos capital (atendiendo a personas mayores de 18 años derivadas de centros de salud tanto urbanos como rurales), y el cuarto se encuentra en la provincia: Aranda de Duero. Cada ESM está compuesto por 2 psicólogos clínicos, y 3 psiquiatras. La población de estudio la constituyeron 1.132 pacientes derivados para primera consulta por los médicos de AP de los diferentes centros de salud de las áreas de referencia correspondientes.
Los especialistas recogieron diferentes variables relacionadas con las derivaciones (ESM, tiempo de demora para la primera consulta con el especialista, pertinencia de la derivación, contenido de la hoja de derivación, contacto previo con el médico de AP, tratamiento psicofarmacológico pautado desde AP, derivaciones tras la primera consulta en AE), así como la concordancia entre los profesionales de los 2 niveles asistenciales en varios de los aspectos recogidos (facultativo solicitado y que finalmente atiende, diagnósticos, carácter de la derivación, etc.).
Los datos fueron analizados usando la versión 11.5 del Statistical Package for Social Sciences (SPSS, 2002). Se calculó la distribución de frecuencias y los porcentajes, así como el índice de acuerdo kappa.
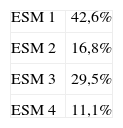
ResultadosDistribución según ESM (tabla 1). El 42,6% de la muestra fue recogida en el ESM 1 (Las Torres), el 16,8% en el ESM 2 (Divino Valles), el 29,5% en el ESM 3 (Hospital Militar), y el 11,1% en el ESM 4 (Aranda de Duero).
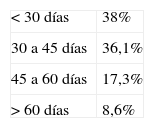
Tiempo de demora para la primera consulta (tabla 2). Fue inferior a 30 días en el 38% de los casos, de 30 a 45 días en el 36,1% de los casos, de 45 a 60 días en el 17,3% de los casos y de más de 60 días en el 8,6% de los casos.
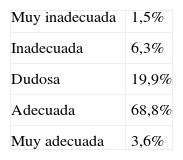
Pertinencia de la derivación (tabla 3). El especialista consideró adecuada o muy adecuada la derivación en el 72,4% de los casos, dudosa en el 19,9%, mientras que la consideró inadecuada o muy inadecuada en el 7,8% de los casos.
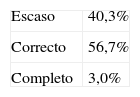
Contenido e información de la hoja de derivación (tabla 4). No se empleó ninguna escala de medición de calidad, sino que fue cada profesional el que valoró el contenido según su propio criterio. Los especialistas consideraron escaso el contenido de las hojas de derivación en el 40,3% de los casos, correcto en el 56,7% de los casos y completo en el 3%.
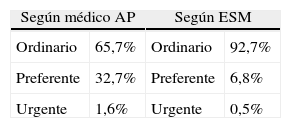
Carácter de la derivación (tabla 5). Para AP el 65,7% de las peticiones de consulta tenía carácter ordinario, preferente en el 32,7% y urgente en el 1,6%. El especialista consideró ordinarias el 92,7% de las peticiones, preferentes el 6,8% y urgentes el 0,5%.
El acuerdo entre la calificación de la derivación por AP y la valoración final en salud mental fue muy bajo (índice kappa 0,179), ya que se produjo un importante desacuerdo en los casos que AP valoró como preferentes: el 84% de estas peticiones de consulta fueron valoradas por el especialista como ordinarias.
Contacto previo con el médico de AP. Se refiere a si el especialista había mantenido algún contacto (puntual o frecuente, telefónico o personal), aunque fuera mínimo, con el médico de AP que había realizado la derivación. En el 24,1% de las ocasiones el profesional indicó haber mantenido algún contacto previo con el médico de AP, no ocurriendo así en el 75,9% de las ocasiones.
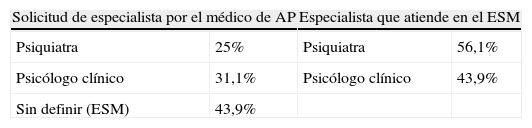
Solicitud del especialista y quién atiende en el ESM (tabla 6). La petición era para el psiquiatra en el 25% de los casos, para el psicólogo clínico en el 31,1% de los casos y sin especificar profesional en el 43,9% (en estos casos se registró la solicitud como dirigida al equipo en general). Finalmente, el paciente fue atendido en la primera consulta por psiquiatría en el 56,1% de los casos, y en el 43,9% por psicología clínica. En los casos en los que se indicaba uno de los 2 profesionales, el índice de concordancia entre la demanda inicial del médico de AP y el especialista que finalmente atendió en primera consulta fue excelente (índice kappa 0,784). En los casos en los que no se indicaba el profesional al que se solicitaba la consulta, un 70,5% fueron vistos por psiquiatría y un 29,5% por psicología clínica. En el 64,2% de los casos, enfermería realizó una recogida de datos previa a la primera consulta con el especialista.
Solicitud del especialista y quién atiende en el equipo de salud mental
| Solicitud de especialista por el médico de AP | Especialista que atiende en el ESM | ||
| Psiquiatra | 25% | Psiquiatra | 56,1% |
| Psicólogo clínico | 31,1% | Psicólogo clínico | 43,9% |
| Sin definir (ESM) | 43,9% | ||
Medida de acuerdo cuando se define la solicitud: índice kappa=0,784.
Diagnóstico de AP codificado. Para codificar esta variable se emplearon los siguientes códigos:
G1: Esquizofrenia y otras psicosis, alcoholismo, trastorno bipolar, trastorno depresivo mayor, trastorno de la conducta alimentaria.
G2: Demencia, trastorno depresivo no especificado, trastorno de ansiedad, trastornos adaptativos, trastornos sexuales, trastornos del control de los impulsos, trastorno de personalidad, trastornos somatomorfos, trastornos disociativos.
G3: Problemas de relación, problemas adicionales.
G4: Derivación a petición del paciente.
El diagnóstico pertenecía al G1 en el 24,5% de los casos, al G2 en el 53,5%, al G3 en el 6,8% y al G4 en el 2% de los casos. En el 13,2% de las derivaciones no se indicaba ningún diagnóstico desde AP.
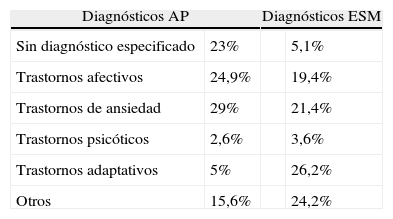
Diagnósticos y concordancia diagnóstica entre AP y AE (tabla 7). Los diagnósticos más indicados por AP fueron los trastornos de ansiedad (29%) y los afectivos (25%). En el 23% de los casos el médico de AP no señaló ningún diagnóstico en la hoja de derivación. Los diagnósticos más frecuentes en el ESM fueron los trastornos adaptativos (26%), los de ansiedad (21%) y los afectivos (19%). En el 5,1% de las derivaciones el especialista no diagnosticó ninguna enfermedad psiquiátrica. La concordancia diagnóstica fue pobre (índice kappa 0,342), contribuyendo de forma significativa a este bajo acuerdo la diferencia diagnóstica al indicar el especialista trastornos adaptativos en muchos de los casos en los que AP había diagnosticado trastornos afectivos y de ansiedad.
Diagnósticos y concordancia diagnóstica entre atención primaria y atención especializada
| Diagnósticos AP | Diagnósticos ESM | ||
| Sin diagnóstico especificado | 23% | 5,1% | |
| Trastornos afectivos | 24,9% | 19,4% | |
| Trastornos de ansiedad | 29% | 21,4% | |
| Trastornos psicóticos | 2,6% | 3,6% | |
| Trastornos adaptativos | 5% | 26,2% | |
| Otros | 15,6% | 24,2% | |
Concordancia diagnóstica: índice kappa=0,342.
Tratamiento pautado desde AP. El 47,7% de los pacientes acudían al ESM con un tratamiento psicofarmacológico pautado previamente por su médico de AP, mientras que el 52,3% no contaban con ningún tratamiento al llegar al especialista. Entre los que contaban con tratamiento, lo más frecuente eran ansiolíticos o hipnóticos (39,5%), ansiolítico+antidepresivo (35,8%) o antidepresivos (18,3%).
Derivaciones. Tras la primera consulta con el especialista, este derivó al paciente para tratamiento complementario a otro facultativo dentro del mismo ESM en el 15% de los casos, y a otro recurso asistencial en el 5,1% (especialistas de otros servicios, centro de atención a drogodependientes [CAD], hospital de día, centro de rehabilitación psicosocial [CRPS], etc.).
DiscusiónEl tiempo de demora para la primera consulta con el especialista en salud mental fue inferior a 45 días en el 74% de los casos. Peñarrubia et al.7 informaron de una espera media de 78 días en un estudio llevado a cabo en un ESM de la provincia de Barcelona. Según este autor, el tiempo de espera para la primera visita podría explicar el elevado absentismo de los pacientes. Podría haber sido interesante recoger este dato en nuestro estudio.
Los profesionales de los ESM consideraron adecuadas o muy adecuadas las derivaciones en más del 70% de los casos. Para Granja et al.6 la adecuación de la derivación y la respuesta en un tiempo apropiado serían los requisitos claves para alcanzar un mejor aprovechamiento de los recursos. Según Ortiz et al.8, hay una cantidad excesiva de pacientes que no presentan un trastorno mental diagnosticable y que son derivados al especialista, lo que pone en cuestión la función de filtro asistencial de la AP con estas personas.
Los especialistas de nuestro estudio consideraron escaso el contenido de las hojas de derivación en el 40,3% de los casos, correcto en el 56,7% de los casos, y completo en el 3%. Ordóñez y Gómez-Ullate9, aplicando la escala de Irázabal y Gutiérrez, encontraron una calidad buena en el 53,3%, aceptable en el 25,6% y mala en el 8,4%. Granja et al.6 encontraron que más del 60% de los pacientes derivados desde AP acudían sin datos adecuados para realizar la primera consulta en AE. Según Risco3, la cumplimentación incompleta de los partes de interconsulta podría relacionarse con la presión asistencial a la que se ven sometidos los facultativos de AP, así como a que la subjetividad de la sintomatología psiquiátrica cause más inseguridad que otro tipo de interconsultas a la hora de plasmar el diagnóstico. Maldonado et al.1 informaron de una cumplimentación mayoritariamente deficitaria de las hojas de derivación en un estudio realizado en un ESM de Granada.
Según una encuesta realizada a los médicos de AP10, más del 80% opinaba que los pacientes con un trastorno mental requieren un mayor esfuerzo, lo cual, sumado al escaso tiempo asignado por paciente, podría contribuir a las carencias en la información aportada de cara a su derivación.
Para atención primaria, el 32% de las peticiones de consulta tenía carácter preferente, mientras que en salud mental únicamente se consideraron preferentes el 6,8% de las derivaciones. Por ello, el acuerdo entre ambos niveles en lo referente al carácter de la derivación fue muy bajo: índice kappa 0,179. Ortiz et al.8 encontraron en su estudio que un 20,9% de los pacientes era derivado con carácter preferente desde AP.
Es posible que el carácter preferente en las derivaciones venga inducido por presión de paciente y/o familiares, lo cual no fue recogido, pero podría ser algo interesante a considerar en futuros estudios.
Únicamente en el 24% de los casos el psiquiatra o el psicólogo habían mantenido contacto previo con el médico de AP que había realizado la derivación. Para García-Testal et al.5 la comunicación entre ambos servicios es fundamental para mejorar la gestión adecuada y eficiente del sistema sanitario, señalando varias herramientas para cumplir este cometido, como sesiones clínicas, formación continuada y comunicación telefónica11. Según Camps et al.10, lo más valorado por los médicos de AP en lo que a coordinación se refiere son las reuniones de interconsulta sobre los casos previamente solicitados por el equipo de atención primaria.
Cuando en las hojas de derivación estaba indicada la especialidad a la que iba dirigida (psiquiatría o psicología clínica), lo cual ocurrió en un porcentaje muy similar para ambas, ese fue el especialista que finalmente atendió al paciente en la mayoría de los casos (índice kappa 0,784). Cuando en la derivación no se especificaba la especialidad a la que iba dirigida la consulta, en el 70,5% de las ocasiones el profesional que atendió al paciente fue el psiquiatra.
En el 5,1% de las derivaciones no se halló enfermedad psiquiátrica por parte del especialista, un porcentaje inferior al de los estudios consultados. García-Testal et al.5 informaron de un 14% en su muestra, y Ortiz et al.8 de un 24,4%. Los diagnósticos más frecuentes fueron, para atención primaria, los trastornos de ansiedad y los afectivos, y estos 2 grupos más los trastornos adaptativos en AE. En cuanto a la concordancia diagnóstica entre el médico de AP y el especialista en salud mental, el grado de acuerdo fue pobre: índice kappa 0,342, principalmente por diagnosticar en AE trastornos adaptativos en muchos de los casos que AP había diagnosticado como trastornos afectivos o de ansiedad.
Se podría pensar que el alto porcentaje (72,4%) de derivaciones adecuadas según los ESM es incompatible con los trastornos adaptativos diagnosticados en AE (26%). Sin embargo, no consideramos que los trastornos adaptativos deban ser tratados en AP necesariamente, o al menos no todos, por lo que el alto índice de este diagnóstico en AE más bien indica en nuestro estudio que en AP se diagnosticó muy poco, bajando la concordancia diagnóstica, no que sea inadecuada su derivación.
En el estudio realizado por García-Testal et al.5 en un ESM de la provincia de Valencia, la enfermedad más frecuente de entre todos los pacientes derivados desde AP fueron los trastornos neuróticos, los secundarios a situaciones estresantes y los somatomorfos, encontrando en un 70% de los casos coincidencia diagnóstica entre el médico de AP y el especialista. En este estudio de García-Testal et al., al igual que en el nuestro, la mayoría de errores se debieron a la confusión entre depresión y trastornos secundarios a situaciones estresantes, lo cual también concuerda con lo detectado en investigaciones similares.
En otro estudio de Ordóñez y Gómez-Ullate9 realizado en una unidad de salud mental de Ciudad Real, las enfermedades psiquiátricas más frecuentes fueron los trastornos adaptativos, seguidos por los trastornos del estado de ánimo y por los de ansiedad generalizada. Además, encontraron una concordancia diagnóstica buena en un 50,4% de los casos, aceptable en un 25,6%, y mala o inexistente en un 23,9%.
Landa et al.12 hallaron un índice de concordancia kappa global de 0,58 entre los profesionales de pediatría y los de salud mental. Peñarrubia et al.7 informaron de un índice de kappa específico de 0,24 para los trastornos ansioso-depresivos (la más baja de todos los diagnósticos que incluyó en el estudio). Maldonado et al.1 reportaron coincidencia diagnóstica en el 19,58% de las derivaciones analizadas, relacionando este bajo índice de acuerdo con que los psiquiatras utilizan más variedad de categorías diagnósticas que los médicos generales.
Aproximadamente la mitad de los pacientes acudían al ESM con un tratamiento psicofarmacológico pautado previamente por su médico de AP. Ortiz et al.8 indican que algo más de la mitad de los pacientes que llegan a los centros de salud mental recibe psicofármacos pautados por el médico de cabecera.
Podría ponerse en cuestión el índice de tratamientos por AP (47,7%), considerando que una deficiencia en la prescripción de psicofármacos indicados como de primera línea para el tratamiento de la sintomatología ansiosa y depresiva reduciría la eficiencia, repercutiendo en una sobrecarga a AE.
Según la revisión realizada por Akbari et al.4, existe un escaso número de evaluaciones rigurosas sobre los que basar unos principios de actuación de cara a la mejora de la calidad de las derivaciones. Este autor concluye que las estrategias efectivas para optimizar las derivaciones de pacientes ambulatorios desde AP a atención secundaria consisten en la difusión de criterios, con hojas de derivación estructuradas, y la participación de especialistas en actividades formativas. Los efectos de una segunda opinión interna y otras alternativas intermedias situadas en la AP para la derivación de pacientes ambulatorios también se muestran prometedores.
La AP tiene un alto nivel de responsabilidad en la gestión de la demanda. Sería adecuado consensuar protocolos de actuación clínica y derivación de pacientes que permitan disminuir ineficiencias, así como establecer reglas claras para los procesos de derivación, y continuar realizando formación en salud mental dirigida a los profesionales de AP13,14.
Es también fundamental implantar sistemas de trabajo que favorezcan la relación interpersonal y la intercomunicación entre los profesionales de los 2 niveles, a través de la elaboración de protocolos y proyectos conjuntos, reuniones, sesiones de formación, discusión de casos clínicos, etc.3. Irazábal y Gutiérrez15 señalan que debería plantearse un proceso de clarificación previo sobre estrategias, recursos y complementariedad entre niveles dentro del sistema sanitario.
Podría ser muy positivo implantar alguna de estas estrategias de mejora de los mecanismos de derivación dentro de nuestro entorno, y volver a repetir un estudio de similares características al que hemos llevado a cabo, para así poder comparar los datos analizados.
RESPONSABILIDADES ÉTICASProtección de personas y animales. Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datos. Los autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.