Calcular la tasa de conversión y describir las indicaciones, tipos de cirugía y complicaciones de las histerectomías laparoscópicas en un hospital comarcal. Analizar los tiempos quirúrgicos y el peso uterino.
MétodoEstudio retrospectivo y descriptivo de la base de datos quirúrgica de las mujeres atendidas en el Servicio de Ginecología y Obstetricia del Hospital Comarcal de Valdeorras (Orense). Programamos a 78 mujeres para histerectomía laparoscópica desde mayo del 2011 hasta febrero de 2018. Describimos las características demográficas, clínica, tipo de cirugía y tratamientos previos. Realizamos 62 histerectomías totales, 15 subtotales y una operación de Manchester. Calculamos la tasa de conversión, porcentaje de morcelación, tiempo quirúrgico, complicaciones (clasificadas según la escala de Clavien-Dindo y el Comprehensive Complication Index) y los resultados de anatomía patológica.
ResultadosNuestra tasa de conversión fue del 5,13%. El porcentaje de morcelación fue 35,90%. En las histerectomías totales calculamos un peso uterino teórico (190 g o más) a partir del cual la morcelación sería más probable. No hubo transfusiones. Encontramos mayor tiempo quirúrgico entre los cirujanos junior, pero no más complicaciones. Las complicaciones según Clavien-Dindo fueron: 10 pacientes grado I, 10 grado II, uno grado IIIa y 4 grado IIIb. Según el Comprehensive Complication Index, 20 pacientes obtuvieron una puntuación baja (<30 puntos) y 4 pacientes entre 31 y 40 puntos. La cesárea previa estaba asociada a mayor riesgo de lesión vesical. La estancia media fue de 2,48 días. No hubo resultados de malignidad entre los úteros morcelados.
ConclusionesLa histerectomía laparoscópica es una técnica quirúrgica fácilmente reproducible en hospitales comarcales, con baja tasa de conversión y escasas complicaciones.
To calculate the conversion rate and describe indications, type of surgery, and complications of laparoscopic hysterectomies in a district hospital, as well as to analyse surgical time and uterine weight.
MethodsA descriptive and retrospective study was carried using the database of the Surgical Record of Gynaecology (Canadian Task Force classification III). It was conducted in the Gynaecology and Obstetrics Department of Valdeorras District Hospital (Orense, Spain).
The study included 78 women scheduled for laparoscopic hysterectomy from May 2011 to February 2018. A description is presented of the demographic characteristics, symptoms, type of surgery, and previous medical treatments. A total of 62 total and 15 subtotal hysterectomies, were performed, as well as one Manchester surgery. A calculation was made of the rate of conversion, morcellation percentage, operating time, complications (classified according to the Clavien-Dindo scale and the Comprehensive Complication Index), and pathology results.
ResultsThe conversion rate was 5.13%, and the morcellation percentage was 35.90%. A theoretical cut-off was calculated of a uterus weight of 190 grammes or more for being morcellated among total hysterectomies. There were no transfusions. There were longer operating times with junior surgeons, but no difference in surgical complications compared to senior surgeons. Complications according to the Clavien-Dindo scale: 10 patients grade I, 10 grade II, one grade IIIa, and 4 grade IIIb. Using the CCI, 20 patients attained a low score (<30 points), and 4 patients scored 31-40 points. A history of caesarean section was associated with a higher risk of bladder injury. Mean days to discharge was 2.48 days.
There were no malignant samples among the morcellated uteruses.
ConclusionsLaparoscopic hysterectomy is a technique that can be performed in a district hospital and in most cases with a minimum conversion rate and few complications.
La histerectomía es la intervención quirúrgica por excelencia en ginecología y puede ser realizada por varias vías: abierta, vaginal, laparoscópica o robótica (las 3últimas consideradas cirugías mínimamente invasivas). La histerectomía laparoscópica se empezó a desarrollar en 1988 y fue implementándose de manera irregular y lenta por Europa. Según la última revisión Cochrane del 2015 sobre la vía de acceso en enfermedad benigna, las histerectomías vaginales y laparoscópicas son superiores a la vía laparotómica en términos de menos días de ingreso, rápida recuperación posquirúrgica y retorno al trabajo y recuperación de la vida sexual, menos dolor, menos pérdidas sanguíneas y menor tasa de infección de herida quirúrgica. Sin embargo, la laparoscopia tiene más complicaciones (especialmente, lesión del sistema urinario) y mayor tiempo quirúrgico1. Existen múltiples estudios sobre indicaciones, técnica quirúrgica o complicaciones, pero no hay datos objetivos sobre la práctica en España ni registros fiables sobre su implementación actual real2. Sorprendentemente, no encontramos suficiente literatura sobre la experiencia y resultados de la laparoscopia en hospitales de segundo nivel como el nuestro3-5.
El objetivo general del estudio es describir la tasa de conversión, indicaciones, tipos de cirugía y complicaciones de las histerectomías laparoscópicas realizadas en un hospital comarcal, así como analizar los tiempos quirúrgicos y el peso uterino. Con ello, pretendemos comparar nuestros resultados quirúrgicos con los de hospitales de primer nivel, a pesar de tener diferentes recursos. Esperamos constituir un ejemplo de ello y de la calidad asistencial de nuestro hospital.
Material y métodosSe trata de un estudio observacional, descriptivo y retrospectivo de 78 histerectomías por enfermedad benigna realizadas entre mayo del 2011 y febrero del 2018 en nuestro hospital comarcal. Las pacientes neoplásicas habían sido derivadas al centro de referencia. Los casos fueron seleccionados desde el Registro Quirúrgico de Ginecología: pacientes diagnosticadas en consulta y con programación de histerectomía por vía laparoscópica. Las variables las registraron en una base de datos los propios cirujanos al acabar cada intervención. Todas las pacientes firmaron un consentimiento informado, tuvieron una analítica de preoperatorio y pasaron por consulta de anestesia. La mayoría ingresaron a través del Servicio de Cirugía Mayor Ambulatoria el mismo día de la intervención; las pacientes con domicilios rurales lejanos ingresaban el día previo.
Se utilizó el mismo régimen de antibióticos profilácticos (2g de cefazolina por vía intravenosa 30 min antes de la cirugía) y de profilaxis antitrombótica para todas ellas según el protocolo quirúrgico del hospital. El equipo quirúrgico estuvo formado por un cirujano principal senior y uno junior que le asistía o, en ocasiones, al revés. Los senior y junior fueron considerados según su experiencia en laparoscopia, mayor o menor de 30 histerectomías laparoscópicas efectuadas, respectivamente.
Las pacientes fueron colocadas en posición de laparoscopia, con el tutor uterino Rumi® (Cooper Surgical, Trumbull, Connecticut, EE.UU) adaptado según tamaño. La mayoría de las entradas se hicieron con la técnica de Veress, insertando un trocar umbilical de 10mm para la óptica, un trocar accesorio de 10mm en la fosa ilíaca izquierda y otro accesorio de 5mm en la derecha. Tras pedir Trendelenburg, hicimos una primera inspección abdominal y liberamos las adherencias. Las cirugías se ejecutaron según la técnica habitual de histerectomía, utilizando el sistema bipolar Halo PKS® (Olympus, Tokyo, Japón) con triple función: sellado, corte y hemostasia. Para la fase de colpotomía usamos el gancho monopolar, o el lazo bipolar Olympus en caso de histerectomía subtotal. Completamos la cirugía extrayendo la pieza por la vagina o usando el morcelador bipolar Olympus si era necesario. La vagina la cerramos con nudos intra- o extracorpóreos usando Vicryl 2.0; la fasciorrafia, con Vicryl 1.0 y la piel, con grapas.
Contamos el tiempo quirúrgico desde la primera incisión hasta el final de la cirugía. Pautamos analgesia, movilización precoz, inicio de tolerancia oral y retirada de catéter urinario a las 6 h.
Las complicaciones quirúrgicas fueron clasificadas como intraquirúrgicas, precoces y tardías. Para compararlas usamos la escala de Clavien-Dindo6,7 y el Comprenhensive Complication Index (CCI)8.
Las variables categóricas y continuas se expresan en porcentajes y medias (±desviación estándar), respectivamente. Fueron utilizados los test estadísticos requeridos según las condiciones de aplicación, calculando intervalos de confianza al 95% y, en todos los casos, el nivel de significación estadística considerado fue de p ≤ 0,05.
Los datos y gráficos fueron analizados y creados con la ayuda del software de IBM SPSS Statistics® versión 24.0, Epidat 4.2® y Microsoft Excel® 2016.
ResultadosLas características epidemiológicas de las pacientes se detallan en la tabla 1.
El principal objetivo fue calcular la tasa de conversión (3 casos a abierta y un caso a vaginal), es decir, el 5,13% del total: un caso por síndrome adherencial complejo, 2casos por miomas voluminosos con imposible acceso por vía laparoscópica y el último caso por recomendación de anestesia, dada la mala ventilación de la paciente.
Hemos estudiado la evolución histórica de la vía quirúrgica de las histerectomías programadas en nuestro hospital: entre 2011 y 2017 tuvimos 38 laparotómicas, 64 vaginales y 76 laparoscópicas. La vía vaginal fue la más constante en este periodo, mientras que la vía abierta ha sido paulatinamente reemplazada por la laparoscopia, en especial tras la curva de aprendizaje del 2013.
Las indicaciones quirúrgicas de la histerectomía fueron, por orden descendente de prevalencia: úteros miomatosos sintomáticos, disfunción del suelo pélvico por prolapsos uterinos, pacientes con cirugía preventiva por riesgo oncológico, síndrome menstrual abundante refractario a tratamiento médico, enfermedad cervical, enfermedad endometrial y endometriosis. Recibieron tratamientos médicos previos 42 pacientes, de los que los más utilizados fueron los agonistas de la GnRH (15,30% de las pacientes). Otros tratamientos prescritos fueron el acetato de ulipristal (5,13%), el DIU hormonal (5,13%) y los contraceptivos combinados orales o de gestágenos (5,13%). Hasta un 23% de las pacientes recibieron la combinación de varios de ellos.
Entre las 78 histerectomías laparoscópicas hasta febrero del 2018, 62 fueron totales, 15 subtotales y un caso se reconvirtió a cirugía de Manchester-Fothergill. El 62,80% incluyeron doble anexectomía, mientras que el 32% conservó los ovarios (el 5,10% restante fueron salpinguectomías u ooforectomías unilaterales). Precisaron de cirugía vaginal concomitante 5 pacientes: 5 mallas anteriores y 3 cirugías de incontinencia urinaria.
En el 78,20% de los casos usamos 3trocares abdominales y en un 17,90%, 4.
En el 35,90% de los casos hubo morcelación (la mitad de ellos parcial para disminuir el tamaño de la pieza y facilitar su extracción vaginal, la otra mitad con morcelación total en caso de histerectomía subtotal). Las diferencias de tiempo quirúrgico empleado entre morcelación parcial o total no fue significativa, ni tampoco entre las histerectomías que requirieron morcelación o no.
El tiempo quirúrgico medio fue de 155 ± 53,3 min. Los cirujanos senior y los junior efectuaron 60 y 18 intervenciones, respectivamente. Obtuvimos diferencias estadísticamente significativas entre las medias de tiempo quirúrgico entre ambos grupos (IC 95%: 8,46-63,47; p = 0,011). No hubo diferencias de media de tiempo quirúrgico entre histerectomías subtotales y totales (IC 95%: −13,81-65,16; p = 0,188).
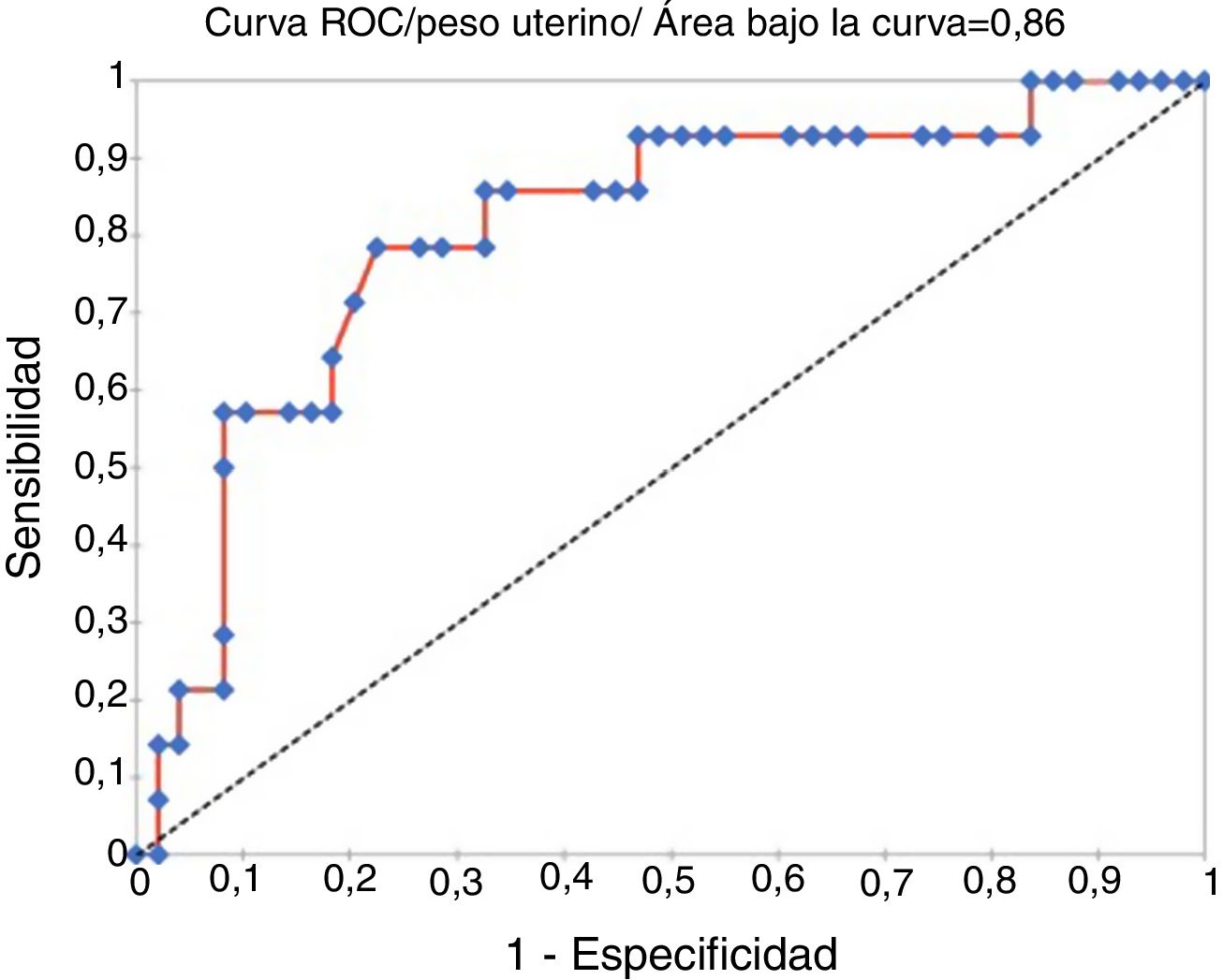
No obstante, sí que encontramos una relación estadísticamente significativa entre el peso del útero y el tiempo quirúrgico (rho de Spearman = 0,37; p = 0,001) (fig. 1). La media del peso uterino fue de 199 g (±158,40). Existía una diferencia estadística entre el peso de aquellos úteros morcelados y el de los que no (IC 95%: 67,89-230,59; p = 0,001) (fig. 2). A raíz de este resultado, intentamos calcular un punto de corte de peso uterino que pudiese predecir con la mayor sensibilidad y especificidad posible la probabilidad de ser morcelado, entre las histerectomías totales. Usando las curvas ROC, el punto de corte de 190 g fue calculado con una sensibilidad del 78,6% (IC 95%: 51,5-92,9), especificidad del 77,6% (IC 95%: 63,9-87,1), ratio de probabilidad positiva del 3,50 (IC 95%: 1,94-6,30) y una ratio de probabilidad negativa del 0,28 (IC 95%: 0,10-0,76) (fig. 3). El área bajo la curva ROC fue 0,86 (IC 95%: 0,678-0,934; p = 0,0001) (fig. 4). No encontramos relación estadística entre mayor tiempo quirúrgico y menor hemoglobina postoperatoria (rho de Spearman = 0,44; p = 0,711). No hubo ninguna transfusión sanguínea.
Tuvimos 5 complicaciones intraquirúrgicas: 2 lesiones vesicales detectadas y suturadas con comprobación de estanqueidad con azul de metileno, catéter urinario durante 10-15 días y control con urografía; 2pacientes con enfisema subcutáneo evolucionaron favorablemente y hubo un caso de hipercapnia (se finalizó cirugía por vía vaginal). No hubo ningún caso de hemorragia aguda.
Tuvimos 11 complicaciones precoces (14,10%): 3 casos de hipertensión arterial de novo que requirieron tratamiento; 2 cistitis tratadas con antibiótico; 2 casos de vómitos resueltos con antieméticos; una hernia de intestino a través del trocar izquierdo que requirió cirugía correctora; una acidosis respiratoria; un abdomen agudo en el primer día postoperatorio con laparoscopia urgente en blanco y un hematoma de pared con drenaje espontáneo más antibióticos profilácticos. Todos ellos dados de alta sin nuevos reingresos.
Registramos 19 complicaciones tardías (24,30%): 7 casos de genitorragia autolimitada, 4 infecciones urinarias no complicadas tratadas con antibióticos, 2 con fiebre que requirieron antibióticos por vía intravenosa, 3 casos de hipertensión arterial crónica, una lesión ureteral térmica que precisó cirugía urológica, un absceso de cúpula con drenaje bajo anestesia local y un hematoma de trocar (conversión a laparotomía). Las últimas 3pacientes reingresaron días después de la histerectomía por urgencias.
Evaluamos los casos usando la escala de Clavien-Dindo, ninguna en riesgo vital. La distribución de la gravedad de las 25 pacientes con complicaciones fue: 10 de grado I, 10 de grado II, una de grado iiia y 4 de grado IIIb.
Usando el CCI, 20 alcanzaron una puntuación baja (menos de 30 puntos) y 4 tuvieron complicaciones más graves, que llegaron a puntuar entre 31 y 40 puntos (fig. 5).
Encontramos una asociación estadística entre cesárea previa e histerectomía subtotal (U = 293; p = 0,001) y con lesión vesical durante la cirugía (U = 12,50; p = 0,033). No encontramos relación entre un IMC > 25 y un mayor CCI (rho de Spearman = 0,008; p = 0,970) o entre tiempo quirúrgico y mayor CCI (rho de Spearman = 0,105; p = 0,626).
Tampoco hubo diferencia estadística entre los CCI de las cirugías efectuadas por cirujanos seniors o juniors (IC 95%: −6,87-13,05; p = 0,527).
La estancia media fue de 2,48±1,24 días.
En términos de resultados de anatomía patológica, no hubo sarcomas entre los 28 úteros morcelados. El 78,60% de las morcelaciones contaban con estudio previo endometrial, todos benignos. Otros 6 casos no estudiados resultaron también benignos. Entre las piezas que resultaron malignas (9%), 4 fueron resultados inesperados: 3 adenocarcinomas endometrioides IA G1 y una hiperplasia con atipia. Ninguno formaba parte de las piezas morceladas.
DiscusiónNuestra tasa de conversión fue algo superior a la reflejada por otros autores de 1,20-3,90%9,10, pero menor que recientes estudios europeos de hasta un 10%11,12.
La media de edad y de IMC de nuestra muestra fue similar a la de otros autores4,5,10,11,13. La mayoría de las pacientes era premenopáusicas y un 28,20% posmenopáusicas, un porcentaje mayor que en otras series4,11. La paridad y los antecedentes de cesárea fueron similares a los de otros estudios españoles4,5. Un 37,10% tenía historia de cirugías abdominales previas, una proporción menor que las descritas por Wattiez (85%) o Eggeman (43,80%), pero casi igual a la del estudio español de Gilabert (36%)4,5,13.
Los miomas sintomáticos fueron la indicación quirúrgica más común entre nuestras pacientes y en otros estudios5,11,13. Más de la mitad de nuestras pacientes recibieron tratamientos médicos conservadores previos. Los agonistas de la GnRH fueron los más utilizados, ya que existe evidencia clara de que su uso reduce el tamaño uterino de un 25 a un 50% (lo que facilita la cirugía) y elevan la hemoglobina14,15. La indicación fue en todos los casos prequirúrgica, no más de 3 meses y sin aparición de efectos secundarios destacables. A pesar de ello, en los últimos años hemos ido sustituyendo los agonistas por acetato de ulipristal, que ha demostrado su no inferioridad en el control de la hipermenorrea y en la reducción del volumen uterino, con menores efectos secundarios16.
El número de histerectomías totales superó al de subtotales, lo cual no incrementó el tiempo quirúrgico, a diferencia de lo descrito por Lethaby en su revisión17. Nuestro porcentaje de anexectomía bilateral fue elevado respecto a otras series españolas4,5. A pesar de que existían casos justificados (antecedente de cáncer de mama, endometriosis o quistes ováricos concomitantes), la mayoría de las pacientes menopáusicas prefirieron la extirpación por elección propia. Por ello nos hemos esforzado en mejorar las explicaciones relativas al aumento de la supervivencia asociado a su conservación18 dadas en consulta.
La alerta de la Food and Drug Administration del 2014 sobre la seguridad de los morceladores conllevó mayor precaución entre los ginecólogos sobre su uso19. Se estimó que uno de cada 350 casos inicialmente clasificados como de bajo riesgo acabarían por ser sarcomas y la morcelación empeoraría el pronóstico de la paciente20-22. Nosotros usamos esta técnica siempre que se cumplieran condiciones clínicas de no sospecha de malignidad: edad no avanzada, ecografías seriadas sin aumento significativo del tamaño de los miomas, delimitación clara de los límites del mioma, ausencia de signos de necrosis central y estudio previo cervical y endometrial negativo en la mayoría de las pacientes23. Siguiendo estas recomendaciones, obtuvimos un 0% de sarcomas inesperados.
Desde el 2014, varios grupos internacionales se han posicionado sobre el uso o prohibición de los morceladores uterinos. Las últimas recomendaciones de la Sociedad Internacional de Endoscopia Ginecológica acepta que el riesgo de sarcoma está probablemente sobreestimado y que los profesionales deben esforzarse en la evaluación prequirúrgica del riesgo24. La Sociedad Europea de Oncología Ginecológica aboga por las «histerectomías en bloque» y reserva un sitio para la morcelación entre las técnicas disponibles25. Publicaciones recientes recomiendan valorar los pros y contras entre los riesgos de la morcelación y los riesgos de una cirugía abierta26. Inicialmente nosotros utilizamos el morcelador bipolar en bolsa no estanca. En 2016 aparecieron las primeras publicaciones con morcelación cerrada27, técnica a la que nos sumamos en la actualidad.
Cuando estudiamos la relación significativa entre el peso uterino y la necesidad de morcelar, calculamos un punto de corte teórico a partir del cual el riesgo aumenta. Existen varios estudios que han demostrado el uso de un algoritmo volumétrico (a partir de los diámetros de la ecografía) y su concordancia con el peso real de la pieza extraída14,28. De esta forma, calculando un peso teórico a partir de la ecografía, podríamos informar a la paciente sobre su probabilidad personal de morcelación. Encontramos esta línea de investigación interesante para futuros estudios.
Nuestra media de tiempo quirúrgico fue más baja que la de Tunitsky11. Encontramos una relación significativa entre la experiencia del cirujano y el tiempo, al igual que en el estudio de Mehta29. Sin embargo, no encontramos diferencias en cuanto a complicaciones o tasa de conversión según la experiencia quirúrgica, como refiere, asimismo, Lethaby17.
Encontramos una relación estadísticamente significativa entre la cesárea previa y la histerectomía subtotal (no descrita en la literatura consultada), así como con lesión vesical. La prevalencia de dicha lesión vesical en la literatura fue similar a la nuestra: 2,10%30.
Usando la escala de Clavien-Dindo encontramos solo 5 casos que requirieron cirugía (grados IIIa y IIIb) y ningún caso de riesgo vital (grado IV). No encontramos ningún estudio que usara el CCI para comparar nuestros resultados, pero decidimos calcularlo por parecernos una herramienta estandarizada útil en cirugía ginecológica para valorar la morbimortalidad de las pacientes8.
La estancia media fue menor que la de otras publicaciones españolas5, pero similar a la de series mayores4,10.
Una encuesta llevada a cabo en España en 2012, en la que la participación no superó el 52% de los hospitales, informaba de un 83,40% de realización de laparoscopia básica, pero menos de un 25% de ginecólogos cualificados en laparoscopia avanzada. Esto demuestra una gran variabilidad entre cirujanos y centros2.
Entre las limitaciones de nuestro estudio destacamos el número restringido de casos propios de un hospital comarcal, así como la variación y evolución de los tratamientos y técnicas quirúrgicas durante el amplio periodo de estudio.
Los autores consideramos, como aportaciones de la investigación, que este estudio representa uno de los pocos ejemplos a nivel nacional de cirugía laparoscópica en un hospital comarcal, con el cálculo del peso teórico del útero que podría predecir la posibilidad de morcelación y con la asociación estadística entre cesárea anterior e histerectomía subtotal. Por último, nos parece destacable el describir las complicaciones mediante índices estandarizados.
ConclusionesDesde el punto de vista de los autores, la principal conclusión es que en un hospital comarcal la histerectomía laparoscópica es una técnica que puede realizarse en la mayoría de los casos con una tasa de conversión mínima y con escasas complicaciones. El tiempo quirúrgico de los cirujanos experimentados es mejor que el de los juniors, pero sin encontrar diferencias de complicaciones usando el CCI. Encontramos que hay una relación positiva entre peso uterino y tiempo quirúrgico y que, en las histerectomías totales, un peso uterino de 190 g o más tendría mayor probabilidad de precisar morcelación. Por último, una cesárea previa está asociada a mayor probabilidad de histerectomía subtotal y a un mayor riesgo de lesión vesical.
Responsabilidades éticasProtección de personas y animales. Los autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datos. Los autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informado. Los autores han obtenido el consentimiento informado de los pacientes o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
FinanciaciónLos autores declaran no haber recibido financiación externa.
Conflicto de interesesLos autores declaran no tener conflicto de intereses.