La escasa consecución de objetivos de colesterol-LDL observada en numerosos estudios epidemiológicos, traduce la dificultad para trasladar el beneficio del tratamiento hipolipemiante descrito en los ensayos clínicos a la práctica clínica habitual. Si bien son muchos los motivos que podrían explicar por qué no se alcanzan objetivos, como la falta de adherencia y la inercia terapéutica, el abandono terapéutico como consecuencia de intolerancia a estatinas es uno de los más descritos. Si bien las estatinas son fármacos seguros, entre un 10 y un 20% de los sujetos que los consumen refieren mialgias asociadas con su uso, lo que lleva a su abandono a entre un 1-3% de los pacientes. En ellos se debe intentar utilizar estatinas diferentes a las que inicialmente han producido las molestias musculares, dosis más bajas de estatinas o pautas irregulares de las mismas, administrándolas a días alternos o incluso semanales. Si estas acciones no funcionan se debe insistir en acciones higiénico-dietéticas y, cuando se requiera y en función del descenso requerido en el colesterol-LDL, se pueden utilizar otros hipolipemiantes, como ezetimiba, resinas de intercambio iónico, ácido bempedoico, o iPCSK9, con frecuencia en combinación.
The lack of achieving the LDL-cholesterol goal observed in epidemiological studies, highlights the difficulty of transferring the benefit of the hypolipidaemic treatment noted in clinical trials, to current clinical practice. Although the reasons for not reaching LDL targets are probably multiple, i.e. treatment non-adherence, or therapeutic inertia, or treatment discontinuation as a consequence of statin intolerance, is frequently described. Statins are safe medications. However, 10 to 20% of the population refer to myalgias associated with their use, and 1 to 3% abandon treatment for this cause. In these subjects, it is necessary to change to a different statin, to use lower doses of statins, or to use irregular prescription regimes. If these actions are not useful, emphasis should be placed on the importance of hygienic and dietary recommendations and, when needed and depending on the cholesterol goal to achieve, the need of other lipid lowering treatments, like ezetimibe, bile acid sequestrants, bempedoic acid, or PCSK9i, often in combination.
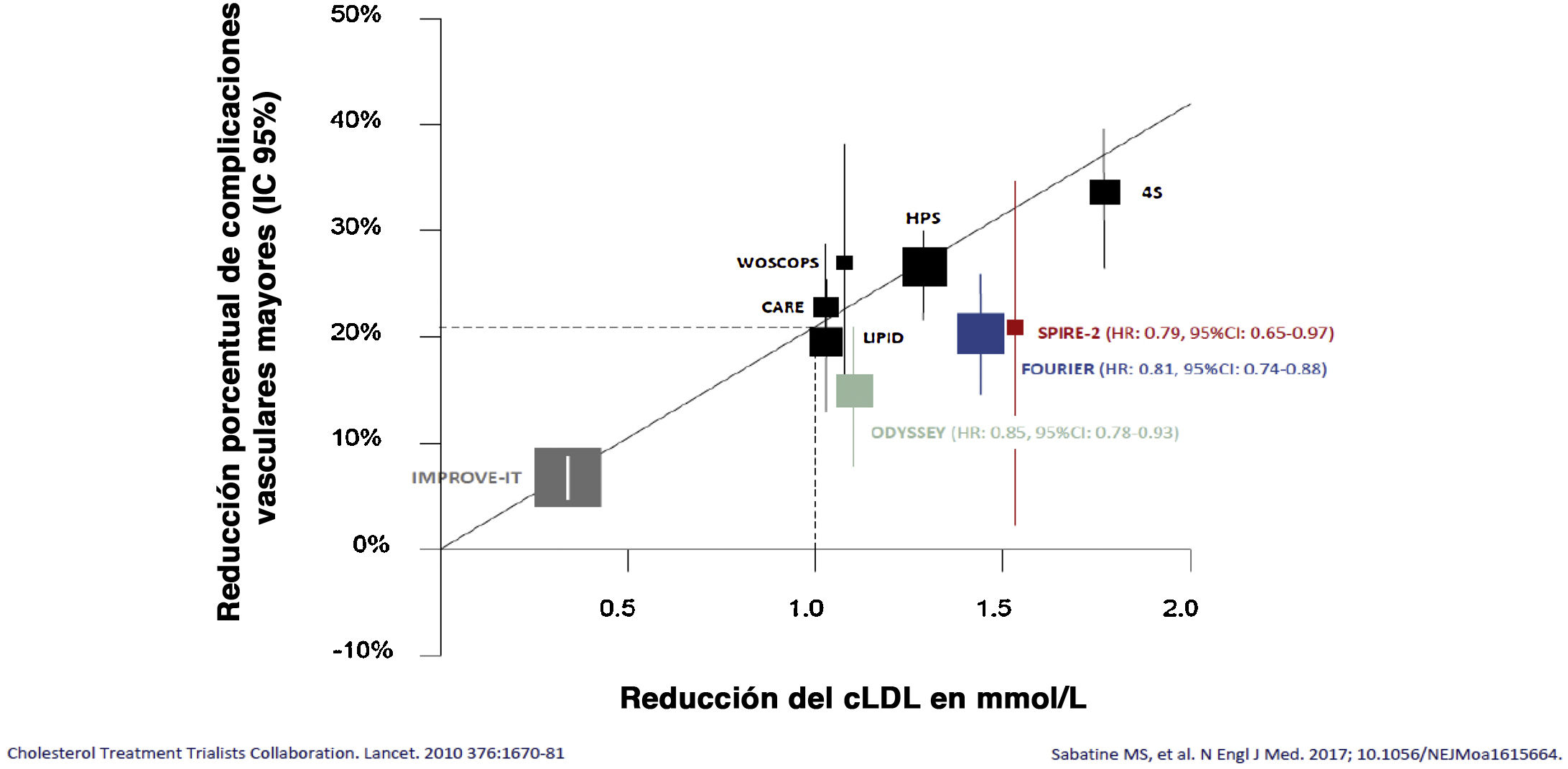
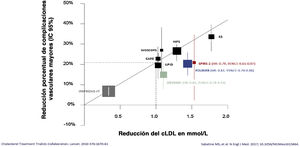
Diversos ensayos clínicos han mostrado que la reducción del colesterol-LDL (cLDL) se asocia con un descenso en la tasa de complicaciones cardiovasculares y en la mortalidad1. Este descenso se relaciona con la magnitud de la reducción del cLDL en términos absolutos, estimándose que por cada disminución en 1 mmol/l del cLDL, la reducción en la tasa de eventos cardiovasculares mayores sería de aproximadamente el 22%1,2 (fig. 1). A pesar de estas evidencias, el grado de control de la dislipemia es muy inferior al recomendable.
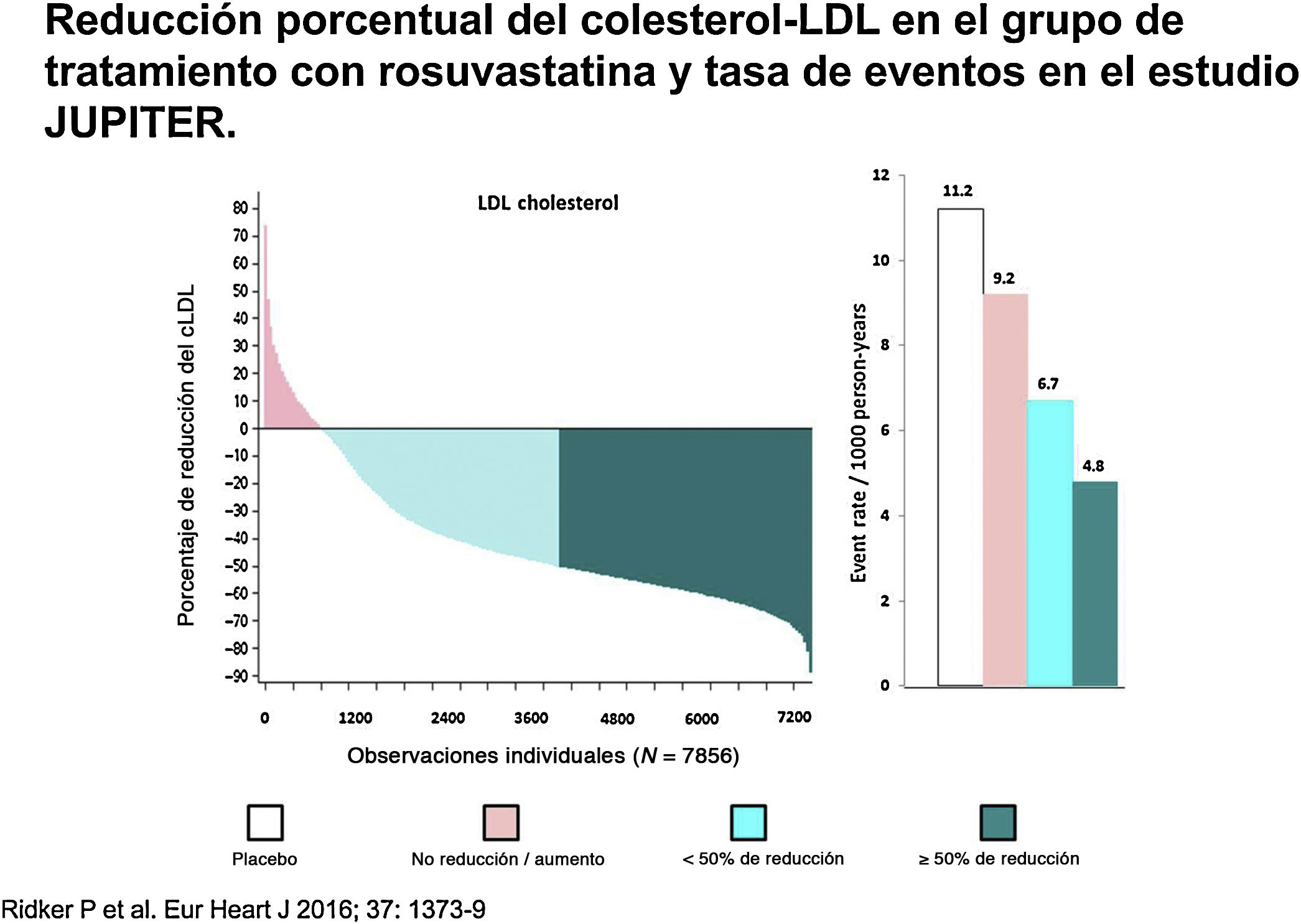
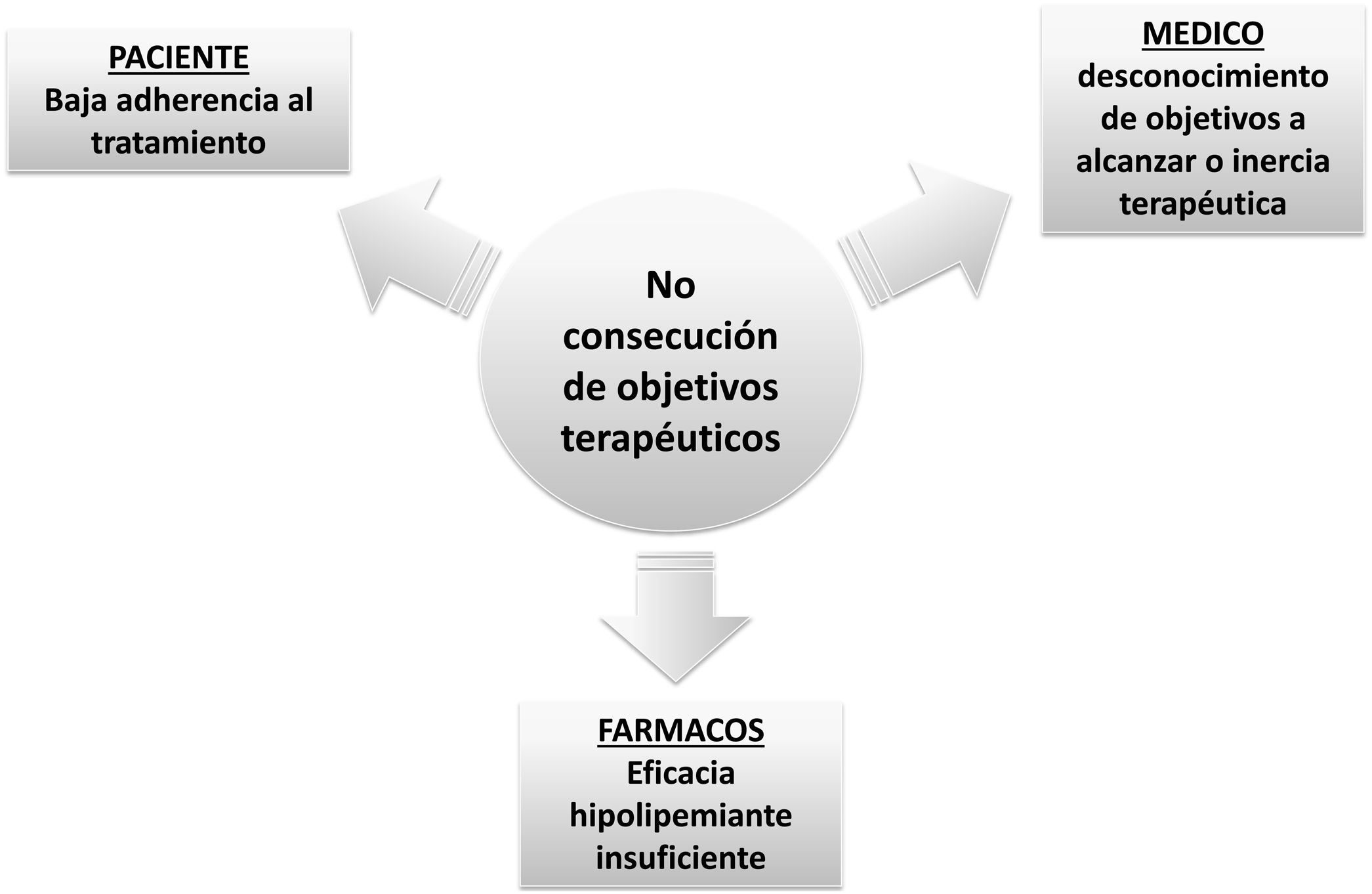
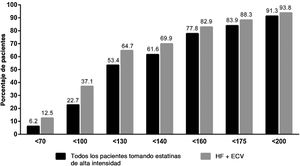
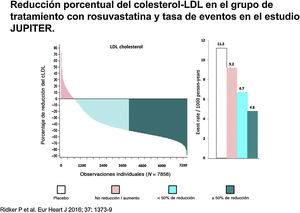
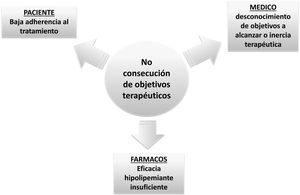
Los factores que influyen en este bajo control son probablemente múltiples (fig. 2). Algunos de ellos se relacionan con la baja tasa de adherencia a los fármacos hipolipemiantes3, bien como consecuencia de la banalización de la hipercolesterolemia como factor de riesgo, el desconocimiento del beneficio terapéutico de los hipolipemiantes para reducir las complicaciones cardiovasculares, el miedo a padecer efectos adversos, o la polimedicación. En determinadas situaciones es la propia inercia del médico prescriptor quien impide alcanzar objetivos terapéuticos4, bien por temor a producir efectos adversos, lo que lleva a utilizar dosis bajas de estatinas y/o a restringir la prescripción de hipolipemiantes en combinación, bien por desconocimiento de los objetivos a alcanzar5. Sin embargo, en ocasiones, los fármacos disponibles no son suficientes para alcanzar objetivos terapéuticos, un hecho especialmente relevante en poblaciones con concentraciones muy elevadas de cLDL, como los pacientes con hipercolesterolemia familiar (HF), en sujetos con un alto riesgo cardiovascular, donde se precisan reducciones muy marcadas del cLDL para alcanzar objetivos, o en los pacientes con intolerancia a estatinas. Además, la respuesta hipolipemiante a estatinas no es homogénea, existiendo pacientes hiporrespondedores que presentan un riesgo aumentado de complicaciones cardiovasculares6 (fig. 3). En todas estas circunstancias existe indicación para utilizar fármacos más potentes de administración parenteral, como los inhibidores de PCSK97.
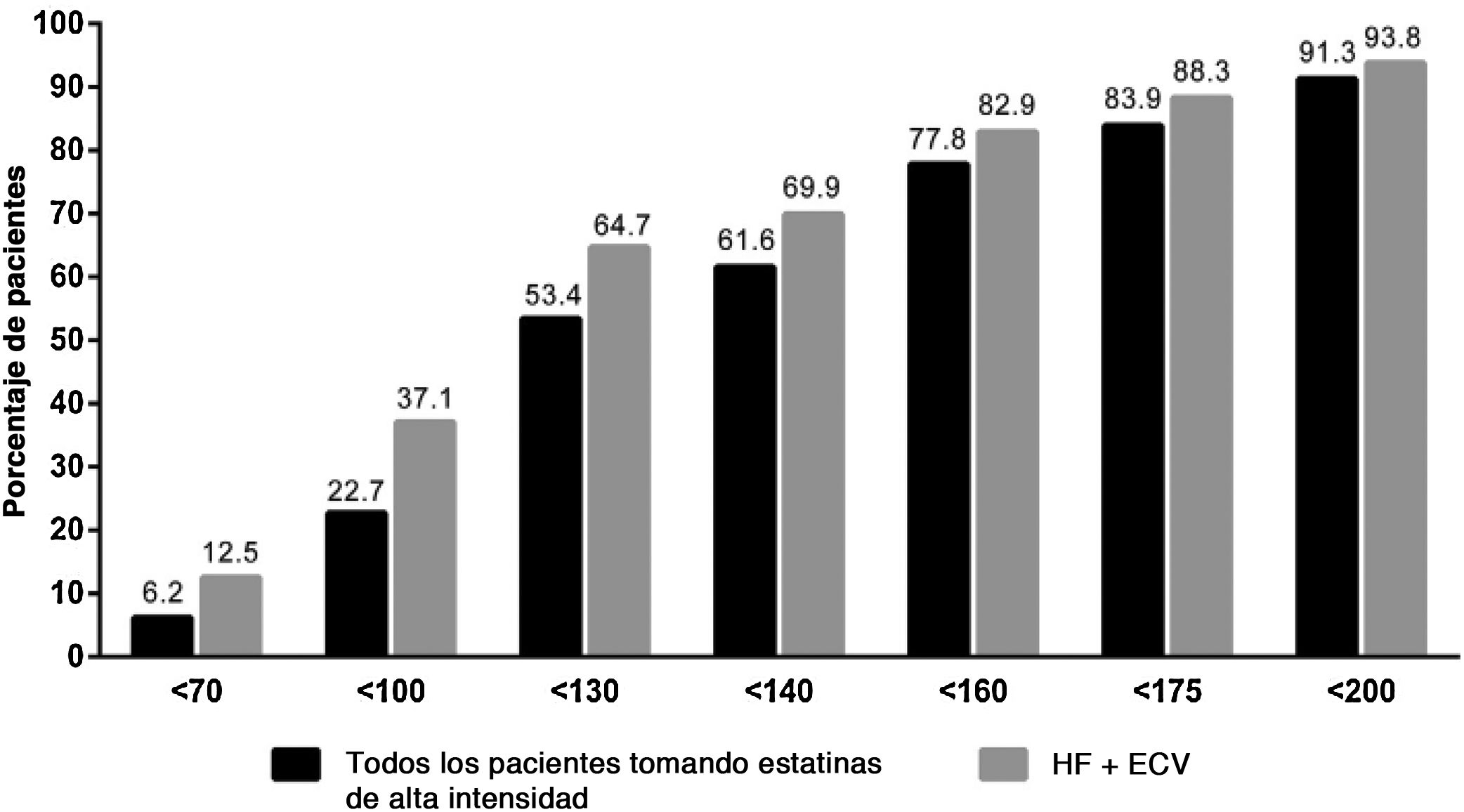
En situaciones donde el cLDL se encuentra muy elevado se necesita utilizar fármacos hipolipemiantes potentes, generalmente a altas dosis, para alcanzar objetivos terapéuticos, como es el caso de los pacientes con HF. En la gran mayoría de las guías de tratamiento disponibles en esta población, se recomienda descender el cLDL por debajo de 70-100mg/dl si no existe enfermedad vascular asociada, o por debajo de 55mg/dl si la enfermedad cardiovascular está ya presente8, objetivo que solo se alcanza en una minoría de pacientes. En un estudio realizado en Holanda, tan solo un 21% de los pacientes con HF alcanzaba un cLDL por debajo de 100mg/dl9. En estudios realizados en nuestro país, tan solo un 28,5% de los pacientes con dislipemia genética atendidos en unidades especializadas de lípidos pertenecientes a la Sociedad Española de Arteriosclerosis, mantenía un cLDL inferior a 100mg/dl10. Incluso en sujetos tratados con fármacos hipolipemiantes de alta eficacia, el porcentaje que alcanzaba descensos del cLDL por debajo de 100mg/dl no superaba el 23%11 (fig. 4). Estos resultados son mejores que los obtenidos en los pacientes con HF de la cohorte del SAFEHEART, donde tan solo un 3,4% de ellos mantenía un cLDL por debajo de 100mg/dl12. Los datos son importantes, dado que algunos estudios han demostrado que la tasa de complicaciones cardiovasculares de los pacientes con HF que reciben tratamiento con estatinas no difiere de la de la población general13.
Control del cLDL en pacientes con enfermedad coronariaLas guías de las Sociedades Europeas de Arteriosclerosis y de Cardiología8 recomiendan descender el cLDL por debajo de 55mg/dl en pacientes con enfermedad cardiovascular establecida, si bien el porcentaje de pacientes que alcanza estos objetivos en la práctica clínica habitual es bajo. En una revisión sobre 81 estudios observacionales realizados en Europa14, tan solo un 16% de los pacientes con enfermedad cardiovascular incluidos en el análisis alcanzaba un objetivo de cLDL por debajo de 70mg/dl; ello a pesar de que el 89% de los participantes recibía tratamiento con estatinas. En una revisión sistemática de la literatura de estudios realizados en España15, se comprobó cómo tan solo entre un 5 y un 15% de los pacientes con enfermedad coronaria alcanzaban objetivos de cLDL por debajo de 70mg/dl, y entre un 25-50% por debajo de 100mg/dl. En el registro EUROASPIRE V16, realizado en pacientes ingresados por un síndrome coronario agudo o un procedimiento de revascularización entre 6 y 24 meses antes, el porcentaje de sujetos con un cLDL>70mg/dl fue de 71% a pesar de que un 84,3% estaba recibiendo estatinas, la mitad de ellos de alta intensidad.
Intolerancia a estatinasLas estatinas representan uno de los grupos terapéuticos más utilizados en el mundo. Numerosos ensayos clínicos han demostrado que estos fármacos reducen la tasa de complicaciones cardiovasculares y de muerte tanto en prevención primaria como secundaria1. Además de su eficacia, las estatinas son fármacos seguros. Los efectos secundarios atribuibles a su uso son, en general, leves y se asocian con la estatina empleada y su dosis17. Son más habituales en personas de edad avanzada, en aquellas que tienen comorbilidades, insuficiencia renal, o en las que toman fármacos que pueden interaccionar con las estatinas. Los efectos adversos más frecuentes se relacionan con problemas musculares, en general mialgias con o sin elevación de la CPK, y problemas hepáticos. Excepcionalmente se han descrito casos de daño muscular masivo (rabdomiólisis), potencialmente mortales. Habitualmente estos efectos adversos no requieren de la suspensión del fármaco, por ser transitorios, poco sintomáticos o por resolverse al cambiar de estatina o reducir su dosis. A pesar de ello, una de las causas más frecuentes de remisión de pacientes a las consultas especializadas en lípidos es la intolerancia a las estatinas.
No existen buenos estudios que hayan evaluado la tasa de efectos adversos con estatinas en la práctica clínica real y menos su tasa de suspensión. El estudio más citado a este respecto es el estudio PRIMO18, que evaluó la prevalencia de mialgias en 7924 pacientes tratados con diferentes estatinas a dosis altas, sin que existiera un grupo placebo comparador. Los pacientes fueron específicamente preguntados sobre si habían tenido o no dolores musculares en los meses previos y un 10,5% contestó afirmativamente. Dada la frecuencia de dolores musculares, sobre todo en personas de edad avanzada, y la ausencia de un grupo comparador, es difícil interpretar los resultados. En este estudio, la tasa de abandono de estatinas por efectos adversos durante los 3 meses anteriores al inicio del estudio fue del 2,1%. En otro estudio realizado mediante cuestionario19, un 10% de los más de 1000 participantes consumidores de estatinas refirieron haber presentado mialgias en algún momento durante su consumo, y un 3,5% había tenido que suspender la medicación por dicho motivo. De nuevo es difícil saber si este porcentaje de sujetos hubiera también abandonado la medicación si hubieran sido tratados con placebo.
De forma contraria a los estudios previos, en un estudio prospectivo que evaluó la tasa de miopatía en pacientes tratados frente a no tratados con estatinas, un 21% de los tratados presentó algún efecto adverso frente a un 6% del grupo control20.
Los estudios epidemiológicos son difíciles de interpretar dado que los sujetos que reciben estatinas suelen conocer el riesgo de mialgias asociadas con su uso, y suelen estar más atentos a su presencia que los sujetos que no las reciben. Por ejemplo, en el estudio NHANES21, se preguntó a 8228 sujetos mayores de 40 años si habían tenido dolores musculares durante el último mes. Un 30% de los que recibían estatinas dijeron que sí frente a un 26% de los que no tomaban estatinas, una diferencia que resultó ser estadísticamente significativa. Al dividir a la población según tuvieran o no patología articular previa, únicamente los sujetos con patología articular tuvieron más dolores musculares si estaban siendo tratados con estatinas.
En conclusión, la tasa de mialgias con estatinas es muy variable de unos estudios a otros, y muy relacionada con el hecho de preguntar específicamente o no sobre su presencia. Si bien la tasa de miopatía pudiera ser mayor en los pacientes que reciben estatinas, es imposible atribuirla fehacientemente al fármaco, pudiendo deberse a que el paciente conoce dicho riesgo por el hecho de consumirla. En cualquier caso, la tasa de suspensión de estatinas como consecuencia de efectos adversos en la práctica clínica diaria se sitúa entre un 2 y un 3,5% de los pacientes.
Efectos adversos y suspensión del tratamiento con estatinas en ensayos aleatorizadosLa respuesta a la incidencia real de efectos adversos a estatinas debería proceder de los ensayos clínicos randomizados frente a placebo, los mismos ensayos que han demostrado su eficacia clínica. De forma sorprendente, en estos ensayos no se ha observado una mayor tasa de mialgias o miopatía en los pacientes tratados con estatinas en comparación con los tratados con placebo.
La tasa de efectos adversos entre placebo y tratamiento activo ha sido estudiada en varios metaanálisis de ensayos clínicos randomizados. En ellos no ha podido demostrarse que la incidencia de daño muscular sea mayor en el grupo de tratamiento activo, ni que exista mayor riesgo de suspensión del tratamiento22. De hecho, existe una gran heterogeneidad en la incidencia de miopatía entre los diferentes estudios en función de si existe o no una búsqueda activa de patología muscular. En algunos se preguntaba explícitamente sobre si habían tenido o no molestias musculares en los meses previos (estudios donde la prevalencia de miopatía salía extraordinariamente alta, tanto en el grupo de tratamiento con estatina como en el placebo) y en otros no se buscaba explícitamente el daño muscular, cayendo dramáticamente la incidencia de miopatía.
Para muchos autores esta incongruencia entre ensayos clínicos y estudios realizados en vida real se debe a que los pacientes que participan en los ensayos clínicos suelen ser personas más sanas, con menos comorbilidades y, en ocasiones, han recibido un periodo de tratamiento abierto con la estatina previo a su aleatorización en el estudio para demostrar así su tolerancia al fármaco. En estas circunstancias, efectivamente, la tasa de intolerancia a las estatinas se reduciría. Sin embargo, en muchos estudios con estatinas este periodo abierto previo no ha existido, y en otros muchos el perfil de pacientes incluía personas frágiles, como ancianos o pacientes con insuficiencia renal, no observándose tampoco en ellos diferencias frente a placebo en cuanto a la tasa de suspensión. En este sentido, en el estudio ASCOT, durante la fase ciega del estudio, la tasa de miopatía (definitiva, probable o posible) no difirió entre el grupo tratado con atorvastatina y el tratado con placebo, un 2% superior en el grupo de atorvastatina (p=0,69), pero la diferencia se incrementó hasta un 17% (p=0,03) cuando el estudio se abrió y los participantes conocían el tratamiento real que estaban recibiendo23.
Efectos adversos y suspensión del tratamiento con estatinas en la práctica clínica. Reinicio de estatinas tras su suspensión por efectos adversosQuizás uno de los aspectos más sorprendentes es el hecho de que muchos de los pacientes en los que la estatina es suspendida como consecuencia de algún efecto adverso, pueden tolerarla cuando vuelve a ser reiniciada24,25. En uno de estos estudios, hasta un 92,2% de los pacientes en los que se había reiniciado la estatina tras haberla suspendido por un acontecimiento adverso, seguía tomándola 12 meses después. En un estudio retrospectivo sobre los pacientes atendidos en la Cleveland Clinic que habían sido remitidos por intolerancia a estatinas, tan solo un 25% de ellos no tomaba estatinas durante el seguimiento posterior25, tolerando la mayoría de ellos dosis plenas de la misma o de una estatina diferente.
Todos estos datos son relevantes, dado que se ha demostrado que los pacientes con intolerancia y baja adherencia a estatinas tienen una tasa de complicaciones cardiovasculares muy superior a los sujetos sin intolerancia25–27.
En definitiva, no queda claro si existe una intolerancia real a estatinas, lo que plantea incertidumbre sobre si los efectos adversos y la intolerancia a estos fármacos es o no cierta, sobre todo si consideramos que, en muchos casos de intolerancia, en general como consecuencia de mialgias, no existen datos objetivos de daños muscular. Sin embargo, sea o no real, existe un porcentaje importante de pacientes que no tolera la medicación y deben suspenderla. Algunos de ellos pueden tomar dosis menores de estatinas, pautas de tratamiento a días alternos, o estatinas menos potentes. Se podría hablar de intolerancia a estatinas cuando un paciente no pueda tomar la dosis de estatina necesaria para alcanzar los objetivos propuestos por su médico. La intolerancia sería total si no tolera ninguna estatina a ninguna dosis, o parcial si tolera alguna estatina pero no otras, o tolera dosis bajas pero no mayores de una determinada estatina.
Ante un paciente con intolerancia hay que asegurarse de que el paciente precisa realmente tratamiento con una estatina y que comprende la trascendencia de recibirla, y debe evaluarse la posibilidad de interacciones o contraindicaciones y elegir el tipo de estatina y su dosis en consecuencia. Si el tratamiento está indicado se puede:
- •
Utilizar una estatina diferente.
- •
Utilizar una estatina a dosis más bajas de la habitual.
- •
Utilizar una estatina a días alternos.
- •
Utilizar una estatina con una única dosis semanal.
El esfuerzo en la búsqueda de una pauta tolerable depende del riesgo basal del paciente. En cualquier caso, tolere o no una pauta submáxima, otras acciones que deben buscarse son:
- •
Insistir en la importancia de seguir una dieta y hábitos de vida saludables.
- •
Utilizar otros hipolipemiantes, solos o asociados a dosis bajas de estatinas si es que son toleradas.
- •
Valorar la posibilidad de utilizar otras medidas naturales con evidencias demostradas sobre la reducción del colesterol como el consumo de estanoles o esteroles vegetales, levadura de arroz rojo, psyllium, etc.
- •
Aunque existen referencias anecdóticos, la utilidad del tratamiento con coenzima Q o vitamina D no está demostrada.
Las estatinas son fármacos eficaces para reducir la tasa de complicaciones cardiovasculares. Son fármacos en general seguros, con un escaso riesgo de efectos adversos graves. Sin embargo, un pequeño porcentaje de pacientes no los tolera, en general por la presencia de dolor muscular, muchas veces sin evidencias objetivas del mismo. En estos pacientes se deben intentar acciones dirigidas a reducir el colesterol utilizando estatinas, bien sean estatinas diferentes, estatinas a dosis más bajas o estatinas en pautas irregulares, administrándolas a días alternos o incluso semanales. Si estas acciones no funcionan se debe insistir en acciones higiénico-dietéticas o en la utilización de otros hipolipemiantes, generalmente en combinación.
FinanciaciónEl artículo ha recibido una beca no condicionada de Daiichi Sankyo.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Nota al suplementoEste artículo forma parte del suplemento «Lípidos y nuevos tratamientos en dislipemias», que cuenta con el patrocinio de Daiichi-Sankyo.