Analizar los factores predictores de respuesta patológica completa (RCp) en pacientes con cáncer de pulmón no microcítico (CPNM) sometidos a resección pulmonar anatómica tras terapia de inducción y evaluar los resultados postoperatorios de estos pacientes.
MétodosSe incluyeron en el estudio todos los pacientes registrados de forma prospectiva en la base de datos del grupo de trabajo GE-VATS reclutados entre el 20 de diciembre de 2106 y el 20 de marzo de 2018, sometidos a resección pulmonar anatómica por CPNM tras tratamiento de inducción. La población se dividió en dos grupos: pacientes que obtuvieron respuesta completa patológica tras inducción (RCp) y pacientes que no obtuvieron una respuesta patológica completa tras inducción (no-RCp). Se realizó un análisis multivariante mediante una regresión logística binaria para determinar los factores predictores de RCp y se analizaron los resultados postoperatorios de los pacientes.
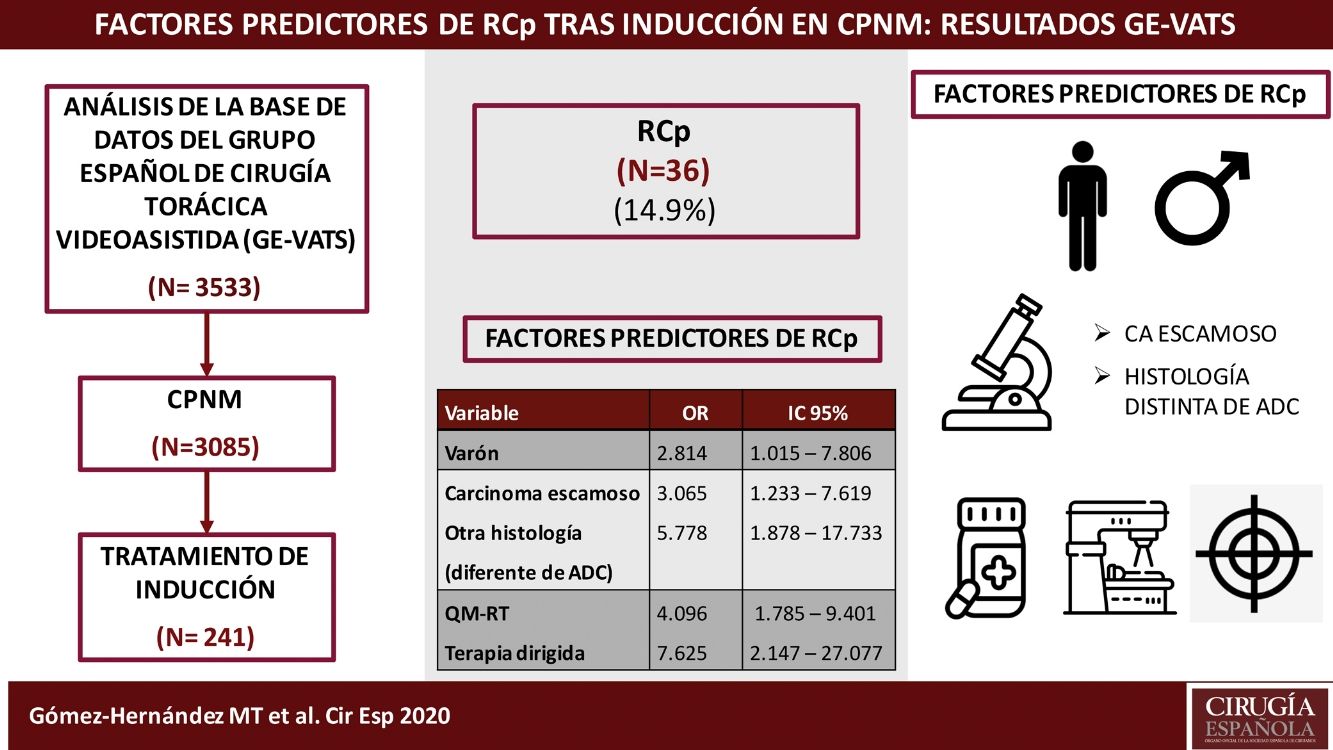
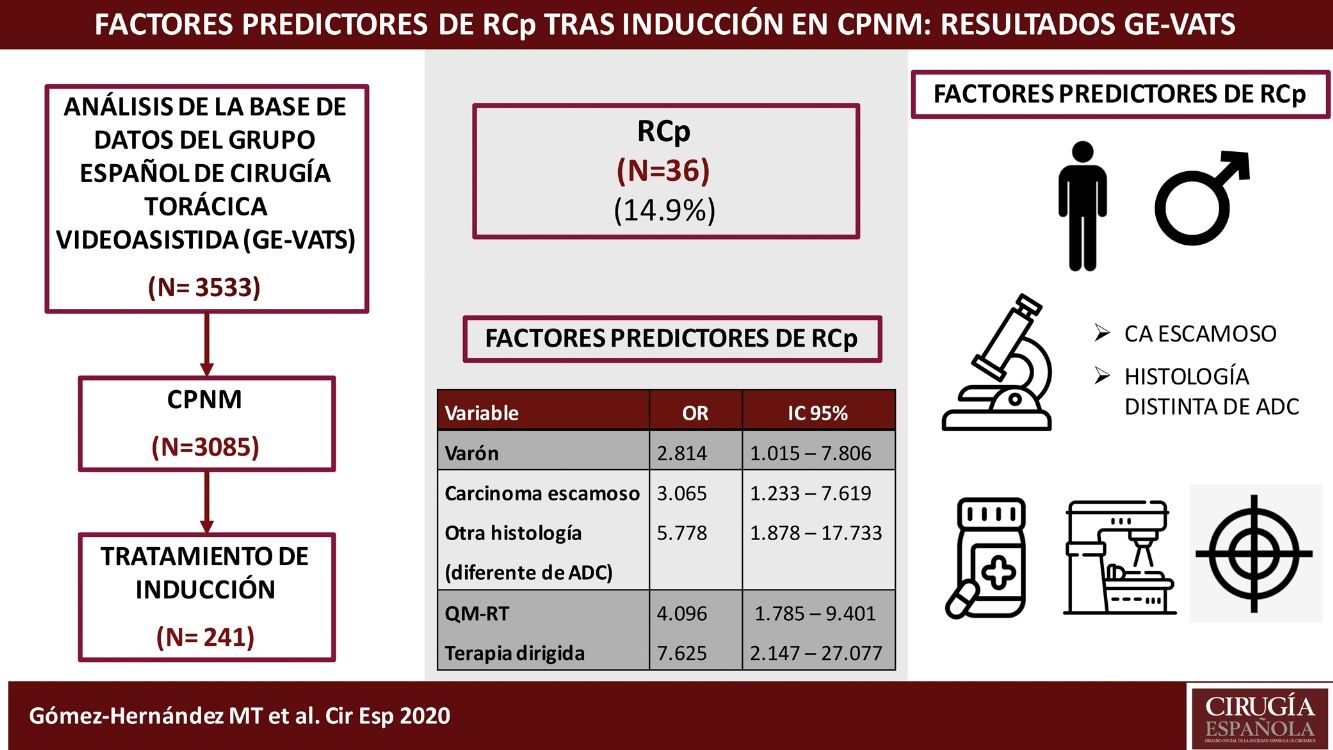
ResultadosDe los 241 pacientes analizados, 36 pacientes (14,9%) alcanzaron RCp. Los factores predictores de RCp fueron el sexo masculino (OR 2,814, IC 95% 1,015-7,806), la histología de carcinoma escamoso (OR 3,065, IC 95% 1,233-7,619) u otra distinta de adenocarcinoma (ADC) (OR 5788, IC 95% 1,878-17,733), la terapia de inducción que incluye radioterapia (OR 4,096, IC 95% 1,785-9,401) y terapias dirigidas (OR 7,625, IC 95% 2,147-27,077). La ocurrencia de complicaciones respiratorias postoperatorias fue superior en los pacientes que recibieron quimio-radioterapia de inducción (p = 0,032).
ConclusionesEl sexo masculino, la histología de carcinoma escamoso o diferente de ADC y la terapia de inducción que incluye radioterapia o terapia dirigida son factores predictores positivos para la obtención de RCp. La quimio-radioterapia de inducción se asocia con un mayor riesgo de complicaciones respiratorias postoperatorias.
To analyze the predictors of pathological complete response (pCR) in not small cells lung carcinoma (NSCLC) patients who underwent anatomical lung resection after induction therapy and to evaluate the postoperative results of these patients.
MethodsAll patients prospectively registered in the database of the GE-VATS working group undergone anatomic lung resection by NSCLC after induction treatment and recruited between December 20th 2016, and March 20th 2018, were included in the study. The population was divided into two groups: patients who obtained a complete pathological response after induction (pCR) and patients who did not obtain a complete pathological response after induction (non-pCR). A multivariate analysis was performed using a binary logistic regression to determine the predictors of pCR and the postoperative results of patients were analyzed.
ResultsOf the 241 patients analyzed, 36 patients (14.9%) achieved pCR. Predictive factors for pCR are male sex (OR 2.814, 95% CI 1.015-7.806), histology of squamous carcinoma (OR 3.065, 95% CI 1.233-7.619) or other than adenocarcinoma (ADC) (OR 5.788, 95% CI 1.878-17.733) and induction therapy that includes radiation therapy (OR 4.096, 95% CI 1.785-9.401) and targeted therapies (OR 7.625, 95% CI 2.147-27.077). Prevalence of postoperative pulmonary complications was higher in patients treated with neoadjuvant chemo-radiotherapy (p = 0.032).
ConclusionsMale sex, histology of squamous carcinoma or other than ADC, and induction therapy that includes radiotherapy or targeted therapy are positive predictors for obtaining pCR. Induction chemo-radiotherapy is associated with a higher risk of postoperative pulmonary complications.
La terapia de inducción seguida de la resección quirúrgica y linfadenectomía es una de las opciones de tratamiento de los pacientes con diagnóstico de cáncer de pulmón no microcítico (CPNM) en estadio localmente avanzado1. El objetivo de la terapia neoadyuvante es, por un lado, controlar y eliminar metástasis ocultas y, por otro lado, reducir el tamaño del tumor primario y las metástasis ganglionares mediastínicas. Los resultados de esta estrategia terapéutica varían considerablemente, desde un efecto inintencionado de progresión de la enfermedad hasta una respuesta patológica completa (RCp). Cuando se obtiene la respuesta completa patológica, definida como la ausencia de células tumorales en todas las muestras de resección (ypT0N0M0) tras la terapia de inducción, los resultados a largo plazo son muy favorables2-4. Según los datos publicados, la supervivencia a cinco años en este grupo de pacientes oscila entre el 53 y el 67%5-11, similar a la alcanzada por los pacientes con estadio Ib12. La RCp es, por tanto, un factor de buen pronóstico en pacientes con CPNM localmente avanzado tratados con terapia de inducción y cirugía.
De acuerdo con los diferentes estudios publicados, los índices de RCp conseguidos tras la terapia de inducción varían ampliamente, desde el 8 hasta el 48%5,6,13-18. Sin embargo, los estudios mencionados engloban un escaso número de pacientes reclutados durante largos períodos en una única institución y están focalizados principalmente en los resultados a largo plazo. Además, en los últimos años, se han logrado importantes progresos en cuanto al tratamiento del CPNM tales como la mejora de las técnicas quirúrgicas, el manejo perioperatorio de los pacientes, la quimioterapia, las terapias dirigidas y la inmunoterapia que han podido influir de forma positiva en la obtención de una RCp y en los resultados a corto y largo plazo de estos pacientes.
Por otro lado, en el momento actual, el índice de respuesta a los protocolos de neoadyuvancia no puede predecirse con antelación y los factores predictores de RCp no han sido estudiados ampliamente hasta la fecha. De acuerdo con los resultados de Kayawake et al.18, únicamente la histología de carcinoma escamoso resulta asociarse de forma positiva a la obtención de RCp.
El objetivo del presente estudio es identificar los factores predictores de RCp en pacientes con CPNM sometidos a resección pulmonar anatómica tras terapia de inducción, así como evaluar los resultados postoperatorios de estos pacientes mediante el análisis de los datos de los pacientes registrados de forma prospectiva en la base de datos multicéntrica creada por el Grupo Español de Cirugía Torácica Videoasistida (GE-VATS), perteneciente a la Sociedad Española de Cirugía Torácica (SECT). Los resultados obtenidos aportarán una visión actualizada de los factores predictores más relevantes para la obtención de una RCp en una cohorte nacional de pacientes con CPNM tratados con terapia de inducción.
MétodosPoblación de estudioSe incluyeron en el estudio todos los pacientes registrados de forma prospectiva en la base de datos del GE-VATS sometidos a resección pulmonar anatómica por CPNM tras haber recibido tratamiento inducción. Los pacientes fueron reclutados durante el periodo de tiempo comprendido entre el 20 de diciembre de 2016 y el 20 de marzo de 2018 (15 meses) por parte de 33 departamentos españoles de cirugía torácica. El estudio fue aprobado por el comité ético de todos los centros participantes y se obtuvo un consentimiento informado específico para este estudio. La metodología, auditoría y resultados iniciales del estudio han sido publicados recientemente por Embún et al.19.
La estadificación clínica del CPNM antes de la terapia de inducción se realizó con base en los hallazgos de la tomografía axial computarizada (TAC) y de la tomografía por emisión de positrones (PET), de acuerdo con la estadificación propuesta en la octava edición de la clasificación TNM del cáncer de pulmón20. Los métodos de estadificación invasiva para determinar el estatus ganglionar no se realizaron de manera rutinaria en todos los centros hospitalarios participantes, por lo que la estadificación clínica utilizada tuvo como base las pruebas de imagen.
La indicación de tratamiento de inducción, así como el tipo de terapia administrada se determinó en los comités oncológicos multidisciplinares de cada hospital participante. Básicamente la terapia de inducción se consideró en casos de sospecha de afectación ganglionar N2, tumores de localización central y tumores con sospecha de invasión de órganos adyacentes, para asegurar un margen quirúrgico libre.
La población fue dividida en dos grupos: pacientes que obtuvieron respuesta completa patológica tras inducción (RCp) y pacientes que no obtuvieron una respuesta patológica completa tras inducción (no-RCp).
Análisis estadísticoEn primer lugar, analizamos los factores predictivos de RCp en todos los pacientes sometidos a resección anatómica tras terapia de inducción.
La variable seleccionada como resultado fue la obtención de RCp definida como la ausencia de células tumorales en todas las muestras de resección (ypT0N0M0).
Las variables basales demográficas, oncológicas y quirúrgicas de los pacientes fueron evaluadas para detectar una posible asociación con la obtención de RCp. Se llevó a cabo una primera evaluación de las variables mediante un análisis bivariante. Solo aquellas variables estadísticamente significativas fueron usadas como variables predictoras independientes en el análisis de regresión logística. Los datos de las variables cuantitativas continuas fueron expresados como media ± desviación estándar. La distribución normal de las variables numéricas fue previamente evaluada con la prueba de normalidad de Kolmogorov-Smirnov. Las variables numéricas con distribución normal fueron analizadas con la prueba t de Student para datos independientes, mientras que aquellas sin distribución normal fueron analizadas con el test U Mann-Whitney. Las variables categóricas se expresaron en frecuencias y porcentajes y fueron analizadas con la prueba χ2 o la prueba exacta de Fisher si la frecuencia esperada era menor de cinco. Las variables estadísticamente significativas en el análisis bivariante fueron utilizadas como variables independientes en el análisis multivariante realizado mediante una regresión logística binaria. Los resultados se presentan como odds ratio (OR) con un intervalo de confianza (IC) del 95% y el valor de p.
En segundo lugar, se analizó la ocurrencia de morbilidad postoperatoria global (reintervención, infección de herida, complicaciones respiratorias, complicaciones cardiovasculares y otras), mortalidad hospitalaria y mortalidad a 90 días en la serie global y en función del tratamiento de inducción recibido y se compararon mediante la prueba χ2.
Para todos los análisis se consideró como valor de significación estadística una p < 0,05. El análisis de datos se realizó mediante el paquete estadístico SPSS® versión 26 (IBM Corp, Chicago, Illinois, 2019).
ResultadosDurante el período de estudio, 3.085 pacientes fueron diagnosticados con carcinoma pulmonar, de los cuales 261 (8,46%) recibieron tratamiento de inducción previo a la intervención. Veinte pacientes fueron excluidos por datos incompletos (7,7%). De los 241 pacientes analizados, 36 pacientes (14,9%) alcanzaron una RCp.
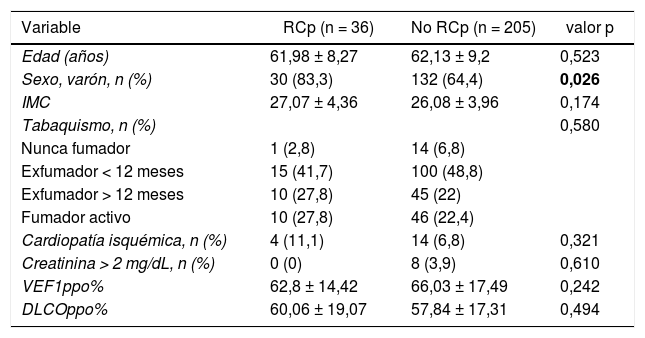
En la tabla 1 se detallan las principales características demográficas y clínicas de los pacientes incluidos en cada grupo.
Características demográficas y clínicas de la población
| Variable | RCp (n = 36) | No RCp (n = 205) | valor p |
|---|---|---|---|
| Edad (años) | 61,98 ± 8,27 | 62,13 ± 9,2 | 0,523 |
| Sexo, varón, n (%) | 30 (83,3) | 132 (64,4) | 0,026 |
| IMC | 27,07 ± 4,36 | 26,08 ± 3,96 | 0,174 |
| Tabaquismo, n (%) | 0,580 | ||
| Nunca fumador | 1 (2,8) | 14 (6,8) | |
| Exfumador < 12 meses | 15 (41,7) | 100 (48,8) | |
| Exfumador > 12 meses | 10 (27,8) | 45 (22) | |
| Fumador activo | 10 (27,8) | 46 (22,4) | |
| Cardiopatía isquémica, n (%) | 4 (11,1) | 14 (6,8) | 0,321 |
| Creatinina > 2 mg/dL, n (%) | 0 (0) | 8 (3,9) | 0,610 |
| VEF1ppo% | 62,8 ± 14,42 | 66,03 ± 17,49 | 0,242 |
| DLCOppo% | 60,06 ± 19,07 | 57,84 ± 17,31 | 0,494 |
Los resultados están expresados en medias ± desviación típica, salvo que se especifique otra cosa. Los datos en negrita indican los valores estadísticamente significativos.
El 63,9% de los pacientes recibieron quimioterapia (QM) como única terapia de inducción, mientras que el 28,6% fueron tratados con quimio-radioterapia (QM-RT) de inducción, y un 7,5% de los pacientes terapias dirigidas, asociadas o no a QM.
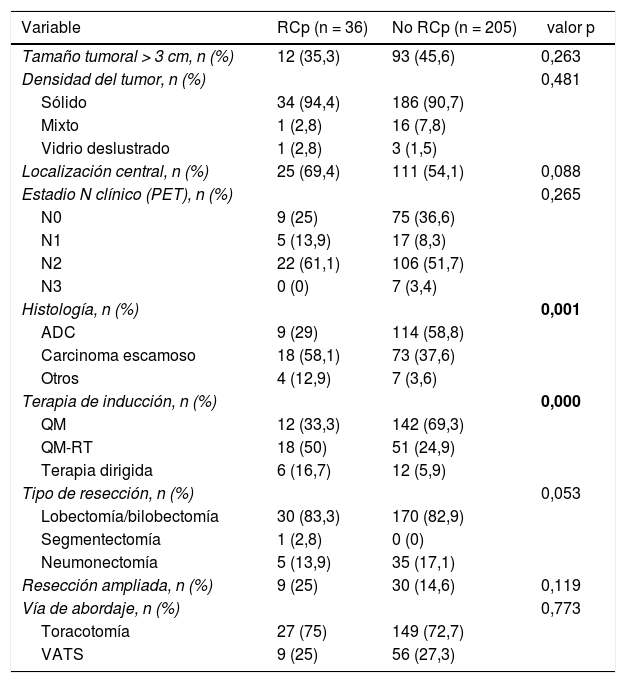
En la tabla 2 se describen las características oncológicas y quirúrgicas de los pacientes incluidos en cada grupo.
Características oncológicas y quirúrgicas
| Variable | RCp (n = 36) | No RCp (n = 205) | valor p |
|---|---|---|---|
| Tamaño tumoral > 3 cm, n (%) | 12 (35,3) | 93 (45,6) | 0,263 |
| Densidad del tumor, n (%) | 0,481 | ||
| Sólido | 34 (94,4) | 186 (90,7) | |
| Mixto | 1 (2,8) | 16 (7,8) | |
| Vidrio deslustrado | 1 (2,8) | 3 (1,5) | |
| Localización central, n (%) | 25 (69,4) | 111 (54,1) | 0,088 |
| Estadio N clínico (PET), n (%) | 0,265 | ||
| N0 | 9 (25) | 75 (36,6) | |
| N1 | 5 (13,9) | 17 (8,3) | |
| N2 | 22 (61,1) | 106 (51,7) | |
| N3 | 0 (0) | 7 (3,4) | |
| Histología, n (%) | 0,001 | ||
| ADC | 9 (29) | 114 (58,8) | |
| Carcinoma escamoso | 18 (58,1) | 73 (37,6) | |
| Otros | 4 (12,9) | 7 (3,6) | |
| Terapia de inducción, n (%) | 0,000 | ||
| QM | 12 (33,3) | 142 (69,3) | |
| QM-RT | 18 (50) | 51 (24,9) | |
| Terapia dirigida | 6 (16,7) | 12 (5,9) | |
| Tipo de resección, n (%) | 0,053 | ||
| Lobectomía/bilobectomía | 30 (83,3) | 170 (82,9) | |
| Segmentectomía | 1 (2,8) | 0 (0) | |
| Neumonectomía | 5 (13,9) | 35 (17,1) | |
| Resección ampliada, n (%) | 9 (25) | 30 (14,6) | 0,119 |
| Vía de abordaje, n (%) | 0,773 | ||
| Toracotomía | 27 (75) | 149 (72,7) | |
| VATS | 9 (25) | 56 (27,3) |
ADC: adenocarcinoma; QM: quimioterapia; QM-RT: quimio-radioterapia; RCp: respuesta completa patológica; VATS: cirugía vídeo-toracoscópica. Los datos en negrita indican los valores estadísticamente significativos.
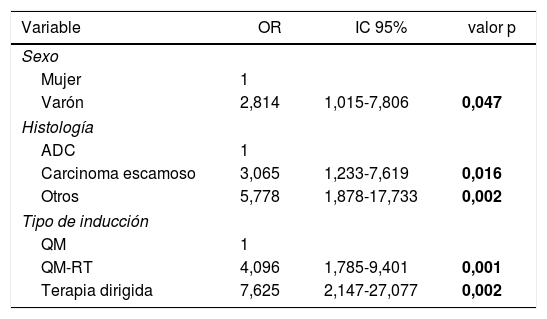
Las variables predictoras asociadas a la obtención de RCp en el modelo de regresión logística fueron el sexo masculino, la histología de carcinoma escamoso u otra distinta de adenocarcinoma y la terapia de inducción que incluye radioterapia o terapia dirigidas. Los resultados se recogen en la tabla 3.
Análisis multivariante de los factores predictivos asociados con RCp en pacientes con CPNM (expresado en odds ratio con intervalo de confianza al 95%)
| Variable | OR | IC 95% | valor p |
|---|---|---|---|
| Sexo | |||
| Mujer | 1 | ||
| Varón | 2,814 | 1,015-7,806 | 0,047 |
| Histología | |||
| ADC | 1 | ||
| Carcinoma escamoso | 3,065 | 1,233-7,619 | 0,016 |
| Otros | 5,778 | 1,878-17,733 | 0,002 |
| Tipo de inducción | |||
| QM | 1 | ||
| QM-RT | 4,096 | 1,785-9,401 | 0,001 |
| Terapia dirigida | 7,625 | 2,147-27,077 | 0,002 |
ADC: adenocarcinoma; IC 95%: intervalo de confianza al 95%; OR: odds ratio, QM: quimioterapia; QM-RT: quimio-radioterapia. Los datos en negrita indican los valores estadísticamente significativos.
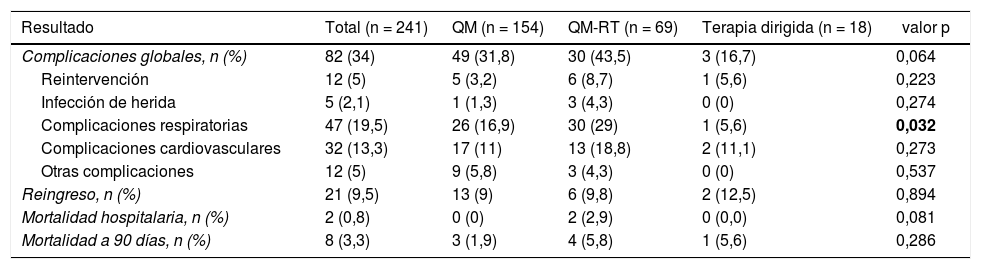
En cuanto a los resultados postoperatorios, el 34% de los pacientes de la serie global presentaron alguna complicación postoperatoria y el índice de reingresos a los 30 días fue del 9,5%. La mortalidad hospitalaria y a los 90 días fue del 0,8 y 3,3%, respectivamente. No se detectaron diferencias significativas en la ocurrencia de efectos adversos postoperatorios en función del tratamiento de inducción recibido, excepto en la ocurrencia de complicaciones pulmonares postoperatorias que resultaron significativamente mayores en los pacientes tratados con QM-RT de inducción (tabla 4).
Resultados postoperatorios de la serie global y en función del tratamiento de inducción recibido
| Resultado | Total (n = 241) | QM (n = 154) | QM-RT (n = 69) | Terapia dirigida (n = 18) | valor p |
|---|---|---|---|---|---|
| Complicaciones globales, n (%) | 82 (34) | 49 (31,8) | 30 (43,5) | 3 (16,7) | 0,064 |
| Reintervención | 12 (5) | 5 (3,2) | 6 (8,7) | 1 (5,6) | 0,223 |
| Infección de herida | 5 (2,1) | 1 (1,3) | 3 (4,3) | 0 (0) | 0,274 |
| Complicaciones respiratorias | 47 (19,5) | 26 (16,9) | 30 (29) | 1 (5,6) | 0,032 |
| Complicaciones cardiovasculares | 32 (13,3) | 17 (11) | 13 (18,8) | 2 (11,1) | 0,273 |
| Otras complicaciones | 12 (5) | 9 (5,8) | 3 (4,3) | 0 (0) | 0,537 |
| Reingreso, n (%) | 21 (9,5) | 13 (9) | 6 (9,8) | 2 (12,5) | 0,894 |
| Mortalidad hospitalaria, n (%) | 2 (0,8) | 0 (0) | 2 (2,9) | 0 (0,0) | 0,081 |
| Mortalidad a 90 días, n (%) | 8 (3,3) | 3 (1,9) | 4 (5,8) | 1 (5,6) | 0,286 |
QM: quimioterapia; QM-RT: quimio-radioterapia. Los datos en negrita indican los valores estadísticamente significativos.
Los hallazgos más relevantes de nuestro estudio revelan en primer lugar, que casi el 15% de los pacientes sometidos a resección pulmonar anatómica consiguieron una RCp tras terapia de inducción basada en diferentes regímenes (QM, QM-RT y terapia dirigida), cifra concordante con los resultados publicados en estudios previos5,6,13-18.
En segundo lugar, los factores que se asociaron de forma positiva a la obtención de RCp fueron el sexo masculino, la histología de carcinoma escamoso u otras diferentes de adenocarcinoma y la terapia de inducción que incluye radioterapia o terapias dirigidas.
De acuerdo con los resultados de nuestro estudio, los hombres tienen 2,81 veces más probabilidad de obtener una RCp tras inducción que las mujeres. Existen estudios que sugieren que el efecto de la QM puede ser mayor en mujeres21, aunque la causa no ha sido claramente definida. Sin embargo, un metaanálisis en el que se analizaron 11 ensayos clínicos randomizados (n = 2.288) no encontró una evidencia clara de que el sexo se asociara con un mayor o menor beneficio de la QM preoperatoria22.
Por otro lado, de forma similar a lo descrito por Kayawake et al.18, identificamos la histología de carcinoma escamoso y otras variantes histológicas distintas de adenocarcinoma como factores predictivos positivos para conseguir una RCp. La probabilidad de obtener un RCp es tres veces superior en pacientes con carcinoma escamoso comparado con pacientes con adenocarcinoma. El mecanismo subyacente a la asociación entre carcinoma escamoso y RCp es incierto, pero es probable que las diferencias clínico-patológicas e inmunológicas entre el adenocarcinoma y otros tipos histológicos puedan jugar un papel importante23,24. De forma análoga, el subtipo histológico se ha considerado un factor pronóstico en pacientes con CPNM, evidenciándose mejores resultados en supervivencia en pacientes con histología de células escamosas25. Sin embargo, un metaanálisis del NSCLC Meta-analysis Collaborative Group, mencionado anteriormente22, en el que se analizaron los resultados de 14 ensayos clínicos (n = 2359) no identificó una clara evidencia de que el efecto de la QMT preoperatoria en la supervivencia difiriera en función del subtipo histológico (carcinoma escamoso frente a adenocarcinoma).
La asociación de la QM con la RT resulta un factor predictivo positivo de RCp en nuestro análisis; la probabilidad de obtener un RCp tras tratamiento preoperatorio con QM-RT es cuatro veces superior que con QM sola. De los 69 pacientes tratados con QM-RT de inducción, 18 (26,1%) consiguieron una RCp, frente 7,8% de los pacientes que recibieron inducción solo con QMT. Estudios previos en los que la terapia de inducción se basaba en QM-RT describen índices de RCp similares que oscilan entre 22-46%5,9-11,26. Por otro lado, aunque Kayawake et al.18 no identificaron la RT como un factor predictivo positivo para la obtención de RCp (OR 2,14 [0,85-5,95], p = 0,107), un estudio reciente de Haque et al.27 en el que se analizaron 1.750 tratados con QM-RT neoadyuvante y lobectomía, reclutados entre 2004 y 2015, encontró que la dosis de radiación > 54 Gy predecía de forma independiente la obtención de RCp.
Respecto a las terapias dirigidas, más del 30% de los pacientes sometidos a inducción con este régimen alcanzaron una RCp, y la probabilidad de obtener una RCp resultó casi ocho veces superior en pacientes tratados con terapias dirigidas como inducción frente a QM sola. Las terapias dirigidas frente a marcadores moleculares concretos se asocian con índices de respuesta que superan el 50%, con una menor toxicidad que los quimioterápicos citotóxicos28. Sin embargo, su papel como terapia de inducción no ha sido evaluado extensamente aún. Algunas series de casos han demostrado que este protocolo es factible y que la resección quirúrgica en pacientes tratados con inhibidores del receptor del factor de crecimiento epidérmico (EGFR) y de la cinasa del linfoma anaplásico (ALK) no se asocia con nuevas toxicidades ni con una mayor incidencia de complicaciones perioperatorias29. Sin embargo, será necesario disponer de los resultados a largo plazo de los ensayos clínicos en marcha para definir el papel de las terapias dirigidas como agentes de inducción.
Por último, la resección quirúrgica tras neoadyuvancia puede realizarse de forma segura con resultados postoperatorios aceptables. Los resultados quirúrgicos de nuestra serie son ligeramente mejores que los publicados por Cerfolio et al.17 que describe una morbilidad global del 37% y una mortalidad hospitalaria del 2,3%, y por Kayawake et al.18 que registraron una mortalidad hospitalaria del 2,6%. Por otro lado, nuestro estudio revela una mayor prevalencia de complicaciones pulmonares postoperatorias en pacientes tratados con QM-RT de inducción, por lo que debería valorarse de forma individualizada el riesgo-beneficio de esta estrategia de tratamiento, especialmente en aquellos pacientes con patología pulmonar asociada.
La principal limitación de este estudio es que los datos se han obtenido de una base de datos prospectiva multicéntrica cuyo objetivo principal era conocer el grado de implementación actual del abordaje VATS para las resecciones pulmonares anatómicas en España, así como determinar los principales resultados de este abordaje, por lo que no disponemos de ciertos datos que pudieran ser relevantes como los referidos a los resultados de la estadificación invasiva, la restadificación tras la terapia de inducción, los fármacos quimioterápicos empleados, la dosis de radioterapia administrada y el régimen de QM-RT utilizado (secuencial, concurrente…) como neoadyuvancia. Asimismo, no hemos podido analizar factores como el SUV del tumor o el grado de diferenciación tumoral por no disponer de datos completos en la serie.
Nuestra serie incluye un total de 36 pacientes que alcanzaron RCp tras inducción; se trata de una de las series más largas publicadas hasta la fecha considerando la corta duración del período de reclutamiento. Además, dada la naturaleza prospectiva y multicéntrica del estudio, consideramos que los resultados son un reflejo de la práctica clínica a nivel nacional en el momento actual. Por otro lado, pensamos que este estudio abre la puerta a la creación de grupos de trabajo multidisciplinares y multiinstitucionales y a la elaboración de proyectos de investigación conjuntos que puedan solventar las principales limitaciones de nuestro análisis.
Concluimos que el 15% de los pacientes tratados con terapia de inducción y cirugía obtuvieron una RCp. Asimismo, identificamos el sexo masculino, la histología de carcinoma escamoso o distinto de ADC y la terapia de inducción que incluye radioterapia o terapia dirigida como factores predictores positivos para conseguir una respuesta patológica completa. Por último, no encontramos diferencias en cuanto a los resultados precoces postoperatorios entre los pacientes que obtuvieron RCp y los que no.
Estos hallazgos podrían ser potencialmente relevantes y de gran utilidad en la elaboración de futuros algoritmos terapéuticos destinados a la toma de decisiones y a la planificación de esquemas de tratamiento en pacientes con CPNM localmente avanzado.
FinanciaciónTodos los costes relacionados con la creación y mantenimiento de la base de datos GEVATS fueron cubiertos por Ethicon, Johnson & Johnson.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.