Los fármacos con actividad anticoagulante oral aprobados hasta el día de hoy precisan de un especial manejo por sus características farmacocinéticas y farmacodinámicas. Corresponden al grupo de los dicumarínicos, cuyo mecanismo de acción resulta de la interferencia en el metabolismo de los factores vitamina K-dependientes. Existen guías de grupos de expertos con el objetivo de facilitar unas normas para mejorar la seguridad de este tratamiento, dadas las dificultades inherentes a sus características. El futuro se espera prometedor con nuevos antitrombóticos, algunos de ellos ya aprobados para otras indicaciones, con un mejor perfil farmacológico que los diferencia de los dicumarínicos, especialmente porque no precisan controles analíticos y por la práctica ausencia de interacciones farmacológicas.
The drugs with oral anticoagulant activity which up to today are approved are drugs that require special handling due to their characteristics pharmacokinetics and pharmacodynamics. They correspond to the dicoumarin group, whose mechanism of action is interfering with the metabolism of vitamin K-dependent factors. There are experts groups' guidelines with the objective of providing standards to improve safety of this treatment given the difficulties inherent in its characteristics. The future expects to be promising waiting for new antithrombotic, some of them already approved for other indications, with a better pharmacological profile different to dicoumarin drugs, especially because they don't require follow-up analytical controls and the practical absence of drug interactions.
fármacos antivitamina K
ratio internacional normalizada
índice de sensibilidad internacional.
En España existen, hasta el momento, dos tipos de anticoagulantes orales comercializados con indicación para tratamiento anticoagulante que son, concretamente, fármacos antivitamina K (AVK): acenocumarol (Sintrom®) y warfarina (Aldocumar®). Su descubrimiento se remonta al año 1922, a raíz de la observación, en Canadá, de una nueva enfermedad que afectaba al ganado vacuno y que causaba su muerte por hemorragias. Pero no fue hasta el año 1941 cuando estos fármacos se introdujeron en la práctica clínica como prevención del infarto agudo de miocardio1.
Su mecanismo de acción se basa en interferir en el metabolismo de la vitamina K, con el resultado de una disminución plasmática de los factores de la coagulación vitamina K-dependientes (factores II, VII, IX y X) y de dos inhibidores naturales de la coagulación, las proteínas S y C2. Su metabolización es a través de la enzima CYP2C9 del sistema del citocromo P450.
Tanto el acenocumarol como la warfarina son fármacos derivados de la 4-hidroxicumarina, y las diferencias entre ambos son básicamente farmacocinéticas y farmacodinámicas, siendo la semivida de la warfarina más larga que la del acenocumarol (29–45 horas frente a 0,5-9 horas)3. La warfarina es el fármaco más utilizado en los países anglosajones, mientras que el acenocumarol es el más utilizado en el resto. Esto hace que la bibliografía médica haga referencia, en su mayor parte, a la warfarina.
Existen múltiples estudios que comparan ambos fármacos, con resultados dispares. En general, se considera a la warfarina un fármaco más estable, precisando menos controles, especialmente en tratamientos de larga duración4, aunque existen estudios que no consiguen demostrarlo5.
Inicio y ajustesYa en los inicios del uso de los anticoagulantes se observó que eran fármacos que precisan de un control exhaustivo por presentar mucha variabilidad entre individuos y en diferentes circunstancias que afectan al paciente, que son las que determinan el estrecho margen terapéutico que ofrecen. En los últimos años se ha postulado la existencia de factores genéticos que pueden explicar, en parte, las variabilidades en requerimientos de dosis. Concretamente se trata de dos variantes alélicas de la enzima CYP2C9 (2C9*2 y 2C9*3) y de la isoenzima VKOR 1 (vitamina K oxidorreductasa). Incluso se han llegado a postular algoritmos terapéuticos basándose en farmacogenómica y en la información clínica de los datos antropométricos de cada paciente (peso, talla, edad, etnia). Según estos estudios, aplicando estos algoritmos se benefician, sobre todo, aquellos pacientes que van a precisar dosis en valores extremos (inferiores a 21 mg/sem o superiores a 49 mg/sem de warfarina)6.
Entre las causas no genéticas relacionadas con la variabilidad intraindividual destacan: a) faltas de cumplimiento o error de dosificación7; b) modificaciones de tratamientos farmacológicos, o productos de herboristería u homeoterapia; c) cambios de alimentación; y d) enfermedades médicas intercurrentes, u otras comorbilidades8.
La forma de monitorizar el tratamiento con AVK es a través de la ratio internacional normalizada (INR), que no es más que una forma de estandarización del tiempo de protrombina a través de una fórmula matemática que tiene en cuenta el índice de sensibilidad internacional (ISI) de la tromboplastina utilizada como reactivo para realizar el tiempo de protrombina, así como el tiempo de protrombina del paciente y de un plasma control9.
Los rangos terapéuticos de INR óptimos para cada paciente dependen de la patología por la que se indica el tratamiento con AVK. Estos rangos pueden también modificarse de forma individual y a criterio médico, dependiendo de complicaciones hemorrágicas o trombóticas (tabla 1). Hay que tener en cuenta que un uso terapéutico efectivo y seguro es aquel que tiene una intensidad de anticoagulación adecuada y el que mantiene durante la mayor parte del tiempo una INR dentro del margen terapéutico. Este último aspecto ha sido demostrado en los estudios realizados en pacientes sometidos a autocontrol domiciliario y que realizan controles semanales, con lo que se consigue estar más tiempo en rango terapéutico, disminuyendo las complicaciones tanto trombóticas como hemorrágicas10. Hay que tener en cuenta que existen contraindicaciones absolutas y relativas para la anticoagulación (tabla 2) atendiendo, en su mayoría, a un potencial riesgo hemorrágico, y que es preciso confirmar objetivamente el diagnóstico por el cual se inicia la anticoagulación.
Márgenes terapéuticos (INR óptimas de AVK para cada paciente en función de la patología)
| INR | |
| Trombosis venosa profunda y tromboembolismo pulmonar | |
| Tratamiento y prevención secundaria | 2-3 |
| Prótesis valvulares mecánicas | |
| Aórtica sin factores de riesgo | 2-3 |
| Aórtica con factores de riesgo | 2,5-3,5 |
| Mitral | 2,5-3,5 |
| Prótesis valvulares biológicas | |
| Mitral y aórtica sin factores de riesgo (3 meses) | 2-3 |
| Mitral y aórtica con factores de riesgo | 2-3 |
| Fibrilación auricular | 2-3 |
| Trombosis mural | 2-3 |
AVK: fármacos antivitamina K; INR: ratio internacional normalizada.
Contraindicaciones absolutas y relativas para la anticoagulación
| Contraindicaciones absolutas |
|
| Contraindicaciones relativas |
|
Tras la administración de AVK, el efecto empieza a aparecer a partir de 2–3 días, dependiendo de la dosis administrada, ya que puede ser que esta dosis sea infraterapéutica y no se consiga la modificación de la INR. La dosis oscila entre 2–4 mg/día de acenocumarol o 5–10 mg/día de warfarina11. Varios estudios concluyen que, con la edad, aumenta la sensibilidad a la warfarina, reduciéndose así la dosis necesaria12. De igual manera, precisan dosis menores: a) los pacientes con alteración hepática por incapacidad para sintetizar proteínas; b) los pacientes con insuficiencia cardiaca por congestión hepática; c) si existe malnutrición o déficit de absorción de vitamina K, y d) los pacientes con riesgo hemorrágico añadido. Si tuviéramos en cuenta el rol de la farmacogenética, los pacientes con las variantes alélicas CYP2C9*2, CYP2C9*3 serían los que precisarían menos dosis, y los pacientes con la variante VKORC1 (isoenzima 1) presentarían resistencia a la terapia con AVK y precisarían mayores dosis6.
De ninguna manera está justificada una dosis de carga excesiva, ya que esto provocaría un «desequilibrio» a favor de los factores trombóticos y en detrimento de los antitrombóticos. Es decir, causaría una disminución de la proteína C (factor protector de trombosis), con una semivida corta (6 horas) respecto a otros factores de la coagulación con semividas más largas (factor II, 60 horas; factor X, 72 horas; factor IX, 24 horas). Este aspecto ha sido demostrado en estudios con animales, donde se observa que la reducción del factor VII, que influye en el valor de la INR, no representa una adecuada anticoagulación13. En caso de precisar anticoagular de manera urgente al paciente, lo que se hará es añadir heparina, ya sea heparina no fraccionada o heparina de bajo peso molecular, por lo menos los 3 primeros días o hasta conseguir una INR terapéutica14.
El primer control se realizará al tercer-cuarto día del inicio del tratamiento. A partir de ahí, los controles sucesivos se irán prolongando en el tiempo, siempre y cuando el resultado de la INR esté en el margen terapéutico. Como norma general se realizará un control INR cada 4–6 semanas, modificando las dosis de tratamiento basándose en los resultados del mismo15–17.
Respecto al manejo de la anticoagulación en el periodo periintervención quirúrgica, no existen estudios aleatorizados respecto a la seguridad o eficacia de las «terapias puente». Como recomendación se acepta la no necesidad de suspender el tratamiento anticoagulante en caso de extracciones dentales, e incluso en cirugía dermatológica menor18,19. En caso de necesidad de discontinuar el tratamiento con AVK, y sobre todo en pacientes de alto riesgo tromboembólico, se recomienda considerar la administración de heparina en dosis profilácticas15–17,20.
Otro punto a tener en cuenta en el manejo de los fármacos AVK es qué hacer en caso de sangrado o de anticoagulación excesiva. La forma más rápida de revertir el efecto anticoagulante, en el caso de un paciente con un problema hemorrágico vital, es administrar concentrados de complejos protrombínicos, preferiblemente (antes que plasma fresco congelado), junto con vitamina K. Siempre teniendo en cuenta el posible potencial protrombótico de estos fármacos debido a que se administran factores activados de la coagulación sanguínea. En caso de que el sangrado no sea vital, se valorará administrar vitamina K oral o intravenosa, en dosis de entre 5 y 10 mg21.
Nuevos anticoagulantes oralesLa industria farmacéutica ha concentrado en los últimos años parte de sus esfuerzos en encontrar fármacos con efecto anticoagulante que puedan sustituir a los AVK. Existen varios fármacos en fase de investigación con distintas dianas respecto a la cascada de la coagulación. Pero la realidad es que actualmente existen, aprobados por la Agencia Española del Medicamento y comercializados en España, tan sólo dos fármacos con actividad anticoagulante oral, cuya única indicación aprobada en este momento es para la profilaxis tromboembólica en cirugía mayor traumatológica, concretamente en prótesis total de cadera y prótesis de rodilla. Se trata del dabigatrán etexilato (Pradaxa®) y el rivaroxabán (Xarelto®).
El dabigatrán etexilato es un inhibidor directo, muy específico y reversible de la trombina, que se presenta en forma de profármaco y que, a través de diferentes esterasas, se transforma a nivel gastrointestinal en su forma activa. Su metabolismo es a nivel hepático, no interviniendo el sistema del citocromo P450. Por ello presenta pocas interacciones farmacológicas. La interacción farmacológica más significativa es con la amiodarona, debido a que este antiarrítmico inhibe a la glicoproteína P, transportadora del dabigatrán. Su eliminación es renal en su mayor parte (80%), y el resto por vía biliar. Por este motivo está contraindicado en pacientes con insuficiencia renal (aclaramiento de creatinina <30 mL/min). Actualmente este fármaco está indicado para la profilaxis tromboembólica en cirugía traumatológica mayor, basándose en los resultados de no inferioridad de tres estudios fase III multicéntricos y doble ciego que comparaban dabigatrán y enoxaparina. El primero es el estudio RE-MODEL, que incluyó a 2.101 pacientes candidatos a prótesis total de rodilla, obteniéndose un resultado de eficacia del 37,7% respecto al criterio principal (enfermedad tromboembólica venosa o mortalidad de cualquier causa) con enoxaparina frente a un 36,4% en el grupo de dabigatrán 220 mg/día. El segundo estudio es el estudio RE-NOVATE, realizado en 3.494 pacientes sometidos a prótesis de cadera con unos resultados similares. El tercer estudio es el REMOBILIZE, realizado en centros de Estados Unidos. Otros estudios todavía abiertos abarcan ámbitos como el tratamiento de la trombosis venosa, el tromboembolismo pulmonar y su prevención secundaria, y el síndrome coronario agudo. El último ensayo clínico publicado ha sido el estudio RE-LY, donde se compara el tratamiento a largo plazo para la profilaxis tromboembólica con warfarina frente a dabigatrán, con resultados prometedores, mayor eficacia y menos episodios hemorrágicos22–25.
Respecto al rivaroxabán, se trata de un inhibidor directo y muy selectivo del factor Xa. Su eliminación es en un 66% a nivel renal, y el resto por vía intestinal, a través de las heces. La eliminación intestinal se ve influida por la glicoproteína P. Su metabolismo hepático es a través de mecanismos independientes del citocromo P450. Por todo ello, muestra escasa interacción con fármacos, excepto aquellos que inhiben a la glicoproteína P. La dosis seleccionada de rivaroxabán para los ensayos clínicos fase III fue de 10 mg/día. La eficacia y seguridad del fármaco se demostró en los estudios del programa RECORD, donde se comparó rivaroxabán con enoxaparina en pacientes sometidos a prótesis total de cadera (RECORD 1 y 2) y rodilla (RECORD 3), demostrándose que era superior a la enoxaparina en la prevención de tromboembolismos venosos, con las mismas complicaciones hemorrágicas26,27.
No disponemos de datos que demuestren cuál de estos fármacos es mejor, ya que no hay un estudio que los compare. De momento, y sobre todo en indicaciones de tratamiento anticoagulante, el gran problema es la ausencia de un antídoto eficaz. Y aunque a priori no hacen falta controles biológicos, tampoco existe ningún método de laboratorio estandarizado para el control de estos fármacos.
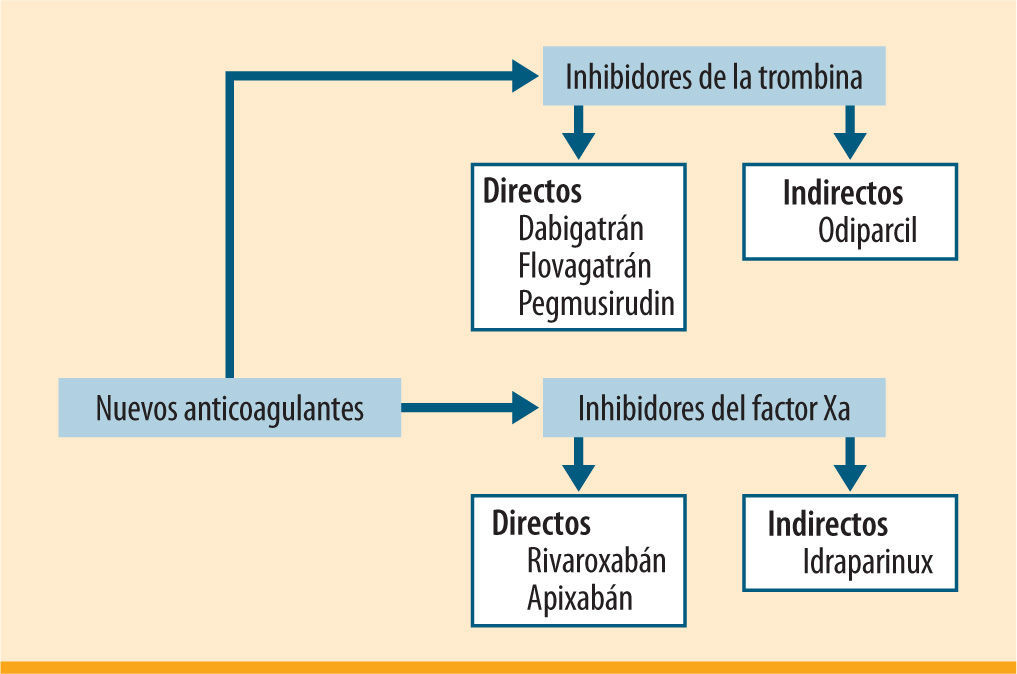
Existen otros fármacos en fase de estudio, con diferentes dianas terapéuticas: a) inhibidores indirectos del factor Xa, como el idraparinux (un fármaco derivado del fondaparinux, con una larga semivida y de administración subcutánea semanal) y el idraparinux biotinado; b) inhibidores directos del factor Xa, como el apixabán, activo por vía oral y con una eliminación mayoritaria intestinal; c) inhibidores indirectos de la trombina, como el odiparcil, fármaco de administración oral constituido por glicosaminoglicanos del tipo sulfato de dermatán, y d) inhibidores directos de la trombina, como el flovagatrán (que como ventaja presenta la eliminación no renal) y el pegmusirudín (una hirudina recombinante y unida a dos moléculas de polietilenglicol, de administración subcutánea) (figura 1).
ConclusionesEl descubrimiento de los AVK fue un gran avance en la medicina, y durante muchas décadas han evitado muertes y comorbilidades. No obstante, es verdad que se trata de un grupo de fármacos con un perfil farmacocinético y farmacodinámico poco adecuado, por lo que es necesario un control riguroso en su dosificación y con múltiples factores que les afectan y que deben ser tenidos siempre en cuenta. No hay que olvidar tampoco el riesgo hemorrágico añadido que tienen estos pacientes, aunque por otro lado es ampliamente superado por las ventajas que manifiestan en la prevención de episodios tromboembólicos. Actualmente existe la esperanza de que, del amplio número de fármacos que están siendo ensayados con actividad anticoagulante, alguno de ellos tenga las características necesarias para poder sustituir a los actuales fármacos anticoagulantes.
Declaración de potenciales conflictos de interesesLa doctora Marina Carrasco Expósito manifiesta no tener conflicto de intereses alguno en el desarrollo del presente escrito.
- •
Los medicamentos con acción anticoagulante (los fármacos antivitamina K acenocumarol [Sintrom®] y warfarina [Aldocumar®]) precisan de un control exhaustivo por la gran variabilidad interindividual e intraindividual que presentan. Su efecto empieza a partir del segundo-tercer día, dependiendo de la dosis administrada.
- •
Si se precisa anticoagular a un paciente de manera urgente hay que añadir heparina los 3 primeros días, y el primer control analítico se realizará al tercer-cuarto día del inicio del tratamiento.
- •
Fármacos como dabigatrán y rivaroxabán parecen presentar mayor eficacia y menos episodios hemorrágicos. Sin embargo, actualmente dabigatrán tiene aprobado su uso solamente en la profilaxis tromboembólica en cirugía mayor traumatológica (prótesis de cadera y rodilla).