La depresión y la obesidad son patologías altamente prevalentes y corresponden a los principales problemas de salud pública. Estas patologías tienen un gran impacto en la morbilidad y mortalidad de los pacientes y afectan la salud y el bienestar de quienes las padecen, así como también afectan en el aspecto socioeconómico consecuencia del deterioro funcional y el gasto de recursos en salud ocasionados. Resultados de estudios epidemiológicos, ensayos clínicos y meta-análisis apoyan la asociación entre los estados depresivos y la obesidad, ya que ambos ocurren conjuntamente en todas las razas de poblaciones evaluadas. El objetivo es abordar la evidencia con respecto a 4 aspectos: (1) obesidad y respuesta a los antidepresivos, (2) trastornos depresivos y su impacto sobre la progresión de la obesidad, (3) tratamiento de la obesidad y el impacto sobre los resultados entre pacientes con trastornos depresivos, (4) el tratamiento de los trastornos depresivos y su impacto sobre los resultados de la obesidad. La evidencia existente apoya la asociación entre obesidad y los resultados adversos para la salud en individuos con trastornos depresivos. Además, destaca el concepto que el tratamiento de una de las dos enfermedades (obesidad o trastornos depresivos) es relevante para mejorar el curso de la otra patología. Puede ser beneficioso explorar dirigidamente la presencia de un trastorno depresivo en sujetos con sobrepeso u obesidad, así como el aumento de peso en personas con depresión. Conocer el efecto de los fármacos antidepresivos sobre el peso corporal es también relevante para facilitar la adherencia al tratamiento en el largo plazo.
Depression and obesity are highly prevalent illness and a mayor public health concern. These diseases have a great impact on morbidity and mortality of patients and affect the health and well-being of those who suffer them, as well as being affected in the socioeconomic aspect as a result of the functional deterioration and the spending of resources. Results of epidemiological studies, clinical trials and meta-analysis support the association between mood disorders and obesity, since both occur together in all the populations evaluated. The objective is to address the evidence regarding four aspects: (1) obesity and response to antidepressants, (2) depressive disorders and their effect on the progression of obesity, (3) treatment of obesity and the effect on outcomes among patients with depressive disorders, (4) the treatment of depressive disorders and their effect on obesity outcomes. Existing evidence supports the association between obesity and adverse health outcomes in individuals with depressive disorders. In addition, it highlights the concept that the treatment of one of the two diseases (obesity or depressive disorders) is relevant to improve the course of the other disease. It may be beneficial to explore the presence of a depressive disorders in overweight or obese subjects, as well as weight gain in subjects with depression. Knowing the effect of antidepressant drugs on body weight is relevant to facilitate adherence to long-term treatment.
Tanto la depresión como la obesidad son problemas comunes en la población a nivel mundial, siendo por ello unas de las principales preocupaciones de la salud pública actual. Ambas enfermedades se asocian con una mayor morbilidad y mortalidad e impactan significativamente en el aspecto económico en quienes la padecen, por el deterioro funcional que causan y el gasto en salud que conllevan1.
La prevalencia del trastorno depresivo mayor (TDM) es del 10% en los Estados Unidos2 y corresponde a la principal causa de discapacidad en los países desarrollados3. Una revisión reciente sobre el impacto del TDM reveló que los pacientes afectados tienen un deterioro funcional y una disminución de la calidad de vida igual o mayor que otras enfermedades crónicas comunes como la diabetes mellitus tipo 2 (DM2), hipertensión arterial (HTA) y enfermedad coronaria, y por otro lado evidenció que durante el tratamiento de la depresión se puede lograr un mejor estado funcional general incluyendo el funcionamiento mental, emocional y social así como una mejor percepción de salud y de calidad de vida4.
Además, se encontró que la depresión estaba asociada con aumento de días de ausencia laboral y, en consecuencia, la mejoría en los síntomas depresivos conduce a un aumento en la productividad. Lo mismo ocurre con los costos de los servicios de salud, es decir, la depresión aumenta la necesidad de atención médica general y el tratamiento se asocia con una reducción en la utilización de los servicios de salud y reducción de la demanda de atención médica general4. La organización mundial de la salud estima para el futuro que la depresión continuará siendo una de las principales causas de discapacidad y solo será superada por la enfermedad cardiovascular (ECV).
La obesidad es también un problema de salud global. La prevalencia de la obesidad en Estados Unidos es aproximadamente de un 30%5. En Chile la prevalencia de obesidad es de 31,2% según la encuesta nacional de salud 2016-20176. La obesidad está asociada a comorbilidades médicas bastante conocidas, entre las que destacan la insulinoresistencia, diabetes mellitus tipo 2 (DM2), hipertensión arterial (HTA), enfermedad cardiovascular (ECV), determinados cánceres, esteatosis hepática no alcohólica, apnea obstructiva del sueño y trastornos relacionados a la movilidad7. Además, la obesidad está altamente asociada con alteraciones psiquiátricas significativas, una calidad de vida reducida, disfunción cognitiva, mortalidad prematura y disminución de esperanza de vida8. La obesidad en sus distintos grados posee una demanda de asistencia en salud 40% más que pacientes con peso normal, tanto en atención ambulatoria como hospitalaria y mayor demanda de medicamentos9. Socialmente, los pacientes obesos tienen mayor desempleo y edad de jubilación más temprana que la población normopeso, y mayor discapacidad por dependencia, ausentismo laboral y mayor pérdida de productividad8,9.
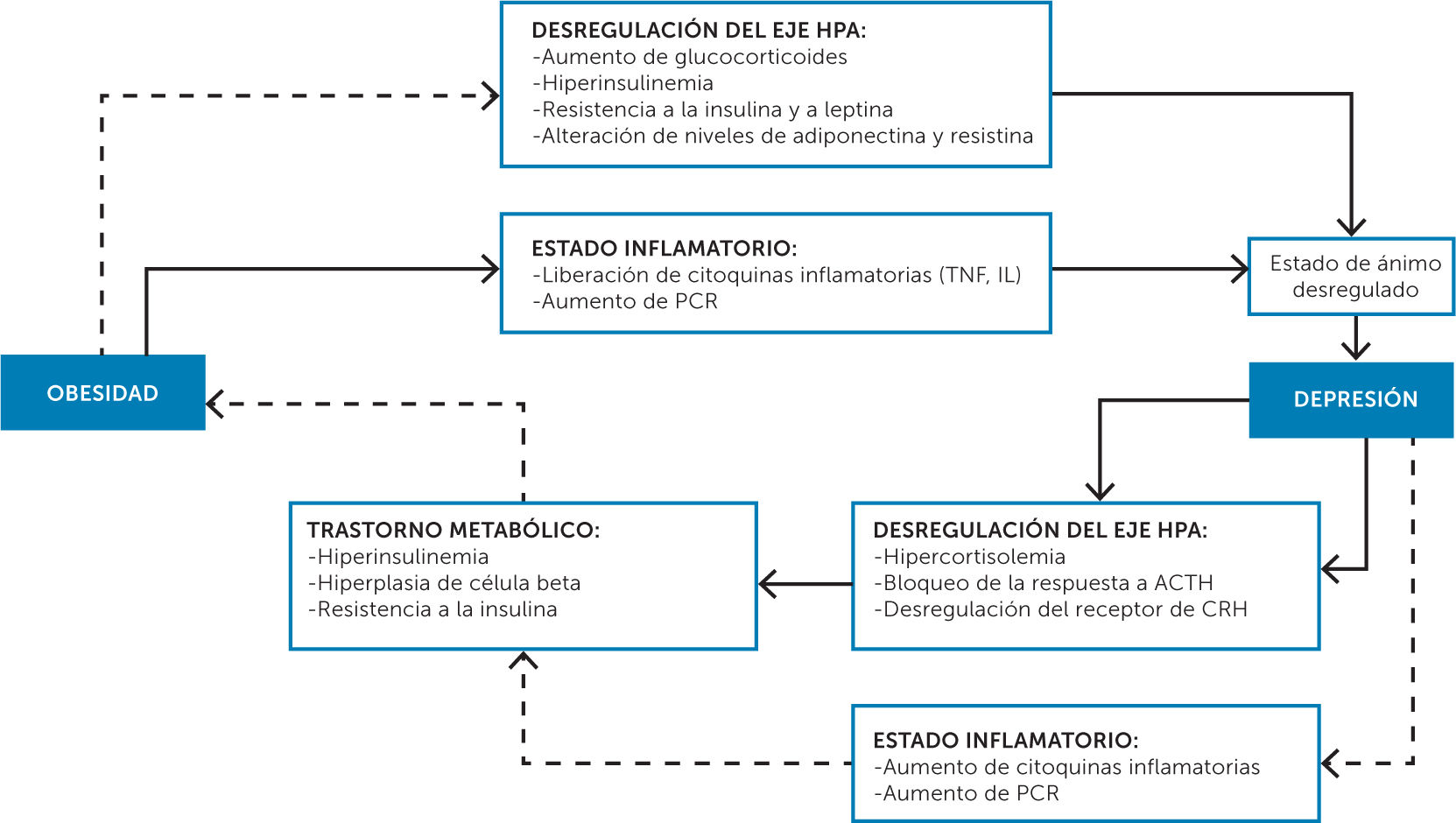
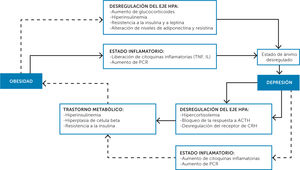
Gran cantidad de estudios epidemiológicos y meta-análisis han confirmado la asociación entre depresión y obesidad como afecciones médicas habituales10,11, de los cuales se desprende que tanto la depresión como la obesidad son trastornos con desregulación del sistema de estrés (Figura 1)12,13.
Mecanismos fisiopatológicos que relacionan la obesidad con la depresión13
HPA: Nivel hipotálamico-hipofisiario-suprarrenal.
Ambos trastornos no ocurren en un individuo como comorbilidades, sino que ambas se influyen mutuamente en la presentación, trayectoria y resultado. Por lo tanto, una relación bidireccional y convergente sería una descripción más precisa. Además, se han descrito superposiciones de una serie de factores de riesgo genéticos y ambientales, así como de mecanismos patológicos periféricos y centrales.
La fisiopatología que vincula a estas dos patologías podría estar en una desregulación a nivel hipotalámico-hipofisario -suprarrenal (HPA), además de ambas presentar un estado pro-inflamación, aumento del estrés oxidativo, como también disfunción endocrina12.
La depresión es una enfermedad asociada a una condición inflamatoria crónica. Se produce un aumento en citoquinas pro-inflamatorias frente a un estado depresivo y una disminución de éstas tras la resolución de los síntomas depresivos, un efecto inhibidor sobre la producción de citoquinas cuando se trata con antidepresivos y persistencia de una regulación positiva de citoquinas pro-inflamatorias en pacientes resistentes al tratamiento antidepresivo14. Los factores que pueden inducir inflamación y síntomas depresivos son muchos, entre estos está el estrés psicológico y la obesidad15.
Por otro lado, la obesidad también es un trastorno con inflamación sistémica. Por ejemplo, la adiposidad central es una fuente de citoquinas inflamatorias que pueden promover la neuroinflamación. Además, las alteraciones metabólicas en la obesidad pueden conducir a aumentos en el cortisol, leptina y en los niveles de insulina que resultan en desregulación del eje hipotálamo-pituitaria-adrenal y resistencia a la insulina, que puede inducir más inflamación y empeorar la depresión16.
Un factor importante que contribuye tanto a la obesidad como a la depresión son los trastornos del sueño, especialmente la apnea del sueño. La obesidad, determinada como índice de masa corporal (IMC), kg de peso, circunsferencia abdominal, o plieques cutáneos, aumenta la razón de riesgo de alteraciones de la respiración durante el sueño de forma significativa17. Por otra parte, los pacientes que refieren fatiga diurna debido a alteraciones del sueño como la apnea manifiestan más síntomas depresivos. La prevalencia de síntomas depresivos en pacientes con apnea del sueño supera el 30% y esta asociación se explica en parte por la estimulación del sistema autonómico y la mayor reacción inflamatoria debido a los periodos de hipoxia18.
Otro factor a considerar en la relación entre obesidad y depresión es el déficit de vitamina D. La ingesta adecuada de vitamina D es necesaria para el adecuado funcionamiento neuropsiquiátrico del cerebro. La prevalencia de déficit de vitamina D en personas con obesidad es 35% mayor que en personas eutróficas19. Distintos estudios han mostrado una relación entre niveles bajos de vitamina D y un mayor riesgo de cuadros depresivos, y por otra parte hay datos no concluyentes que sugieren un posible rol de la suplementación de vitamina D junto con antidepresivos para el tratamiento de la depresión20. Si bien no se puede hablar de una relación causal, faltan estudios que definan el papel de la suplementación de la vitamina D en el tratamiento de la depresión en personas con obesidad.
Los objetivos de esta revisión son analizar la evidencia existente que relaciona la obesidad con los TDM, y estudiar cómo influye la obesidad en la respuesta antidepresiva de pacientes depresivos, evaluar si la presencia de trastornos depresivos influye en el resultado de la obesidad, analizar si el tratamiento de la obesidad afecta los resultados entre pacientes con trastorno depresivo y definir los trastornos que afectan los resultados de la obesidad.
El efecto del índice de masa corporal (IMC) sobre la respuesta a los antidepresivos en pacientes con TDMMúltiples estudios han examinado si el sobrepeso y obesidad afectan la respuesta a los antidepresivos en pacientes adultos con TDM21–26. Los estudios comprenden 2038 pacientes con TDM. La edad promedio de los pacientes varía entre los 40 y los 50 años. La evidencia disponible sugiere que la evaluación por Hamilton Rating Scale for Depression (HAMD) basal y los puntajes de Montgomery-Asberg Depression Rating Scale (MADRS) son similares entre quienes poseen un peso normal y los pacientes con sobrepeso/obesidad21,24–26. La hipótesis de la neurotoxicidad bidireccional de obesidad y depresión sugiere que se podría esperar mayor gravedad de los síntomas de depresión basales entre pacientes con TDM que poseen sobrepeso/obesidad. En estos estudios sólo se consideró el IMC mientras que otros factores importantes como el síndrome metabólico o trastornos cardio-metabólicos (DM2 e HTA) no se analizaron27. En contraste, un estudio de Papakostas et al reportó que las medidas autocalificadas de bienestar fueron significativamente menores entre los pacientes obesos (IMC≥30) en comparación con no obesos, mientras que las medidas de otros síntomas como depresión, ansiedad, ira y hostilidad fueron similares25.
Kloiber et al informó puntajes totales significativamente más bajos de HAMD en individuos obesos/sobrepeso con TDM comparados con aquellos con IMC normal22. En términos de medicación, todos los estudios utilizaron ISRS (inhibidores de la recaptación de serotonina), dos estudios utilizaron fluoxetina23,24 y un estudio utilizó escitalopram y nortriptilina26. Tres estudios utilizaron varios ISRS e IRSN (inhibidores de la recaptura de serotoninas y noradrenalina). Uno de los estudios también utilizó antidepresivos tricíclicos y mirtazapina21,22,24. Se sabe que los ISRS y IRSN tienen un efecto mínimo sobre el peso corporal mientras que los con antidepresivos tricíclicos y mirtazapina tienen mayor propensión a la ganancia de peso26. De hecho, uno de estos estudios examinó el efecto de la medicación sobre el peso corporal y descubrió que los cambios de peso diferían entre pacientes de peso normal y con sobrepeso/obesidad previa al inicio del tratamiento22. Los pacientes con sobrepeso/obesidad mostraron menos ganancia de peso después del tratamiento con antidepresivos tricíclicos o mirtazapina en comparación con pacientes de peso normal. De hecho, pacientes con sobrepeso/obesidad exhibieron pérdida de peso después del tratamiento con ISRS. En general, pacientes con IMC normal ganan menos de 2kg y el IMC alto gana menos de 0,5kg independientemente de los medicamentos utilizados después de 5 semanas de tratamiento antidepresivo (Tabla 1)29. Es decir, se estimó como poco probable que el cambio de peso inducido por antidepresivos afectara significativamente el resultado del tratamiento.
Antidepresivos disponibles en Chile y su efecto sobre el peso corporal a corto (4-12 semanas) y largo plazo (> 4 meses)51
| Antidepresivos | Corto plazo | Largo plazo |
|---|---|---|
| Antidepresivos tricíclicos | ||
| Imipramina | neutro | neutro |
| Amitripilina | aumento (+1,5kg) | aumento (+2,2kg) |
| Clomipramina | aumento (NS) | desconocido |
| Desipramina | neutro | desconocido |
| Nortriptilina | aumento (+2,0kg) | aumento (+1,2kg) (N.S) |
| Inhibidores selectivos recaptación de serotonina | ||
| Citalopram | disminución (-0,6kg) | aumento (NS) |
| Escitalopram | disminución (-0,3kg) | aumento (NS) |
| Fluoxetina | disminución (-0,9kg) | disminución (NS) |
| Fluvoxamina | neutro | desconocido |
| Paroxetina | disminución (-0,9kg) | aumento (+2,73 kg) |
| Sertralina | disminución (-0,9kg) | disminución (NS) |
| Inhibidor recaptación Noradrenalina y Serotonina | ||
| Venlafaxina | disminución (-0,5kg) | desconocido |
| Duloxetina | disminución (-0,5kg) | aumento (NS) |
| Antidepresivo noradrenérgico y serotoninérgico específico | ||
| Mirtazapina | aumento (+1,74kg) | aumento (+2,6kg) |
| Otros | ||
| Bupropion | disminución (-1,1kg) | disminución (-1,9kg) |
NS: No significativa.
En términos de mejoría de los síntomas, los estudios confirmaron la importancia del peso e IMC en tratamiento del TDM. Papakostas et al encontró que un mayor peso corporal pronostica una falta de respuesta a la fluoxetina25. Otro estudio que comprendía pacientes con peso normal, sobrepeso y obesidad (n=19, 19 y 21 respectivamente), describió que la respuesta a los antidepresivos era dependiente del IMC, donde los pacientes obesos tienen una menor puntuación que los pacientes de IMC normal en las pruebas de HAMD, MADRS y CGI24. Del mismo modo, un estudio de Kloiber et al también encontró una reducción de HAMD>50% la cual fue mayor entre sujetos con IMC normal (es decir, 50%), menor entre los sujetos con sobrepeso (es decir, 46,5%) y más bajo aún entre los sujetos con obesidad (17,4%)22. Además, los pacientes con IMC alto respondieron más lentamente al tratamiento y tenían cortisol más elevado en plasma y menor respuesta de ACTH a CRH, en comparación con pacientes con IMC normal.
Más aún, se ha demostrado que tanto las medidas continuas como categóricas de sobrepeso/obesidad predicen peores resultados del tratamiento antidepresivo. El efecto moderador de la obesidad fue más robusto en medidas de síntomas neurovegetativos26. Sin embargo, solo se identificaron diferencias significativas con nortriptilina y no escitalopram, aunque hubo una tendencia entre las pacientes a las que se prescribió escitalopram.
Otro estudio examinó el efecto del género y el IMC en la respuesta antidepresiva21 y demostró que los hombres obesos no respondieron de manera diferente al placebo en puntajes HAMD y MADRS; mientras que las mujeres obesas mostraron una mayor respuesta al antidepresivo. Esto sugiere que se debe ajustar por género cuando se investiga el impacto de la obesidad en la respuesta antidepresiva. Las dosis de ISRS utilizados en este estudio eran comparables entre pacientes obesos y no obesos; sin embargo, tanto las mujeres como los hombres con obesidad recibieron significativamente menos medicamento por kg de peso corporal en comparación con los individuos no obesos. La obesidad no modera la respuesta al tratamiento en esta subpoblación. No obstante, el impacto de dosis más bajas de antidepresivos medidas en mg/kg es cuestionable ya que algunos estudios indican que el peso corporal no tiene influencia en los niveles séricos de antidepresivos30.
En resumen, los estudios respaldan la asociación entre obesidad y mala respuesta a antidepresivos. Los resultados diferenciales entre estos estudios podrían ser explicados por género, diferentes parámetros medidos, diferentes medicamentos y el número de pacientes obesos comparados a pacientes normales. La explicación de la obesidad y su relación con una respuesta antidepresiva deficiente no está establecida absolutamente, pero un estudio reciente muestra que el polimorfismo del gen de la Leptina está asociado con resistencia a la respuesta a diversos antidepresivos31. La observación anterior sugiere que puede haber una vía genética común que vincule obesidad y depresión.
El impacto de TDM en el estado de obesidadUno de los síntomas de TDM es el cambio en el apetito (aumento o disminución), por lo que se puede esperar que el TDM pueda afectar el peso corporal. Un meta-análisis reciente informó que el TDM puede estar asociado con mayor riesgo de obesidad16. Un estudio de cohorte encontró que solo un TDM con características atípicas está significativamente asociado con obesidad32. Además, el impacto del TDM atípico en la obesidad persiste incluso después de la remisión del episodio depresivo, lo que sugiere una relación más compleja no explicada únicamente por un aumento del apetito. No se ha desarrollado algún estudio de cohorte que investigue específicamente el impacto de TDM en pacientes con obesidad anterior a la aparición del TDM. Solo se sabe que tener un TDM atípico se asocia con una mayor incidencia de obesidad, mayor adiposidad y mayor circunferencia de la cintura32. Sin embargo, considerando la trayectoria crónica y estable de la obesidad es posible especular que los pacientes con obesidad tienen mayor riesgo de desarrollar TDM atípico o pacientes con TDM atípico tienen mayor riesgo de desarrollar obesidad. Un estudio reciente sugirió que existe una vulnerabilidad genética entre obesidad y TDM atípico31. Considerando el importante significado sobre el subtipo de TDM que tiene el paciente, es probable que los pacientes que ya tienen obesidad y desarrollan TDM, pueden tener diferentes resultados de obesidad dependiendo del subtipo de TDM, y el efecto podría ser temporal o bastante persistente.
El tratamiento de la obesidad mejora los síntomas de la depresión en pacientes con trastorno del estado de ánimoUn mayor IMC se asocia con mayores dificultades para estabilizar los síntomas de la depresión, por lo tanto es razonable postular que la disminución del peso corporal ayudaría a mejorar los síntomas depresivos. Dentro de los métodos efectivos para control de obesidad, tanto el manejo farmacológico específico del control del apetito como el manejo con cirugía bariátrica han sido estudiados en pacientes con obesidad y TDM34.
Existe marcado interés sobre el potencial de los medicamentos de acción central para tratar la obesidad y su seguridad neuropsiquiátrica. Los fármacos para control de peso de acción central disponibles en Chile son fentermina, lorcaserina y liraglutida. La fentermina es una amina simpaticomimética cuyo mecanismo de acción principal es estimular la liberación noradrenérgica. También promueve la síntesis de dopamina (DA) y liberación de serotonina, pero significativamente más discreta que la primera acción señalada. El efecto de fentermina sobre el estado de ánimo es controvertido, pudiendo inducir depresión en un subgrupo específico de pacientes35. Por otra parte, el análisis de dos estudios de la combinación de fentermina con topiramato controlado con placebo, incluyendo a más de 2.300 pacientes con obesidad, demostró que mejora la calidad de vida y reduce los síntomas depresivos36.
Un fármaco que destaca en los últimos años es Liraglutida, agonista del receptor de GLP-1, utilizado en el tratamiento de la DM2, pero que ha demostrado reducir el peso corporal. Liraglutida produce más saciedad e inhibe el apetito mediante su acción directa en el sistema nervioso central (en núcleo arcuato del hipotálamo) estimulando a las neuronas POMC e inhibiendo a las neuronas AgRp. Además, reduce la masa grasa visceral como parte del efecto que lleva al control del peso. El análisis de más de 5.000 pacientes de estudios aleatorizados y controlados con placebo, demostró que Liraglutida 3mg no aumenta los síntomas depresivos ni aumenta el pensamiento suicida37. Además, el uso de Liraglutida 3mg en pacientes con obesidad y TDM o bipolaridad, se asocia a una pérdida de peso del 10% a los 6 meses de iniciado el tratamiento, y ningún paciente empeoró su condición psiquiátrica debido a Liraglutida38.
Los candidatos para cirugía bariátrica tienen una mayor prevalencia de trastornos depresivos en comparación con la población general. Los resultados apoyan inequívocamente que la pérdida de peso después de la cirugía bariátrica se asocia con mejora de los síntomas depresivos explicado en parte a factores fisiológicos y también a la mejora en factores psicosociales39,40. Los estudios han mostrado que los pacientes que pierden más peso experimentan mayores mejoras en los síntomas depresivos41. El porcentaje de pacientes con trastornos depresivos disminuye significativamente del 32,7% al 14,3% a los 24-36 meses post-cirugía42, mejorando la calidad de vida41,42, función sexual y satisfacción44. Estos efectos se mantienen significativos hasta 6 años después de la cirugía45. Además, la reducción de los síntomas depresivos después de la cirugía bariátrica se asoció con disminución en marcadores inflamatorios de ECV y TDM. Se observó que la reducción en niveles de PCR está altamente correlacionada con la disminución de los síntomas depresivos46. Por otra parte, el número de pacientes que toman antidepresivos disminuye entre el 10% y 50% entre los 6 meses y 5 años de la cirugía.
Sin embargo, a diferencia de lo antes señalado, algunos estudios han demostrado que algunos individuos sometidos a cirugía bariátrica experimentan efectos adversos en salud mental como son la autolesión y el suicidio, así como un aumento en la prescripción de antidepresivos47. Un análisis reciente prospectivo y no aleatorizado del estudio Sueco de obesidad, mostró que la tasa de suicidio y agresión no fatal se duplica en pacientes post bariátricos, siendo mayor el riesgo en hombres, fumadores, con antecedentes de patología psiquiátrica previa y trastornos de sueño. Esto permitió desarrollar una ecuación que permite predecir la probabilidad de autolesión y suicidio en pacientes que se sometarán a una cirugía bariátrica48. Posibles factores médicos y psicosociales que explicarían este mayor riesgo son la persistencia de comorbilidades médicas después de la cirugía, restricciones a la movilidad, disfunción sexual, baja autoestima, y cambios farmacocinéticos en los medicamentos antidepresivos entre otros49.
El impacto sobre el TDM pre-existente a la cirugía bariátrica parece no ser del todo concluyente, pero se observa una tendencia a reducir la pérdida de peso esperada para la cirugía bariátrica. Algunos estudios han mostrado que la presencia de trastornos depresivos previos se asocia con menor pérdida de peso a los 4 años después de la cirugía50, y otros no han demostrado dicha asociación42.
Esto respalda la hipótesis que la reducción del peso corporal tiene un impacto positivo en la depresión, en la calidad de vida y pueden llevar a disminuir el uso de antidepresivos.
El impacto del tratamiento antidepresivo sobre el peso corporal en pacientes obesosComo los estudios muestran consistentemente que el tratamiento de la obesidad mejora los síntomas depresivos y la funcionalidad de esa persona, se esperaría que el tratamiento de los síntomas depresivos favoreciera el control de la obesidad. Muchos estudios han informado sobre los efectos de los antidepresivos en el peso corporal. La mayoría se ha realizado en pacientes con alguna enfermedad psiquiátrica y en pacientes obesos no psiquiátricos, pero la evidencia hasta el momento es insuficiente para evaluar la asociación anterior.
Existen gran cantidad de estudios que han informado constantemente sobre los efectos de los antidepresivos sobre el peso corporal50, de los anti-depresivos tricíclicos, amitriptilina, nortriptilina e inhibidores de la monoaminoxidasa (IMAO) algunos de ellos con efectos irreversibles sobre el peso como la fenelzina, tranilzipromina, mientras que otros son considerados IMAO reversibles en su efecto sobre el peso (moclobemida). Entre los ISRS, con la excepción de la paroxetina, se ha descrito un efecto irrelevante sobre el peso corporal. De hecho, la fluoxetina puede inducir una pérdida de peso discreta en la fase aguda del tratamiento. La paroxetina es el único ISRS que puede causar un aumento significativo del peso. Otros como la nefazodona y trozodona no tienen efecto significativo en el aumento de peso. Los antidepresivos más nuevos, como los inhibidores de la recaptura de serotonina y noradrenalina (IRSN) (venlafaxina y duloxetina) no causan aumento de peso, mientras que bupropión puede disminuir incluso el peso. La Food and Drugs Administration (FDA) posee aprobada la asociación naltrexona/bupropión para el tratamiento de obesidad. Por otro lado, la mirtazapina puede aumentar significativamente el peso51.
Existen al menos 3 estudios realizados en pacientes depresivos obesos. Uno de los estudios controlados, aleatorizados y doble ciego de bupropión en pacientes obesos informó que el bupropión puede causar una pérdida de peso inducida en comparación con placebo, independiente de la respuesta al tratamiento52. El porcentaje de pacientes que presentó una reducción significativa del BDI (Beck Depression Inventory) no fue diferente entre bupropión y grupo placebo, pero al examinar pacientes con antecedentes de TDM, el bupropión fue significativamente mejor para mejorar el BDI en comparación con placebo. Pérdidas de al menos el 5% del peso inicial fue asociado con reducción significativa del BDI. Por otra parte, los niveles del colesterol total y de LDL se redujeron significativamente en pacientes tratados con bupropión en comparación con pacientes tratados con placebo, pero la reducción en HDL, triglicéridos y glucosa no difieren significativamente entre los grupos.
Kopf y col. evaluaron los efectos del tratamiento con amitriptilina o paroxetina sobre la sensibilidad a la insulina53 y encontraron que el perfil lipídico mejoraba discretamente, pero estas diferencias no fueron significativas. Los triglicéridos aumentaron significativamente solo entre respondedores a amitriptilina. La sensibilidad a la insulina no se modificó. Otro estudio investigó la sensibilidad a la insulina en adultos deprimidos con alto riesgo de DM2 (≥45 años, IMC ≥25) comparados con pacientes con antidepresivos y aquellos que no reciben antidepresivos54 encontrando que los pacientes deprimidos no medicados tenían una sensibilidad a la insulina significativamente menor en comparación a participantes deprimidos medicados o no deprimidos.
Los estudios anteriores sugieren que en pacientes con depresión y obesidad, los antidepresivos son efectivos en el tratamiento de la depresión, pero los efectos sobre el peso corporal e IMC pueden variar. Los antidepresivos tricíclicos no deben considerarse un fármaco de primera línea debido a los efectos secundarios desfavorables sobre el peso e IMC. Los ISRS no afectan significativamente la homeostasis de glucosa en pacientes obesos no deprimidos diabéticos. Es posible que las personas con depresión y DM2 sean más resistentes al tratamiento.
Antidepresivos como bupropión y milnacipran ejercen efectos beneficiosos sobre parámetros metabólicos y antropométricos debidos a sus efectos beneficiosos sobre los síntomas depresivos. La investigación en esto no es suficiente para llegar a una conclusión firme sobre el efecto de los antidepresivos en todos los parámetros antropométricos y metabólicos. Se necesitan más estudios controlados, doble ciego que examinen los parámetros cardiometabólicos y los datos sobre los respondedores y no respondedores deberían ser particularmente interesantes.
ConclusiónLa obesidad y el TDM son enfermedades de alta prevalencia y poseen una discreta fisiopatología común, la cual podría corresponder a un efecto directo a nivel de la toxicidad cerebral que genera la obesidad. La concurrencia de ambos está altamente asociada con resultados adversos para la salud. Los resultados en obesidad y trastornos depresivos pueden ser mejorados si se logra un enfoque más integral y multidisciplinario, que tome a estas dos patologías y su co-existencia en consideración.
Conflictos de interésDeclaración de conflictos de interés
Los autores declaran no tener conflictos de interés.
Referencias no citadas