Na prática clínica, os tipos 1 (trombose coronariana) e 2 (desequilíbrio entre a demanda e oferta de oxigênio) de infarto agudo do miocárdio (IAM) não são claramente distinguidos. O objetivo deste estudo foi avaliar a prevalência e a etiologia do IAM tipo 2, e comparar seu perfil com o do tipo 1.
MétodosForam analisados pacientes admitidos com IAM com supradesnivelamento do segmento ST (IAMCST) com < 12 horas, encaminhados para coronariografia, no período de 2009 a 2013.
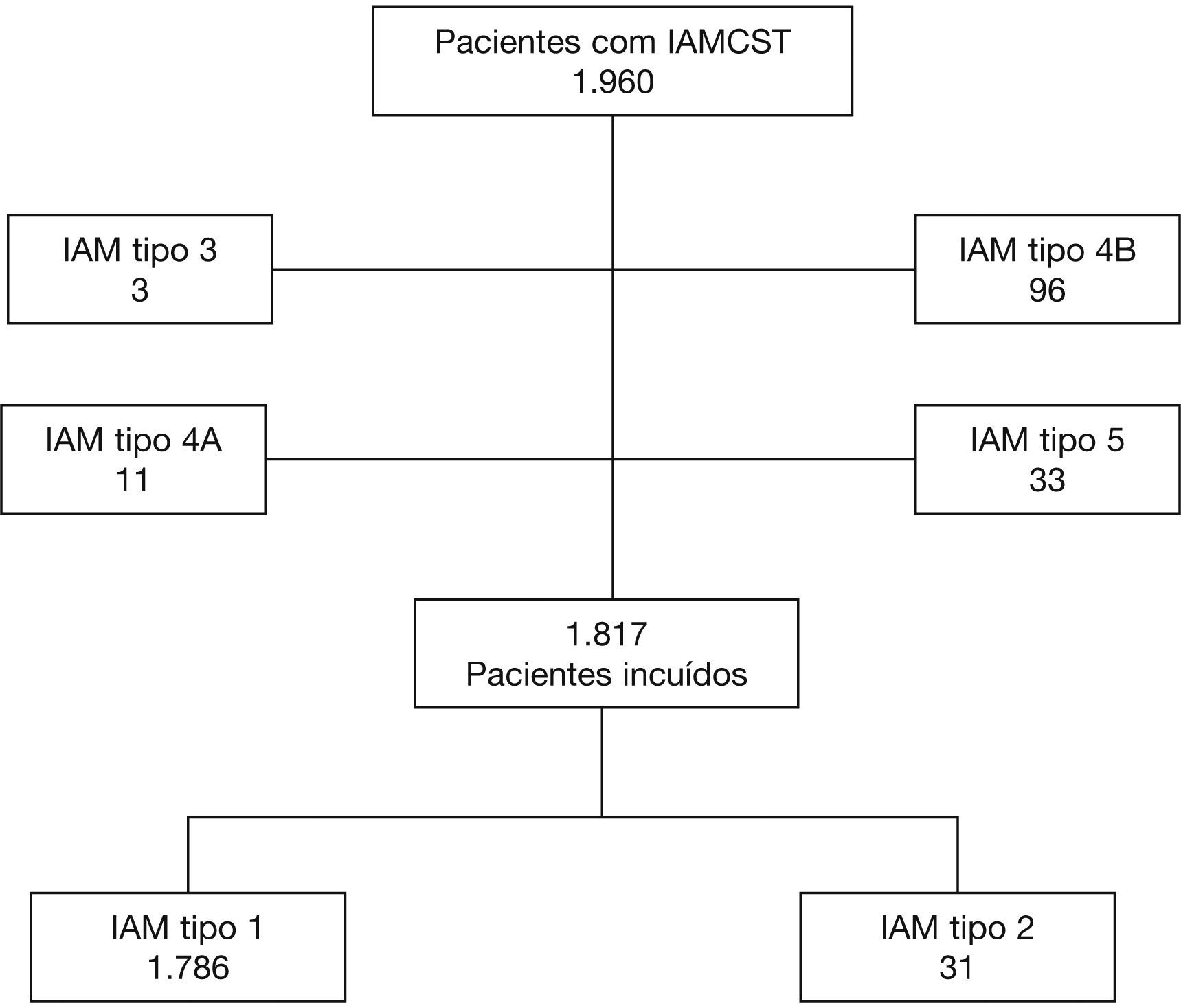
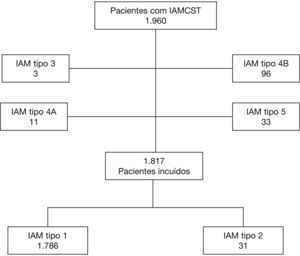
ResultadosForam incluídos 1.960 pacientes, sendo 1.817 analisados, dos quais 1.786 (98,3%) com IAM tipo 1 e 31 (1,7%) do tipo de 2. Todos os pacientes com IAM tipo 2 apresentaram coronárias sem lesões significativas e, em 36% dos casos, discinesia apical. Os pacientes com IAM tipo 2 apresentaram, em geral, perfil clínico e laboratorial semelhante aos do tipo 1, com exceção da idade mais jovem, menores níveis de marcadores de necrose miocárdica, maior probabilidade de apresentarem fluxo TIMI 3 pré e maior fração de ejeção do ventrículo esquerdo. Aos 30 dias, a mortalidade (3,2 vs. 9,0%; p=0,23) e a ocorrência de morte, reinfarto ou necessidade de revascularização do vaso‐alvo (3,2 vs. 13,0%; p=0,09) foram numericamente menores no IAM tipo 2.
ConclusõesUma pequena fração de pacientes com IAMCST foi classificada como de tipo 2; exibiram anormalidades estruturais isoladas ou associadas à ausência de lesões significativas; mostraram poucas diferenças no perfil clínico e laboratorial, e desfechos clínicos semelhantes aos 30 dias, comparados aos pacientes com IAM tipo 1.
In clinical practice, type‐1 (coronary thrombosis) and type‐2 (imbalance between oxygen demand and supply) acute myocardial infarction (AMI) are not clearly differentiated. The aim of this study was to evaluate the prevalence and etiology of type‐2 AMI and compare its profile with that of type‐1 AMI.
MethodsPatients admitted with ST‐segment elevation AMI (STEMI) < 12hours of symptom onset, and referred for coronary angiography, from 2009 to 2013, were analyzed.
ResultsThere were 1,960 patients included; 1,817 were analyzed, of whom 1,786 (98.3%) had type‐1 AMI, and 31 (1.7%), type‐2. All patients with type‐2 AMI showed no significant coronary lesions, and 36% of the cases had apical dyskinesia. Type‐2 AMI patients had, in general, a clinical and laboratory profile that was similar to those with type‐1, except for the younger age, lower levels of myocardial necrosis markers, higher probability of having pre‐TIMI 3 flow and higher left ventricular ejection fraction. At 30 days, mortality (3.2 vs. 9.0%; p=0.23) and the occurrence of death, reinfarction, or need for target‐vessel revascularization (3.2 vs. 13.0%; p=0.09) were numerically lower in type‐2 AMI.
ConclusionsFew patients with STEMI were classified as type‐2; they had structural abnormalities, isolated or associated with the absence of significant lesions; showed little difference regarding the clinical and laboratory profile, and similar clinical outcomes at 30 days, when compared to patients with type‐1 AMI.
Dados do Departamento de Informática do Sistema Único de Saúde (DATASUS) de 2013 revelam que o infarto agudo do miocárdio (IAM) foi a principal causa de morte por doença cardíaca no Brasil, tendo sido observado aumento de 48% entre 1996 a 2011.1 Se essa tendência persistir, a previsão é de que o IAM se torne a principal causa isolada de morte em 2020.2
A definição universal desenvolvida em conjunto pela European Society of Cardiology (ESC), American College of Cardiology Foundation (ACCF), American Heart Association (AHA) e World Heart Federation (WHF) subdivide o IAM em 5 tipos.3,4 O IAM tipo 1 é o espontâneo, resultante de trombose coronariana, a qual resulta, por sua vez, de ruptura, fratura ou erosão da placa aterosclerótica.5,6 O desequilíbrio entre a demanda e a oferta de oxigênio caracterizam o IAM tipo 2, que ocorre em diversas condições não associadas a acidentes da placa aterosclerótica. Esse desequilíbrio pode ocorrer por disfunção endotelial, vasoespasmo coronariano, embolia coronariana, taqui e bradiarritmias, anemia, insuficiência respiratória, hipotensão e hipertensão, com ou sem hipertrofia do ventrículo esquerdo. Os demais tipos compreendem o IAM tipo 3, que é definido quando ocorre IAM seguido de óbito, na vigência de sintomas sugestivos de isquemia miocárdica e alterações eletrocardiográficas isquêmicas, ou de novo bloqueio de ramo esquerdo, antes da coleta laboratorial ou da elevação dos biomarcadores. O tipo 4A é decorrente de intervenção coronariana percutânea, e o tipo 4B ocorre na trombose do stent. O tipo 5 caracteriza o IAM associado à cirurgia de revascularização miocárdica.
Na prática clínica, o IAM tipo 1 e o tipo 2 não são claramente distinguidos,7 e as características eletrocardiográficas e bioquímicas podem ser semelhantes.8,9 Dessa maneira, o objetivo deste estudo foi avaliar a prevalência e a etiologia do IAM tipo 2, comparar os fatores de risco, características clínicas, laboratoriais e desfechos desses pacientes com os do tipo 1, numa coorte de pacientes submetidos a cinecoronariografia por IAM com supradesnivelamento do segmento ST (IAMCST) em um hospital de referência em Cardiologia.
MétodosTodos os pacientes foram admitidos prospectiva e sequencialmente na emergência do hospital com IAMCST, com < 12 horas de evolução, e submetidos à angiografia coronariana, no período de dezembro 2009 a dezembro 2013. Consideraram‐se como critérios de exclusão a recusa do paciente em participar do estudo e a idade < 18 anos. O projeto foi aprovado pelo Comitê de Ética em Pesquisa local. Todos os pacientes ou seus familiares assinaram o Termo de Consentimento Informado. A entrevista inicial com o paciente, realizada na chegada à emergência do hospital, incluiu o registro de dados demográficos, dos fatores de risco para cardiopatia isquêmica e da apresentação clínica do evento.
O IAMCST foi definido por alteração eletrocardiográfica (presença de nova, ou presumivelmente nova, elevação do segmento ST > 0,1mV em duas ou mais derivações contíguas), cenário clínico consistente com isquemia aguda e elevação de marcadores de necrose miocárdica (isoenzima miocárdica da creatina quinase CK‐MB, maior que o limite superior da normalidade ou na ausência de CK‐MB, CK total maior que duas vezes o limite superior da normalidade, ou elevação de troponina) nas 24 horas de início do quadro clínico.10 Hipertensão arterial sistêmica, diabetes melito e dislipidemia foram classificadas conforme as Diretrizes da Sociedade Brasileira de Cardiologia.11–13 O critério para história familiar de doença arterial coronariana (DAC) utilizado foi a ocorrência de IAM em parentes de primeiro grau do sexo masculino com menos de 55 anos, ou do sexo feminino com menos de 65 anos.14
As medicações utilizadas no atendimento inicial ao paciente consistiram na dose de ataque de ácido acetilsalicílico de 300mg, e de clopidogrel de 300 a 600mg, administrados imediatamente após a chegada do paciente na sala de emergência. Heparina não fracionada, na dose de 70 a 100 UI/kg, foi utilizada na sala de emergência ou de hemodinâmica.
As avaliações angiográficas foram realizadas por um sistema eletrônico digital previamente validado. Foram avaliados o número de vasos com lesão > 50%, o vaso culpado e a presença de calcificação coronária. A classificação do tipo de IAM foi realizada posteriormente à angiografia, pelos intervencionistas, de acordo com os critérios anteriormente citados.3,4 Foram revistos todos os filmes e laudos dos pacientes, para confirmar o IAM tipo 2 e analisar outros achados angiográficos.
O seguimento dos pacientes foi realizado durante a internação hospitalar e após sua alta, por contato telefônico aos 30 dias.
Análise estatísticaAs variáveis categóricas foram expressas por frequências e porcentagens, e comparadas pelo teste qui quadrado ou teste exato de Fischer. As variáveis quantitativas foram expressas como média e desvio padrão, ou mediana e intervalo interquartil, e comparadas pela Análise de Variância (ANOVA) ou teste de Tukey para múltiplas comparações, no caso de distribuição normal, ou o teste Kruskal‐Wallis para variáveis de distribuição assimétrica. Os dados foram analisados no programa Statistical Package for the Social Science (SPSS) for Windows, versão 19.0 (IBM Corp., Armonk, EUA). Valores considerados significativos foram aqueles com p < 0,05.
ResultadosNo período descrito, foram avaliados 1.960 pacientes, sendo 1.817 incluídos neste estudo: 1.786 (98,3%) com IAM tipo 1 e 31 (1,7%) com IAM tipo 2 (fig. 1).
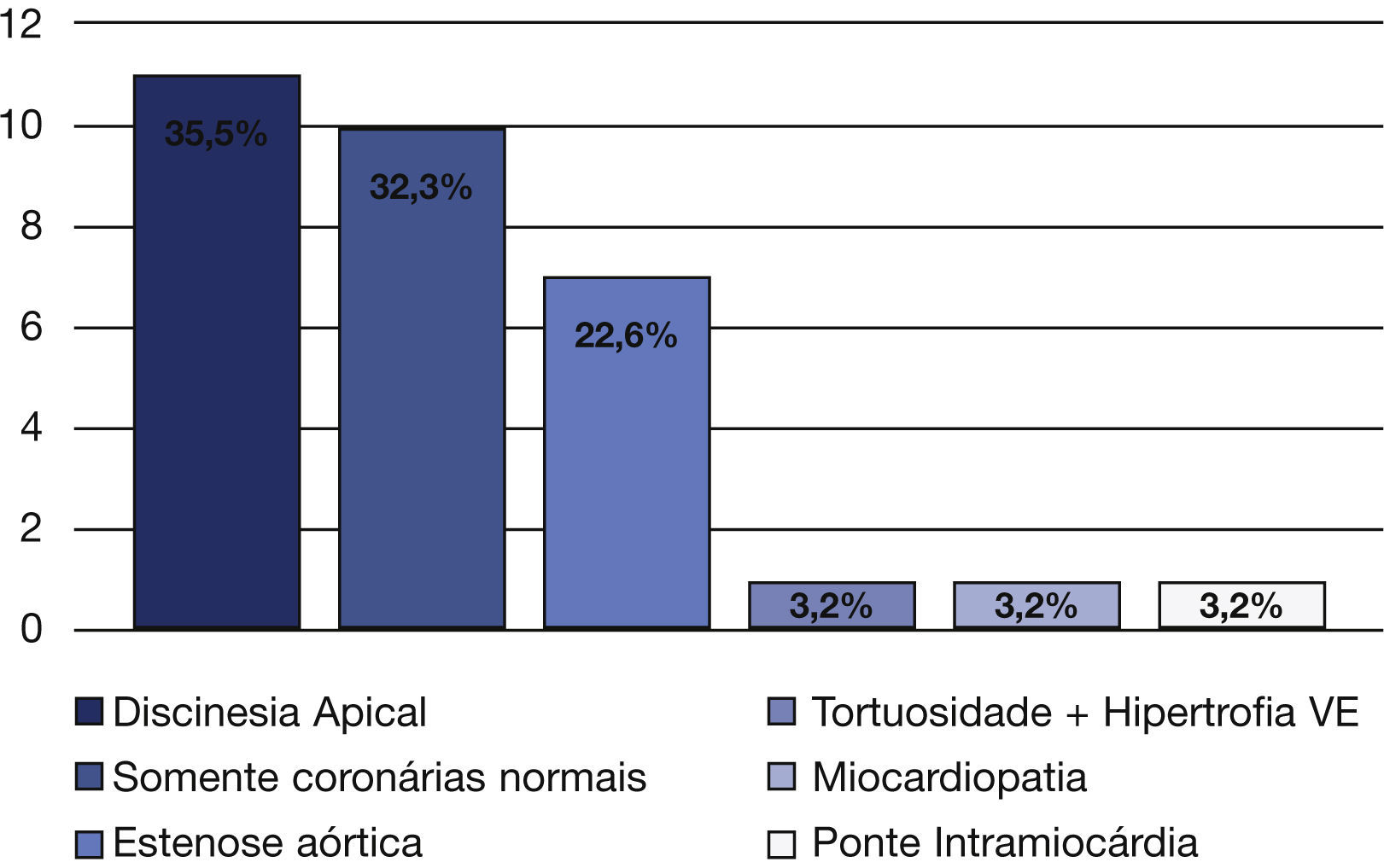
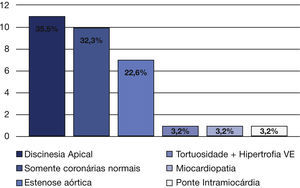
Todos os pacientes com IAM do tipo 2 apresentaram coronárias com ausência de lesões ou sem lesões significativas. Achados adicionais incluíram discinesia apical em 35,5% dos casos, tortuosidade coronariana e hipertrofia do ventrículo esquerdo em 32,3%, e coronárias normais em 22,6%. Observamos, ainda, um caso de ponte intramiocárdica (3,2%), outro de cardiomiopatia (3,2%), e um terceiro de estenose aórtica (3,2%) (fig. 2).
Entre os achados clínicos, encontramos pacientes que fizeram uso de cocaína (n=1), em uso de anticoncepcional oral (n=1), com anemia (n=1), fibrilação ventricular (n=1), doença respiratória (n=2), sorologia positiva para vírus da imunodeficiência humana (HIV; n=2), sob estresse psicológico agudo (n=3) ou com suspeita de miocardite (n=3).
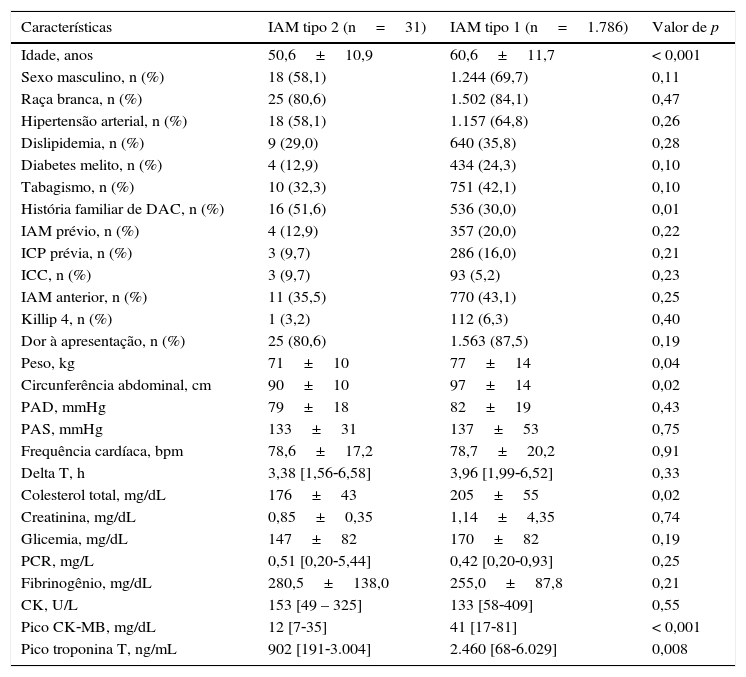
Na comparação entre os grupos, pacientes com IAM tipo 2 eram mais jovens (50,6±10,9 anos vs. 60,6±11,7 anos; p < 0,001), apresentaram histórico familiar de DAC com maior frequência (51,6% vs. 30,0%; p=0,01) e menor circunferência abdominal (90±10 vs. 97±14cm; p=0,02). Também apresentaram valores menores de marcadores de necrose miocárdica, como a CK‐MB (12 [7‐35] mg/dL vs. 41 [17‐81] mg/dL; p < 0,001) e a troponina T ultrassensível (902 [191‐3.004] ng/mL vs. 2.460 [68‐6.029] ng/mL; p=0,008). Embora a proteína C‐reativa numericamente foi mais elevada nos pacientes com IAM tipo 2, a diferença não foi significativa (0,51 [0,21‐5,44] mg/mL vs. 0,42 [0,20‐0,93] mg/L; p=0,25). Em relação ao perfil lipídico, encontramos diferença apenas em relação ao colesterol total, que foi mais baixo (176±43mg/mL vs. 205±55mg/dL; p=0,02) nesses pacientes (tabela 1).
Características clínicas e laboratoriais
| Características | IAM tipo 2 (n=31) | IAM tipo 1 (n=1.786) | Valor de p |
|---|---|---|---|
| Idade, anos | 50,6±10,9 | 60,6±11,7 | < 0,001 |
| Sexo masculino, n (%) | 18 (58,1) | 1.244 (69,7) | 0,11 |
| Raça branca, n (%) | 25 (80,6) | 1.502 (84,1) | 0,47 |
| Hipertensão arterial, n (%) | 18 (58,1) | 1.157 (64,8) | 0,26 |
| Dislipidemia, n (%) | 9 (29,0) | 640 (35,8) | 0,28 |
| Diabetes melito, n (%) | 4 (12,9) | 434 (24,3) | 0,10 |
| Tabagismo, n (%) | 10 (32,3) | 751 (42,1) | 0,10 |
| História familiar de DAC, n (%) | 16 (51,6) | 536 (30,0) | 0,01 |
| IAM prévio, n (%) | 4 (12,9) | 357 (20,0) | 0,22 |
| ICP prévia, n (%) | 3 (9,7) | 286 (16,0) | 0,21 |
| ICC, n (%) | 3 (9,7) | 93 (5,2) | 0,23 |
| IAM anterior, n (%) | 11 (35,5) | 770 (43,1) | 0,25 |
| Killip 4, n (%) | 1 (3,2) | 112 (6,3) | 0,40 |
| Dor à apresentação, n (%) | 25 (80,6) | 1.563 (87,5) | 0,19 |
| Peso, kg | 71±10 | 77±14 | 0,04 |
| Circunferência abdominal, cm | 90±10 | 97±14 | 0,02 |
| PAD, mmHg | 79±18 | 82±19 | 0,43 |
| PAS, mmHg | 133±31 | 137±53 | 0,75 |
| Frequência cardíaca, bpm | 78,6±17,2 | 78,7±20,2 | 0,91 |
| Delta T, h | 3,38 [1,56‐6,58] | 3,96 [1,99‐6,52] | 0,33 |
| Colesterol total, mg/dL | 176±43 | 205±55 | 0,02 |
| Creatinina, mg/dL | 0,85±0,35 | 1,14±4,35 | 0,74 |
| Glicemia, mg/dL | 147±82 | 170±82 | 0,19 |
| PCR, mg/L | 0,51 [0,20‐5,44] | 0,42 [0,20‐0,93] | 0,25 |
| Fibrinogênio, mg/dL | 280,5±138,0 | 255,0±87,8 | 0,21 |
| CK, U/L | 153 [49 – 325] | 133 [58‐409] | 0,55 |
| Pico CK‐MB, mg/dL | 12 [7‐35] | 41 [17‐81] | < 0,001 |
| Pico troponina T, ng/mL | 902 [191‐3.004] | 2.460 [68‐6.029] | 0,008 |
IAM: infarto agudo do miocárdio; DAC: doença arterial coronariana; ICP: intervenção coronariana percutânea; ICC: insuficiência cardíaca congestiva; PAD: pressão arterial diastólica; PAS: pressão arterial sistólica; PCR: proteína C‐reativa; CK: creatina quinase; CK‐MB: isoenzima miocárdica da creatina quinase.
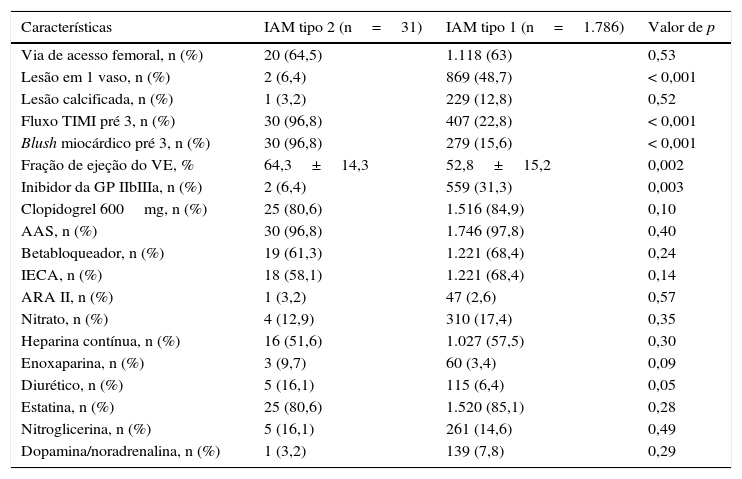
Na tabela 2, observa‐se que os pacientes com IAM tipo 2 mostraram menor número de pacientes com acometimento uniarterial (6,4% vs. 48,7%; p < 0,001), maior probabilidade de apresentarem fluxo TIMI 3 pré (96,8% vs. 22,8%; p < 0,001) e blush miocárdico 3 pré (96,8% vs. 15,6%; p < 0,001) e maior fração de ejeção (64,3±14,3% vs. 52,8±15,2%; p=0,002). Quanto às medicações, os pacientes com IAM tipo 2 receberam menos inibidores da glicoproteína IIb/IIIa (6,4% vs. 31,3%; p=0,003).
Características angiográficas e medicações utilizadas nas primeiras 24 horas
| Características | IAM tipo 2 (n=31) | IAM tipo 1 (n=1.786) | Valor de p |
|---|---|---|---|
| Via de acesso femoral, n (%) | 20 (64,5) | 1.118 (63) | 0,53 |
| Lesão em 1 vaso, n (%) | 2 (6,4) | 869 (48,7) | < 0,001 |
| Lesão calcificada, n (%) | 1 (3,2) | 229 (12,8) | 0,52 |
| Fluxo TIMI pré 3, n (%) | 30 (96,8) | 407 (22,8) | < 0,001 |
| Blush miocárdico pré 3, n (%) | 30 (96,8) | 279 (15,6) | < 0,001 |
| Fração de ejeção do VE, % | 64,3±14,3 | 52,8±15,2 | 0,002 |
| Inibidor da GP IIbIIIa, n (%) | 2 (6,4) | 559 (31,3) | 0,003 |
| Clopidogrel 600mg, n (%) | 25 (80,6) | 1.516 (84,9) | 0,10 |
| AAS, n (%) | 30 (96,8) | 1.746 (97,8) | 0,40 |
| Betabloqueador, n (%) | 19 (61,3) | 1.221 (68,4) | 0,24 |
| IECA, n (%) | 18 (58,1) | 1.221 (68,4) | 0,14 |
| ARA II, n (%) | 1 (3,2) | 47 (2,6) | 0,57 |
| Nitrato, n (%) | 4 (12,9) | 310 (17,4) | 0,35 |
| Heparina contínua, n (%) | 16 (51,6) | 1.027 (57,5) | 0,30 |
| Enoxaparina, n (%) | 3 (9,7) | 60 (3,4) | 0,09 |
| Diurético, n (%) | 5 (16,1) | 115 (6,4) | 0,05 |
| Estatina, n (%) | 25 (80,6) | 1.520 (85,1) | 0,28 |
| Nitroglicerina, n (%) | 5 (16,1) | 261 (14,6) | 0,49 |
| Dopamina/noradrenalina, n (%) | 1 (3,2) | 139 (7,8) | 0,29 |
TIMI: Thrombolysis in Myocardial Infarction; VE: ventrículo esquerdo; GP: glicoproteína; AAS: ácido acetilsalicílico; IECA: inibidor da enzima conversora da angiotensina; ARA II: antagonista do receptor da angiotensina II.
No acompanhamento de 30 dias, pacientes com IAM tipo 2 mostraram mortalidade (3,2% vs. 9,0%; p=0,23) e ocorrência de morte, reinfarto ou necessidade de nova revascularização do vaso‐alvo (3,2% vs. 13,0%; p=0,09) numericamente menores que os pacientes com IAM tipo 1, mas sem alcançar diferença estatística.
DiscussãoOs principais achados deste estudo demonstram perfil de risco, história pregressa, apresentação clínica e características laboratoriais em geral semelhantes entre paciente com IAM tipos 1 e 2, o que confirma a dificuldade no diagnóstico diferencial entre tais pacientes. Estudos comparando dados angiográficos em IAM tipos 1 e 2 são escassos na literatura.7,9,15 A prevalência do IAM tipo 2 é bastante controversa, variando de 2 a 26%.16–18 Outros estudos apontam a incidência de 2,8% de IAM em pacientes com coronárias normais.19
Em relação à ausência de lesão obstrutiva significativa, Kang et al.20 relatam que aproximadamente 4% de 8.500 pacientes com IAM apresentaram coronárias normais, sendo as características clínicas, os desfechos e o prognóstico semelhantes ao dos pacientes com lesões em um ou dois vasos. A diferença na mortalidade só foi observada em relação aos pacientes com acometimento de três vasos. Observamos, na população estudada, prevalência de cerca de 2% de pacientes com IAM tipo 2. Semelhante ao descrito por Kang et al.20, o grupo de pacientes com IAM tipo 2 era mais jovens, com histórico de doença familiar de DAC e possuía uma menor circunferência abdominal que os do tipo 1.
Observamos que, apesar da ausência de estenose, os pacientes apresentaram tortuosidade coronariana, hipertrofia do ventrículo esquerdo, discinesia apical, entre outros. Macruz et al.21 desenvolveram um índice para determinar a relação entre o comprimento da artéria sinuosa e seu comprimento normal, definindo, assim, a tortuosidade coronariana. Outros estudos utilizaram o índice de Macruz et al., como Bastos e Cunha,22 que encontraram 17 anormalidades isoladas ou associadas em pacientes com coronárias normais. A tortuosidade isolada foi encontrada em 19 pacientes, entre os 105 avaliados; ventrículo hipertrófico juntamente de tortuosidade, foi encontrado em 24 pacientes, e ponte intramiocárdica em 6 pacientes, só para citar alguns achados. Nos nossos casos, encontramos ventrículo hipertrófico e tortuosidade em dez pacientes e ponte intramiocárdica em apenas um.
A discinesia apical, que encontramos em pouco mais de um terço dos pacientes com IAM tipo 2, é característica compatível com a síndrome de Takotsubo, cuja apresentação clínica é dor no peito, elevação do segmento ST no eletrocardiograma e biomarcadores, simulando uma síndrome coronariana aguda, mas com artérias coronárias normais,23,24 com ou sem disfunção ventricular. Ausência de coronariopatia obstrutiva significativa e reversibilidade da alteração contrátil do ventrículo esquerdo são os aspectos marcantes para esse diagnóstico.25–27 Talvez, devido à possível inclusão desses pacientes na nossa amostra de IAM tipo 2, tenhamos obtido fração de ejeção maior nesse grupo, contrariando os achados de Saaby et al.,17 mas corroborando os de Collste et al.,28 que também encontraram pacientes com características típicas de Takotsubo em seu estudo.
O espasmo coronário pode resultar na elevação do segmento ST, embora seja frequentemente associado à depressão do segmento ST, indicando isquemia miocárdica subendocárdica. Vasoespasmo coronariano é associado com várias arritmias, incluindo bradicardia sinusal, bloqueio atrioventricular total, fibrilação atrial paroxística, taquicardias ventriculares, fibrilação ventricular e extrassístoles.29 O vasoespasmo pode ser precipitado por estresse, deficiência de magnésio, consumo de álcool e drogas, como cocaína condições estas que encontramos em alguns dos nossos pacientes.
A elevação da troponina em pacientes com coronárias normais pode ocorrer devido a taquiarritmias, hipertrofia do ventrículo esquerdo e vasoespasmo coronário, sendo relativamente comum em pacientes com sepse ou processo inflamatório sistêmico.30 Pode ocorrer também devido a outras condições não isquêmicas, como miocardites e pericardites. Em pacientes com HIV, condição encontrada em dois de nossos pacientes, pode haver elevação da troponina T por complicações relacionadas ao fluxo, como hipercoagulabilidade, disfunção endotelial e vasculites.
Observamos, em menor prevalência entre os achados clínicos, que cerca de 10% dos pacientes tinham suspeita de miocardite. Dos 176 pacientes no estudo de Collste et al.,28 7% apresentaram sinais típicos de miocardite ao realizarem a ressonância magnética cardíaca.
Em relação aos desfechos clínicos, Alpert et al.15 descrevem uma mortalidade maior no grupo de pacientes com IAM tipo 2 do que do tipo 1. No entanto, eles incluíram vários pacientes com anemia, diversos tipos de arritmias, edema agudo de pulmão, insuficiência respiratória, ou seja, condições mais graves e que podem ter aumentado a mortalidade neste grupo de pacientes. Por outro lado, De Ferrari et al.31 relatam que morte ou IAM foi menos frequente entre os pacientes sem doença obstrutiva significativa (2,2%) em oposição àqueles com doença obstrutiva (13,3%) em 30 dias de seguimento. Essa diferença também apareceu em nosso estudo, embora não tenha alcançado diferença significativa.
Apesar de ainda existirem poucos estudos sobre o IAM tipo 2,15 observamos algumas discrepâncias nos mesmos, que podem se dever tanto à interpretação dos critérios de classificação, quanto pela própria diversidade de patologias que a classificação agrega.15,30,31 Segundo Canty et al.,32 diversas patologias podem causar o desequilíbrio no balanço e na demanda de oxigênio no miocárdio. São necessários mais estudos para auxiliar o reconhecimento e a melhoria desta classificação8,9,15,29,30 e, até mesmo questioná‐la, uma vez que o IAM tipo 2 não é reconhecido na Classificação Internacional de Doenças (CID).8
Limitações do estudoUma das nossas limitações esteve relacionada à inclusão de uma população pré‐selecionada de pacientes com IAMCST, o que favorece a ocorrência de IAM tipo 1 e, dessa maneira, nosso estudo pode não refletir a verdadeira epidemiologia do IAM tipo 2.
Outra limitação reside no fato dos pacientes com IAM tipo 2 não terem sido avaliados por meio do ultrassom intracoronário. Essa modalidade de imagem frequentemente detecta doença coronária oculta em pacientes com coronárias angiograficamente “normais”, e a indisponibilidade desses resultados pode ter incorrido em erros de classificação.
ConclusõesEm nosso estudo, poucos pacientes com infarto do miocárdio com supradesnivelamento do segmento ST foram classificados como de infarto do tipo 2; exibiram anormalidades estruturais isoladas ou associadas à ausência de lesões significativas à coronariografia; mostraram poucas diferenças no perfil clínico e laboratorial, comparados aos paciente com infarto do tipo 1, e desfechos clínicos semelhantes em 30 dias.
Fonte de financiamentoNão há.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
A revisão por pares é da responsabilidade Sociedade Brasileira de Hemodinâmica e Cardiologia Intervencionista.