La urticaria es un motivo frecuente de consulta en Atención Primaria (AP); sin embargo, el correcto abordaje de esta enfermedad resulta controvertido y con frecuencia no está bien establecido. Por esta razón, se necesita esclarecer sus causas y desarrollar protocolos de tratamiento para mejorar el manejo de la urticaria en AP. Con este objetivo se ha realizado este trabajo. Un grupo de expertos en AP y dermatología, con experiencia en el tratamiento de la urticaria, han revisado las principales guías y publicaciones en urticaria con motivo de desarrollar recomendaciones claras e interdisciplinares sobre el manejo de la urticaria en AP. En este artículo presentamos nuestras recomendaciones basadas en el consenso de expertos, incluyendo algoritmos de diagnóstico y tratamiento simples y prácticos. Estas guías pueden ayudar a optimizar el manejo del paciente con urticaria, incrementar su calidad de vida y reducir los costes socioeconómicos asociados.
Urticaria is a common cause for patient consultations in Primary Care (PC). However, the optimal approach to managing urticaria in PC is controversial and not well-established. For this reason, there is a clear need to clarify the causes of urticaria and to develop treatment protocols to improve urticaria management in the PC setting. The present work has been developed with this objective. A group of experts in PC and dermatology, with specific expertise in treating urticaria, have reviewed the main clinical guidelines and publications on urticaria in order to develop clear, interdisciplinary recommendations on managing urticaria. In this article, consensus-based recommendations are presented that include simple, practical diagnostic, and treatment algorithms. These guidelines will help to optimise the management of patients with urticaria, increasing their quality of life and reducing the socioeconomic costs associated with this illness.
La urticaria es una enfermedad común, capaz de afectar negativamente a la calidad de vida. Es una de las causas más frecuentas de consulta en Atención Primaria (AP). La prevalencia de la urticaria aguda es de aproximadamente el 20%, y la urticaria crónica afecta del 0,1 al 3% de la población1. Las guías clínicas europeas2 publicadas recientemente incorporan los últimos avances en el manejo de esta enfermedad, así como los cambios en cuanto al diagnóstico y el tratamiento. En los últimos años han aparecido varios tratamientos muy eficaces para la urticaria crónica, que deberían ser incorporados al manejo de esta enfermedad en el entorno de la AP.
El tratamiento de la urticaria comienza en la AP. Sin embargo, un manejo eficaz exige que los médicos comprendan plenamente la enfermedad a fin de asegurarse de que el diagnóstico y el tratamiento sean los adecuados y que, cuando sea necesario, el paciente es derivado al especialista. Los problemas comúnmente apreciados en el entorno de la AP son: el sobrediagnóstico (por ejemplo, se suele diagnosticar como urticaria el prurito generalizado), el uso de pautas de tratamiento obsoletas y la realización de pruebas de alergia innecesarias por la creencia errónea de que la urticaria es consecuencia de una alergia.
Con el fin de optimizar el tratamiento de la urticaria en AP se constituyó un grupo multidisciplinar de expertos provenientes de AP y de dermatología para revisar las principales guías y publicaciones sobre el tema. El objetivo fue seleccionar la información más relevante para el entorno de la AP y crear protocolos prácticos que incluyeran algoritmos diagnósticos y terapéuticos. La aplicación de estas herramientas por los médicos de AP no solo puede ayudar a que se eviten derivaciones innecesarias, sino también a optimizar el tratamiento de estos pacientes, mejorar los resultados de su tratamiento y su calidad de vida, al tiempo que se reducen los costes socioeconómicos relacionados con esta enfermedad.
Los algoritmos diagnósticos y terapéuticos que presentamos en esta revisión cuentan con el apoyo de la Academia Española de Dermatología y Venereología (AEDV), el Grupo Español de Investigación en Dermatitis de Contacto y Alergia Cutánea (GEIDAC), la Sociedad Española de Medicina de Familia y Comunitaria (semFYC), la Sociedad Española de Médicos de Atención Primaria (SEMERGEN) y la Sociedad Catalana de Medicina Familiar y Comunitaria (CAMFiC). Hasta donde sabemos, estas son las primeras herramientas multidisciplinares y de consenso específicamente diseñadas para su uso en la práctica clínica cotidiana dentro del entorno de la AP.
Materiales y métodosEl presente estudio describe las opiniones consensuadas por un grupo nacional de especialistas de AP y dermatología, expertos en el tratamiento de la urticaria. Este manuscrito pretende proporcionar una comprensión integral sobre el manejo adecuado de la urticaria en el entorno de AP.
Las recomendaciones recogidas en este documento de consenso se desarrollaron en una serie de etapas, de la siguiente manera: 1) se realizó una búsqueda en la base de datos de Medline usando una combinación de las siguientes palabras clave en inglés: «manejo», «enfermedad», «urticaria», «urticaria aguda», «urticaria crónica», «angioedema», «enfermedad crónica», «atención primaria», «prevalencia», «diagnóstico», «diagnóstico diferencial», «tratamiento», «terapia», «habones», «prurito», «lesión elemental», «histamina», «anti-histamínicos», «algoritmos», «alergia»; 2) las publicaciones seleccionadas fueron revisadas por los especialistas; 3) se creó un esquema de los puntos clave relacionados con el manejo, el diagnóstico, el tratamiento y la derivación de pacientes con urticaria en el servicio de urgencias; 4) todo el grupo de expertos se reunió en persona para discutir y llegar a un consenso sobre estos puntos clave; 5) por último, el presente manuscrito fue escrito y aprobado por todo el grupo de expertos.
ResultadosDefinicionesEn primer lugar, definiremos el concepto de urticaria y los términos clave relacionados con ella. Este punto es importante porque a menudo se diagnostica el prurito generalizado como urticaria, error que dentro del entorno de la AP suele desembocar en un sobrediagnóstico. Al definir claramente los términos, confiamos en establecer un lenguaje clínico común que ayude a evitar cualquier posible confusión.
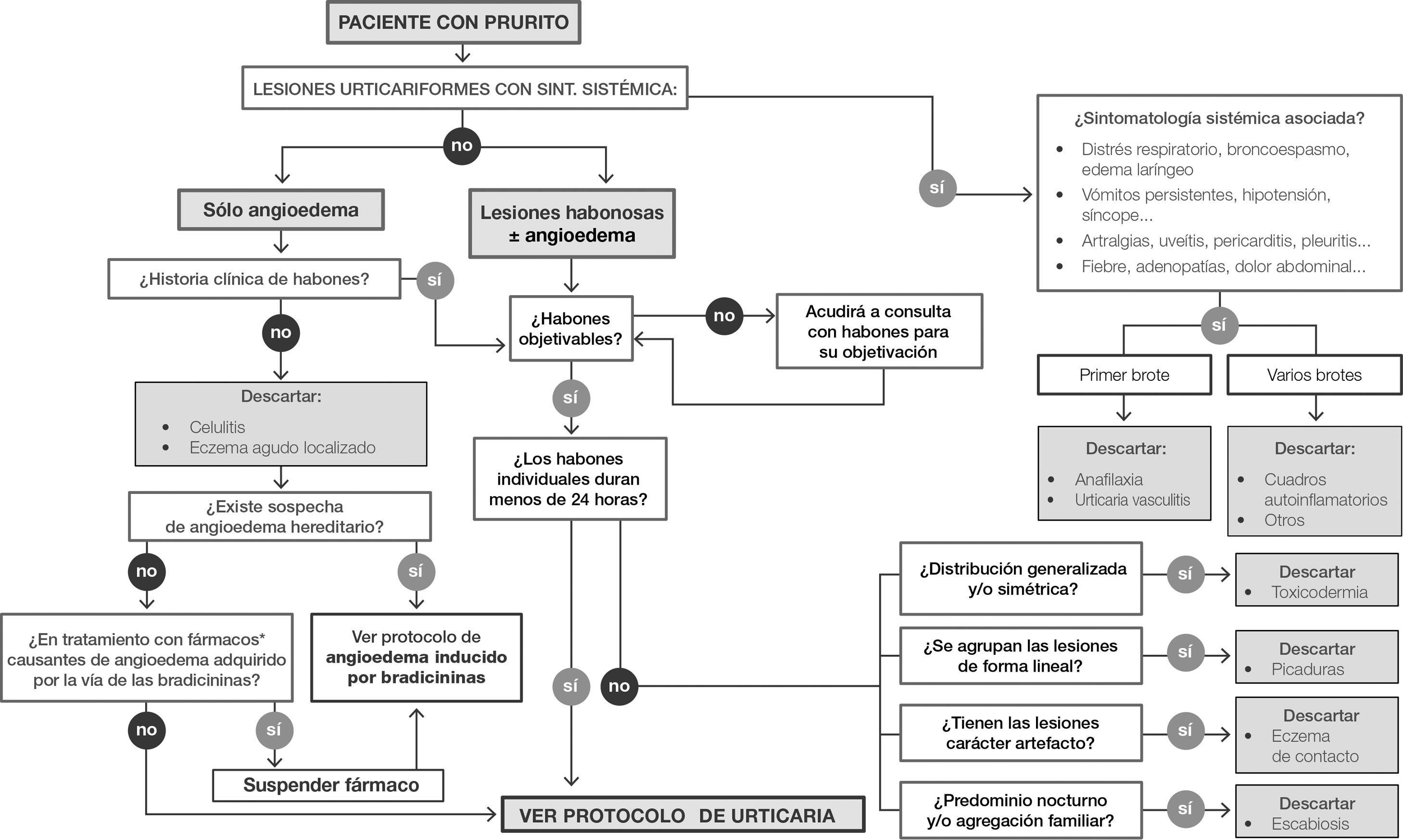
La urticaria es una enfermedad que se caracteriza por la aparición repentina de habones, angioedema, o de ambos. La urticaria aguda y la urticaria crónica se diferencian por la duración de los habones, del angioedema, o de los 2: se considera que si esa duración es inferior a 6 semanas se trata de una urticaria aguda y si es ≥6 semanas la urticaria es considerada crónica2. El habón es una lesión cutánea caracterizada por la elevación de un edema central de tamaño variable, que casi siempre se acompaña de un eritema reflejo. En la urticaria, el habón es habitualmente evanescente (dura < 24 h), suele asociarse a prurito y a veces se acompaña de sensación de quemazón2. En vista de las muchas posibilidades de confusión, es importante señalar que, si bien el prurito (que se define como una sensación desagradable que nos impulsa a rascarnos) es común en la urticaria, la presencia de este síntoma no indica necesariamente que exista una urticaria en ausencia de los habones3. El angioedema se define como una tumefacción o un edema súbito pronunciado eritematoso o que produce coloración de la piel. El proceso inflamatorio se localiza en la dermis profunda y en el tejido celular subcutáneo, y suele afectar los tejidos submucosos. Muchas veces el angioedema se caracteriza por dolor y no por picor, y tiende a resolverse con más lentitud que los habones (hasta 72 h)2.
También es fundamental definir el término alergia. La alergia es una reacción de hipersensibilidad que se inicia por mecanismos inmunológicos específicos. La hipersensibilidad alérgica describe la aparición de signos y síntomas que se pueden reproducir de forma objetiva por medio de la exposición a estímulos específicos a dosis toleradas de manera estándar por la población. La alergia puede manifestarse como asma, rinitis, anafilaxia, eccema, urticaria o angioedema, entre otras. Por eso es importante destacar que no todas las alergias implican urticaria4,5. En realidad, la urticaria crónica no se considera enfermedad alérgica1.
DiagnósticoEl habón es una lesión primaria que tiene que estar presente para diagnosticar urticaria. El prurito es síntoma habitual de la urticaria, si bien su presencia no es sinónimo de ella. Si el prurito no va acompañado de habones, no podemos establecer el diagnóstico de urticaria. La figura 1 muestra un algoritmo de diagnóstico de la urticaria que se puede aplicar tanto a adultos como a niños. La presencia de signos y síntomas sistémicos (hipotensión, síncope, confusión, distrés respiratorio, broncoespasmos, edema laríngeo, fiebre, linfoadenopatía, modificación del peso corporal, vómitos persistentes, dolor abdominal, arteritis, artralgia, dolores osteomusculares, uveítis, pericarditis, pleuritis) o lesiones atípicas (habones dolorosos con apariencia equimótica que duran >24 h o habones que al desaparecer dejan una pigmentación residual) nos obligan a descartar anafilaxia, vasculitis urticarial o enfermedades autoinflamatorias6. En caso contrario, la presencia de habones o angioedema puede ser indicativa de urticaria junto con la presencia (o la ausencia) de angioedema. En el caso de habones que duren >24 h, hay que descartar otras causas y derivar al paciente a un especialista (fig. 1). En caso de angioedema, es necesario evaluarlo para determinar si tiene relación con los habones; si no, hay que descartar otras condiciones como celulitis o eccema agudo localizado. El médico también deberá investigar la existencia de un angioedema hereditario y averiguar si el paciente está recibiendo algún tratamiento farmacológico (principalmente inhibidores de la enzima convertidora de angiotensina o antagonistas del receptor de la angiotensina II) que se sepa que induce el angioedema mediado por la bradicinina1,6. Una vez descartados el angioedema hereditario y las causas relacionadas con fármacos, se puede sospechar que el diagnóstico es de urticaria (fig. 1).
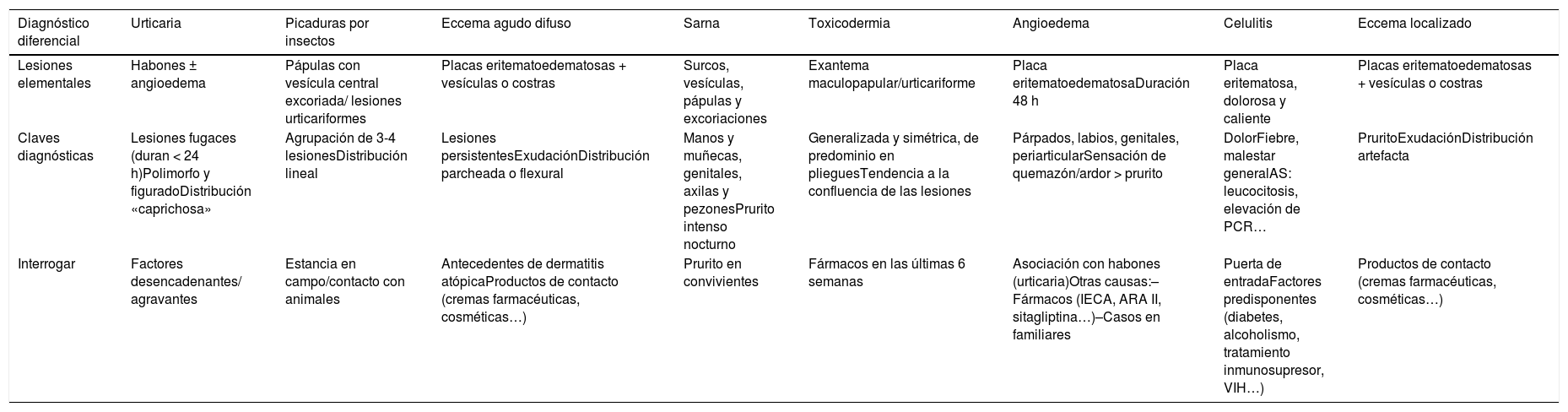
La tabla 1 muestra los factores clave que es necesario tener en cuenta durante el diagnóstico diferencial a fin de descartar otras condiciones, como, por ejemplo: picaduras de insectos, eccema agudo difuso, sarna, toxicodermia, angioedema, celulitis y eccema localizado. Se prestará especial atención a los síntomas (dolor en la celulitis, picor en la urticaria y el eccema, sensación de quemazón en el angioedema, escozores nocturnos en la sarna, etc.); la duración de las lesiones primarias y su distribución (agrupamiento lineal en las picaduras de insectos, distribución generalizada y simétrica en la toxicodermia, dermatitis artefacta en el eccema por contacto, distribución aleatoria en la urticaria, etc.).
Diagnóstico diferencial
| Diagnóstico diferencial | Urticaria | Picaduras por insectos | Eccema agudo difuso | Sarna | Toxicodermia | Angioedema | Celulitis | Eccema localizado |
|---|---|---|---|---|---|---|---|---|
| Lesiones elementales | Habones ± angioedema | Pápulas con vesícula central excoriada/ lesiones urticariformes | Placas eritematoedematosas + vesículas o costras | Surcos, vesículas, pápulas y excoriaciones | Exantema maculopapular/urticariforme | Placa eritematoedematosaDuración 48 h | Placa eritematosa, dolorosa y caliente | Placas eritematoedematosas + vesículas o costras |
| Claves diagnósticas | Lesiones fugaces (duran < 24 h)Polimorfo y figuradoDistribución «caprichosa» | Agrupación de 3-4 lesionesDistribución lineal | Lesiones persistentesExudaciónDistribución parcheada o flexural | Manos y muñecas, genitales, axilas y pezonesPrurito intenso nocturno | Generalizada y simétrica, de predominio en plieguesTendencia a la confluencia de las lesiones | Párpados, labios, genitales, periarticularSensación de quemazón/ardor > prurito | DolorFiebre, malestar generalAS: leucocitosis, elevación de PCR… | PruritoExudaciónDistribución artefacta |
| Interrogar | Factores desencadenantes/ agravantes | Estancia en campo/contacto con animales | Antecedentes de dermatitis atópicaProductos de contacto (cremas farmacéuticas, cosméticas…) | Prurito en convivientes | Fármacos en las últimas 6 semanas | Asociación con habones (urticaria)Otras causas:–Fármacos (IECA, ARA II, sitagliptina…)–Casos en familiares | Puerta de entradaFactores predisponentes (diabetes, alcoholismo, tratamiento inmunosupresor, VIH…) | Productos de contacto (cremas farmacéuticas, cosméticas…) |
ARA II: antagonista del receptor de la angiotensina II; AS: analítica sanguínea; IECA: inhibidores de la enzima conversora de la angiotensina;
PCR: proteina C reactiva; VIH: virus de la inmunodeficiencia humana.
No se recomiendan las pruebas diagnósticas complementarias ante un caso de urticaria aguda. Si se sospecha una urticaria crónica, se recomienda hacer un análisis de sangre que incluya la velocidad de sedimentación globular1. Se deben limitar las pruebas complementarias y solo solicitar las pertinentes al diagnóstico que se sospecha. Dado que la mayor parte de los casos de urticarias no son causadas por alergias (especialmente la urticaria crónica), las pruebas de alergia no son necesarias a menos que tengamos un alto grado de sospecha.
Si estamos ante una urticaria crónica refractaria al tratamiento, se recomienda hacer los siguientes análisis de sangre: hemograma, bioquímica con perfil lipídico y enzimas hepáticas, velocidad de sedimentación globular, dímero D, perfil tiroideo, anticuerpos antinucleares, anticuerpos de la peroxidasa antitiroidea e inmunoglobuliana E. Si hubiera angioedema, sería conveniente evaluar las proteínas C3 y C4 del complemento y la actividad del complemento total (CH50)7. En el entorno de la AP, las pruebas mencionadas no son imprescindibles, pero sí podrían aportar información valiosa para caracterizar mejor el estado basal del paciente. Así mismo, los resultados de estos análisis podrían ser de utilidad para pedir marcadores de actividad y de inmunidad a fin de incluirlos en el historial del paciente con urticaria.
TratamientoEl abordaje terapéutico de la urticaria se basa en la eliminación o la evitación de los estímulos desencadenantes o agravantes, junto con un tratamiento farmacológico sintomático que reduzca la liberación de mediadores de los mastocitos o el efecto de estos mediadores sobre el órgano diana2.
En la urticaria aguda hay que evitar desde el principio todos los posibles desencadenantes. Si bien el 50% de los casos son idiopáticos, en el 50% restante se consideran posibles desencadenantes los elementos siguientes: 1) las infecciones (40% de los casos): infecciones de las vías respiratorias altas, estreptococos, anisaquiosis y hepatitis B, o estímulos físicos (presión, temperatura corporal, dermografismo); 2) algunos fármacos (9% de los casos): intolerancia a la aspirina y otros antiinflamatorios no esteroideos, alergias a los medios de contraste, al dextrano, a la codeína o a la penicilina, entre otras y 3) los alimentos (1% de los casos): los alimentos como desencadenantes son más habituales en los niños y comprenden los aditivos, los salicilatos naturales y alergia a los frutos secos, a los mariscos o a determinadas frutas1.
Puesto que el tratamiento con antiinflamatorios no esteroideos agrava la urticaria en el 20-30% de los pacientes con urticaria crónica, se debe interrumpir la administración de estos fármacos en la medida de lo posible1. Otros factores agravantes son las infecciones de las vías respiratorias superiores, los virus, algunos estímulos físicos (presión, temperatura corporal, dermografismo), la menstruación, el estrés, el alcohol o los pseudoalérgenos alimentarios1. Es necesario informar a los pacientes de que deben evitar estos posibles factores agravantes.
En cuanto a la terapia farmacológica, para el tratamiento sintomático se emplean los antihistamínicos H12. Pero los antihistamínicos de primera generación tienen efectos anticolinérgicos y sedantes sobre el sistema nervioso central que duran mucho más (hasta 12 h) que sus efectos antipruriginosos (4-6 h). En vista de los efectos adversos que se asocian a estos fármacos, no se recomiendan para el tratamiento de la urticaria, la alergia, la rinitis alérgica ni el asma2,8,9.
En la actualidad, los fármacos de primera línea para tratar la urticaria son los antihistamínicos de segunda generación, que también suelen llamarse antihistamínicos no sedantes2. Estas medicaciones tienen un buen perfil de seguridad (poco o ningún efecto de sedación y ningún efecto anticolinérgico), por lo que se consideran la mejor opción para el tratamiento sintomático de la urticaria. Los más comunes de estos antihistamínicos de segunda generación son la levocetirizina (5-20mg/día), la cetirizina (10-40mg/día), la desloratadina (5-20mg/día), la fexofenadina (120-480mg/día), la loratadina (10-40mg/día), la rupatadina (10-20mg/día), la bilastina (20mg/día) y la ebastina (10-40mg/día)1. Cabe destacar que el tratamiento farmacológico es el mismo para pacientes adultos y pediátricos, exceptuando la dosis, que se prescribe de acuerdo con el peso del paciente. El perfil de seguridad a largo plazo de muchos de estos fármacos está bien caracterizado, especialmente en la cetirizina, la desloratadina, la fexofenadina y la loratadina2. Si bien ninguno de estos antihistamínicos no sedantes ha recibido la categoría A en cuanto a clasificación de riesgos, se pueden considerar tratamientos de primera línea para embarazadas y lactantes. La loratadina, la desloratadina, la levocetirizina y la cetirizina están en la categoría B de la clasificación de seguridad2,10; no obstante, como estos fármacos se excretan en la leche materna, para las embarazadas solo se recomienda la cetirizina y la loratadina y únicamente a dosis mínimas y en ciclos cortos11.
Las mismas precauciones deben tomarse al prescribir estos fármacos a pacientes con insuficiencia renal o hepática o con una enfermedad cardiovascular. Estos fármacos se administrarán con muchas precauciones a pacientes con insuficiencia renal, ajustando la dosis terapéutica de cetirizina, loratadina o desloratadina. En cuanto a la levocetirizina, la dosis debe ajustarse de acuerdo con la velocidad de aclaramiento de creatinina; la levocetirizina está contraindicada en los pacientes con una velocidad de aclaramiento de creatinina <10ml/min2,10. La ebastina se administrará con precaución a los pacientes con insuficiencia hepática grave o enfermedad cardiovascular: la dosis máxima para los que tienen insuficiencia hepática grave es de 10mg2,10. No se recomienda dar rupatadina a pacientes con insuficiencia renal o hepática o enfermedad cardiovascular porque aún no disponemos de suficientes datos en esta población2,10.
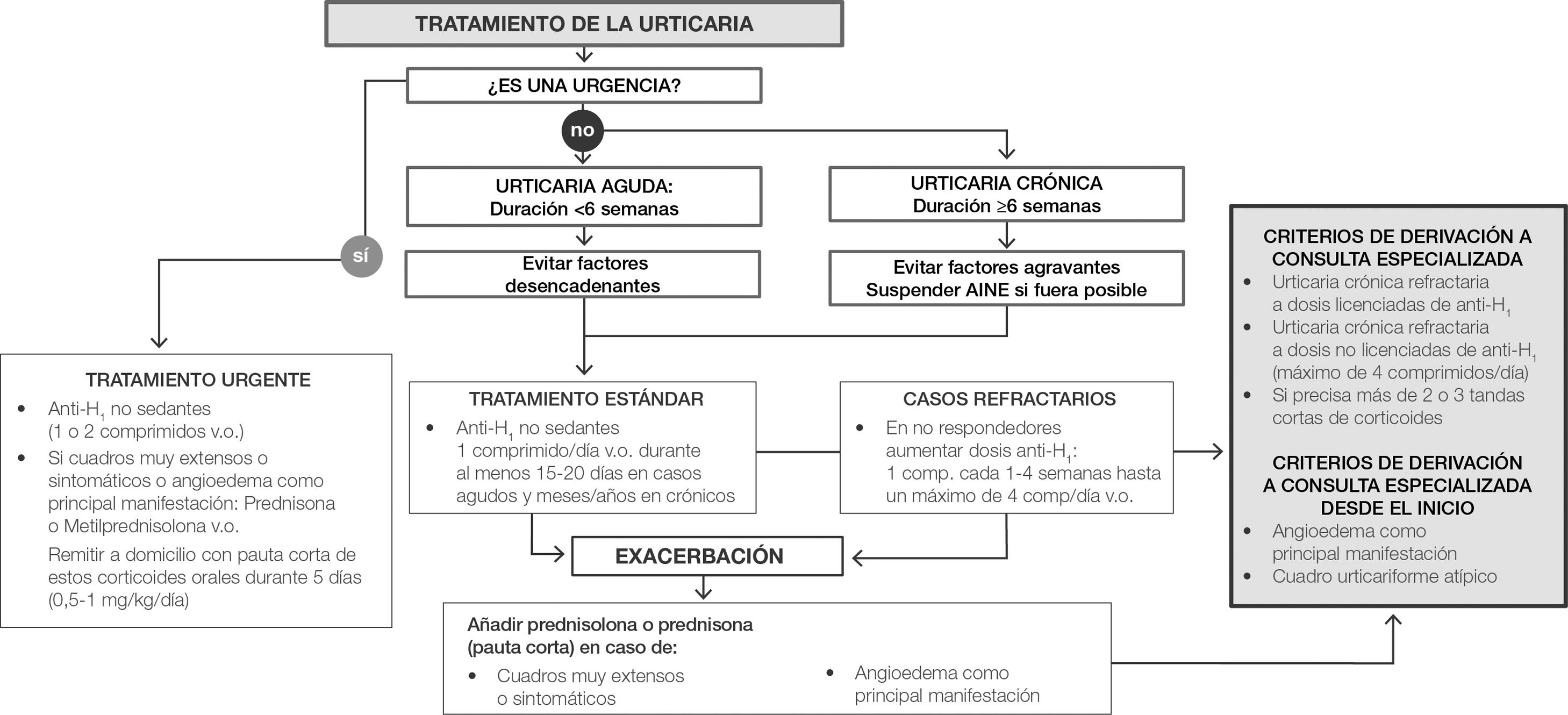
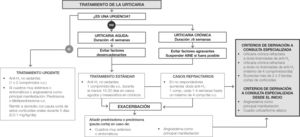
Para elegir la terapia más adecuada es crucial establecer primero si la urticaria es una urgencia (es decir, si está o no asociada a una reacción anafiláctica o anafilactoide), que exige tratamiento inmediato debido a manifestaciones clínicas graves, o si no es urgente (como sucede en la urticaria aguda o en la crónica). En los casos urgentes se prescribirán antihistamínicos H1 no sedantes (1 o 2 comprimidos) (fig. 2). En los casos en que las lesiones sean extensas o muy sintomáticas, o si la manifestación principal es un angioedema, se administrará (preferiblemente por vía oral) prednisona o bien metilprednisolona, y se recetará un ciclo corto (5 días) de corticosteroides orales (0,5-1mg/kg al día). Es importante señalar que el tratamiento con corticosteroides tiene que ser breve debido a los riesgos relacionados con el uso de estos fármacos2. En casos excepcionales, en las urticarias asociadas a un angioedema que afecte las vías respiratorias altas, se debe tener en cuenta el empleo de adrenalina por vía intramuscular como tratamiento de rescate7. Si el caso no se considerase una urgencia, habrá que valorar la urticaria para determinar si es aguda o crónica. Sin embargo, no es imprescindible establecer un diagnóstico diferencial entre urticaria aguda y crónica, puesto que el tratamiento de primera línea (antihistamínicos no sedantes: un comprimido al día) es el mismo para ambos casos.
En las siguientes situaciones conviene añadir al tratamiento un ciclo corto de prednisolona o prednisona: exacerbaciones (agravamiento de los síntomas que sobrepasa los niveles normales)1, en el caso de lesiones extensas o muy sintomáticas o en aquellos casos en que la manifestación principal es el angioedema2. Puesto que los antihistamínicos no sedantes poseen un excelente perfil de seguridad, a los pacientes resistentes se les puede aumentar la dosis habitual antes de cambiar a otro tratamiento. Del mismo modo, de acuerdo con las principales directrices clínicas, se deberá ofrecer al paciente 2o más antihistamínicos H1 diferentes (por causa de las diferentes respuestas o por tolerancias del H1 entre individuos) antes de interrumpir este tratamiento2,6,7. Si la dosis estándar autorizada no resultara eficaz, actualmente las directrices publicadas recomiendan aumentarla hasta el cuádruple, aun cuando las pruebas de las que disponemos para esta práctica son pocas12. Para pacientes con mala respuesta al antihistamínico recomendamos (de acuerdo con las directrices clínicas) que se aumente gradualmente la dosis inicial (un comprimido adicional cada 1-4 semanas) hasta un máximo de 4 comprimidos/día2,13,14 (fig. 2). Si bien en el entorno de la AP se puede recetar este tratamiento de segunda línea, la falta de respuesta a la dosis estándar autorizada habría de considerarse justificante para la derivación a dermatología. A criterio del médico de AP que está tratando al paciente, este se puede derivar al especialista antes, o en cualquier momento posterior al aumento de la dosis de antihistamínico (tratamiento de segunda línea). También se considera que la derivación al especialista se justifica cuando hay necesidad de 2 o 3 ciclos cortos de corticosteroides. Por último, cuando la principal manifestación es una urticaria atípica o la presencia de un angioedema, esto debe considerarse justificación para derivar al paciente al dermatólogo en la primera consulta de AP.
DiscusiónEn la mayor parte de los casos la urticaria se trata eficazmente en el entorno de la AP. No obstante, dada la controversia que rodea al tratamiento óptimo de este trastorno en el entorno mencionado, especialmente por lo que se refiere a los criterios para la derivación de los pacientes a una evaluación de segundo nivel, se necesitan protocolos normalizados. En este documento los autores han repasado las principales directrices y publicaciones relacionadas con el tratamiento de la urticaria con el fin de obtener un diagnóstico sencillo y práctico y unos algoritmos de tratamiento que los médicos de AP puedan aplicar con facilidad con el fin de diagnosticar y tratar la urticaria en la práctica clínica diaria. Estos instrumentos se crearon en un contexto multidisciplinar por expertos tanto en AP como en dermatología. Es más, los apoyan las correspondientes asociaciones médicas de España. El propósito de este artículo y de los algoritmos que lo acompañan es proporcionar a los médicos de AP unas herramientas sencillas y fáciles de aplicar para optimizar el tratamiento de los pacientes con urticaria. En última instancia, el empleo de estas herramientas tiene que ayudar a mejorar la calidad de vida de los pacientes y a reducir los costes socioeconómicos que se asocian a la enfermedad. A continuación, destacamos las informaciones y las recomendaciones más importantes.
Conclusiones- •
El diagnóstico de la urticaria es clínico. La presencia de habones (con duración <24 h) es imprescindible para establecer el diagnóstico de urticaria.
- •
La asociación de habones y angioedema es propio de la urticaria. Si se acompaña de clínica sistémica, debemos descartar un cuadro anafiláctico. La aparición aislada de angioedema obliga a descartar angioedema hereditario y angioedema inducido por fármacos.
- •
La urticaria crónica no suele ser de naturaleza alérgica. No se recomienda la realización de pruebas de alergia de forma sistemática.
- •
El tratamiento de la urticaria se basa fundamentalmente en la eliminación o la evitación de cualquier factor desencadenante/agravante y en administrar un tratamiento farmacológico sintomático.
- •
La primera línea de tratamiento de la urticaria son los antihistamínicos no sedantes de segunda generación. No se aconseja administrar antihistamínicos de primera generación. En los casos refractarios, se puede aumentar las dosis (tratamiento de segunda línea).
- •
La administración de corticosteroides, cuando sea recomendable, debe limitarse a ciclos cortos. Se desaconseja su empleo prolongado y su administración intramuscular.
- •
Los casos con presentación clínica atípica o de difícil manejo terapéutico deben ser derivados al dermatólogo.
Urticaria meeting has been financed by Novartis Farmacéutica Sociedad Anónima.
Conflicto de interesesA Novartis Pharmaceutical S.A. por la reunión sobre la urticaria en la que se originó la discusión de este artículo. Todas las decisiones sobre el contenido del artículo han sido tomadas por los autores. Todos los autores han aprobado la versión final del manuscrito.