Valorar los resultados clínicos de la reinserción del tendón distal del bíceps con anclajes óseos por vía anterior.
Material y métodosEstudio retrospectivo de 79 pacientes en los que se realizó la reinserción del tendón distal del bíceps con anclajes metálicos óseos por vía anterior. El promedio de edad fue de 46 años (rango, 32-64). En el 57% de los casos se utilizaron dos anclajes y en el 43% un anclaje. Todos los pacientes realizaron el mismo protocolo postoperatorio. Se hizo una valoración funcional con la escala funcional MEPS. El promedio de tiempo de seguimiento fue de 20 meses (rango: 12-28).
ResultadosLa puntuación final media de la escala MEPS fue de 95,2 pts (DE6,8). El 94% de los pacientes tuvieron resultado excelente y bueno y en el 6% el resultado fue aceptable y pobre. No se observaron diferencias al comparar el resultado funcional entre los pacientes en los que se utilizó un anclaje (96 puntos) con aquellos en los que se utilizaron dos anclajes (95 puntos), p=0,5. El tiempo promedio de baja laboral fue de 14 semanas (rango, 5-56) pudiendo reincorporarse a su trabajo el 100% de los pacientes. La incidencia de complicaciones fue del 13%, siendo la más frecuente la neuroapraxia del nervio cutáneo antebraquial lateral.
ConclusionesLa reinserción anatómica del tendón distal del bíceps con anclajes óseos por vía anterior única es una técnica segura que ofrece resultados funcionales excelentes y buenos a mediano plazo.
To evaluate the clinical results of reinsertion of the distal biceps tendon with anterior bone anchors.
Material and methodsA retrospective study was conducted on 79 patients who underwent reinsertion of the distal biceps tendon with anterior bone anchors. The mean age was 46 years (range, 32-64). Two anchors were used in 57% of cases, and one anchor in 43%. The same postoperative protocol was performed in all patients. Functional assessment was made using a Motor evoked potentials (MEPS) functional scale. The mean of follow-up time was 20 months (range, 12 -28 months).
ResultsThe final mean of MEPS score was 95.2 points (SD 6.8). Almost all (94%) patients had excellent and good results, and 6% a bad result. No differences were observed when comparing functional outcome among patients in whom one anchor was used (96 points) with those in whom two anchors were used (95 points), p=0.5. The mean time off work was 14 weeks (range, 5-56) and 100% of patients were able to return to work. The incidence of complications was 13%. The most frequent was neuropraxia of the lateral antebrachial cutaneous nerve.
ConclusionThe anatomic re-attachment of the distal biceps tendon with bone anchors using a single anterior approach is a safe technique that offers excellent and good functional results in the medium term.
Las rupturas del tendón distal del bíceps son más frecuentes en varones entre los 30 a 50 años de edad. Se calcula que la incidencia aproximada es de 1,2 casos por cada 100.000 habitantes al año1.
La tuberosidad bicipital, lugar donde se inserta el tendón distal del bíceps, se localiza en la porción proximal del radio y tiene unas características morfológicas especiales. La huella de inserción tiene una longitud aproximada de 22 a 24mm y una anchura que varía de 15 a 19mm2. Se ha demostrado que el tendón distal del bíceps tiene inserciones independientes para cada una de sus porciones. La cabeza corta, implicada principalmente en la fuerza de flexión del codo, se inserta distalmente y la cabeza larga implicada en la supinación del antebrazo, se inserta en la porción proximal de la tuberosidad bicipital. Ambas porciones se insertan en forma acintada en el borde cubital de la tuberosidad entrecruzándose las fibras tendinosas con las periósticas3.
El tratamiento quirúrgico ofrece mejores resultados funcionales que el tratamiento conservador consiguiendo una mayor fuerza de flexión y supinación4. Están descritas diferentes técnicas de reconstrucción. Por un lado están las técnicas no anatómicas con las cuales existe una pérdida de aproximadamente el 50% de la fuerza de supinación5 y por otro lado las técnicas anatómicas. Es con estas últimas con las que se suelen conseguir resultados buenos o excelentes en el 90% de los casos superiores a los que se obtienen con las técnicas no anatómicas con las que los resultados satisfactorios no superan el 60% de los casos6.
Están descritos diferentes métodos de reinserción anatómica con una tasa de éxito similar: anclajes metálicos óseos7,8, Endo-Button9 o tornillos interferenciales10,11.
La reinserción con anclajes óseos ha demostrado buenos resultados biomecánicos y clínicos, utilizando en la mayoría de los casos 2 anclajes7,10.
La hipótesis de este estudio fue que la reinserción anatómica del tendón distal del bíceps con anclajes óseos por vía anterior ofrece buenos resultados funcionales y una incidencia baja de complicaciones sin existir relación entre el resultado y el número de anclajes utilizados.
El objetivo de este estudio es valorar los resultados clínicos de la reinserción del tendón distal del bíceps con anclajes óseos por vía anterior.
Material y métodoSe ha realizado un estudio retrospectivo que incluyó a 109 pacientes que ingresaron con diagnóstico de ruptura del tendón distal del bíceps y que fueron intervenidos entre enero de 2005 a noviembre de 2011. Los criterios de inclusión fueron: pacientes con ruptura completa del tendón distal del bíceps, en los que se realizó una reinserción anatómica con uno o 2 anclajes óseos metálicos (Corkscrew®, Arthrex) por abordaje anterior único y con un tiempo del diagnóstico a la cirugía menor a 30 días. Se excluyeron aquellos pacientes con rupturas parciales o a nivel muscular, pacientes en los que se indicó una reconstrucción no anatómica y pacientes con un seguimiento menor a 12 meses.
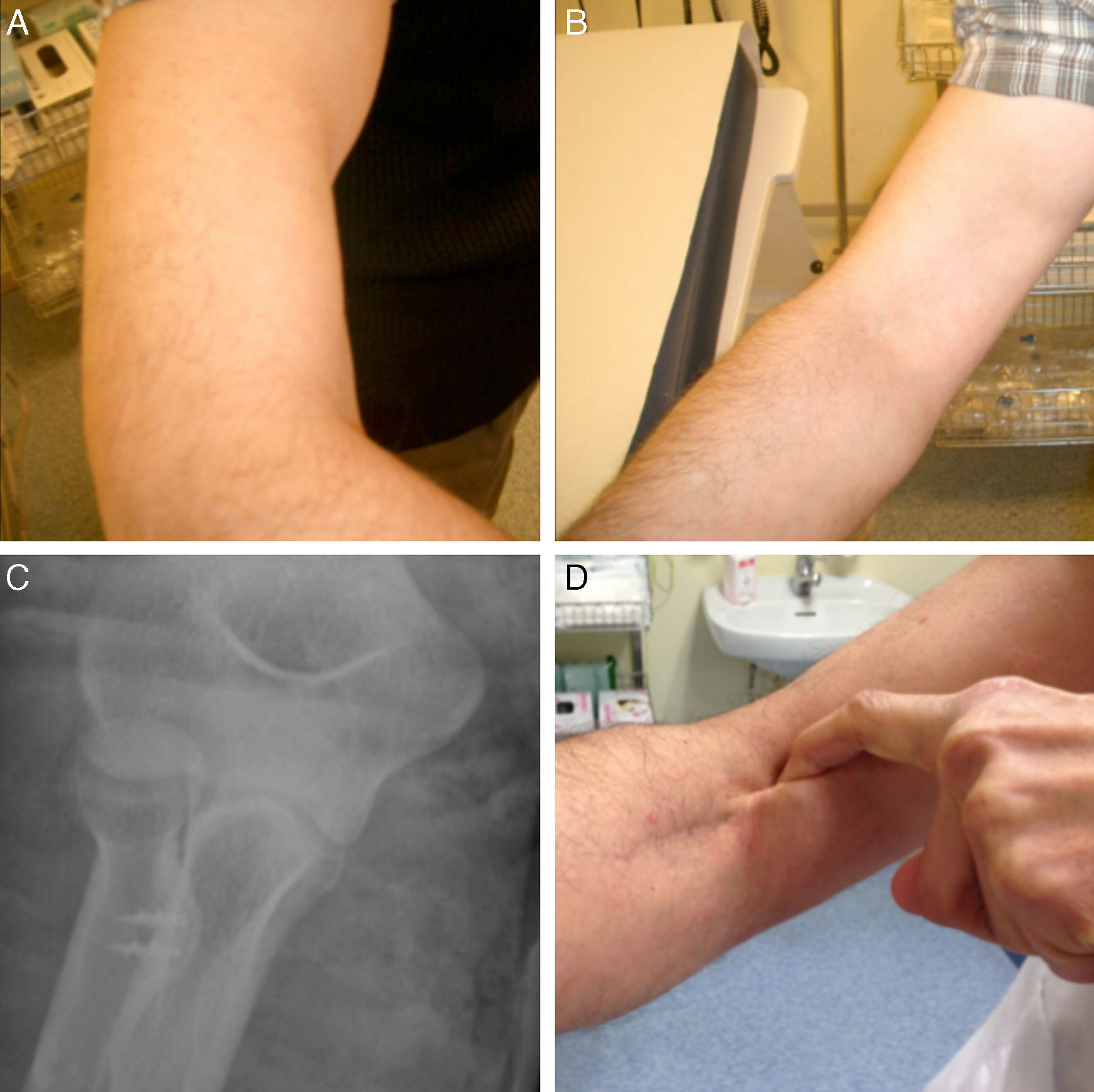
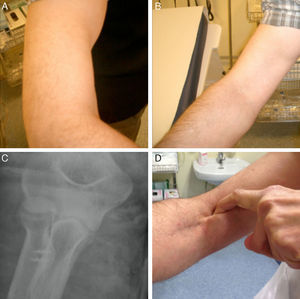
Cumplieron los criterios de inclusión y exclusión 79 pacientes. Todos fueron varones. El promedio de edad en el momento del diagnóstico fue de 46 años (rango, 32-64). La extremidad afecta fue la derecha en 52 pacientes y la izquierda en 27. La extremidad dominante se vio afectada en el 79% de los casos. En 70 pacientes (86,6%) la lesión se produjo por una flexión forzada. En 5 pacientes (6,3%) tras una extensión forzada y en 4 pacientes (5,1%) el mecanismo fue incierto. En todos los casos el diagnóstico inicial fue clínico (fig. 1). En 62 pacientes se confirmó el diagnóstico por ecografía y en 13 se realizó ecografía y resonancia magnética.
El tiempo promedio de espera quirúrgico fue de 3 días (rango, 0-28).
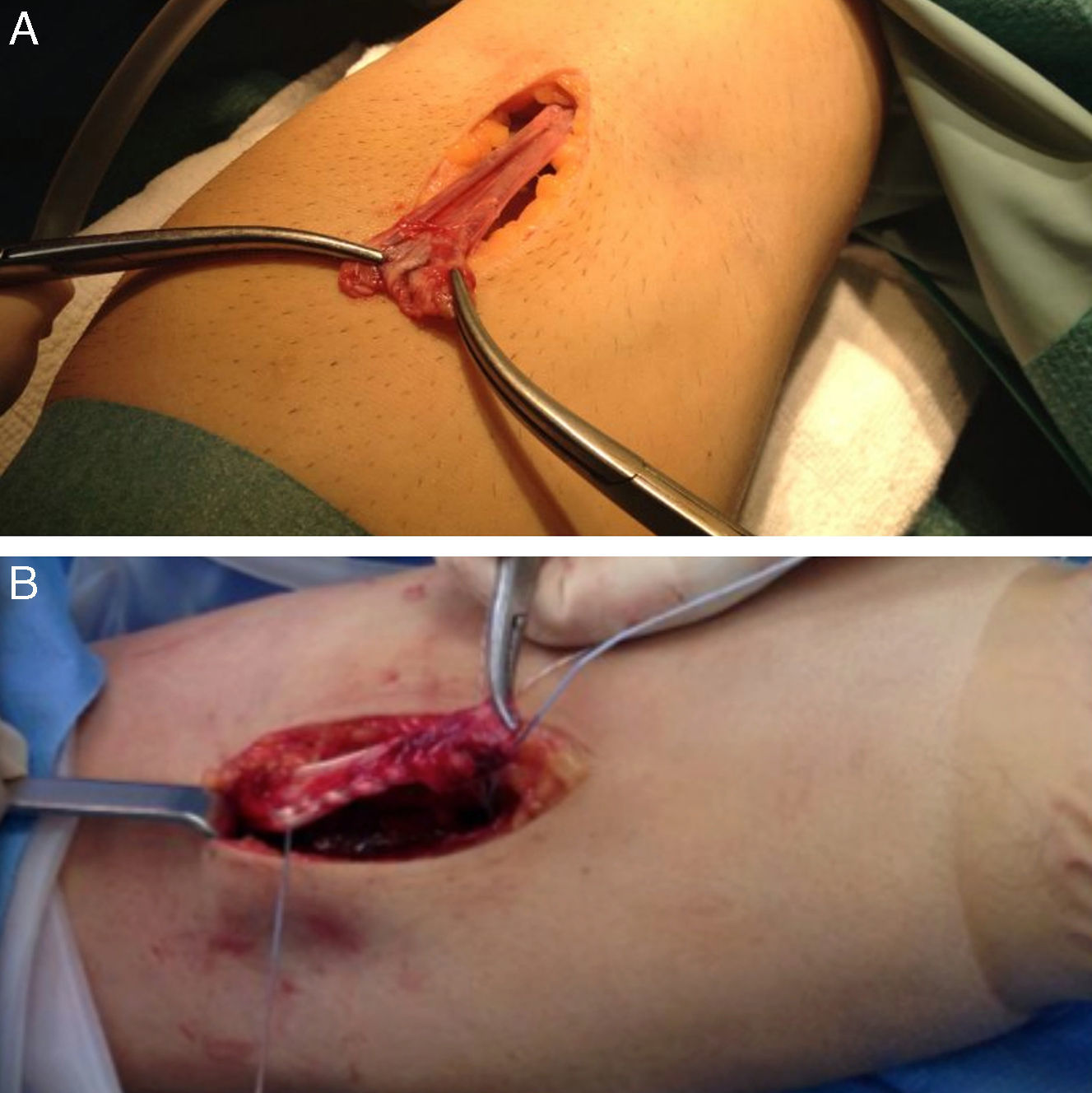
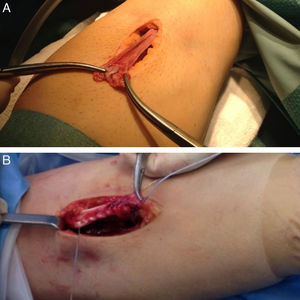
Técnica quirúrgicaLos casos fueron intervenidos por un total de 6 cirujanos. El paciente se colocó sobre la mesa quirúrgica en decúbito supino con la extremidad superior apoyada en una mesa accesoria. En todos los casos se utilizó manguito de isquemia a nivel de tercio proximal del brazo. Se realizó un abordaje anterior de Henry de una longitud aproximada de 5cm, partiendo del pliegue de flexión anterior del codo hacia distal. Al llegar al plano muscular se identificó el nervio antebraquial cutáneo lateral que se retrae hacia radial. Posteriormente se identificó el canal bicipital y se localizó el extremo proximal del tendón. Una vez localizado el tendón se continuó la disección hasta localizar la tuberosidad bicipital. Se localizó la arteria recurrente radial para cauterizarla o ligarla y así evitar la formación de hematoma postquirúrgico. Es fundamental visualizar completamente la huella de inserción colocando el antebrazo en supinación completa. Se realizó la limpieza y legrado de la huella de inserción y se marcó el punto de entrada para el anclaje con un punzón. Posteriormente se inserta el anclaje metálico óseo (Corkscrew, Arthrex) con 2 suturas FiberWire® o 2 anclajes con una sutura FiberWire® cada uno. La decisión de colocar uno o dos anclajes así como el tamaño de los mismos fue a criterio del cirujano responsable. Uno de los extremos de uno de los hilos se pasa en dirección caudocefálica por el tercio distal de la porción larga del tendón y luego en dirección cefalo-caudal con una sutura tipo Krakow y el extremo de otro de la misma forma por la porción corta (fig. 1). Los extremos de las suturas libres sirven de poste y al ejercer tracción de ellos el tendón se aproxima hacia la huella de inserción. Por último se anudan cada uno de los extremos colocando el antebrazo en supinación completa y con el codo en flexión de 30°. Al finalizar la cirugía se coloca una férula posterior de yeso con el codo a 90° de flexión y el antebrazo en supinación. Se realizó radiografía anteroposterior y perfil de codo para confirmar la correcta colocación de los anclajes óseos (fig. 2).
Período postoperatorioLa inmovilización con férula posterior de yeso y el antebrazo en supinación se mantiene 2 semanas. Posteriormente se cambia por una férula posterior de yeso con el antebrazo en posición neutra hasta cumplir 4 semanas de inmovilización. En la cuarta semana se inicia la rehabilitación con movimientos pasivos asistidos y progresivos de flexión y extensión del codo y prono-supinación del antebrazo. A la sexta semana se inicia la movilidad activa. A partir de la octava semana se inicia la potenciación muscular. Se restringen los trabajos de fuerza hasta la décima semana.
Se citó a todos los pacientes para hacer una valoración funcional. Se realizó la medición del balance articular del codo (flexión y extensión) así como de la pronación y supinación del antebrazo con un goniómetro convencional y se utilizó la escala funcional Mayo Elbow Performance score (MEPS)12, cuya puntuación obtenida se mide en escala de 0 a 100 puntos, indicando 100 puntos el mejor resultado. En ella se evalúa el dolor (45 puntos), la movilidad (20 puntos), la estabilidad (10 puntos) y el uso del codo con actividades de la vida diaria (25 puntos). El resultado se consideró excelente cuando se obtuvieron de 90 a 100 puntos, bueno con una puntuación de 75 a 89, aceptable cuando la puntuación estaba entre 60 y 74 puntos y pobre cuando se obtenían menos de 60 puntos.
En todos los casos se estudiaron las radiografías simples de codo realizadas entre el 3.er y 4.o mes para valorar la presencia de calcificaciones heterotróficas. Asimismo se valoró la incidencia de complicaciones durante el seguimiento.
Análisis de los datosEl análisis estadístico se realizó con el programa SPSS versión 14 para Windows (SPSS Inc. Chicago, Illinois). El análisis descriptivo incluyó medias y rangos para variables continuas y frecuencias y porcentajes para variables discretas. La comparación de las medias entre una variable cualitativa y cuantitativa se realizó por medio de la t de Student para datos independientes si la muestra cumplía los criterios de normalidad y con el test de Wilcoxon si no los cumplía. Se tomó como límite para la significación un valor menor de 0,05.
ResultadosEl tiempo promedio de seguimiento fue de 20 meses (rango: 12-28).
En 45 pacientes (57%) se realizó la inserción anatómica con 2 anclajes óseos y en 34 pacientes (43%) se utilizó solamente un anclaje. Los anclajes óseos de 3,5mm se utilizaron en 62 pacientes (78%) mientras que los de 5mm se utilizaron en 17 pacientes (22%).
El tiempo promedio de inmovilización fue de 5 semanas (rango, 3-6). El tiempo promedio de inicio de rehabilitación fue de 5 semanas (rango, 2-6). El tiempo promedio de duración de la rehabilitación fue de 7,6 semanas (rango, 3-29).
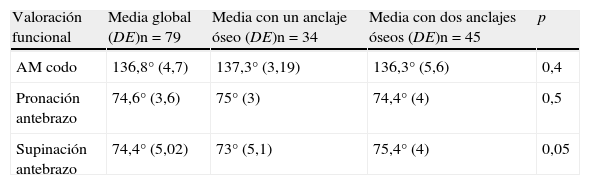
El arco medio de movimiento del codo fue de 136,8° (DE4,7). La supinación media fue de 74,4° (DE5,02) y la pronación media de 74,6° (DE3,6). El arco de movimiento fue similar entre los pacientes en los que se utilizó un anclaje, 137,3° (DE3,19) y en los que se utilizaron 2 anclajes óseos, 136,3° (DE5,6) (p=0,4). La pronación media fue de 75° (DE3) en los que se utilizó un anclaje y de 74,4° (DE4) en los pacientes con 2 anclajes (p=0,5). Los pacientes con 2 anclajes tuvieron rango de supinación de 75,4° (DE5,1) y en los que se utilizó un solo anclaje la media de supinación fue de 73° (DE4) (p=0,05) (tabla 1).
Resultados finales de la movilidad de codo y antebrazo
| Valoración funcional | Media global (DE)n=79 | Media con un anclaje óseo (DE)n=34 | Media con dos anclajes óseos (DE)n=45 | p |
| AM codo | 136,8° (4,7) | 137,3° (3,19) | 136,3° (5,6) | 0,4 |
| Pronación antebrazo | 74,6° (3,6) | 75° (3) | 74,4° (4) | 0,5 |
| Supinación antebrazo | 74,4° (5,02) | 73° (5,1) | 75,4° (4) | 0,05 |
AM:arco de movimiento.
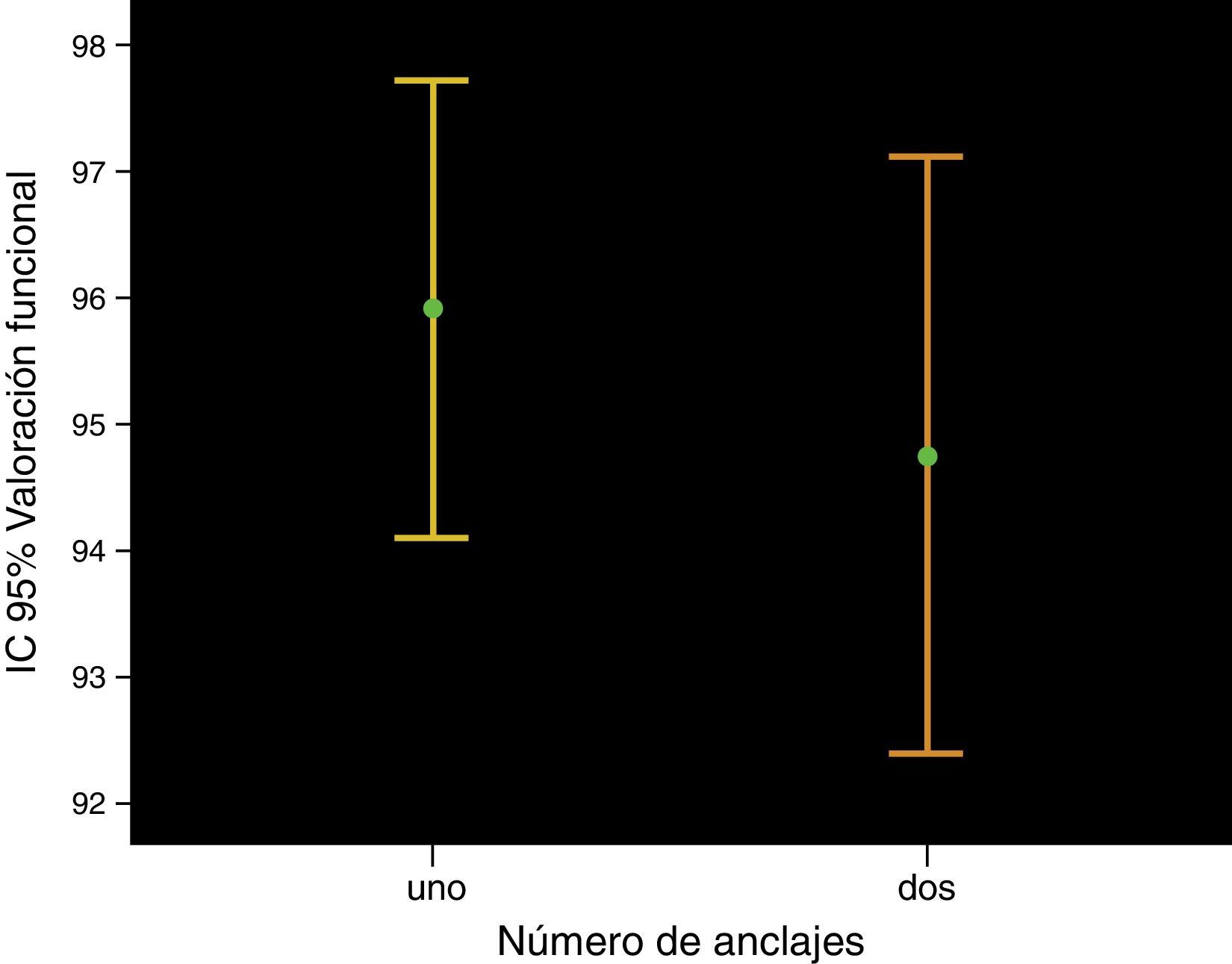
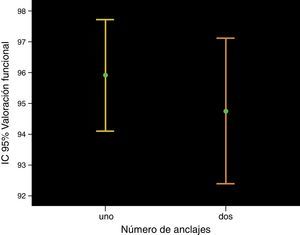
La puntuación final media de la escala MEPS fue de 95,2 puntos (DE6,8). En los pacientes en los que se utilizó un solo anclaje óseo se obtuvo una puntuación final media de la escala MEPS de 96 puntos (DE5,2) y en los que se utilizaron 2 anclajes fue de 94,8 puntos (DE7,9) (p=0,5), (fig. 3).
Según la clasificación de la escala MEPS 74/79 (94%) pacientes tuvieron resultado excelente y bueno y solamente 5/79 (6%) aceptable y pobre (tabla 2). Estos 5 pacientes referían un dolor moderado en cara anterior del antebrazo con la pronosupinación forzada principalmente durante la higiene personal y al vestirse.
En 10/79 (13%) de los pacientes se produjeron complicaciones. La más frecuente fue la lesión neurológica que se observó en 6/79 pacientes (8%). En 5 pacientes se trató de una neuroapraxia del nervio antebraquial cutáneo lateral y en uno de la neuroapraxia del nervio interóseo posterior. En los 6 casos hubo una curación espontánea en un tiempo promedio de 7 semanas (rango, 5-8). Tres pacientes (4%) desarrollaron un síndrome de dolor regional complejo tipo I (SDRC I) que precisaron de un programa de rehabilitación y tratamiento farmacológico específico. En 3 (4%) pacientes debido a la persistencia de dolor en la cara anterior del antebrazo, se indicó una resonancia magnética control en la cual se apreciaron signos de tendinopatía pero ausencia de signos de rerruptura y en 3 pacientes (4%) se observó en las radiografía de control la presencia de osificaciones heterotópicas pero sin repercusión funcional (tabla 3).
Solamente un caso precisó la reintervención quirúrgica debido a una retracción de la cicatriz cutánea que provocaba una falta de extensión del codo de 15°, por lo que fue preciso realizar una Z-plastia y liberación cicatricial, consiguiendo una mejora de la extensión de 10°.
El tiempo promedio de baja laboral fue de 14 semanas (rango, 5-56). Todos los pacientes se reincorporaron a sus trabajos habituales.
DiscusiónEn este estudio se presentan los resultados funcionales de 79 pacientes que se sometieron a la reparación de la rotura del tendón distal del bíceps braquial a través de un abordaje anterior único (tipo Henry) utilizando anclajes metálicos óseos, con la cual hemos obtenido resultados excelentes y buenos según la escala de valoración funcional MEPS, en el 94% de los casos.
La avulsión de la inserción del bíceps distal a nivel de la inserción es una patología poco común, pero representa el 3% de todas las lesiones en el bíceps braquial. Solamente en el 1% de los casos se produce una avulsión aislada de la cabeza corta mientras que la cabeza larga está implicada en el 96% de los casos13.
El tratamiento conservador ofrece resultados satisfactorios en pacientes con poca demanda funcional14.
Actualmente existen diferentes técnicas quirúrgicas para la reparación de la rotura del tendón distal del bíceps, reinserción anatómica a la tuberosidad radial o reinserción no anatómica por medio de una tenodesis hacia el músculo bíceps braquial. Sin embargo, el músculo bíceps contribuye fuertemente a la supinación del antebrazo y estudios han demostrado un 40% a 56% de disminución de la fuerza de supinación con reparaciones no anatómicas7.
Existe controversia en relación al tipo de abordaje que se debe de utilizar. Boyd y Anderson14 describieron un abordaje por medio de 2 incisiones para reducir el riesgo de lesiones del nervio radial asociados al abordaje anterior extenso clásico. Sin embargo la técnica de 2 incisiones se ha asociado con sinóstosis radio-cubital y calcificaciones heterotópicas15 que podrían provocar una limitación de la movilidad del codo, así como a una incidencia similar de lesión del nervio interóseo posterior16,17.
En nuestra serie hemos utilizado en todos los casos una vía anterior única. Sin ser necesario en la mayoría de ellos ampliar el abordaje más allá del pliegue del codo. Varios estudios reportan una incidencia baja de complicaciones con el uso de este abordaje7,8,18–21. McKee et al.20 encontraron que de 53 pacientes en los que se realizó la reinserción del bíceps distal por abordaje anterior único, el 8% (4/53) presentaron alguna complicación relacionada con el abordaje. Un paciente presentó infección de la herida quirúrgica, 2 pacientes presentaron parestesias en el territorio del nervio cutáneo antebraquial lateral y un paciente neuroapraxia del nervio interóseo posterior.
El-Hawary et al.22 en un estudio comparativo entre abordaje único anterior y doble abordaje reportan un 44% de complicaciones con técnica de abordaje único y 10% de complicaciones con doble abordaje, siendo en ambos casos la complicación más frecuente las parestesias transitorias. Otros como Chavan et al.23 realizaron una revisión sistemática para comparar los resultados entre los dos tipos de abordaje y reportaron que la técnica con doble abordaje presentó más complicaciones, siendo esta diferencia estadísticamente significativa. Sin embargo recientemente Grewal R. et al.24 realizaron un estudio prospectivo comparativo y aleatorizado en el que valoran los resultados con las técnicas de una y dos incisiones. Observaron que la técnica de incisión única se asoció con una incidencia más alta de neuroapraxias transitorias del nervio cutáneo antebraquial lateral (19/47 en el grupo de incisión única frente a 3/43 del grupo de doble incisión, p<0,001).
En nuestra serie la incidencia de complicaciones fue de 13% (10/79). La complicación más frecuente al igual que en otras series fue la neuroapraxia que se observó en 6/79 pacientes (8%). Creemos que la lesión del nervio cutáneo antebraquial lateral es secundaria a la presión ejercida por los separadores en el momento de exponer la tuberosidad bicipital por lo que es muy importante prestar especial atención al sitio de colocación de los separadores.
Existen varios métodos de fijación anatómica para bíceps distal. La reinserción por medio de suturas transóseas25,26, tornillos interferenciales8,10,11, técnicas con sistemas de Endobutton9,27–29, y anclajes óseos metálicos. En estudios biomecánicos en cadáver los sistemas de Endobutton han demostrado ser superiores al resto de las técnicas en relación a la resistencia al fallo27,28. Sin embargo ninguna técnica ha demostrado resultados clínicos superiores a las otras.
La reparación anatómica con anclajes metálicos óseos por medio de un abordaje anterior único ha ganado popularidad en los últimos años7–9,20,21,30.
La mayoría de los autores recomiendan el uso de 2 anclajes. Soteranos et al.30 valoraron los resultados obtenidos en 16 pacientes en los que se realizó la reinserción del tendón distal del bíceps por medio de un abordaje anterior con 2 anclajes óseos. La edad media fue de 43 años y el seguimiento medio de 39 meses. Encontraron que a los 6 meses de la cirugía todos los pacientes habían retornado a su trabajo habitual con un rango de movimiento del codo normal en 14 pacientes y una pronación-supinación completa en todos los casos. McKee et al.20 reportan buenos resultados utilizando 2 anclajes óseos en 53 pacientes con una media de seguimiento de 29 meses. El resultado final del cuestionario DASH fue de 8,2 puntos, la flexión final media del codo fue de 137°, una pérdida de extensión media de 2°, una pronación media de 86° y una supinación media de 83° sin encontrar diferencias significativas al comparar los resultados con el lado sano. Reportan un 7,5% de complicaciones 4/53 pacientes, de los cuales 2 fueron neuroapraxias del nervio cutáneo antebraquial lateral y uno del nervio interóseo posterior. John et al.7 reportan resultados excelentes en 46/53 pacientes y buenos en 7/53 según la escala funcional de Andrews-Carson utilizando un abordaje anterior único transversal y 2 anclajes de sutura. En su serie encontraron un 2% de neuroapraxia del nervio radial y 4% de calcificaciones heterotópicas.
Khan et al.8 reportan los resultados de 17 pacientes en los que se usó un abordaje anterior tipo Henry y anclajes óseos para la reinserción del tendón. Al comprar el rango de movimiento del codo y antebrazo con el lado sano, encontraron que hubo una pérdida de extensión de 5,3°, una perdida de flexión de 6,2°, de pronación de 11° y de supinación de 6,4°. La incidencia de complicaciones fue de 12%, neuroapraxia del nervio radial en el 6% de los casos y calcificación heterotópica en el 6% de los casos. La puntuación final de cuestionario DASH fue de 14,4 (rango, 0-55).
Estos resultados son comparables a los obtenidos en nuestra serie, en la cual el arco final medio de movimiento del codo fue de 136,8° (DE4,7) con una puntuación final media de la escala funcional MEPS de 95,2 puntos (DE6,8), sin encontrar diferencias entre aquellos pacientes en los que se utilizó un anclaje en relación con los que se utilizaron 2 anclajes. Todos los pacientes de nuestra serie se reincorporaron a su trabajo habitual en un tiempo promedio de 14 semanas (rango, 5-56) y sin existir ningún caso de rerruptura en un tiempo promedio de 20 meses (rango,12-28) de seguimiento.
Las limitaciones de este estudio son su carácter retrospectivo y el período de seguimiento que no supera de media los 24 meses. Tampoco se han comparado los resultados funcionales con la extremidad contralateral y no hubo un grupo control.
ConclusionesCon la reinserción anatómica del tendón distal del bíceps con anclajes óseos por vía anterior única, la morbilidad y la incidencia de complicaciones es baja, logrando resultados funcionales excelentes y buenos a mediano plazo.
Nivel de evidenciaNivel de evidencia IV.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.