La fascitis necrosante multifocal es aquella entidad en la que hay afectada más de un área corporal no contiguas, y que suele ser resultado de la diseminación de émbolos sépticos por vía hematógena.
Caso clínicoPaciente de 67 años, en tratamiento corticoideo oral, que presenta un cuadro de shock séptico. La semana anterior había sido sometido a una intervención de urgencia por la perforación de un divertículo colónico.
Presentaba signos compatibles con fascitis necrosante en las 4 extremidades que evolucionaron rápidamente.
Se decidió la realización urgente de fasciotomías de las 4 extremidades e iniciar tratamiento antibiótico empírico.
ResultadosTras la intervención, el paciente evolucionó favorablemente, y 7 días después del desbridamiento se realizó el cierre primario de las heridas. Los cultivos intraoperatorios fueron negativos.
DiscusiónDebido a su escasa frecuencia, no existe consenso para el manejo de las fascitis necrotizantes multifocales. Sin embargo, se considera esencial el desbridamiento precoz y la antibioticoterapia de amplio espectro.
Multifocal necrotizing fasciitis is a condition in which there is more than one non-contiguous body area affected, and it is usually the result of the dissemination of septic emboli.
Clinical caseWe present a 67 year-old patient, on oral corticosteroid treatment, who was admitted with a septic shock. The previous week he had been operated on due to the perforation of a colon diverticulum.
He had signs that suggested necrotizing fasciitis on all four limbs which progressed quickly.
Emergency fasciotomies on all limbs were performed, and empirical antibiotic treatment was started.
ResultsAfter the surgery the patient improved, and seven days after the debridement, primary closure of the wounds was performed. Tissue cultures were negative.
DiscussionBeing a rare entity, there is no consensus regarding the management of multifocal necrotizing fasciitis. However, early and aggressive debridement (including fasciotomies and even amputation) and broad-spectrum antibiotics are essential for its treatment.
La fascitis necrosante es una infección de partes blandas severa y rápidamente progresiva, que suele afectar principalmente a las extremidades. Aunque la puerta de entrada más frecuente es la traumática, se han descrito casos secundarios a la perforación intestinal.
Mucho menos frecuente es la aparición de una fascitis necrosante multifocal, refiriéndose a aquella entidad en la que hay afectada más de un área corporal no contiguas, y que suele ser resultado de la diseminación de émbolos sépticos por vía hematógena.
Caso clínicoPresentamos el caso de un paciente varón de 67 años, que ingresa en nuestro centro con un cuadro de shock séptico. Nueve días antes había sufrido un cuadro de peritonitis secundaria a perforación diverticular tratada en otro centro, que había requerido una resección del colon a nivel del recto/sigma y la realización de una colostomía (intervención de Hartmann). Los cultivos del líquido peritoneal fueron negativos.
La evolución postoperatoria había sido correcta, hasta que el 9.° día posquirúrgico inicia un cuadro de inestabilidad hemodinámica, oliguria y desorientación.
A su llegada el paciente se encuentra taquicárdico e hipotenso, con una desorientación importante. Analíticamente presenta una leucocitosis con 34.000 leucocitos/μl, 79% neutrófilos y 8% de cayados. Lactato 26mg/dl y proteína C reactiva 28,12mg/dl. Sodio 130mEq/l, hemoglobina 9,0g/dl, creatinina 0,92mg/dl y glucosa 134mg/dl.
Valorado por el servicio de cirugía general, la exploración no sugiere un cuadro de peritonitis y la TAC abdominal no muestra la presencia de líquido intraperitoneal o imágenes de abscesos.
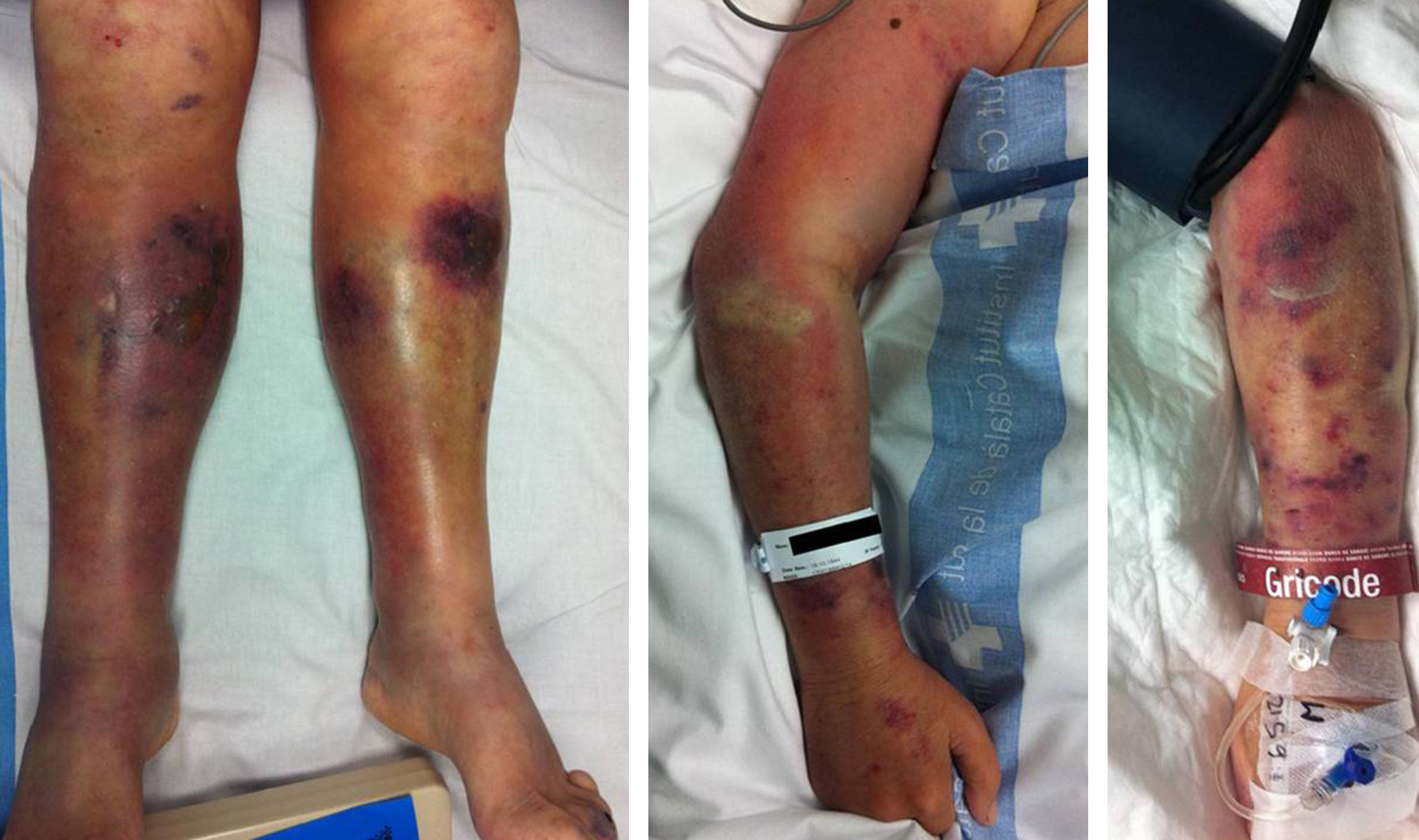
A la exploración se evidencian lesiones violáceas en las 2 extremidades inferiores, que se extienden de pies hasta muslos, y que evolucionan rápidamente, apareciendo flictenas y zonas de equimosis. Además, de manera progresiva aparecen también estas lesiones en las extremidades superiores, que inicialmente no presentaban alteraciones (fig. 1).
Las 4 extremidades se encuentran tumefactas y no se palpan pulsos a nivel distal.
Sistémicamente el paciente empeora, y se inicia el tratamiento con fármacos vasoactivos para mantener las constantes.
Dada la rápida evolución de las lesiones de las 4 extremidades y el empeoramiento sistémico del paciente, sin ningún otro foco que pudiera explicar el cuadro de shock, se orienta como sepsis secundaria a fascitis necrosante y se decide la intervención quirúrgica urgente.
Se procede al desbridamiento quirúrgico urgente, con fasciotomías de las 4 extremidades. Se objetiva edema y friabilidad del tejido subcutáneo, que aparece de aspecto gris y se separa con facilidad de la fascia subyacente, liberando un líquido con aspecto de agua de lavar carne. La musculatura subfascial parece viable a excepción de la región deltoidea de la extremidad superior derecha.
Se recogen muestras para el cultivo microbiológico y para la valoración anatomopatológica.
Se inicia antibioterapia empírica de amplio espectro con piperazilina 4g/tazobactam 500mg cada 8h.
ResultadosDurante la intervención el estado hemodinámico del paciente mejora de una manera franca. Ingresa en la UCI, donde su estado general y los parámetros sépticos continúan mejorando, y 7 días después del desbridamiento se realiza el cierre primario de las heridas.
Los cultivos intraoperatorios tomados en la primera cirugía resultaron negativos.
DiscusiónLa fascitis necrosante es resultado de la proliferación de un microorganismo en la superficie de la fascia. El mecanismo preciso de proliferación no es completamente claro, pero se atribuye una necrosis licuefactiva por la acción de enzimas bacterianas como citocinas, hialuronidasas y toxinas. El tejido subcutáneo sufre una necrosis isquémica por la obturación de los vasos1.
Clínicamente se manifiesta por tumefacción, celulitis de rápida propagación, dolor severo e incluso crepitación palpable si el germen que lo ocasiona es anaerobio. El paciente puede estar en shock séptico.
El diagnóstico definitivo se hace con la exploración quirúrgica2, donde es característico encontrar una grasa subcutánea gris, edematosa, que con disección roma se separa fácilmente de la fascia, una fascia que no sangra, y la presencia de un líquido maloliente de aspecto gris (de lavar carne) en todo el plano facial3.
La fascitis necrosante es tradicionalmente clasificada en tipo i (polimicrobiana/sinérgica) y en tipo ii (monomicrobiana, generalmente por un germen gram positivo). La mayoría de las fascitis suelen ser secundarias a infecciones polimicrobianas1.
La negatividad de los cultivos (tanto hemocultivos como muestras de tejido intraoperatorio) no descarta el diagnóstico de fascitis necrosante. Wong y Wang4 en una serie de 89 fascitis obtuvieron resultados negativos en el 18% de los casos, muchas veces relacionados con el inicio de la antibioticoterapia empírica antes de la toma de muestras. Otras pruebas diagnósticas, como la detección mediante la reacción en cadena de la polimerasa (PCR) cuando se sospecha alguna bacteria en concreto (como estreptococo del grupo A), ha demostrado una mayor sensibilidad pero no se hace de rutina en nuestro medio2.
Se determina el diagnóstico de fascitis necrosante si hay evidencia de edema de partes blandas y de necrosis en el momento de la cirugía, y cuando el análisis histopatológico demuestra necrosis de la fascia superficial, con edema fascial y un infiltrado polimorfonuclear3.
Preoperatoriamente puede ser difícil orientar el cuadro, especialmente en las variantes agudas y subagudas de fascitis necrosante, dado que tienen un curso tan rápido que hay poco tiempo para la aparición de signos cutáneos típicos, y nos podemos encontrar con un paciente en shock séptico y fallo multiorgánico con una piel relativamente conservada5.
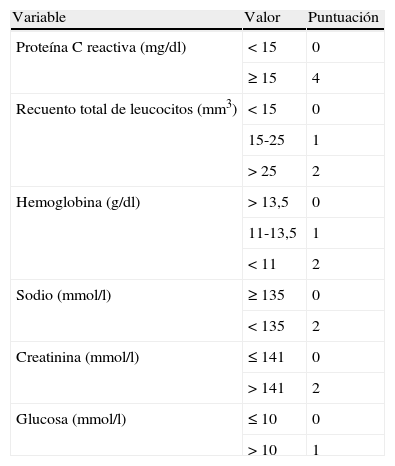
Para facilitar la distinción entre una fascitis necrosante y otras infecciones de partes blandas, Wong et al.6 desarrollaron un sistema de puntuación basándose en parámetros analíticos, llamado Laboratory Risk Indicator for Necrotizing Fasciitis (LRINEC) (tabla 1). Cuando se consiguen 8 o más puntos se considera fuertemente predictor de fascitis necrosante (valor predictivo positivo 93,4%).
El LRINEC o indicador de laboratorio del riesgo para la fascitis necrosante es una herramienta desarrollada para facilitar la distinción entre una fascitis necrosante y otras infecciones de partes blandas
| Variable | Valor | Puntuación |
| Proteína C reactiva (mg/dl) | <15 | 0 |
| ≥15 | 4 | |
| Recuento total de leucocitos (mm3) | <15 | 0 |
| 15-25 | 1 | |
| >25 | 2 | |
| Hemoglobina (g/dl) | >13,5 | 0 |
| 11-13,5 | 1 | |
| <11 | 2 | |
| Sodio (mmol/l) | ≥135 | 0 |
| <135 | 2 | |
| Creatinina (mmol/l) | ≤141 | 0 |
| >141 | 2 | |
| Glucosa (mmol/l) | ≤10 | 0 |
| >10 | 1 |
Poniendo el lindar de corte en ≥6 puntos se consigue un valor predictivo positivo del 92%, y con un lindar de ≥8 puntos, del 93,4%.
Fuente: Tomado de: Wong et al.6.
LRINEC: Laboratory Risk Indicator for Necrotizing Fasciitis.
La fascitis necrosante puede afectar a cualquier parte del cuerpo, pero es más común en la pared abdominal, extremidades y perineo. Muchas veces no se llega a averiguar cuál ha sido la puerta de entrada del patógeno, pero generalmente se suelen tratar de lesiones en la extremidad afecta, traumáticas o infecciosas (como una varicela), e incluso yatrogénicas (desde puntos de inoculación de vacunas hasta heridas quirúrgicas)1. Está también descrita la aparición de un cuadro de fascitis necrosante en extremidades inferiores a partir de una peritonitis, en la que el patógeno se ha desplazado hacia la pierna a través del canal femoral o del nervio ciático7.
Una vez provoca bacteriemia, pueden producirse deposición metastásica hematógena de émbolos sépticos. Esto puede resultar en más de un área no contigua de necrosis (fascitis necrosante multifocal).
Esta entidad se asocia a una mortalidad del 39-70%, que es superior a la de una fascitis unifocal8. Hay pocas series clínicas en la literatura sobre fascitis multifocales, pero aparentemente están asociadas a la presencia de un solo germen (fascitis necrosante tipo ii). Esto es lo contrario de lo que sucede con la fascitis unifocal, donde los casos tipo i comprenden el 80%, y los tipo iisolo el 20%. Esto podría darse por el hecho de que una fascitis necrosante tipo ii suele ser mucho más agresiva en su progresión: teniendo en cuenta que la bacteriemia y el shock tóxico es más probable en la fascitis tipo ii, se puede extrapolar que la metástasis de émbolos sépticos es también más probable que ocurra con una presentación tipo ii.
Debido a su poca frecuencia, no existe consenso para el manejo de las fascitis necrotizantes multifocales. Sin embargo, se considera esencial el desbridamiento precoz y agresivo (incluyendo fasciotomías e incluso la amputación) y la antibioticoterapia de amplio espectro.
El desbridamiento quirúrgico no debe esperar al resultado de hemocultivos o de frotis cutáneos. La sospecha clínica manda.
Nivel de evidenciaNivel de evidencia v.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes y que todos los pacientes incluidos en el estudio han recibido información suficiente y han dado su consentimiento informado por escrito para participar en dicho estudio.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.