Los hijos de pacientes con trastorno bipolar (HPTB) son una población de alto riesgo de sufrir trastornos mentales; su observación permite apreciar el riesgo genético, los síntomas tempranos, los pródromos y la psicopatología del trastorno bipolar (TB).
ObjetivoDescribir las características psicopatológicas y los perfiles neurocognitivos de los HPTB tipo I.
MétodosEstudio descriptivo de corte transversal en el cual se incluyó a 110 HPTB de 6 a 30 años de edad. Se hicieron entrevistas diagnósticas semiestructuradas, se determinó el coeficiente intelectual y se aplicó una valoración neuropsicológica a 49 de los HPTB.
ResultadosLos diagnósticos más prevalentes entre los HPTB fueron: trastorno de déficit de atención e hiperactividad (27,6%), trastorno depresivo mayor (15,5%) y trastorno de ansiedad por separación (14,1%). A 7 HPTB se les diagnóstico TB. Los síntomas subumbrales más frecuentes, fueron los del grupo de los trastornos disruptivos. Además, en los HPTB menores de 18 años, se observaron alteraciones en los dominios cognitivos: atención, fluidez verbal, memoria de trabajo y velocidad de procesamiento de la información.
ConclusionesLos HPTB presentan una elevada tasa de psicopatologías y alteraciones cognitivas; son una población de alto riesgo de enfermedad mental que requiere estrecha observación longitudinal e intervenciones terapéuticas y preventivas tempranas.
Offspring of bipolar parents are a high risk population for the develop of mental diseases, their study allow determining the genetic risk, early symptoms, prodromes and psychopathology of bipolar disorder.
ObjectiveTo describe the psychopathological characteristics and neurocognitives profiles of the offspring of bipolar type I parents. And to identify the presence of sub-syndromal symptoms in all the symptom domains.
MethodsA descriptive and cross-sectional study was conducted on 110 offspring between 6 and 30 years old. Semi-structured diagnostic interviews were performed. The intelectual coeficient was determined and a neuropsychological assessment was performed on 89 offspring.
ResultsThe most prevalent disorder in the offspring was ADHD (27.6%), with major depression (15.5%) and separation anxiety (14.1%) also being prevalent. Seven patients of the sample were diagnosed with bipolar disorder. There was a statistically significant difference between the age groups for ADHD prevalence. The most frequent sub-syndromal symptoms were observed in the disruptive group. Alterations in the cognitive domains: attention, verbal fluency, work memory, and speed of information processing, were observed in the group younger than 18 years.
ConclusionsThe offspring of bipolar parents have an elevated rate of psychopathology and cognitive alterations. They are a high risk population for the development of mental disease. These subjects also require close longitudinal observation and early and preventive therapeuthic interventions
El estudio de los hijos de pacientes con trastorno bipolar (HPTB) es un tópico relevante de investigación, puesto que esta es una población en alto riesgo de sufrir trastornos mentales. Además, su observación permite apreciar el riesgo genético, los síntomas tempranos, los pródromos y la psicopatología del trastorno bipolar (TB)1–3.
Un metanálisis realizado en 1997 por Lapalme et al. encontró que el riesgo de sufrir un trastorno psiquiátrico es 2,7 veces mayor para esta población y el de trastornos afectivos, 4 veces mayor que el de los hijos de padres controles4. De igual manera, diversos grupos de investigación han hallado, de manera independiente y concordante, que estos hijos tienen alta prevalencia de trastornos y síntomas mentales subsindromales en una amplia gama de dominios psicopatológicos1,5–8. Entre estos dominios se destacan, en orden de frecuencia, los trastornos disruptivos, los trastornos de ansiedad y los trastornos por abuso y dependencia de sustancias psicoactivas. Actualmente se especula que estas manifestaciones pudieran ser indicadores tempranos de la posterior aparición de un TB2,3,9–12.
Por otra parte, varios estudios sugieren que los familiares de primer grado de los sujetos con TB heredan, además de síntomas mentales, ciertos rasgos neurocognitivos específicos, como menor desempeño en la memoria verbal, la memoria de trabajo y en el aprendizaje verbal, en comparación con la población general; hallazgos que han mostrado ser independientes del estado de la enfermedad12. En cuanto a la capacidad cognitiva general, aún no es claro si esta se encuentra afectada con mayor frecuencia en estos sujetos13.
Finalmente, las investigaciones realizadas hasta el momento en este grupo de sujetos han evaluado indistintamente a hijos de padres con varios trastornos del espectro bipolar, los cuales en estudios longitudinales han tenido diferentes trayectorias en su historia natural. Por lo tanto, limitar el fenotipo clínico a sujetos con un solo trastorno (en este caso el TB tipo I) podría facilitar el hallazgo de perfiles psicopatológicos y neurocognitivos más específicos de este trastorno y con mayor probabilidad de tener una asociación genética.
Hasta la fecha no se cuenta en Colombia con estudios descriptivos que tengan un número significativo de participantes y hayan abordado estos interrogantes en una población de alto riesgo. El objetivo de este estudio es describir las características psicopatológicas y los perfiles neurocognitivos de los HPTB I provenientes de Antioquia (Colombia).
MétodosEstudio de tipo descriptivo y de corte transversal. Se invitó a participar a los pacientes con diagnóstico de TB I que estaban inscritos en el Programa de Intervención Multimodal PRISMA, y también se invito a participar a sus parejas (denominados copadres biológicos) y a todos los hijos que tuvieran edades entre 6 y 30 años. Estas familias fueron captadas del grupo de trastornos afectivos del Hospital San Vicente Fundación, desde junio de 2009 hasta febrero de 2012, y la toma de la muestra se realizó por conveniencia. Este estudio hace parte del proyecto “Perfil psicopatológico y neuropsicológico de los hijos de pacientes bipolares de la población Paisa”, inscrito en el sistema de investigación universitario de la Universidad de Antioquia, Acta CODI 557 del 4 agosto del 2009. Hace parte de la Estrategia de Sostenibilidad de la Facultad de Medicina de la Universidad de Antioquia. Algunos resultados preliminares de este estudio se han publicado en otra parte14.
Criterios de elegibilidadPadresTener una entrevista diagnóstica para estudios genéticos (DIGS)15 que confirmara el diagnóstico de TB I, según los criterios del Manual Diagnóstico y Estadístico de Trastornos Mentales Cuarta Edición-Texto Revisado (DSM-IV-TR)16, pertenecer a familias provenientes de Antioquia en más de dos generaciones, haber tenido por lo menos una hospitalización psiquiátrica antes de los 50 años de edad (con un registro clínico que lo documentara), ser mayor de 18 años de edad y no tener ningún trastorno mental de origen orgánico.
HijosTener un padre biológico con diagnóstico de TB I de acuerdo con criterios diagnósticos del DSM-IV-TR, tener entre 6 y 30 años de edad y la aprobación de los padres para la participación en el estudio (en caso de tratarse de menores de 18 años). A cada uno de los sujetos y padres que aceptaron participar, se les informó de manera clara y veraz el propósito, el objetivo del estudio y el sentido de su participación, lo cual quedó corroborado mediante la firma de un consentimiento informado que se les explicó y entregó por escrito; cada uno de los padres firmó su propio consentimiento y un consentimiento adicional por cada hijo menor de 18 años que fuera a participar en el estudio (quien de igual manera debía asentir para la participación). La investigación fue aprobada por el Comité de Ética de la Facultad de Medicina de la Universidad de Antioquia y el Hospital San Vicente Fundación.
Variables demográficas y clínicasSe tomaron como variables demográficas: el sexo, la edad, la escolaridad, el número de años repetidos, la ocupación y el lugar de residencia (rural o urbano).
Las variables clínicas tomadas en consideración fueron la presencia de los siguientes diagnósticos psiquiátricos según DSM-IV-TR16 y de sus síntomas subumbrales: trastorno por déficit de atención e hiperactividad (TDAH), trastorno oposicionista-desafiante (TOD), trastorno de la conducta disocial (TDC), TB, trastorno depresivo mayor (TDM), trastornos psicóticos, trastornos de pánico, trastorno de ansiedad por separación (TAS), trastorno evitativo/fobia social, agorafobia y fobias específicas, trastorno de ansiedad generalizada (TAG), trastorno obsesivo-compulsivo (TOC), enuresis, encopresis, anorexia nerviosa, bulimia nerviosa, trastornos por tics, uso de tabaco, uso de alcohol, abuso/dependencia de alcohol, uso de sustancias y trastorno de estrés postraumático (TEPT).
Variables neuropsicológicasSe tomaron como variables neuropsicológicas el valor bruto y los percentiles de las puntuaciones de cada una de las pruebas neuropsicológicas aplicadas a los sujetos estudiados. Estas fueron: el coeficiente intelectual (CI) total, el CI verbal, el CI manipulativo, la atención visual, la atención auditiva, la memoria operativa, la memoria verbal auditiva, la memoria lógica, la memoria no verbal, la fluidez verbal semántica, la fluidez verbal fonológica, la flexibilidad cognitiva y la percepción visual.
Instrumentos utilizadosPadresUn residente de psiquiatría o un psiquiatra entrenado en la utilización de los instrumentos y entrevistas diagnósticas aplicó la entrevista DIGS15 a ambos padres para determinar su estado clínico de afectado o no afectado de trastorno bipolar.
HijosValoración psiquiátricaA los HPTB mayores de 18 años se les aplicó el DIGS y a los menores, la Entrevista para Trastornos Afectivos y Esquizofrenia para Niños y Adolescentes (Schedule for Affective Disorders and Schizophrenia for School Aged Children-Lifetime version [K-SADS-PL])17,18, con el propósito de establecer la presencia de diagnósticos psiquiátricos, según los criterios del DSM-IV-TR. La mayoría de los ítems del instrumento K-SADS-PL son calificados en una escala de 0 a 3 (0, no hay información disponible; 1, el síntoma no está presente; 2, el síntoma está presente pero tiene un nivel clínico subumbral; 3, cumple con el criterio especificado para el síntoma). Como “síntoma subumbral” se definió todo aquel cuya presentación fuera de baja intensidad o frecuencia y que permaneciera en un nivel subclínico, es decir, sin impacto significativo en el funcionamiento global del individuo. La entrevista DIGS aplicada a los HPTB mayores de 18 años se complementó con las secciones de trastornos de ansiedad y de conducta del K-SADS-LP.
Por último, se realizó un procedimiento de mejor estimación diagnóstica (best estimate) por parte de dos psiquiatras expertos diferentes de los que realizaron las entrevistas diagnósticas, con el fin de corroborar el diagnóstico psiquiátrico. En caso de que estos no estuvieran de acuerdo, se adicionó el concepto de un tercer evaluador.
Valoración neuropsicológicaA un total de 49 HPTB (menores de 18 años) se les realizó una valoración neuropsicológica, en la cual se valoró la capacidad cognitiva general por medio de la versión abreviada de la escala de inteligencia infantil Wechsler revisada (WISC-R)19. En este grupo de edad se aplicó, además, la evaluación neuropsicológica infantil (ENI)20, la cual se encuentra validada en Colombia para evaluar las siguientes funciones cognitivas: función ejecutiva, velocidad psicomotora, memoria verbal inmediata y diferida, estrategias de almacenamiento y evocación de información semántica, memoria no verbal, atención, memoria inmediata y operativa. A los mayores de 18 años se les aplicó la escala de inteligencia de Wechsler21.
Análisis estadísticoPara describir a los sujetos participantes en el estudio, se utilizaron medidas de frecuencia absoluta y porcentaje. Lo mismo se hizo para calcular la proporción de hijos (niños, adolescentes y adultos) con características psicopatológicas generales y específicas (variables cualitativas). Se utilizaron medidas de tendencia central y de dispersión para describir el comportamiento de las pruebas neuropsicológicas (variables cuantitativas). Para comparar y determinar las diferencias de las características psicopatológicas entre los grupos etarios, se utilizó la prueba de la χ2 de independencia y se calculó la razón de disparidad (OR) con su respectivo intervalo de confianza del 95% (IC95%), para medir la magnitud de la asociación con las características psicopatológicas.
Se compararon, según el grupo etario y el nivel de CI total, las características neuropsicológicas utilizando ANOVA paramétrico (para variables de distribución normal) o, no paramétrico, Kruskal-Wallis (para variables de distribución no normal). Dependiendo del número de subgrupos a comparar, se utilizaron también para el análisis las pruebas de la t de Student (para variables cuantitativas de distribución normal) y de la U de Mann-Whitney (para variables cuantitativas de distribución no normal). Se utilizó un umbral de significación de p < 0,05. El análisis de los datos se realizó por medio del software IBM SPSS Static, versión 19.
ResultadosSe evaluó a 110 HPTB, divididos en tres grupos etarios: adultos (18–30 años), con 53 participantes (48,2%); adolescentes (13–17 años), con 33 (30%), y escolares (6–12 años), con 24 (21,8%).
La distribución por sexo fue similar, con una diferencia a favor de los varones (53,6%). La media de edad de los individuos en el momento de la evaluación era 17,3±6 (6–30) años, y la escolaridad, 8,5±4,1 (1–19) años. Del total de la muestra, el 54,6% (n = 59) provenía de zonas urbanas.
Padres afectadosLos 57 padres con TB eran en su mayoría mujeres (n = 37; 69,9%), con una edad promedio de 46,3±9,5 (26-69) años y una media de escolaridad de 10,8±4,9 (0-22) años.
La edad promedio al primer episodio de TB fue 25±8,8 (12-47) años; el promedio de episodios totales fue 5,35±4,82 (1-26), y la duración media de la enfermedad, 21,13±22,4 (1-43) años.
El 65,9% de los padres bipolares había presentado manifestaciones psicóticas durante los episodios afectivos, y el 41,8% tuvo el primer episodio de la enfermedad antes de los 21 años. Se evidenció escasa comorbilidad de trastornos ansiosos; hubo 1 caso de fobia social y 3 casos de fobia simple.
Copadres biológicosDe los 39 copadres biológicos, la mayoría eran varones (61,5%), con una edad promedio de 48,9±10,1 (29-74) años y una media de escolaridad de 7,6±5,31 (0-20) años. Se encontró diagnóstico de TDM en el 28,2% de estos, fobia simple en el 12,8%, TAG en el 9,4%, fobia social en el 7,7%, TOC en el 5,3%, agorafobia en el 2,6%, TDC en el 9,1% y TDAH en el 3,7%. Ninguno presentó criterios de TB. El 26,3% de los copadres biológicos no presentaron diagnóstico psiquiátrico alguno.
Características psicopatológicas de los HPTBLos hallazgos psicopatológicos de los HPTB se encuentran en la tabla 1. La tercera parte de la muestra había fumado alguna vez en la vida, pero solo el 9,3% lo hacía habitualmente. El 30,3% había ingerido licor en algún momento de su vida, pero solo se detectó abuso de alcohol en el 10,9% de la muestra. El 21,8% de los HPTB había usado sustancias psicoactivas y casi el mismo porcentaje (19,1%) presentaba criterios de abuso.
Psicopatología de hijos de pacientes con trastorno bipolar, muestra total y grupos etarios
| Variable | Total(n = 110) | Escolares(n = 24) | Adolescentes(n = 33) | Adultos(n = 53) | p |
|---|---|---|---|---|---|
| Trastornos afectivos | 19 (20,9) | 2 (8,3) | 8 (24,2) | 9 (17,0) | |
| Síntomas afectivos | 31 (34,1) | 11 (45,8) | 16 (48,5) | 4 (7,5) | 0,000* |
| TB | 7 (6,4) | 1 (4,2) | 1 (3,0) | 5 (9,4) | |
| Síntomas subumbrales TB | 14 (12,7) | 4 (16,7) | 9 (27,3) | 1 (1,9) | |
| TDM | 17 (15,5) | 2 (8,3) | 8 (4,2) | 7 (13,2) | |
| Síntomas subumbrales depresión | 27 (24,5) | 9 (37,5) | 14 (42,4) | 4 (7,5) | 0,000* |
| Trastorno psicótico | 3 (2,7) | 2 (8,3) | 0 | 1 (1,9) | |
| Síntomas subumbrales psicosis | 9 (8,3) | 0 | 5 (15,2) | 0 | |
| Trastorno de pánico | 3 (2,8) | 1 (4,2) | 0 | 2 (3,9) | |
| Síntomas subumbrales de pánico | 5 (4,5) | 1 (4,2) | 4 (12,1) | 4 (7,8) | |
| TAS | 15 (14,5) | 9 (37,5) | 5 (15,2) | 1 (2,1) | |
| Síntomas subumbrales TAS | 37 (35,6) | 7 (29,2) | 17 (51,5) | 13 (27,7) | 0,068 |
| Fobia social | 12 (11,1) | 0 | 6 (18,2) | 6 (11,8) | |
| Síntomas subumbrales fobia social | 20 (18,5) | 3 (12,5) | 6 (18,2) | 11 (21,6) | |
| Agorafobia | 0 | 0 | 0 | 0 | |
| Síntomas subumbrales agorafobia | 6 (5,8) | 1 (4,2) | 3 (9,7) | 2 (4,1) | |
| Fobia simple | 12 (11,1) | 4 (16,7) | 3 (9,1) | 5 (9,8) | |
| Síntomas subumbrales fobia simple | 16 (14,8) | 5 (20,8) | 5 (15,2) | 6 (11,8) | |
| TAG | 7 (6,5) | 2 (8,3) | 0 | 5 (10,0) | |
| Síntomas subumbrales TAG | 29 (27,1) | 6 (25,0) | 15 (45,5) | 8 (16,0) | 0,012* |
| TOC | 1 (0,9) | 0 | 1 (3,0) | 0 | |
| Síntomas subumbrales TOC | 8 (7,4) | 1 (4,2) | 7 (21,2) | 0 | |
| Anorexia | 1 (0,9) | 0 | 1 (3,0) | 0 | |
| TDAH | 29 (27,6) | 11 (45,8) | 13 (39,4) | 5 (10,4) | 0,001* |
| Sintomas subumbrales TDAH | 28 (26,9) | 6 (25,0) | 12 (36,4) | 10 (21,3) | 0,316 |
| TOD | 17 (16,2) | 4 (16,7) | 8 (24,2) | 5 (10,4) | |
| Síntomas subumbrales TOD | 30 (31,7) | 11 (45,8) | 14 (42,4) | 8 (17,0) | 0,013* |
| TDC | 9 (8,7) | 1 (4,2) | 6 (18,2) | 2 (4,3) | |
| Síntomas subumbrales TDC | 30 (29,1) | 10 (41,7) | 12 (36,4) | 8 (17,4) | 0,057 |
| TEPT | 8 (7,4) | 1 (4,2) | 5 (15,2) | 2 (3,9) | |
| Síntomas subumbrales TEPT | 3 (2,8) | 1 (4,2) | 0 | 2 (3,9) | |
| Asintomático | 15 (13,6) | 3 (12,5) | 5 (15,2) | 7 (13,2) | |
| Primer episodio padre antes de 20 años | 43 (40,9) | 10 (41,7) | 17 (53,1) | 16 (31,4) | 0,142 |
TAG: trastorno de ansiedad generalizada; TAS: trastorno de ansiedad de separación; TB: trastorno bipolar; TDAH: trastorno por déficit de atención e hiperactividad; TDC: trastorno disocial; TDM: trastorno depresivo mayor; TEPT: trastorno de estrés postraumático; TOC: trastorno obsesivo compulsivo; TOD: trastorno oposicionista desafiante.
Del total de la muestra, 7 HPTB tenían diagnóstico de TB. En estos sujetos la duración media de la enfermedad fue de 2,1 (1-4) años, el promedio del número de episodios afectivos fue de 1,86 (1-3), con una media de 1,13 (0,2-2,15) episodios afectivos por año. Todos los hijos afectados de TB presentaban comorbilidad con trastornos de ansiedad; 5 de ellos con TAS y 3 con trastorno de pánico. El TOC, el TAG y el TAS se presentaron cada uno en un solo sujeto. En cuanto a los trastornos externalizantes, 2 de los hijos afectados presentaban TDAH; 1, TOD y 1, TDC. Estos sujetos presentaron un CI promedio dentro de la normalidad (CI total, 101; CI verbal, 102; CI manipulativo, 100).
En el total de los HPTB, los síntomas subumbrales más frecuentemente observados por cada dominio fueron:
- •
Dominio afectivo: irritabilidad en el 15,6%, aumento de la actividad motora en el 14,3%, ánimo decaído en el 12,5% y aumento en la velocidad del pensamiento en el 11,1%.
- •
Dominio ansioso: temor a estar solo en el 20,6%, preocupación no realista por el futuro en el 15,2%, marcada conciencia de sí en el 14,1% y ansiedad al separarse de las figuras de apego en el 13,0%.
- •
Dominio disruptivo: pérdida de control en el 16,3%, desobediencia frecuente en el 15,4%, impulsividad en el 14,4%, distraibilidad en el 13,5% y discusiones frecuentes con figuras de autoridad en el 11,7%.
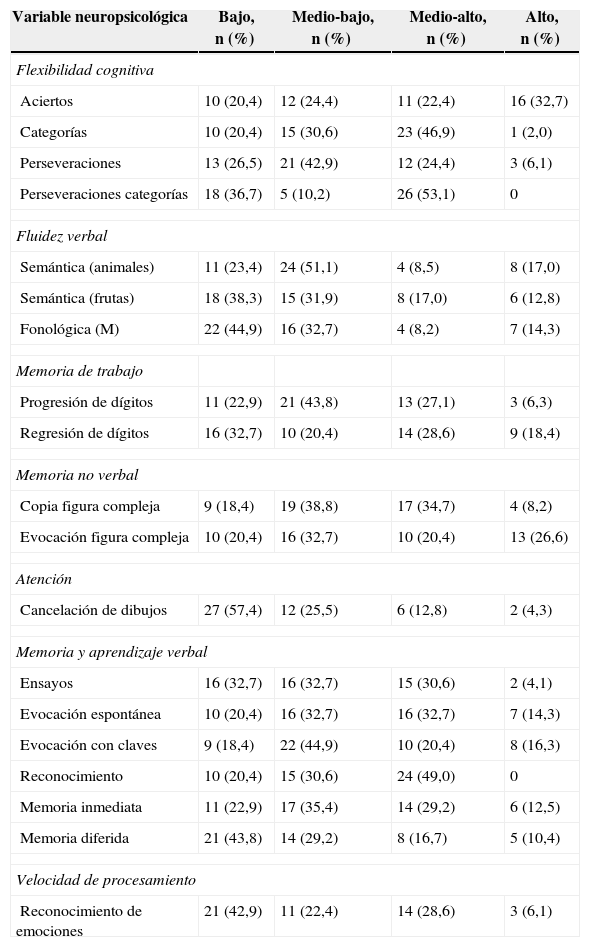
En la tabla 2 se expone la distribución de la población de HPTB menores de 18 años según su desempeño en cada dominio neuropsicológico. Los dominios afectados (en los que la mayoría de la población se ubicó por debajo del percentil 50) fueron la fluidez verbal, tanto semántica como fonológica, la atención y la memoria inmediata y de trabajo (progresión de dígitos y cancelación de dibujos y letras).
Percentiles de pruebas neuropsicológicas aplicadas a niños y adolescentes
| Variable neuropsicológica | Bajo, n (%) | Medio-bajo, n (%) | Medio-alto, n (%) | Alto, n (%) |
|---|---|---|---|---|
| Flexibilidad cognitiva | ||||
| Aciertos | 10 (20,4) | 12 (24,4) | 11 (22,4) | 16 (32,7) |
| Categorías | 10 (20,4) | 15 (30,6) | 23 (46,9) | 1 (2,0) |
| Perseveraciones | 13 (26,5) | 21 (42,9) | 12 (24,4) | 3 (6,1) |
| Perseveraciones categorías | 18 (36,7) | 5 (10,2) | 26 (53,1) | 0 |
| Fluidez verbal | ||||
| Semántica (animales) | 11 (23,4) | 24 (51,1) | 4 (8,5) | 8 (17,0) |
| Semántica (frutas) | 18 (38,3) | 15 (31,9) | 8 (17,0) | 6 (12,8) |
| Fonológica (M) | 22 (44,9) | 16 (32,7) | 4 (8,2) | 7 (14,3) |
| Memoria de trabajo | ||||
| Progresión de dígitos | 11 (22,9) | 21 (43,8) | 13 (27,1) | 3 (6,3) |
| Regresión de dígitos | 16 (32,7) | 10 (20,4) | 14 (28,6) | 9 (18,4) |
| Memoria no verbal | ||||
| Copia figura compleja | 9 (18,4) | 19 (38,8) | 17 (34,7) | 4 (8,2) |
| Evocación figura compleja | 10 (20,4) | 16 (32,7) | 10 (20,4) | 13 (26,6) |
| Atención | ||||
| Cancelación de dibujos | 27 (57,4) | 12 (25,5) | 6 (12,8) | 2 (4,3) |
| Memoria y aprendizaje verbal | ||||
| Ensayos | 16 (32,7) | 16 (32,7) | 15 (30,6) | 2 (4,1) |
| Evocación espontánea | 10 (20,4) | 16 (32,7) | 16 (32,7) | 7 (14,3) |
| Evocación con claves | 9 (18,4) | 22 (44,9) | 10 (20,4) | 8 (16,3) |
| Reconocimiento | 10 (20,4) | 15 (30,6) | 24 (49,0) | 0 |
| Memoria inmediata | 11 (22,9) | 17 (35,4) | 14 (29,2) | 6 (12,5) |
| Memoria diferida | 21 (43,8) | 14 (29,2) | 8 (16,7) | 5 (10,4) |
| Velocidad de procesamiento | ||||
| Reconocimiento de emociones | 21 (42,9) | 11 (22,4) | 14 (28,6) | 3 (6,1) |
Las medias de CI fueron: CI verbal, 87,7; CI manipulativo, 91,2, y CI total, 87,9. En los mayores de 18 años los resultados fueron: CI verbal, 87,4; CI manipulativo, 85, y CI total, 85,38. Del total de la muestra, incluidos tanto a los hijos menores como a los mayores de 18 años, se encontró un CI total bajo (< 80) en el 34,8% de los casos. Al ajustar por la variable CI bajo, el desempeño en los dominios neuropsicológicos no se vio afectado.
DiscusiónEn nuestro estudio de HPTB encontramos una importante prevalencia de psicopatología, tanto de síntomas subumbrales como de trastornos que cumplían todos los criterios del DSM-IV-TR. Adicionalmente, encontramos alteración de algunos de los dominios evaluados en las pruebas neuropsicológicas.
Se observó presencia de diagnósticos delimitados principalmente de tipo afectivo, ansioso y disruptivo. Algunos de estos se presentaron con prevalencias mayores que en la población general, teniendo como punto de referencia estudios locales22,23. El TDAH es el trastorno más frecuente de toda la muestra, además es el único en que encontramos diferencia significativa al comparar los grupos etarios, mayor entre escolares y adolescentes. Lo anterior podría explicarse por el sesgo de recuerdo en los HPTB adultos, en quienes la recolección de la información fue retrospectiva y solo con el informe del sujeto, mientras que en los menores de 18 años contamos con el reporte de los padres.
Estos hallazgos son similares a los de estudios de poblaciones en alto riesgo de TB, en los cuales se ha observado aumento de trastornos del ánimo y una gama de otras condiciones como trastornos disruptivos de la conducta, TDAH, trastornos de ansiedad y abuso de sustancias1,24–28. Estas investigaciones también han evidenciado un inicio más temprano de psicopatología general y un mayor número de episodios de trastornos afectivos2,3,9,10. En otros estudios, la tasa de trastornos disruptivos no ha sido más alta que en los grupos controles o la población general29–31. Sin embargo, en un estudio de corte transversal con población latinoamericana realizado en Brasil, se encontró alta prevalencia de trastornos disruptivos como TDAH (25,6%), trastornos de ansiedad (44,2%) y trastornos afectivos (TDM en el 4,7% y TB en el 2,3%)32. Otros autores han reportado tasas de TB más altas que las que aquí evidenciamos33–35.
Además, encontramos en la población una notable prevalencia de síntomas subumbrales en varios dominios psicopatológicos, y es llamativo que solo el 13,6% del total de la muestra de HPTB estuviera asintomático según nuestra definición. Los síntomas subumbrales de los trastornos disruptivos (TDAH, TOD y TDC) estaban presentes en el 30% de la población estudiada. En cuanto a los trastornos de ansiedad, el alto porcentaje de síntomas de TAS y TAG fue llamativo. Por otra parte, encontramos diferencias significativas entre los grupos etarios en los síntomas subumbrales de TOD y depresión, con mayor porcentaje de estos síntomas en los grupos de niños y adolescentes, y también mayor presencia de síntomas subumbrales de ansiedad generalizada en los adolescentes. Entre los síntomas subumbrales individuales más frecuentes, ubicamos ansiedad, aumento de la actividad, irritabilidad, pérdida del control, impulsividad y distraibilidad. Estos síntomas estaban presentes incluso desde la etapa escolar.
En cuanto a las manifestaciones subumbrales o prodrómicas de síntomas afectivos de inicio temprano, nuestros hallazgos son congruentes con lo reportado en estudios previos36–38. Algunos autores mencionan que el riesgo elevado de trastornos del ánimo es atribuible a las subformas más leves, que incluyen ciclotimia y distimia o trastornos depresivos menores, pese a tener un padre con una forma grave y recurrente de TB. También se han reportado tasas elevadas de trastornos de ánimo (diferentes del TB), trastornos de ansiedad y trastornos disruptivos33. Un estudio prospectivo, realizado en una población Amish con un seguimiento de 16 años5, identificó síntomas subsindromales de manía 9 años antes del inicio del TB claramente manifiesto; entre los más frecuentemente observados se encontraron dificultades en la concentración, alteraciones en la psicomotricidad, ansiedad, insomnio, labilidad emocional y comportamientos grandiosos y audaces; los primeros tres también se evidenciaron en nuestro estudio5,36–42.
Se conoce que entre el 40 y el 60% de los HPTB van a sufrir formas de psicopatología moderada a grave durante la niñez y la adolescencia3,11,43. Por ejemplo, Hillegers et al29 reportaron que el riesgo específico de TB aumentaba del 3 al 10% en 5 años de observación en un estudio de seguimiento. Además, se han realizado estudios longitudinales de HPTB y en comparación con controles, que han podido denotar la evolución temporal de la psicopatología33,44. Sin embargo, es importante tener en cuenta que, aunque el TB tiene alta carga genética y agregación familiar45, no se debe desconocer que crecer al cuidado de un padre con un trastorno mental es un factor ambiental que puede influir en el desarrollo y la expresión de la enfermedad de un individuo46,47.
Aun no está claro si los síntomas subumbrales presentes de los tres dominios psicopatológicos (disruptivos, afectivos y ansiosos) en los que evidenciamos alteración puedan ser conceptualizados como una clasificación latente de pacientes o factores de vulnerabilidad que afectan a esta población y puedan representar un mayor riesgo de ulterior desarrollo TB. Estos hallazgos son significativos ya que, como se ha documentado en estudios longitudinales, esta población de riesgo podría sufrir un TB que se iniciara por cualquiera de estas tres vías35. Con base en nuestros resultados, es posible considerar que muchos de los HPTB sufren síntomas de grandes síndromes psiquiátricos que, si bien no necesariamente son del espectro bipolar, teóricamente pueden conferir mayor riesgo de sufrirlo. Sin embargo, se debe tomar con cautela nuestros hallazgos, pues este es un estudio de corte transversal y no longitudinal.
En cuanto a la función neuropsicológica, nuestros resultados evidenciaron en los HPTB menores de 18 años alteraciones relevantes en los dominios cognitivos de atención, fluidez verbal, memoria de trabajo y velocidad de procesamiento de la información. Otros autores que han evaluado la presencia de alteraciones en las funciones neuropsicológicas en pacientes bipolares48 y familiares de primer grado de sujetos con TB13 han evidenciado de manera consistente que las alteraciones neuropsicológicas más frecuentes en estos sujetos son la memoria de trabajo (especialmente la memoria de trabajo verbal) y el amplio dominio de la memoria y el aprendizaje verbal. Cuando se han comparado con grupos de control, se ha encontrado afectadas las áreas de memoria de trabajo49, aprendizaje verbal50, atención mantenida, flexibilidad cognitiva y nuevamente memoria y aprendizaje verbal51. Sin embargo, las alteraciones en fluidez verbal encontradas en este estudio no se han visto en ninguno de los seis estudios realizados hasta el momento12,13,49–52.
Si bien los resultados de estos estudios concuerdan con los nuestros específicamente en las funciones de memoria de trabajo y atención, hay que tener en cuenta que no se puede establecer una comparación directa, ya que el diseño de nuestra investigación no contaba con un grupo de control.
En nuestra muestra se evidencia un CI total bajo (< 80) en el 34,8% de la muestra total, resultado notoriamente elevado si se tiene en consideración los hallazgos de la literatura disponible. En una revisión sistemática13 encontraron que los resultados de las pruebas de capacidad cognitiva general en los HPTB fueron similares al de los controles y solo un estudio afirmó un desempeño marginalmente inferior en estos sujetos de alto riesgo52. Una explicación alternativa a este hallazgo podría ser que esta característica fuese propia de la población de la cual se tomó la muestra, más que una característica inherente al estado de alto riesgo de psicopatología de estos sujetos.
Con base en estos resultados, puede afirmarse que la muestra estudiada exhibe un perfil neurocognitivo caracterizado por alteraciones específicas en los dominios de atención, memoria de trabajo y fluidez verbal y puede proponerse, al menos de manera teórica, los dos primeros dominios como posibles marcadores de vulnerabilidad neurocognitivos, por la concordancia entre nuestra observación y la literatura disponible. Aunque es llamativo el hallazgo de la alta prevalencia de un CI total bajo, los métodos que utilizamos no permiten concluir ni apuntar a que este hallazgo esté directamente relacionado con la historia familiar de bipolaridad.
Unas de las limitaciones más importantes de nuestro estudio es la ausencia de grupo de control, lo que impide establecer relaciones de probabilidad entre una población con alto riesgo de psicopatología y sujetos sanos. Además, no hay estudios epidemiológicos locales de la población general sobre la frecuencia de trastornos mentales en la población infantil. La muestra se obtuvo a partir de una población de familias seleccionadas de un hospital de alto nivel de complejidad, por lo que puede no ser representativa de la población de pacientes con TB y se limitaría la generalización de nuestros hallazgos. Por otra parte, debido a la alta morbilidad psiquiátrica presente en los copadres biológicos, no es posible afirmar que toda la psicopatología presente en los HPTB sea atribuible únicamente a la carga genética del padre afectado.
Como fortalezas del estudio, resaltamos en primer lugar el tamaño de la muestra, teniendo en cuenta que la mayoría de los estudios transversales que han evaluado esta población tienen en general un reducido número de participantes, y en segundo lugar, el uso de instrumentos diagnósticos que permitieron una detallada descripción psicopatológica umbral y subumbral en todos los grupos de edad.
ConclusionesDebido a la preponderante prevalencia de psicopatología tanto subumbral, como claramente delimitada y la elevada frecuencia de alteraciones cognitivas, los HPTB son una población en alto riesgo de enfermedad mental. Por consiguiente, son un blanco destacable de estrecho seguimiento, juiciosa observación longitudinal e intervenciones precoces que puedan aminorar el malestar clínico y la discapacidad derivadas de los diversos padecimientos psiquiátricos que pueden presentar. Sin embargo, es necesario realizar estudios prospectivos, longitudinales y comparados con hijos de controles que permitan observar la evolución de los síntomas y las diferencias reales de los HPTB con hijos de padres sanos o con hijos de padres con otros trastornos mentales.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos se conformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Este proyecto fue realizado gracias al apoyo de CODI – Universidad de Antioquia, Estrategia de Sostenibilidad 2014-2015 de la Universidad de Antioquia, PRISMA U.T., Colciencias, Grupo de Investigación en Psiquiatría GIPSI de la Universidad de Antioquia, Programa Trastornos del Ánimo del Hospital Universitario San Vicente Fundación.
Este estudio hace parte del proyecto “Perfil psicopatológico y neuropsicológico de los hijos de pacientes bipolares de la población Paisa”, inscrito en el sistema de investigación universitario de la Universidad de Antioquia, Acta CODI 557 del 4 agosto del 2009.