La encefalopatía de Wernicke (EW) es una entidad infradiagnosticada, generalmente asociada a alcoholismo, que tiene peor pronóstico si existe retraso diagnóstico. Se presenta una serie de 8 pacientes no alcohólicos con EW y se evalúa si el retraso en el diagnóstico implica un peor pronóstico.
Pacientes y métodosRevisión retrospectiva de las historias clínicas de pacientes ingresados en dos hospitales universitarios entre 2004 y 2009 con diagnóstico de EW, excluidos aquéllos con historia de alcoholismo.
ResultadosSe incluyó a 4 varones y 4 mujeres, con edades comprendidas entre los 35 y los 82 años; 7 tenían antecedentes patológicos gastrointestinales y los vómitos persistentes fueron el desencadenante en 7 casos. La encefalopatía fue la forma de inicio más frecuente (4 casos). La tríada clásica llegó a estar presente en 7 pacientes. Los niveles de tiamina fueron bajos en 3/6 y normales en 3/6 pacientes. La RM fue patológica en 7 pacientes, con hiperintensidad en diencéfalo y cuerpos mamilares (7), sustancia gris periacueductal (6), corteza (3) y cerebelo (1). Siete pacientes mejoraron tras el tratamiento con tiamina. Las secuelas fueron leves en 5 casos y graves en 3 pacientes. Todos los pacientes con un retraso diagnóstico inferior a 18 días tuvieron secuelas leves.
ConclusionesEn la EW no alcohólica son frecuentes los antecedentes gastrointestinales que podrían condicionar una menor absorción de tiamina. Mientras que los niveles de tiamina pueden ser normales en muchos casos, la RM casi siempre muestra alteración de señal en localizaciones típicas. El retraso en el diagnóstico y, por tanto, en el tratamiento podría implicar un peor pronóstico.
Wernicke's encephalopathy (WE) is an underdiagnosed condition, usually associated with alcoholism, and has a worse prognosis if there is a delay in diagnosis. A series of 8 non-alcoholic patients with WE is presented and an assessment is made on whether a delay in diagnosis leads to a worse prognosis.
Patients and methodsThe clinical records of patients admitted to 2 university hospitals between 2004 and 2009 with the diagnosis of WE, excluding those with a history of alcoholism, were retrospectively reviewed.
ResultsThe study included 4 men and 4 women aged 35-82 of whom 7 had a history of gastrointestinal pathology, and persistent vomiting was the precipitating factor in 7. Encephalopathy was the most frequent onset symptom (4). The classical triad was present in seven patients. Thiamine levels were low in 3/6 and normal in 3/6 cases. MRI was abnormal in seven patients, with high signal intensity in the diencephalon and mammillary bodies (7), periaqueductal grey matter (6), cortex (3) and cerebellum (1). Seven improved with thiamine. Sequelae were mild in 6, and severe in 2 after 6-12 months of follow-up. All patients with a diagnostic delay less than 18 days had mild sequelae.
ConclusionsNon-alcoholic WE frequently occurs after gastrointestinal disturbances that could result in lower thiamine absorption. Whereas thiamine levels can be normal in many cases, in almost all cases the MRI shows signal alterations in typical locations. A delay in the diagnosis, and therefore, in treatment leads to a worse prognosis.
La encefalopatía de Wernicke (EW) es un síndrome neurológico agudo caracterizado por la tríada clásica de encefalopatía, oftalmoplejía y/o nistagmo y ataxia. Sin embargo, sólo el 16% de los pacientes muestran el cuadro completo al inicio, por lo que se considera un trastorno infradiagnosticado1. En series autópsicas de pacientes con EW, ésta sólo fue diagnosticada en vida en un tercio de los pacientes alcohólicos y el 6% de los no alcohólicos2. La presencia de la tríada clásica parece ser más frecuente en alcohólicos (53,9%) que en no alcohólicos (33,6%)2.
Además de la tríada clásica, los pacientes con EW también pueden presentar disfunción vestibular, neuropatía periférica, hipotermia, hipotensión, síncope, taquicardia, disnea de esfuerzo, gasto cardiaco elevado o alteraciones en el ECG3.
El diagnóstico es clínico y debe considerarse en el diagnóstico diferencial de todo paciente con síndrome confusional agudo o ataxia aguda. No existen pruebas de laboratorio diagnósticas, y la determinación de los niveles de transcetolasa de tiamina eritrocitarios o de tiamina en plasma tienen limitaciones técnicas y baja especificidad3. La RM es útil para apoyar el diagnóstico y descartar otras causas pero no debería retrasar el tratamiento2,4.
El tratamiento consiste en la reposición inmediata de tiamina durante 3-5 días5. El uso de dosis infraterapéuticas o la ausencia de tratamiento puede conducir a la muerte en el 20% de estos pacientes o a una forma irreversible de amnesia anterógrada (síndrome de Korsakoff) en el 85% de los supervivientes4. No existen ensayos clínicos de calidad que permitan recomendar una determinada dosis o tiempo de tratamiento, por lo que la EFNS2 recomienda administrar 200mg 3 veces al día por vía intravenosa (recomendación grado C) antes de dar carbohidratos, instaurar una dieta normal tras iniciar la tiamina y mantener el tratamiento hasta que deje de observarse mejoría clínica (buena práctica clínica).
En los países desarrollados, más del 80% de los casos de EW ocurren en el contexto de malnutrición asociada al abuso de alcohol6. Sin embargo, la EW también se ha descrito en otros trastornos asociados a un descenso de la absorción intestinal de tiamina (malabsorción o escasa ingesta), a un aumento del requerimiento corporal (como en enfermedades sistémicas) o a la pérdida de tiamina hidrosoluble (diálisis). No todos los individuos con un grado similar de malnutrición y alcoholismo desarrollan EW, por lo que se cree que existen factores genéticos y ambientales que contribuyen a la expresión de la enfermedad4.
Según una revisión reciente2, de 625 casos descritos en la literatura las causas más frecuentes de EW en pacientes no alcohólicos fueron enfermedad neoplásica (18,1%), cirugía gastrointestinal (16,8%), hiperemesis gravídica (12,2%) y ayuno o desnutrición (10,2%). En la tabla 1 se detallan las posibles causas.
Causas de EW no alcohólica descritas en la literatura
| Cirugía gastrointestinal |
| Gastrectomía, gastroyeyunostomía, colectomía, cirugía bariátrica, gastroplastia, balón intragástrico |
| Trastornos gastrointestinales |
| Úlcera péptica, colitis ulcerosa con megacolon, vómitos recurrentes o diarrea crónica (causados por estenosis pilórica, gastritis, cólicos biliares, enfermedad de Crohn, obstrucción intestinal o perforación, crisis de migraña, anorexia nerviosa, pancreatitis, hiperemesis gravídica) |
| Cáncer y quimioterapia |
| Cáncer gástrico, cáncer de colon, linfoma no-Hodgkin, leucemia mielomonocítica, linfoma de células B grandes, leucemia mieloide, trasplante de médula ósea alogénico, tratamiento con erbuzole e ifosfamida |
| Enfermedades sistémicas |
| Enfermedad renal con diálisis peritoneal y hemodiálisis, sida, infecciones crónicas con fiebre, tirotoxicosis. Depleción de magnesio por diuréticos, resección intestinal o enfermedad de Crohn |
| Malnutrición |
| Restricciones dietéticas (por falta de recursos, psicógenas o para tratar la obesidad), negligencia por edad avanzada o Alzheimer, nutrición parenteral sin suplemento de tiamina, hiperalimentación por vía intravenosa |
Adaptada de Sechi y Serra4, 2007.
El tratamiento relativamente sencillo de este trastorno que puede dar lugar a la muerte o a déficits neurológicos crónicos si no se trata correctamente debe mantener a los clínicos en un alto nivel de sospecha, incluso si no hay historia de alcoholismo. Así, en su reciente guía de práctica clínica, la EFNS recomienda sospechar EW en todo trastorno que pueda dar lugar a déficit de tiamina e incluso administrar tiamina a todo sujeto de riesgo que acuda a urgencias. Asimismo, recomiendan también el suplemento de tiamina en pacientes sometidos a cirugía bariátrica.
El objetivo de este estudio es presentar una serie de 8 pacientes no alcohólicos que desarrollaron EW y evaluar si el retraso en el diagnóstico podría influir en el pronóstico.
Pacientes y métodosSe revisaron retrospectivamente las historias clínicas de pacientes ingresados en dos hospitales universitarios entre 2004 y 2009 a través de las bases de datos, buscando el diagnóstico de EW. De ellos, se consideraron aquellos que presentaban al menos dos de los tres signos de la tríada clásica: encefalopatía, oftalmoplejía y/o nistagmus y ataxia. Los pacientes con historia de alcoholismo fueron excluidos. Finalmente, se incluyó a 8 pacientes (4 varones y 4 mujeres). Se registraron los antecedentes patológicos, especialmente los gastrointestinales, síntomas de presentación, hallazgos neurológicos, retraso entre el inicio de los síntomas y el diagnóstico, hallazgos en la RM craneal, niveles plasmáticos de tiamina, respuesta al tratamiento y presencia de déficits residuales. Se consideró a los pacientes como sin secuelas o con secuelas leves a aquéllos con una puntuación en la Modified Rankin Scale7 ≤ 3 y con un estado cognitivo normal o un deterioro cognitivo leve (según criterios de Petersen8), y con secuelas graves a aquéllos con una puntuación mayor de 3 o con deterioro cognitivo mayor que un deterioro cognitivo leve. Estos datos se resumen en la tabla 2.
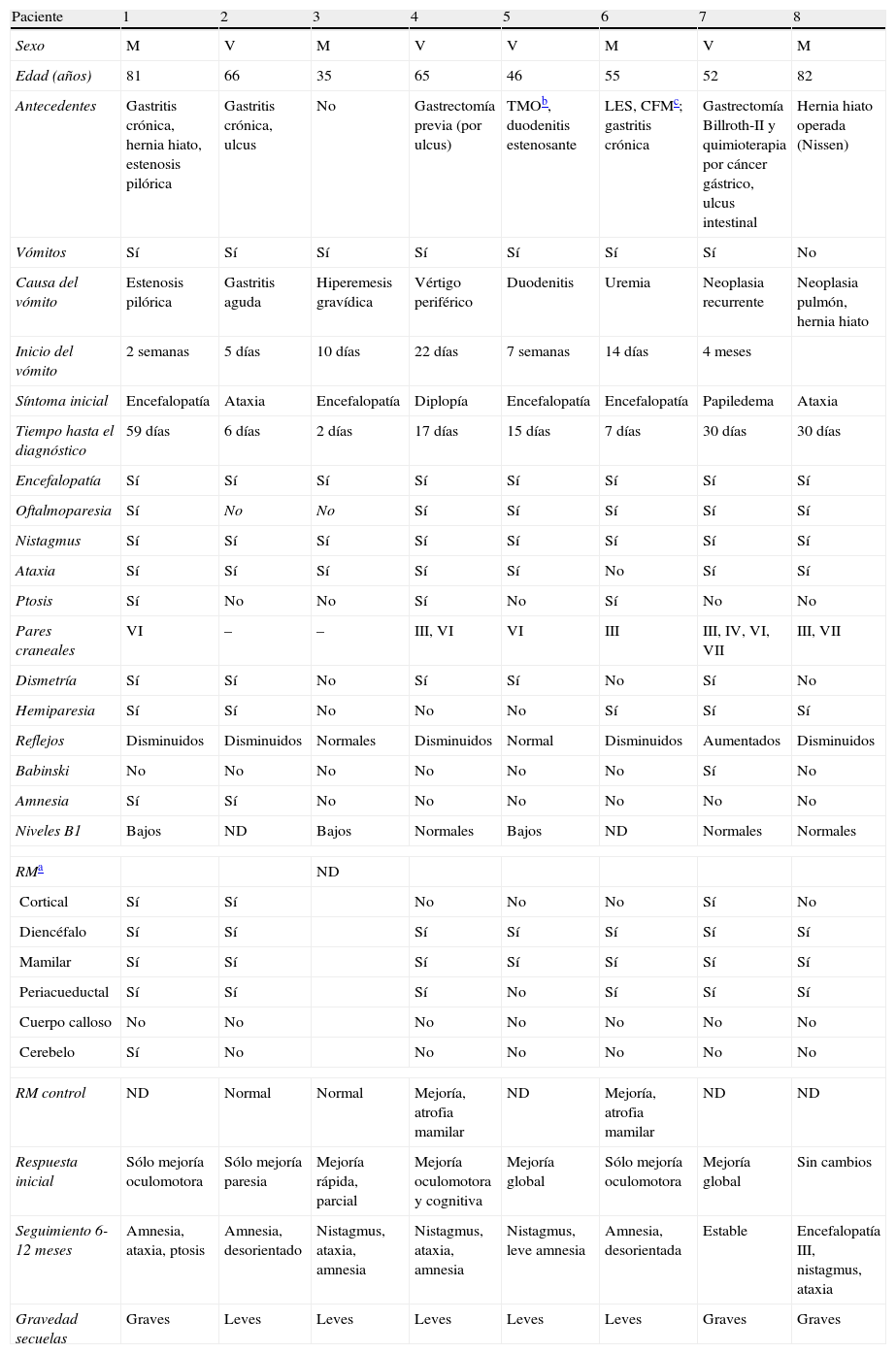
Datos clínicos y de neuroimagen de los pacientes no alcohólicos con EW
| Paciente | 1 | 2 | 3 | 4 | 5 | 6 | 7 | 8 |
| Sexo | M | V | M | V | V | M | V | M |
| Edad (años) | 81 | 66 | 35 | 65 | 46 | 55 | 52 | 82 |
| Antecedentes | Gastritis crónica, hernia hiato, estenosis pilórica | Gastritis crónica, ulcus | No | Gastrectomía previa (por ulcus) | TMOb, duodenitis estenosante | LES, CFMc; gastritis crónica | Gastrectomía Billroth-II y quimioterapia por cáncer gástrico, ulcus intestinal | Hernia hiato operada (Nissen) |
| Vómitos | Sí | Sí | Sí | Sí | Sí | Sí | Sí | No |
| Causa del vómito | Estenosis pilórica | Gastritis aguda | Hiperemesis gravídica | Vértigo periférico | Duodenitis | Uremia | Neoplasia recurrente | Neoplasia pulmón, hernia hiato |
| Inicio del vómito | 2 semanas | 5 días | 10 días | 22 días | 7 semanas | 14 días | 4 meses | |
| Síntoma inicial | Encefalopatía | Ataxia | Encefalopatía | Diplopía | Encefalopatía | Encefalopatía | Papiledema | Ataxia |
| Tiempo hasta el diagnóstico | 59 días | 6 días | 2 días | 17 días | 15 días | 7 días | 30 días | 30 días |
| Encefalopatía | Sí | Sí | Sí | Sí | Sí | Sí | Sí | Sí |
| Oftalmoparesia | Sí | No | No | Sí | Sí | Sí | Sí | Sí |
| Nistagmus | Sí | Sí | Sí | Sí | Sí | Sí | Sí | Sí |
| Ataxia | Sí | Sí | Sí | Sí | Sí | No | Sí | Sí |
| Ptosis | Sí | No | No | Sí | No | Sí | No | No |
| Pares craneales | VI | – | – | III, VI | VI | III | III, IV, VI, VII | III, VII |
| Dismetría | Sí | Sí | No | Sí | Sí | No | Sí | No |
| Hemiparesia | Sí | Sí | No | No | No | Sí | Sí | Sí |
| Reflejos | Disminuidos | Disminuidos | Normales | Disminuidos | Normal | Disminuidos | Aumentados | Disminuidos |
| Babinski | No | No | No | No | No | No | Sí | No |
| Amnesia | Sí | Sí | No | No | No | No | No | No |
| Niveles B1 | Bajos | ND | Bajos | Normales | Bajos | ND | Normales | Normales |
| RMa | ND | |||||||
| Cortical | Sí | Sí | No | No | No | Sí | No | |
| Diencéfalo | Sí | Sí | Sí | Sí | Sí | Sí | Sí | |
| Mamilar | Sí | Sí | Sí | Sí | Sí | Sí | Sí | |
| Periacueductal | Sí | Sí | Sí | No | Sí | Sí | Sí | |
| Cuerpo calloso | No | No | No | No | No | No | No | |
| Cerebelo | Sí | No | No | No | No | No | No | |
| RM control | ND | Normal | Normal | Mejoría, atrofia mamilar | ND | Mejoría, atrofia mamilar | ND | ND |
| Respuesta inicial | Sólo mejoría oculomotora | Sólo mejoría paresia | Mejoría rápida, parcial | Mejoría oculomotora y cognitiva | Mejoría global | Sólo mejoría oculomotora | Mejoría global | Sin cambios |
| Seguimiento 6-12 meses | Amnesia, ataxia, ptosis | Amnesia, desorientado | Nistagmus, ataxia, amnesia | Nistagmus, ataxia, amnesia | Nistagmus, leve amnesia | Amnesia, desorientada | Estable | Encefalopatía III, nistagmus, ataxia |
| Gravedad secuelas | Graves | Leves | Leves | Leves | Leves | Leves | Graves | Graves |
ND: no realizada.
Mujer de 81 años, con antecedentes de hernia de hiato, gastritis crónica y estenosis pilórica. Ingresó por cuadro subagudo de deterioro cognitivo con déficit de memoria, desorientación y apraxia tras haber presentado vómitos durante 2 semanas, que se atribuyeron a la estenosis pilórica. Durante el ingreso aparecieron una limitación de la mirada superior y de la abducción bilateral, nistagmus horizontal y vertical, y ataxia. También presentó ptosis bilateral progresiva, disminución de agudeza visual bilateral, hipoestesia distal, amnesia anterógrada, leve dismetría derecha, leve hemiparesia derecha y arreflexia de las extremidades inferiores. Ante la presencia de la tríada clásica, se sospechó EW. Se determinaron los niveles de tiamina, que fueron bajos, y se administró tiamina. El tiempo entre el inicio de la clínica y el diagnóstico fue de 59 días. La RM mostró alteración de señal en regiones corticales, diencéfalo, cuerpos mamilares, área periacueductal y cerebelo. La estenosis pilórica mejoró con tratamiento erradicador de Helicobacter pylori. La respuesta inicial a la tiamina fue buena, con mejoría de los déficits oculomotores y de la hemiparesia, pero persistieron la desorientación, la ataxia y la amnesia anterógrada. A los 6 meses, la paciente había mejorado los déficits oculomotores y la PNP, pero aún presentaba como secuelas pérdida de memoria, desorientación temporoespacial, ataxia y ptosis palpebral bilateral.
Paciente 2Varón de 66 años, con antecedentes de enfermedad pulmonar obstructiva crónica, vértigo periférico, ulcus gástrico y gastritis crónica. Presentó vómitos secundarios a una gastroenteritis aguda durante 5 días y posteriormente desarrolló ataxia de la marcha, por lo que ingresó. La exploración mostró amnesia anterógrada, desorientación y nistagmus horizontal en todas las direcciones pero sin oftalmoplejía, torpeza de la mano derecha, dismetría izquierda y una leve hemiparesia, hipopalestesia y arreflexia en las extremidades inferiores. Ante la sospecha de EW, se administró tiamina, pero no se determinaron los niveles. El tiempo desde el inicio de la clínica neurológica hasta el diagnóstico fue de 6 días. La RM mostró alteración de señal en regiones corticales, diencefálicas, mamilares y periacueductales. Tras el tratamiento con tiamina sólo se resolvió la hemiparesia y persistieron la ataxia, el nistagmus y la amnesia. La RM de control posterior realizada al mes del tratamiento fue normal. Las secuelas a los 6 meses fueron de amnesia anterógrada y desorientación temporoespacial.
Paciente 3Mujer de 35 años que presentó vómitos por hiperemesis gravídica durante 10 días en el noveno mes de embarazo, tras los cuales desarrolló un cuadro subagudo de deterioro cognitivo y bradipsiquia compatible con encefalopatía, por lo que ingresó. La exploración reveló ataxia, disartria y nistagmus vertical, sin oftalmoparesia. El tiempo hasta el diagnóstico fue de sólo 2 días. Los niveles de tiamina fueron bajos. No se realizó RM al inicio y la RM de control practicada 15 días tras el tratamiento fue normal. La respuesta inicial fue buena, con mejoría de la encefalopatía y la disartria, pero a los 6 meses la paciente presentaba como secuelas amnesia anterógrada, nistagmus y ataxia.
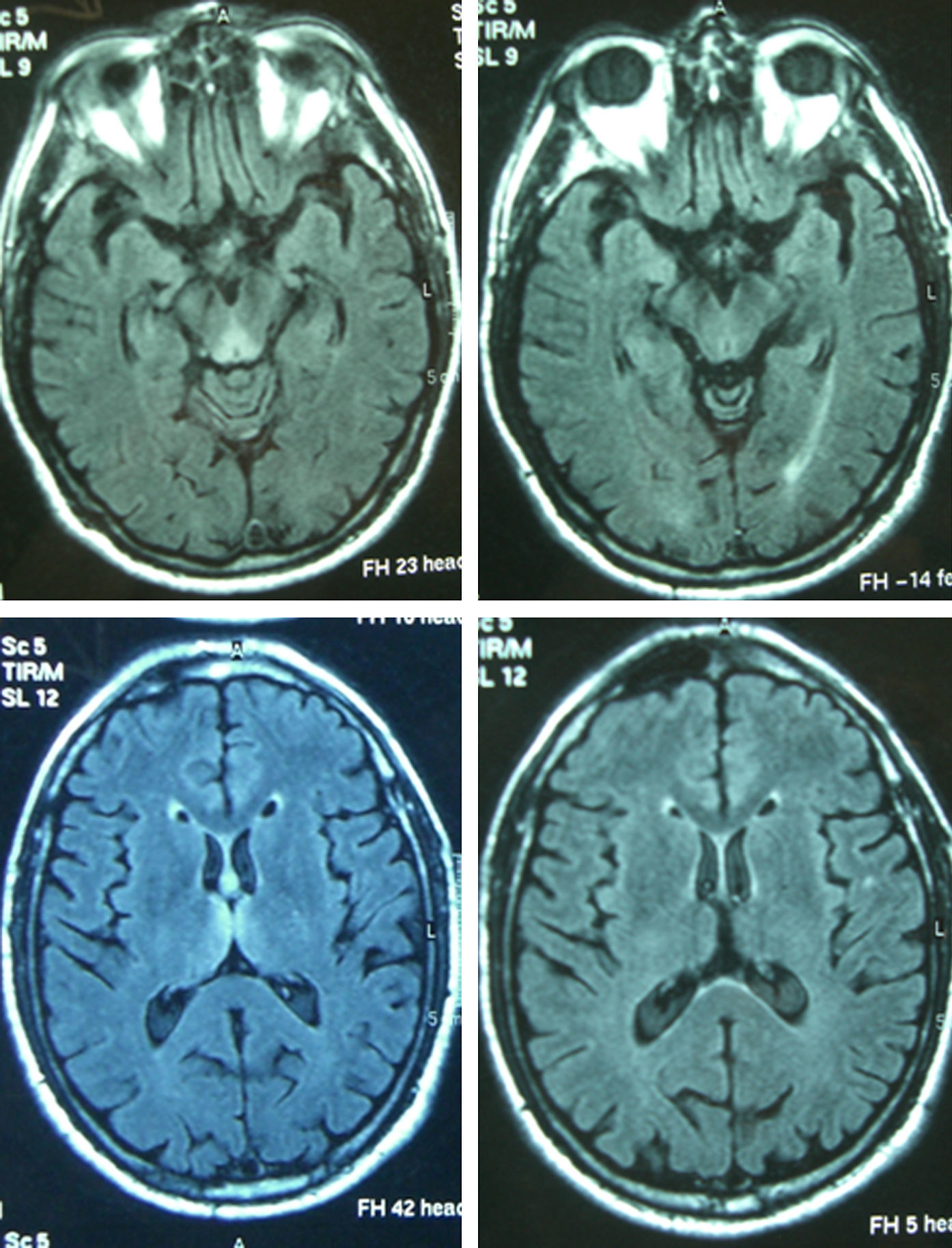
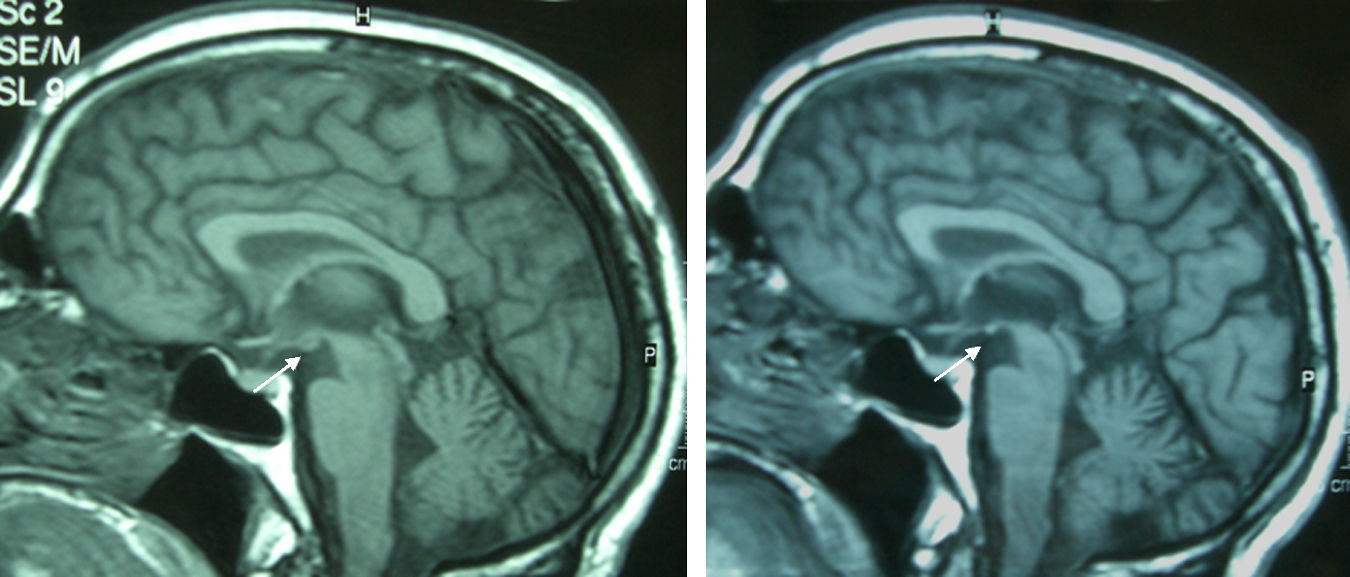
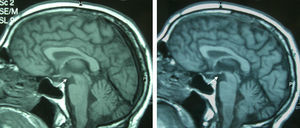
Paciente 4Varón de 65 años con antecedentes de gastrectomía por ulcus gastroduodenal. Presentó vómitos debidos a un vértigo periférico durante 22 días y posteriormente presentó diplopía y ptosis bilateral. La exploración al ingreso mostró la tríada completa con encefalopatía, paresia del VI par, parálisis de la mirada inferior y a la derecha, nistagmus vertical y ataxia, así como ptosis bilateral, dismetría y arreflexia en extremidades inferiores. El tiempo desde el inicio de la clínica hasta el diagnóstico fue de 17 días. Los niveles de tiamina fueron normales. La RM mostró una alteración de señal en el diencéfalo, los cuerpos mamilares y el área periacueductal (fig. 1). La respuesta inicial a la tiamina fue buena, con mejoría de la encefalopatía y la oftalmoparesia. Una RM de control practicada 9 meses tras el tratamiento mostró una mejoría de la alteración de señal en el tálamo, el hipotálamo y el área periacueductal y atrofia de los cuerpos mamilares (fig. 2). A los 9 meses de seguimiento aún persistían la amnesia, el nistagmus vertical y una marcha en tándem inestable.
Varón de 46 años con HTA, enfermedad vascular periférica y leucemia mieloide aguda que fue tratada con trasplante de médula ósea, consiguiéndose la remisión completa. Tres meses tras el trasplante presentó vómitos debidos a una duodenitis no erosiva y que persistieron durante 7 semanas, tras lo cual empezó a presentar un cuadro de deterioro cognitivo subagudo con desorientación, amnesia y bradipsiquia compatible con una encefalopatía. Posteriormente, durante el ingreso aparecieron los otros síntomas de la tríada clínica: parálisis del VI par bilateral, nistagmus y marcha atáxica, así como dismetría derecha. El tiempo desde el inicio de los síntomas neurológicos hasta el diagnóstico fue de 15 días. Los niveles de tiamina fueron bajos. La RM mostró hiperintensidad de señal en el diencéfalo y en los cuerpos mamilares. La respuesta inicial al tratamiento fue buena, con mejoría de todos los signos clínicos. A los 6 meses aún persistían una leve pérdida de memoria y nistagmus.
Paciente 6Mujer de 55 años con HTA, fibrilación auricular, depresión, migraña, hepatopatía crónica por virus de la hepatitis C y nefropatía lúpica en tratamiento con corticoides y ciclofosfamida. Ingresó por vómitos de 14 días de evolución, asociados a empeoramiento de la función renal y que remitieron con la corrección de la uremia. Posteriormente, presentó encefalopatía, a la que se asoció una parálisis bilateral del III par y nistagmus horizontal, pero no ataxia. Además desarrolló una ptosis derecha, debilidad generalizada e hiporreflexia. Se demostró una PNP axonal mediante electromiografía. Un tránsito esofagogastroduodenal objetivó una falta de peristaltismo esofágico y la gastroscopia con biopsia una gastritis crónica focalmente activa. Los niveles de tiamina no se determinaron. La RM mostró una alteración de la señal en el diencéfalo, los cuerpos mamilares y el área periacueductal. El tiempo hasta el diagnóstico fue de 7 días. La respuesta inicial a la tiamina fue buena, con normalización de la motilidad ocular. La RM de control practicada a los 6 meses del tratamiento mostró una gran mejoría y una atrofia residual de los cuerpos mamilares. Sin embargo, persistieron secuelas de déficit de memoria reciente y desorientación.
Paciente 7Varón de 52 años con antecedente de cáncer gástrico tratado con gastrectomía y quimioterapia 8 años antes. Presentó vómitos durante 4 meses debido a una recurrencia tumoral con ulcus intestinal, con intolerancia oral, que requirió ingreso y nutrición parenteral. Durante el ingreso, empezó a presentar pérdida de visión y el examen oftalmológico puso de manifiesto un papiledema bilateral y acromatopsia. Posteriormente, aparecieron los síntomas de la tríada clásica, con parálisis bilateral de los pares craneales III, IV y VI, nistagmus en todas las direcciones, encefalopatía y ataxia. Asimismo el paciente presentó una parálisis facial izquierda, una leve hemiparesia, dismetría izquierda, un signo de Babinski derecho e hiperreflexia. El tiempo desde el inicio de la clínica neurológica hasta el diagnóstico fue de 30 días. Los niveles de tiamina fueron normales. La RM mostró hiperseñal en regiones corticales, en el diencéfalo, en los cuerpos mamilares y en el área periacueductal. La respuesta inicial a la tiamina fue buena, con resolución de la mayor parte de los síntomas, pero con persistencia de un leve nistagmus y encefalopatía moderada que estaban aún presentes a los 6 meses.
Paciente 8Varón de 82 años con HTA, insuficiencia cardiaca crónica y hernia de hiato, que ingresó por un cuadro de inestabilidad a la marcha y disnea. La gasometría arterial mostró hipoxemia y una tomografía computarizada torácica reveló múltiples tromboembolismos pulmonares bilaterales y la presencia de un carcinoma pulmonar no-oat-cell con múltiples adenopatías, así como una hernia de hiato gigante. Posteriormente, aparecieron los síntomas de la tríada clásica con encefalopatía, parálisis bilateral del III par, nistagmus horizontal y ataxia. El paciente también presentó una leve paresia de las 4 extremidades, una parálisis facial izquierda y anartria. La RM mostró una alteración de la señal en el diencéfalo, los cuerpos mamilares y el área periacueductal. Los niveles de tiamina fueron normales. El tiempo desde el inicio de la clínica hasta el diagnóstico fue de 30 días. En este caso no hubo vómitos previos. El tratamiento con tiamina no produjo cambios clínicos.
ResultadosSe incluyó a 8 pacientes no alcohólicos con EW (4 varones y 4 mujeres), con un rango de edad de entre 35 y 82 años. De ellos, 7 tenían antecedentes patológicos gastrointestinales y 3 antecedentes o procesos neoplásicos actuales. En todos menos uno el desencadenante fueron los vómitos persistentes. El síntoma inicial fue encefalopatía en 4 pacientes, ataxia en 2, diplopía en 1 y papiledema en 1. La tríada clásica de encefalopatía, alteraciones oculomotoras y ataxia llegó a estar presente en todos los pacientes, salvo en uno que no presentó ataxia. El par craneal más afectado fue el III (en 4 pacientes) y todos los pacientes tuvieron nistagmus. Otros signos neurológicos frecuentes fueron dismetría (5), hemiparesia (5), hipopalestesia (2) y alteración de los reflejos (5 con arreflexia, 1 con hiperreflexia).
Los niveles de tiamina se determinaron en 6 de los 8 pacientes, siendo bajos en 3 de ellos y normales en los otros 3. La RM inicial fue patológica en los 7 casos en que se realizó, mostrando hiperintensidad en T2 y FLAIR, aunque en 3 de los pacientes se detectó también hipointensidad en T1 y en 2 pacientes se hallaron lesiones captantes de gadolinio. Las regiones más afectadas fueron el diencéfalo y los cuerpos mamilares (7), seguidos de la sustancia gris periacueductal (6), la corteza (3) y el cerebelo (1). Se realizó una RM de control a 4 pacientes. Ésta mostró una atrofia residual de los cuerpos mamilares en 2 (con mejoría del resto de lesiones en una y persistencia en la otra) y resultó normal en las otras 2 (resolución de las lesiones en una, mientras que en la otra no se había realizado RM inicial).
Se administró tratamiento con tiamina en todos los pacientes, con mejoría clínica parcial en 7 de ellos. A los 6-12 meses de seguimiento 5 de ellos presentaban secuelas leves y 3 secuelas graves. Los 3 pacientes con secuelas graves presentaban un retraso diagnóstico de 18 o más días, mientras que los pacientes con secuelas leves tenían un retraso diagnóstico menor de 18 días.
DiscusiónLa EW se debe a un déficit de tiamina. La tiamina, en su forma biológicamente activa (pirofosfato), es una coenzima esencial en el metabolismo de la glucosa en el cerebro9. No se conoce el mecanismo por el que su déficit causa lesiones cerebrales y se cree que el daño neuronal empieza al inhibirse el metabolismo en regiones cerebrales con alto requerimiento metabólico y elevado recambio de tiamina.
Es importante tener en cuenta que la mayoría de los pacientes con EW no llegan a presentar la tríada clásica1,2 y que los niveles de tiamina pueden ser normales en algunos pacientes, mientras que la RM casi siempre muestra alteraciones características. Por ello, ante un paciente con un cuadro de síndrome confusional agudo o un cuadro agudo o subagudo de ataxia o alteración oculomotora, con o sin otros síntomas neurológicos, y especialmente en el contexto de vómitos, antecedentes gastrointestinales o neoplásicos, debería sospecharse entre otras causas una EW. La EFNS2 recomienda determinar los niveles de tiamina justo antes de iniciar el tratamiento (buena práctica clínica) y realizar una RM para apoyar el diagnóstico (grado de recomendación B). Según un estudio clinicopatológico, en pacientes con EW alcohólica se requiere para el diagnóstico clínico la presencia de al menos 2 de los siguientes signos: déficits nutricionales, alteraciones oculares, disfunción cerebelosa y alteración del estado mental o alteración de memoria leve (grado de recomendación B), con lo que se consigue una sensibilidad diagnóstica del 85%2. La EFNS considera razonable aplicar los mismos criterios a los pacientes no alcohólicos (buena práctica clínica). Todos estos signos estaban presentes en los pacientes de esta serie, salvo uno que no tenía signos cerebelosos, lo cual es congruente con dicha recomendación. Aunque el déficit nutricional no es tan evidente en los pacientes no alcohólicos, quizá se debería prestar especial atención al antecedente de vómitos.
El edema citotóxico reversible parece ser la lesión más distintiva de EW y las secuencias más útiles para detectarlo son T2, FLAIR y DWI10,11. Las lesiones típicas son simétricas y se observan en los tálamos, los cuerpos mamilares, la placa tectal y el área periacueductal. Las lesiones atípicas se pueden observar en cerebelo, vermis, núcleos de pares craneales, núcleos rojo, dentado y caudado, esplenio y corteza cerebral11. Las localizaciones atípicas se han descrito casi siempre en pacientes no alcohólicos y en asociación con las alteraciones típicas, mientras que la captación de gadolinio en el tálamo y los cuerpos mamilares es más frecuente en alcohólicos. En los pacientes de esta serie las regiones más afectadas fueron las localizaciones típicas de diencéfalo y cuerpos mamilares (7) y la sustancia gris periacueductal (6), seguidas de las localizaciones atípicas de corteza (3) y cerebelo (1). En estas últimas, las alteraciones atípicas se asociaban también a alteración en las 3 localizaciones típicas. La RM parece ser más sensible para detectar lesiones de EW en no alcohólicos que en alcohólicos. En un estudio retrospectivo en pacientes alcohólicos la sensibilidad y la especificidad fueron del 53 y el 93%, con un valor predictivo positivo de 89%12. Datos agrupados de diversos estudios muestran que la RM convencional permitió detectar cambios en dos tercios de los sujetos alcohólicos con EW, sin que las imágenes FLAIR y DWI aportaran mayor información. En cambio, en pacientes no alcohólicos la RM detectó lesiones hasta en un 97% en DWI, un 99% en RM convencional y un 100% en FLAIR2. La alteración de señal en T2 desaparece en las primeras 48h tras la administración de tiamina13.
La atrofia de los cuerpos mamilares es un hallazgo anatomopatológico muy específico en la EW crónica y en el síndrome de Korsakoff y se halla presente hasta en el 80% de los alcohólicos con historia de EW14,15. Puede detectarse ya una semana tras el inicio de la EW13. En cambio, en la EW no alcohólica no se ha hallado atrofia de los cuerpos mamilares, por tratarse de un déficit agudo11. A pesar de que no está descrito en la literatura, probablemente por el escaso número de pacientes, hay que destacar que en dos de los pacientes de esta serie apareció una atrofia de los cuerpos mamilares en la RM de control practicada pocos días después del tratamiento, y que no estaba presente en la RM inicial. Ello indica que la atrofia de los cuerpos mamilares no es un hallazgo exclusivo de la EW alcohólica y que puede desarrollarse en poco tiempo.
En pacientes alcohólicos con EW, lo habitual es que persistan déficits residuales3. Las alteraciones oculomotoras suelen recuperarse en horas tras administrar tiamina, pero el nistagmus persiste en el 60% de los casos. La ataxia se recupera sólo en un 40% de los pacientes y más de la mitad de los pacientes permanecen con un trastorno de la marcha residual. La encefalopatía aguda se resuelve lentamente, pero permanece un déficit de aprendizaje y memoria reciente (psicosis de Korsakoff), que sólo se resuelve en un 20%.
En todos los pacientes de esta serie excepto uno la causa de la EW fueron los vómitos persistentes de diferentes causas, principalmente gastrointestinales, por lo que el mecanismo debió ser un descenso de la absorción de tiamina. En ausencia de tiamina, la reserva corporal se agota en 2-3 semanas, afectando a las regiones cerebrales más vulnerables, y a partir de las 3 semanas disminuyen los niveles plasmáticos4. Sin embargo, esta reserva puede ser especialmente baja en algunos individuos o consumirse rápidamente, como en el caso del paciente 2, que desarrolló un cuadro de EW tras sólo 5 días de vómitos.
Probablemente, algunas personas que genéticamente presentan una menor actividad trancetolasa tienen un requerimiento mayor de tiamina y por ello tienen mayor predisposición a tener EW en situaciones de mayor demanda o menor absorción. Se ha descrito una mayor predisposición genética en gemelos idénticos9; también se ha descrito una afinidad alterada de la enzima transcetolasa por la tiamina16 y también se han detectado variantes fenotípicas en el gen transportador de la tiamina17. Es fundamental iniciar el tratamiento cuanto antes, pues el retraso puede dar lugar a mayores secuelas o a mayor daño irreversible. Ello queda reflejado en el hecho de que los 3 pacientes con secuelas graves son los que tuvieron un retraso diagnóstico de 18 o más días, mientras que los pacientes con secuelas leves son los que se diagnosticaron antes de 18 días. El tratamiento con tiamina se administró en el momento en que se sospechó EW. El retraso en el diagnóstico se debe a que al inicio los pacientes suelen presentar sólo uno o dos de los síntomas propios de la EW, que además son inespecíficos y que podrían estar relacionados con la patología de base, y muchas veces no se sospecha la EW hasta que aparece la tríada clásica o se realiza la RM y la imagen es sugestiva. Por ello hay que insistir en aumentar el grado de sospecha en pacientes de riesgo.
En conclusión, en pacientes no alcohólicos con EW es muy frecuente la presencia de antecedentes gastrointestinales que podrían condicionar una menor absorción de tiamina, lo que sería un factor fisiopatogénico en pacientes con susceptibilidad genética. Mientras que los niveles de tiamina pueden ser normales en muchos casos, la RM casi siempre muestra alteración de señal en localizaciones típicas, siendo más rentable para el diagnóstico. El retraso en el diagnóstico y, por tanto, en el tratamiento puede condicionar un peor pronóstico.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.