El síndrome de buried bumper (enterramiento del tope interno) es una complicación grave de la sonda de gastrostomía endoscópica percutánea (PEG) que presenta una prevalencia entre el 0,3 y el 2,4%1. Fue descrita por primera vez en 1988 por Shallman et al.2 y desde entonces se han publicado casos con diferentes tipos de PEG (de tracción, de balón y de botón)1.
Se han descrito numerosas técnicas endoscópicas para tratar esta complicación3–8, pero hasta la fecha no existe un algoritmo de tratamiento establecido.
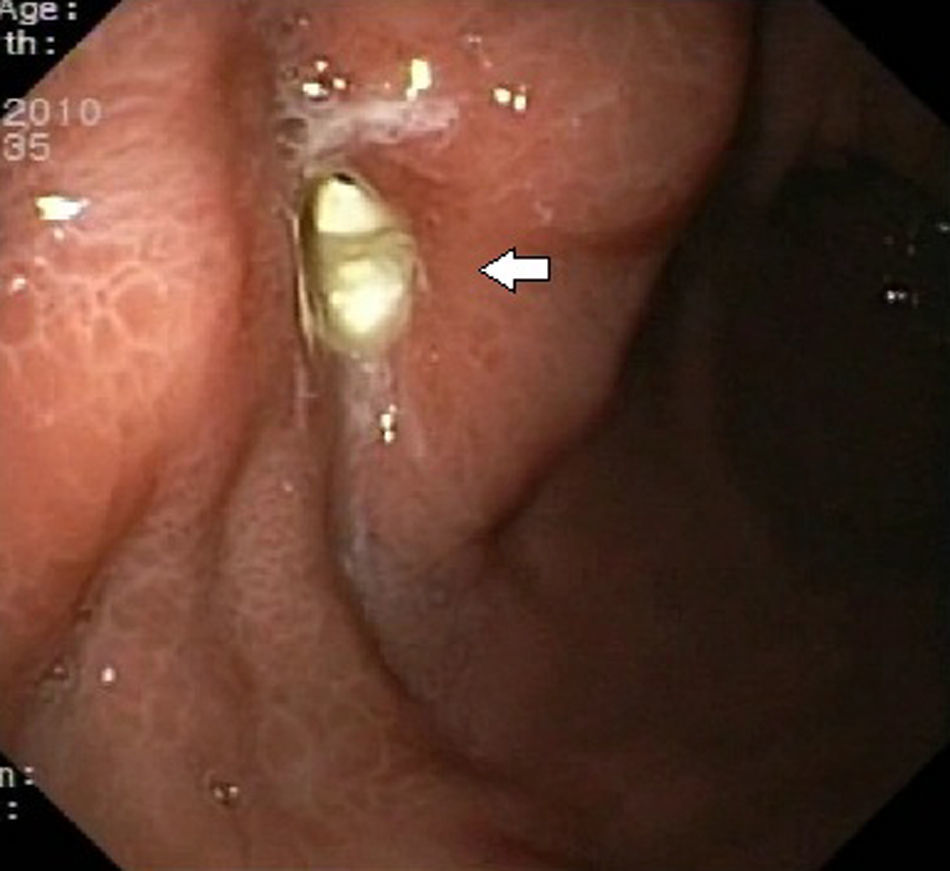
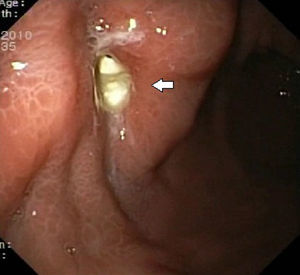
Presentamos el caso de una paciente de 77 años, portadora de PEG (Nestlé ∩ Nuport 22 F) desde hacía 5 meses por disfagia orofaríngea secundaria a intervención quirúrgica y tratamiento con radioterapia de carcinoma de base de lengua. Acudió al servicio de urgencias por dolor y enrojecimiento de la estoma, asociada a imposibilidad de movilización de la sonda. Se le realizó gastroscopia, donde se visualizó el tope interno de la PEG enterrado parcialmente en la pared gástrica (fig. 1), diagnosticándose de síndrome de buried bumper con migración parcial del tope interno (grado 1)9.
Se aprecia tope interno (flecha) parcialmente enterrado en la mucosa a nivel de cara anterior de cuerpo gástrico. Se clasificó como grado 1 según la clasificación propuesta por Orsi et al.9, cuyo tratamiento es endoscópico.
Para desimpactar el tope interno, combinamos 2 técnicas previamente descritas: técnica de Needle Knife, descrita por Ma et al.3 y la técnica de Push-pull T, descrita Boyd et al.6, aunque modificada.
El procedimiento se llevó a cabo con gastroscopio de 9mm de calibre y canal de trabajo de 2,8mm (Olympus, GIF-XQ260). Se utilizó propofol en la sedación de la paciente asistida por anestesista.
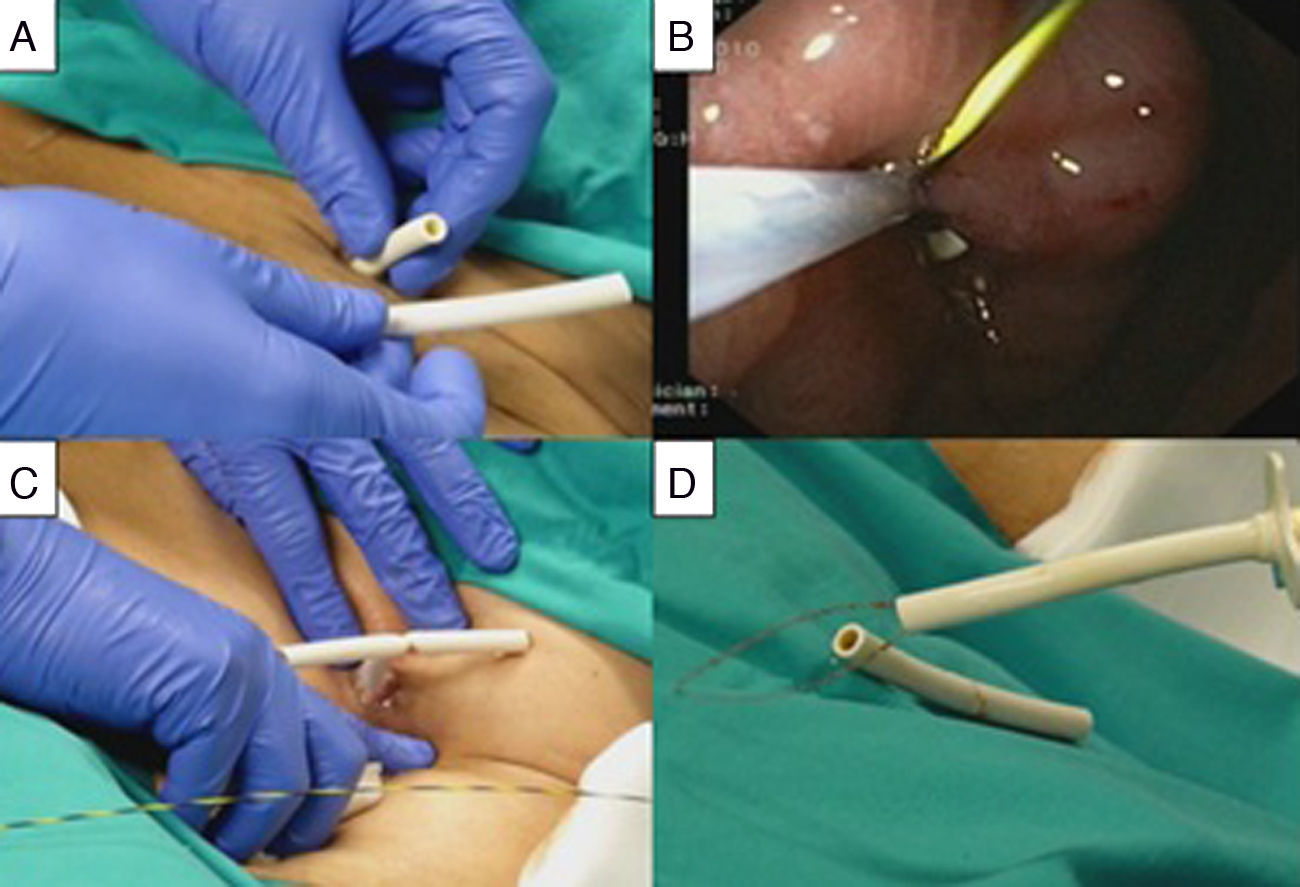
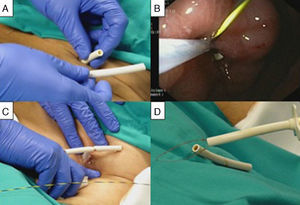
En primer lugar, con la técnica de Neddle Knife, realizada con esfinterótomo de aguja (Precutting knife KD-10Q-1 Olympus), se consiguió la exposición del tope interno de la PEG a la luz gástrica, realizando 4 incisiones radiales sobre los mamelones de mucosa gástrica partiendo de la porción de PEG visible. Posteriormente, se cortó la sonda de alimentación de la PEG dejando tan solo un tubo de 3cm de longitud desde el estoma. Se introdujo desde el exterior a través de la sonda, guía tutora de 0,035 pulgadas (Yadwire TM, Boston Scientific), que se enlazó desde el interior con asa de polipectomía (Disposable Electrosurgical Snare SD-21OU-25 Olympus). Traccionando de la guía, se extrajo el asa a través de la PEG y usando un fragmento de sonda de 5cm del extremo distal previamente cortado, se conformó una «T» lanzándolo con el asa de polipectomía que se encontraba en el interior de la PEG. Usando este dispositivo como apoyo, se traccionó suavemente desde el interior del estómago con control endoscópico hasta que se desimpactó el tope interno extrayendo todo el dispositivo a través de la boca (fig. 2).
Técnica Pull-T. A) Se corta la sonda de alimentación y se usan 5cm del extremo distal cortado para conformar el dispositivo de la «T». B) Se pasa una guía de 0,035 pulgadas a través de la PEG y se laza con asa de polipectomía desde el interior, para posteriormente extraer el asa a través de la PEG traccionando la guía desde el exterior. C) Se conforma la «T» y se tracciona desde el interior bajo control endoscópico para desimpactar el tope interno. D) Se desimpacta la PEG y se extrae el dispositivo completo a través de la cavidad oral en un solo tiempo.
La paciente no requirió la reimplantación de sistemas de alimentación ya que presentaba buena tolerancia oral en el momento del procedimiento. Le fue dada el alta tras 24 h de observación sin presentar complicaciones.
Con el uso de la técnica de Needle Knife se favorece la exposición del tope interno, de modo que se disminuye la resistencia que la pared gástrica ejerce sobre la PEG, lo que facilita el proceso de desimpactación. Boyd et al.6 proponen conformar el sistema de la «T» con un fragmento de 2cm del tubo previamente cortado y asegurarlo con una pinza de Kelly por un segundo operador que tracciona suavemente hacia dentro del estoma. Dicha pinza se llega a introducir en la cavidad gástrica, donde se libera antes de extraer todo el dispositivo. Dada nuestra experiencia, proponemos que cortando un extremo de 5cm, en vez de 2cm, se consigue una mayor estabilidad del sistema de la «T», evitando así, tanto el uso de la pinza de Kelly, que puede llegar a ser traumática en su paso a través del estoma hacia la cavidad gástrica, como la necesidad de un segundo operador. Proponemos denominar esta técnica Pull-T technique.
En conclusión, la técnica Pull-T, en combinación con la técnica de Needle Knife son 2 procedimientos endoscópicos complementarios en el tratamiento del síndrome de buried bumper con migración parcial del tope interno.
Esta modificación de la técnica Push-pull T, se presenta como una alternativa sencilla y con escaso riesgo de complicaciones, por lo que deberá ser evaluada en un futuro sobre un mayor número de pacientes, para así contrastar sus resultados.