Actualmente existe una gran evidencia de que el tratamiento endoscópico del esófago de Barrett (EB) y las neoplasias relacionadas es seguro, eficaz y debe considerarse de elección sobre la esofagectomía en pacientes seleccionados. Dentro de las nuevas técnicas endoscópicas, la radiofrecuencia es la de aparición más reciente. Por su sencillez, eficacia y pocas complicaciones es una técnica que puede llegar a cambiar el manejo de los pacientes con EB ya que ha demostrado ser efectiva no sólo para el tratamiento de la displasia sino también para la erradicación completa de la metaplasia intestinal.
Currently, there is ample evidence that endoscopic treatment of Barrett's esophagus (BE) and related neoplasms is safe and effective, suggesting that this approach should be preferred to esophagectomy in selected patients. Among new endoscopic tools, radiofrequency ablation is the latest to be developed. Due to its simplicity, effectiveness and safety, this technique may change the management of patients with BE since it appears to be effective not only in removing dysplasia but also in completely eradicating all Barrett's mucosa in most treated patients.
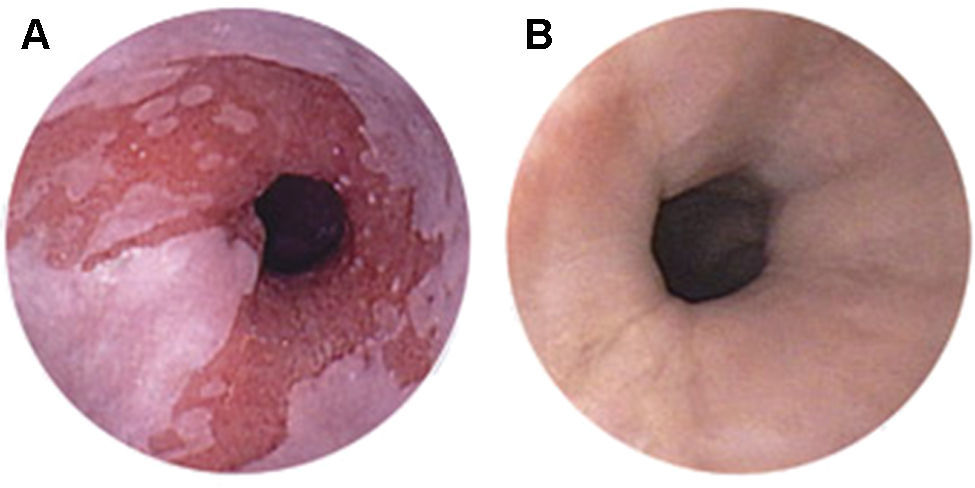
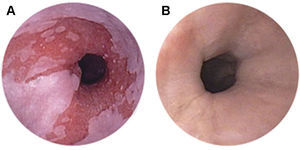
El esófago de Barrett (EB) es una entidad premaligna cuyo riesgo global de transformación a carcinoma esofágico invasivo se estima entre un 0,5 a 1% por año1. El EB se define como la presencia de epitelio con metaplasia intestinal en sustitución del epitelio escamoso normal del esófago, siendo por lo tanto el diagnóstico histológico a través de las biopsias obtenidas por endoscopia2 (fig. 1). La prevalencia del EB en estudios poblacionales es de 1,6%3 y su aparición está relacionada con la enfermedad por reflujo gastroesofágico, de tal manera que el 8-20% de los pacientes con reflujo gastroesofágico crónico presentan EB4,5. El EB ha sido reportado entre el 0,45 y el 2,2% de los pacientes que se realizan una endoscopia digestiva alta y en más del 12% si la indicación es por síntomas de reflujo6,7. En ciertas regiones de España se ha detectado un aumento progresivo y sostenido en el diagnóstico de EB8, siendo esta tendencia similar a la observada en Estados Unidos y otros países occidentales, donde el diagnóstico de adenocarcinoma esofágico y EB ha aumentado más de 6 veces su frecuencia en los últimos 25 años8,9.
La secuencia de los cambios histológicos en la progresión a malignidad del EB (displasia de bajo grado [DBG], displasia de alto grado [DAG] y adenocarcinoma) es bien conocida10,11. Cuando se detecta la presencia de DAG, el riesgo de transformación maligna es de alrededor de 16 a 59% en 5 años. Contrariamente, el riesgo de progresión a cáncer del EB sin displasia es del 0,5% por año12,13. La detección precoz de malignidad es deseable ya que las posibilidades de curación del adenocarcinoma de esófago se encuentran limitadas a la resección completa del tumor en estadios iniciales14. Por este motivo, los pacientes con EB son controlados periódicamente con endoscopia y obtención de biopsias con el objetivo de detectar la transformación maligna en fases precoces1.
En los últimos 10 años se ha producido un gran avance en el diagnóstico, estadificación y tratamiento endoscópicos del EB. Actualmente existe una gran evidencia de que el tratamiento endoscópico del EB y las neoplasias relacionadas es seguro, eficaz y debe considerarse de elección en pacientes seleccionados15,16. En general, las técnicas ablativas permiten la eliminación completa de toda la mucosa de Barrett con riesgo de degeneración y, por tanto, reducen el riesgo de recidiva local y de lesiones metacrónicas17,18. Sin embargo, cuando se realiza resección endoscópica de todo el EB la incidencia de complicaciones como la estenosis es muy elevada (hasta el 75%)19. El tratamiento fotodinámico y el APC también se asocian a una elevada tasa de estenosis además de no conseguir eliminar todo el EB con mucha frecuencia20–24. La ablación por radiofrecuencia (RFA) es una técnica endoscópica de aparición reciente que ha demostrado una gran eficacia en el tratamiento del EB con y sin displasia y es el objeto de esta revisión.
Descripción de la técnica de radiofrecuenciaLa RFA es una técnica ablativa basada en la lesión térmica por calor de los tejidos. En la tabla 1 se describen las diferentes técnicas ablativas utilizadas hasta la actualidad.
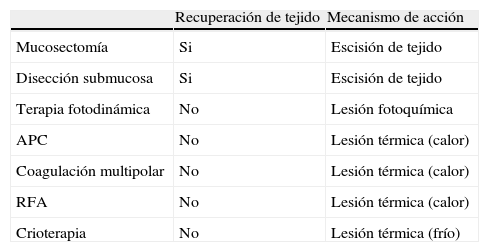
Técnicas ablativas del esófago de Barrett
| Recuperación de tejido | Mecanismo de acción | |
| Mucosectomía | Si | Escisión de tejido |
| Disección submucosa | Si | Escisión de tejido |
| Terapia fotodinámica | No | Lesión fotoquímica |
| APC | No | Lesión térmica (calor) |
| Coagulación multipolar | No | Lesión térmica (calor) |
| RFA | No | Lesión térmica (calor) |
| Crioterapia | No | Lesión térmica (frío) |
APC: argon plasma coagulation; RFA: radiofrecuencia.
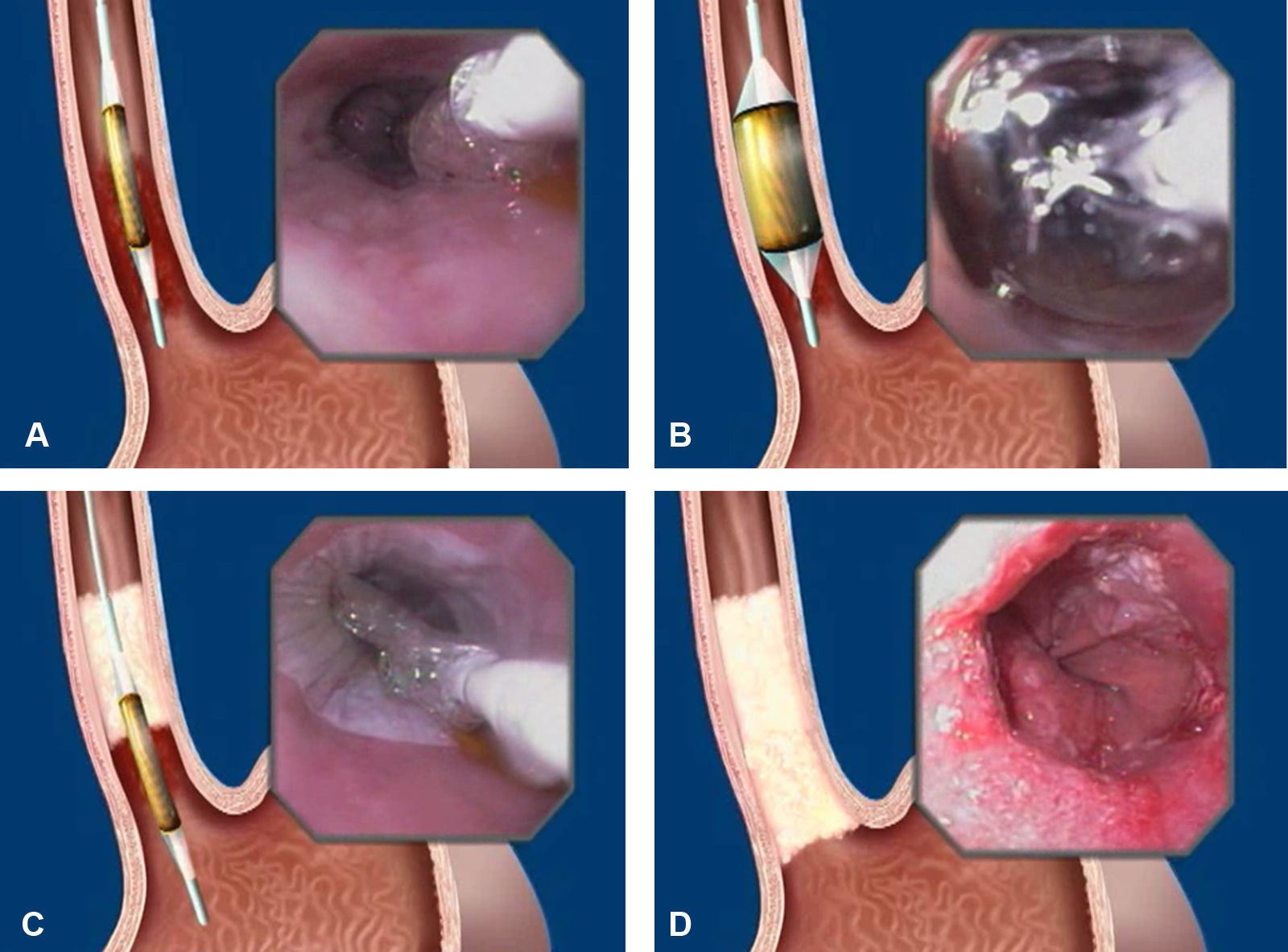
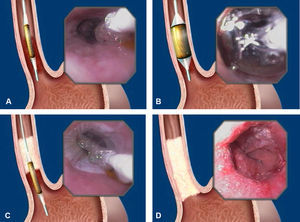
El sistema HALO (BÂRRX Medical, Inc., Sunnyvale, CA) consta de 2 sistemas de ablación diferentes: el HALO360 para la RFA circunferencial y el HALO90 para la RFA focal (bien para tratamiento primario de segmentos cortos de EB o secundario de lesiones focales residuales) (fig. 2). El catéter de ablación HALO360 consta de un generador de energía y un electrodo bipolar de 3cm de longitud que se localiza en la superficie externa de un balón con 5 posibles diámetros (22, 25, 28, 31 y 34mm). El catéter de ablación se hincha con ayuda de un pedal y al mismo tiempo se libera la radiofrecuencia por el electrodo (fig. 3). Para la ablación circunferencial, 2 aplicaciones de radiofrecuencia a 10-12J/cm2 y 40W/cm2 son adecuadas para conseguir la ablación de todo el grosor de la mucosa.
Aspecto endoscópico de una ablación con el HALO360. A) El catéter HALO360 es introducido. B) El catéter HALO360 es hinchado y se produce la aplicación de energía. C) Después de la primera aplicación de energía se observa un coágulo blanquecino que recubre la zona tratada. D) La segunda ablación deja un área de color rojizo.
El HALO90 consiste en un electrodo con una superficie de 20 x 13mm que se monta sobre el extremo del endoscopio. Aunque inicialmente el generador de energía era diferente del catéter circunferencial, la última generación ha conseguido unificar ambos generadores en uno solo. La potencia que se aconseja con este catéter son 2 aplicaciones de 12-15J/cm2 y 40W/cm2.
Para los 2 tipos de catéteres, el generador de energía libera la radiofrecuencia con una densidad predeterminada con lo que se consigue una penetración uniforme en el tejido (1.000 micras) que no depende del operador. De esta forma se consigue una destrucción de toda la capa epitelial, lámina propia y parte de la muscularis mucosae, sin lesionar la submucosa25–27.
Después de 8 semanas puede volver a repetirse el tratamiento si quedan áreas residuales de epitelio columnar. Es muy importante el tratamiento con dosis adecuadas de inhibidores de la bomba de protones para evitar las molestias y facilitar la regeneración con epitelio escamoso. Síntomas como dolor torácico, dolor de garganta, odinofagia o disfagia y/o náuseas son frecuentes después del tratamiento pero mejoran progresivamente.
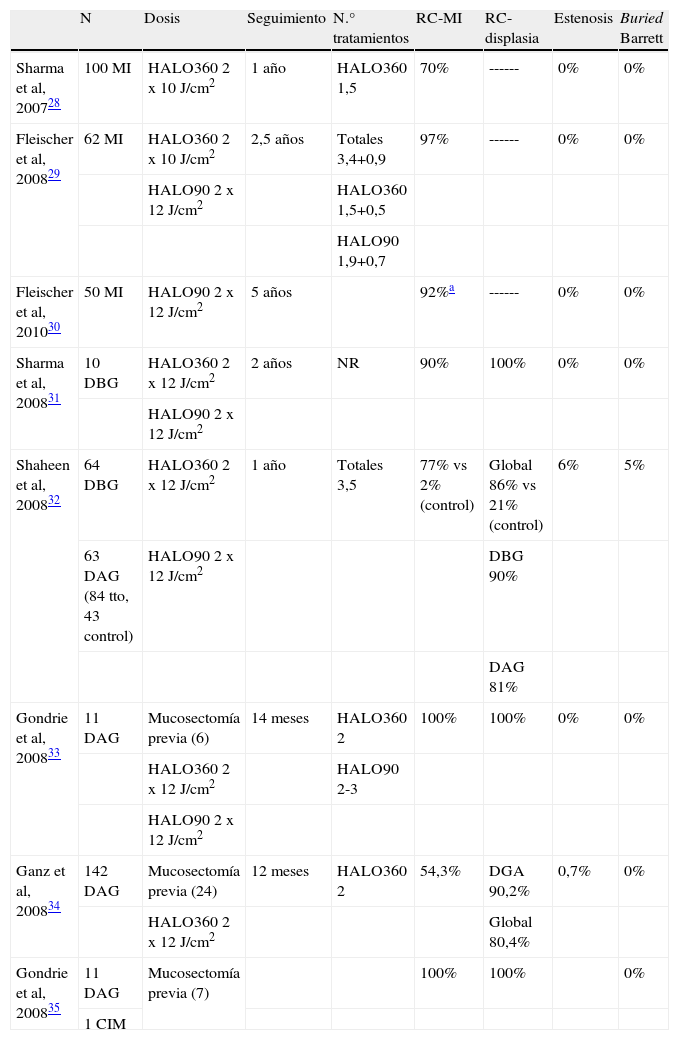
Resultados de los estudios con radiofrecuenciaEn los últimos 3 años han aparecido varios estudios que han evaluado la eficacia y seguridad del tratamiento con RFA en pacientes con EB. En el EB sin displasia, la eficacia de la RFA en la eliminación de la metaplasia intestinal (MI) oscila entre el 70-92% según que el seguimiento sea a uno o 5 años en un análisis por intención de tratamiento28–30 (tabla 2). Estos 3 estudios muestran los resultados de la misma cohorte de pacientes (100 inicialmente) en diferentes momentos de su seguimiento. En 46 de los 50 pacientes seguidos durante 5 años y con persistencia de MI, la realización de una única sesión de RFA focal consiguió la erradicación de la MI.
Resumen de los resultados publicados con radiofrecuencia en esófago de Barrett y seguimiento mínimo de un año
| N | Dosis | Seguimiento | N.° tratamientos | RC-MI | RC-displasia | Estenosis | Buried Barrett | |
| Sharma et al, 200728 | 100 MI | HALO360 2 x 10 J/cm2 | 1 año | HALO360 1,5 | 70% | ------ | 0% | 0% |
| Fleischer et al, 200829 | 62 MI | HALO360 2 x 10 J/cm2 | 2,5 años | Totales 3,4+0,9 | 97% | ------ | 0% | 0% |
| HALO90 2 x 12 J/cm2 | HALO360 1,5+0,5 | |||||||
| HALO90 1,9+0,7 | ||||||||
| Fleischer et al, 201030 | 50 MI | HALO90 2 x 12 J/cm2 | 5 años | 92%a | ------ | 0% | 0% | |
| Sharma et al, 200831 | 10 DBG | HALO360 2 x 12 J/cm2 | 2 años | NR | 90% | 100% | 0% | 0% |
| HALO90 2 x 12 J/cm2 | ||||||||
| Shaheen et al, 200832 | 64 DBG | HALO360 2 x 12 J/cm2 | 1 año | Totales 3,5 | 77% vs 2% (control) | Global 86% vs 21% (control) | 6% | 5% |
| 63 DAG (84 tto, 43 control) | HALO90 2 x 12 J/cm2 | DBG 90% | ||||||
| DAG 81% | ||||||||
| Gondrie et al, 200833 | 11 DAG | Mucosectomía previa (6) | 14 meses | HALO360 2 | 100% | 100% | 0% | 0% |
| HALO360 2 x 12 J/cm2 | HALO90 2-3 | |||||||
| HALO90 2 x 12 J/cm2 | ||||||||
| Ganz et al, 200834 | 142 DAG | Mucosectomía previa (24) | 12 meses | HALO360 2 | 54,3% | DGA 90,2% | 0,7% | 0% |
| HALO360 2 x 12 J/cm2 | Global 80,4% | |||||||
| Gondrie et al, 200835 | 11 DAG | Mucosectomía previa (7) | 100% | 100% | 0% | |||
| 1 CIM |
CIM: carcinoma intramucoso; DAG: displasia de alto grado; DBG: displasia de bajo grado; MI: metaplasia intestinal; NR: no reportado; RC: respuesta completa.
En pacientes con EB y displasia los resultados de este tratamiento son también muy positivos31–34 (tabla 2). Shaheen et al32 han publicado recientemente un estudio multicéntrico aleatorizado con 127 pacientes, 64 con DBG y 63 con DAG. En un ratio 2:1 realizaron ablación con radiofrecuencia (84 pacientes y 43 controles) y observaron una respuesta completa de la MI a los 12 meses del tratamiento en el 77% de los pacientes tratados frente al 2,3% del grupo control (p<0,001). Los efectos secundarios que se presentaron fueron leves pero en 5 casos se produjo una estenosis esofágica que requirió dilatación endoscópica.
El estudio con mayor número de pacientes publicado hasta ahora es el de Ganz et al34. Se trata de un estudio multicéntrico realizado en 16 centros de Estados Unidos en el que incluyeron 142 pacientes con EB y DAG. En 24 casos se realizó una mucosectomía previa que demostró la existencia de un carcinoma intramucoso en 5. Después de la sesión inicial, se realizaron nuevas sesiones de ablación circunferencial cada 3 meses en caso de persistencia de EB. No se utilizó la ablación focal en ningún caso. El resultado del tratamiento, con una mediana de seguimiento de 12 meses fue de erradicación completa de la DAG en 90% y de la MI en 54%. En este estudio, un paciente presentó una estenosis asintomática que no requirió dilatación.
ConclusionesBasándonos en los resultados de los estudios publicados, el tratamiento ideal del EB con DAG y/o carcinoma intramucoso es la combinación de la resección endoscópica de las lesiones sobreelevadas y la radiofrecuencia para el resto del epitelio de Barrett. A pesar de la facilidad y seguridad del tratamiento, en el momento actual no existe ninguna evidencia para indicar el tratamiento con radiofrecuencia del EB con DBG ni en ausencia de displasia fuera de estudios controlados.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.