La profilaxis preexposición (PrEP) al VIH consiste en administrar fármacos antirretrovirales a personas negativas para el VIH con prácticas de riesgo. El objetivo del estudio fue describir las características de los serconvertores recientes al VIH para conocer el perfil de los candidatos a quienes proponer PrEP.
MétodosEstudio descriptivo de todos los pacientes diagnosticados de VIH durante 2014, con serología negativa documentada en los 12 meses previos. Se pasó un cuestionario estructurado para conocer características sociodemográficas, conductuales y clínicas, y se realizó despistaje de otras ITS.
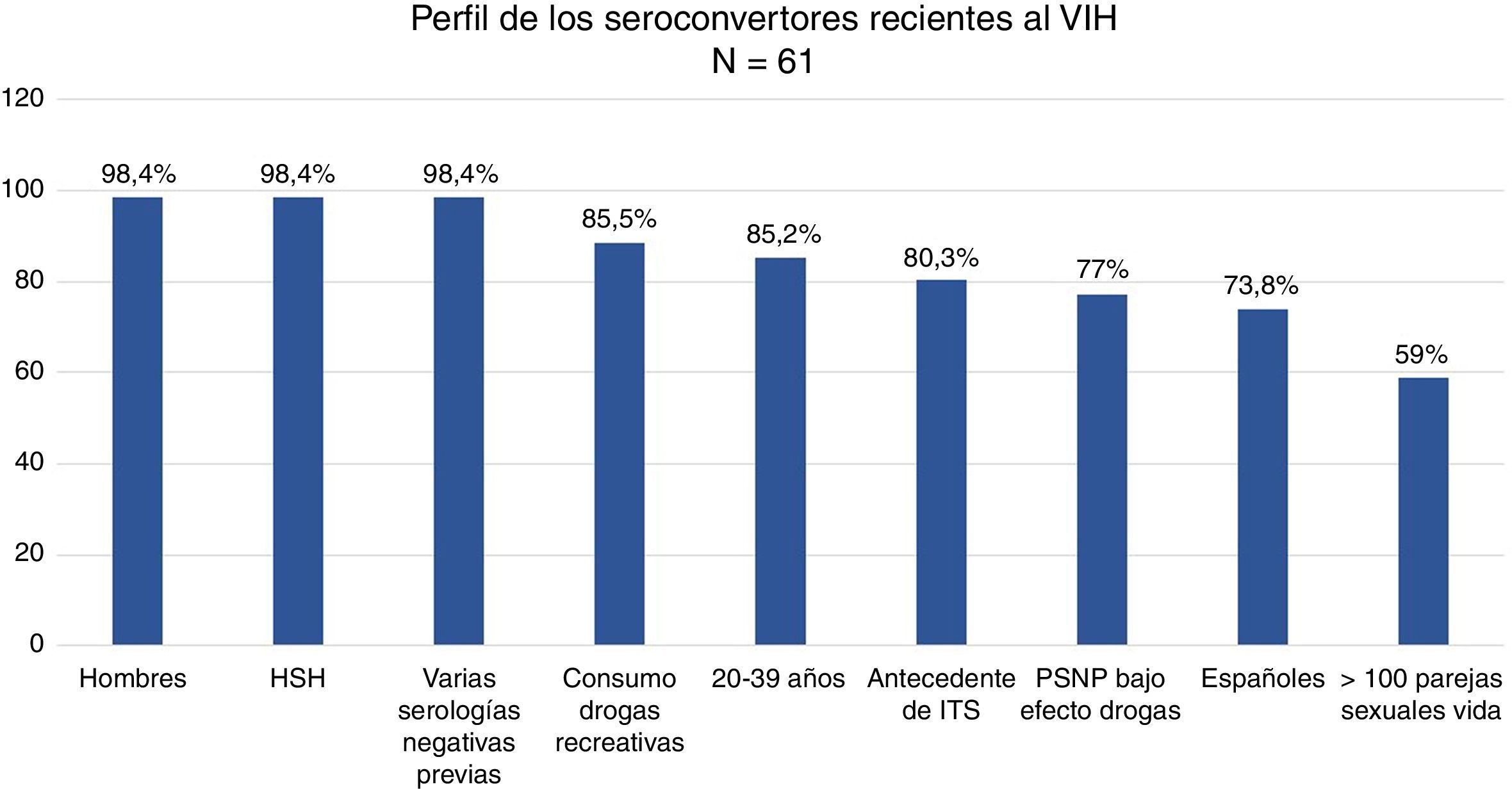
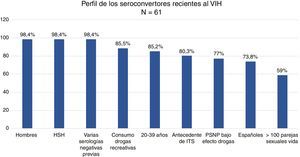
ResultadosEl 98,4% de los 61 seroconvertores recientes eran hombres que tenían sexo con hombres, de 20 a 39 años (88,5%), con antecedentes de ITS (80,3%) y múltiples parejas con las que mantenían sexo sin preservativo (82,7%), bajo el efecto de drogas recreativas (87%).
ConclusionesEvaluar el riesgo para el VIH de los pacientes seronegativos permite identificar a los candidatos idóneos a quienes proponer la PrEP.
HIV Pre-Exposure Prophylaxis (PrEP) consists of administering antiretroviral drugs to seronegative individuals with high risk practices. The aim of the study was to describe the characteristics of recent seroconverted HIV patients in order to determine the profile of the appropriate candidates for PrEP.
MethodsA descriptive study of all patients diagnosed with HIV infection in 2014, and who had achieved a documented negative serology over the previous 12 months. A specific form was completed to determine the sociodemographic, behavioural, and clinical features, with complementary tests being performed for other sexually transmitted infections.
ResultsAlmost all (98.4%) of the 61 recent seroconverted were men who have sex with men, and aged between 20 to 39 years (88.5%). They also had a background of sexually transmitted infections (80.3%), performed multiple and unprotected sexual practices (82.7%), and under the effect of recreational drugs (87%).
ConclusionsThe evaluation of the risk factors for HIV infection in seronegative patients should enable the appropriate candidates for PrEP to be identified.
La profilaxis preexposición (PrEP) al VIH es una nueva herramienta preventiva consistente en la administración de fármacos antirretrovirales a las personas negativas para el VIH (seronegativas) con prácticas de riesgo considerables, con el objetivo de reducir la probabilidad de adquirir la infección.
Varios ensayos clínicos aleatorizados, controlados con placebo, han confirmado que la PrEP oral diaria es segura y efectiva1. El tenofovir disoproxil fumarato (TDF) o TDF más emtricitabina (FTC), en pauta oral diaria, reduce significativamente la incidencia del VIH en todas las categorías de transmisión: hombres que mantienen sexo con hombres (HSH), personas transexuales, hombres y mujeres heterosexuales (HTX), parejas HTX serodiscordantes y usuarios de drogas inyectadas (UDI)2–4.
La FDA aprobó la indicación de PrEP con TDF/FTC en 20125. Los Centers for Disease Control and Prevention (CDC) han recomendado el uso diario de un comprimido coformulado con 300mg de TDF y 200mg FTC, por su rápida difusión y elevada concentración en el tracto rectal y genital6,7. El estudio PROUD8, realizado en 13 clínicas de infecciones de transmisión sexual (ITS) en Inglaterra, encontró la misma eficacia preventiva de la PrEP diaria que en el estudio IPERGAY9 con la pauta «a demanda» pre y poscoital. La efectividad de la PrEP guarda una estrecha correlación con el grado de adherencia a la misma2,9.
La OMS recomienda ofrecer la PrEP oral diaria a las personas con riesgo «sustancial» de adquirir la infección y que pertenezcan a grupos poblacionales con una incidencia del VIH superior al 3 por 100 personas-año, junto a otras medidas preventivas como la promoción del uso del preservativo, despistaje de otras ITS, acceso al diagnóstico precoz y tratamiento antirretroviral (TAR) universal. En estos grupos poblacionales se estima que la PrEP es coste-efectiva en comparación con el TAR de por vida10.
El seguimiento de los pacientes no infectados por el VIH con factores de riesgo para adquirir la infección permite identificar a las personas a las que ofrecer la PrEP.
El objetivo de nuestro estudio fue determinar las características sociodemográficas, hábitos conductuales e indicadores clínicos de los seroconvertores (SCV) recientes para conocer el perfil de los candidatos a la PrEP.
Material y métodosEn este estudio se considera SCV recientes a aquellas personas con una serología negativa documentada en los 12 meses previos al diagnóstico del VIH. En una clínica de ITS en Madrid en 2014 fueron diagnosticados de infección por el VIH 307 pacientes; de ellos 61 (19,9%) eran SCV recientes. Se realizó un estudio descriptivo de las características sociodemográficas, conductuales y clínicas de estos 61 SCV recientes. A todos se les pasó prospectivamente un cuestionario epidemiológico estructurado y validado con el objetivo de conocer sus datos sociodemográficos, prácticas sexuales, frecuencia en el uso del preservativo, antecedentes de ITS a lo largo de su vida sexual, serologías negativas previas del VIH, donaciones de sangre y hábitos tóxicos. Entre las pruebas complementarias se realizó un despistaje de otras ITS: sífilis (ELISA y TPPA), gonococia (tinción de Gram, cultivo en medio Thayer Martin y PCR), infección por Chlamydia trachomatis y herpes genital (PCR) y anti-VHC (ELISA).
El análisis estadístico se realizó mediante SPSS PASW stadistic 18.0.
ResultadosEl 98,4% de los SCV recientes tenían más de una prueba negativa realizada a lo largo de su vida: el 50% entre 2-5, el 46,7% entre 6-15 y el 3,3% más de 15. El 23% de los pacientes (n=14) había realizado donaciones de sangre. El 9,8% (n=6) de los SCV recientes había recibido en alguna ocasión profilaxis postexposición (PPE).
El 98,4% (n=60) eran hombres. El 85,2% tenía entre 20 y 39 años y el 11,5% entre 40 y 49 años (rango: 17-59 años).
El 73,8% (n=45) eran españoles y el 19,7% (N=12) latinoamericanos, 3 europeos y un estadounidense. El 100% de los pacientes refería haberse infectado en España.
El 98,4% (n=60) eran HSH, 3 de ellos trabajadores del sexo, y una mujer HTX. Ninguno era UDI. El 59% de los pacientes refería más de 100 parejas sexuales en su vida, y de ellos el 36,1% (n=13) más de 500.
El 89,3% mantenía sexo anal sin preservativo con las parejas estables y el 76% con parejas sexuales esporádicas. Tan solo un paciente utilizaba preservativo en el sexo oral. El 9,8% (n=6) de los SCV practicaba fisting anal.
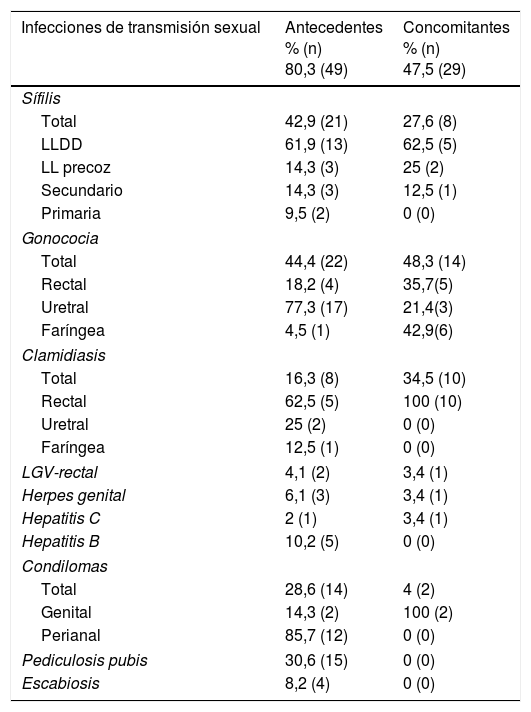
El 80,3% (n=49) tenía antecedentes de ITS y el 47,5% (n=29) otras ITS concomitantes al diagnóstico del VIH (tabla 1).
Antecedentes de infecciones de transmisión sexual e infecciones de transmisión sexual concomitantes al diagnóstico del VIH de los seroconvertores recientes
| Infecciones de transmisión sexual | Antecedentes % (n) 80,3 (49) | Concomitantes % (n) 47,5 (29) |
|---|---|---|
| Sífilis | ||
| Total | 42,9 (21) | 27,6 (8) |
| LLDD | 61,9 (13) | 62,5 (5) |
| LL precoz | 14,3 (3) | 25 (2) |
| Secundario | 14,3 (3) | 12,5 (1) |
| Primaria | 9,5 (2) | 0 (0) |
| Gonococia | ||
| Total | 44,4 (22) | 48,3 (14) |
| Rectal | 18,2 (4) | 35,7(5) |
| Uretral | 77,3 (17) | 21,4(3) |
| Faríngea | 4,5 (1) | 42,9(6) |
| Clamidiasis | ||
| Total | 16,3 (8) | 34,5 (10) |
| Rectal | 62,5 (5) | 100 (10) |
| Uretral | 25 (2) | 0 (0) |
| Faríngea | 12,5 (1) | 0 (0) |
| LGV-rectal | 4,1 (2) | 3,4 (1) |
| Herpes genital | 6,1 (3) | 3,4 (1) |
| Hepatitis C | 2 (1) | 3,4 (1) |
| Hepatitis B | 10,2 (5) | 0 (0) |
| Condilomas | ||
| Total | 28,6 (14) | 4 (2) |
| Genital | 14,3 (2) | 100 (2) |
| Perianal | 85,7 (12) | 0 (0) |
| Pediculosis pubis | 30,6 (15) | 0 (0) |
| Escabiosis | 8,2 (4) | 0 (0) |
LLDD: lúes latente duración desconocida.
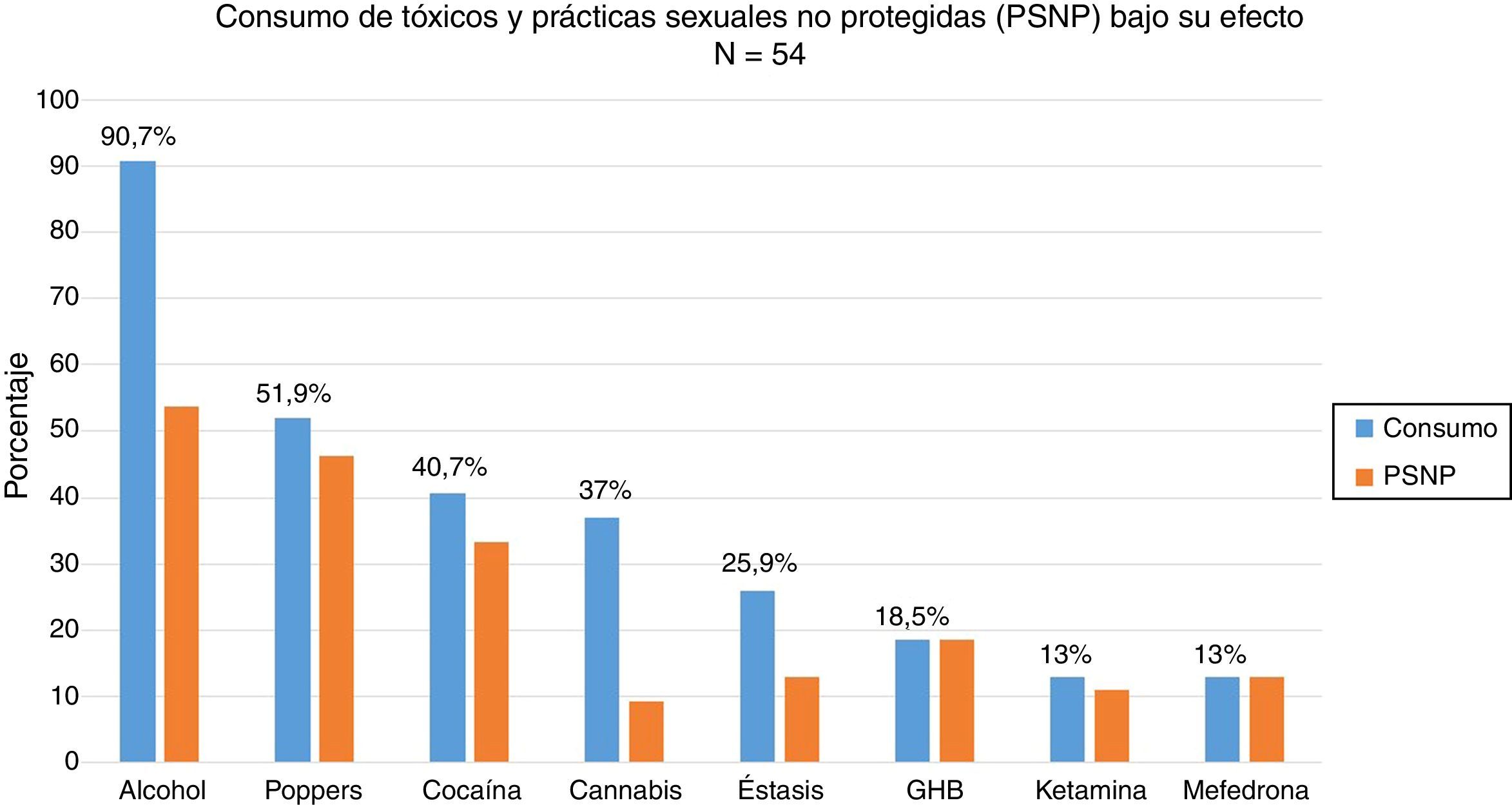
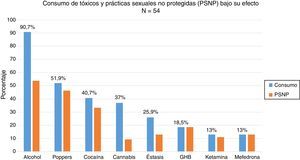
El 88,5% (n=54) había consumido drogas recreativas en el último año y, de ellos, el 87% (n=47) había mantenido prácticas sexuales no protegidas bajo el efecto de dichas sustancias. Las drogas más empleadas en orden de frecuencia fueron: alcohol «en exceso» (90,7%), poppers (51,9%), cocaína (40,7%), cannabis (37%), éxtasis (25,9%), ácido gammahidroxibutírico (18,5%), ketamina (13%) y mefedrona (13%). Las drogas que mayor asociación tuvieron con mantener prácticas sexuales no protegidas fueron: mefedrona (100%), ácido gammahidroxibutírico (100%), poppers (96,3%), ketamina (85,7%), cocaína (77,3%), alcohol «en exceso» (65,9%) y éxtasis (53,8%) (fig. 1). Entre los consumidores de drogas recreativas el 38,8% compartía los utensilios para esnifar.
DiscusiónSegún las guías de los CDC los candidatos a la PrEP serían HSH y HTX seronegativos, con pareja positiva para el VIH, ITS bacteriana en los últimos 6 meses, múltiples parejas sexuales, no uso sistemático del preservativo y trabajadores del sexo. También los UDI y personas transexuales con prácticas de riesgo6. En nuestro estudio el perfil de los SCV recientes coincide con el indicado por los CDC como candidatos a la PrEP. Además de estos marcadores se tuvieron en cuenta otros, como el número de serologías negativas previas o las prácticas sexuales sin preservativo bajo el efecto de drogas recreativas que también podrían ayudar a identificar a los candidatos con mayor riesgo de adquirir la infección por el VIH.
Un estudio publicado en 2015 estima que en EE. UU. estaría indicada la PrEP aproximadamente en 1.232.000 personas adultas: el 24,7% de los HSH (492.000 personas), el 18,5% de los UDI (115.000 personas) y el 0,4% de los HTX (468.000 personas). Los criterios utilizados para efectuar esta estimación entre los HSH adultos, seronegativos y sexualmente activos fueron: no uso sistemático del preservativo, antecedentes de ITS en los últimos 12 meses y relaciones sexuales sin preservativo con una pareja con serología del VIH desconocida11. El 89,3% de los pacientes de nuestro estudio mantenían sexo anal sin preservativo con su pareja estable y el 76% con los contactos ocasionales. El 80,3% tenía antecedente de ITS, marcador objetivo del riesgo para la adquisición del VIH como concluye un estudio realizado en una clínica de ITS en Nueva York12.
En EE. UU. y España el alto porcentaje de HSH con indicación de la PrEP está relacionado con la elevada incidencia de nuevos diagnósticos del VIH en este colectivo. El grupo EPI-VIH, una red de 20 centros de diagnóstico de VIH/ITS a nivel nacional, realizó un estudio prospectivo de la prevalencia del VIH, donde se analizaron a 155.890 personas y se encontró que la prevalencia entre los HSH, en primera visita, aumentó desde el 7,4% hasta el 12,7% entre 2000-2010. En España la incidencia de nuevos diagnósticos del VIH en el periodo 2009-2014 descendió entre los HTX y los UDI, sin embargo, aumentó discretamente en los HSH españoles13. En una clínica de ITS de Madrid entre 6.437 HSH analizados, en primera consulta, la prevalencia del VIH aumentó desde el 12% en 2012 hasta el 14,8% en 2014 (p<0,001)14.
Ante esta situación epidemiológica parece necesario aplicar nuevas intervenciones preventivas adicionales como la PrEP. Un estudio británico publicado en enero de 2016 estimó que la implantación de la PrEP, junto al diagnóstico precoz y el acceso universal al TAR, reduciría a la mitad la incidencia del VIH entre los HSH en 202015.
Nuestro estudio se ha realizado en una clínica de ITS en Madrid, por lo que los datos podrían no ser extrapolables a otros dispositivos asistenciales ni a otras regiones geográficas.
Los HSH seronegativos al VIH entre 20 y 39 años, con varias pruebas negativas previas, con antecedentes de ITS, múltiples parejas sexuales y que mantienen relaciones sexuales sin preservativo, con frecuencia bajo el efecto del alcohol y otras drogas recreativas, son los candidatos idóneos a quienes ofrecer la PrEP como una medida preventiva adicional (fig. 2). Las clínicas de ITS pueden identificar y realizar el seguimiento de las personas VIH-negativas con riesgo elevado de adquirir el VIH y establecer un consejo preventivo individualizado. Por ello, son dispositivos idóneos para proponer y administrar la PrEP con el objetivo de evitar nuevas infecciones.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.