Las infecciones constituyen uno de los principales motivos de consulta en la medicina de urgencias, además de ser una de las principales causas de mortalidad en el mundo occidental. En los últimos años se han publicado numerosos trabajos que hacen referencia a la importancia de iniciar el tratamiento antibiótico de manera precoz en los servicios de urgencias. Sin embargo, este asunto ha levantado una enorme controversia debido a la existencia de algunos estudios contradictorios y a las implicaciones que puede tener esta medida de presión sobre la atención a los pacientes. La intención de esta revisión es poner de manifiesto las evidencias científicas publicadas a este respecto y generar en función de esta una serie de recomendaciones para mejorar el manejo inicial del paciente con una infección, cuestión de gran trascendencia para intentar disminuir la mortalidad en ciertas situaciones específicas
Infectious diseases, besides being a major cause of mortality in developing countries, are one of the main reasons for consultation in emergency medicine. In the last few years, there have been numerous published studies on the importance of starting antibiotic treatment at an early stage in the Emergency Department. However, this issue is of great controversy, owing to some contradictory studies as well as the implications this may have on the pressure of the patient care. This review is presents a summary of the scientific evidence published in this regard, and makes some recommendations based on this published evidence to improve the initial management of patients with an infection; a question of great importance as it can reduce mortality in some specific situations.
Alrededor del 10% de las asistencias que se efectúan en los servicios de urgencias hospitalarios (SUH) están relacionadas con procesos infecciosos1, y el SUH es el lugar en el que se realiza el diagnóstico y donde se inicia el tratamiento antibiótico (AB), mayoritariamente de manera empírica2. En los últimos años se han publicado numerosos trabajos que hablan de la importancia que tiene administrar el tratamiento AB de manera precoz tras la llegada de los pacientes al SUH y la toma inmediata de otras decisiones diagnóstico-terapéuticas, lo que repercute directamente en la supervivencia de los mismos, especialmente en pacientes con infección grave3-5 y enfermos con neumonía6,7 o meningitis8,9. Estos documentos y numerosos estudios han conducido a la inclusión en las guías clínicas de determinadas enfermedades infecciosas y en los pacientes más graves, con sepsis-shock séptico, la recomendación de administrar el tratamiento durante una ventana específica de tiempo. No obstante, también se han publicado artículos que podrían contradecir esta recomendación, por lo cual se ha suscitado una importante controversia a este respecto. En contra de la prescripción precoz del tratamiento AB, algunos autores postulan que esta podría provocar un aumento del número de tratamientos administrados sin un adecuado diagnóstico previo, lo cual puede conducir a un aumento del gasto sanitario por un uso excesivo y a un incremento en las resistencias provocado por una mala elección del AB. El proceso diagnóstico del paciente en el SUH puede requerir un tiempo mínimo para poder disponer del resultado de todos los estudios complementarios solicitados, lo cual puede retrasar la administración del AB fuera de la ventana de tiempo recomendado, o de lo contrario prescribirlo sin que el médico tenga todos los elementos de juicio necesarios para una adecuada selección del AB, hecho que puede ser vital para enfermos graves e inmunodeprimidos10. En estos, el tiempo en que se administra el AB no es igual de importante que en aquel paciente con una infección leve.
La intención de este manuscrito es poner de manifiesto las evidencias científicas que existen respecto a las ventajas e inconvenientes de la administración precoz de los antibióticos, así como de ofrecer una serie de recomendaciones en función de la situación clínica y de la propia naturaleza de la enfermedad infecciosa. Revisaremos aquellas situaciones en las que más evidencias se han encontrado para la instauración precoz del tratamiento AB, con el objetivo de continuar mejorando la actuación de los médicos en los procesos infecciosos dependientes del tiempo y minimizar los efectos adversos y los manejos inadecuados por demoras no justificables y evitables en los SUH11.
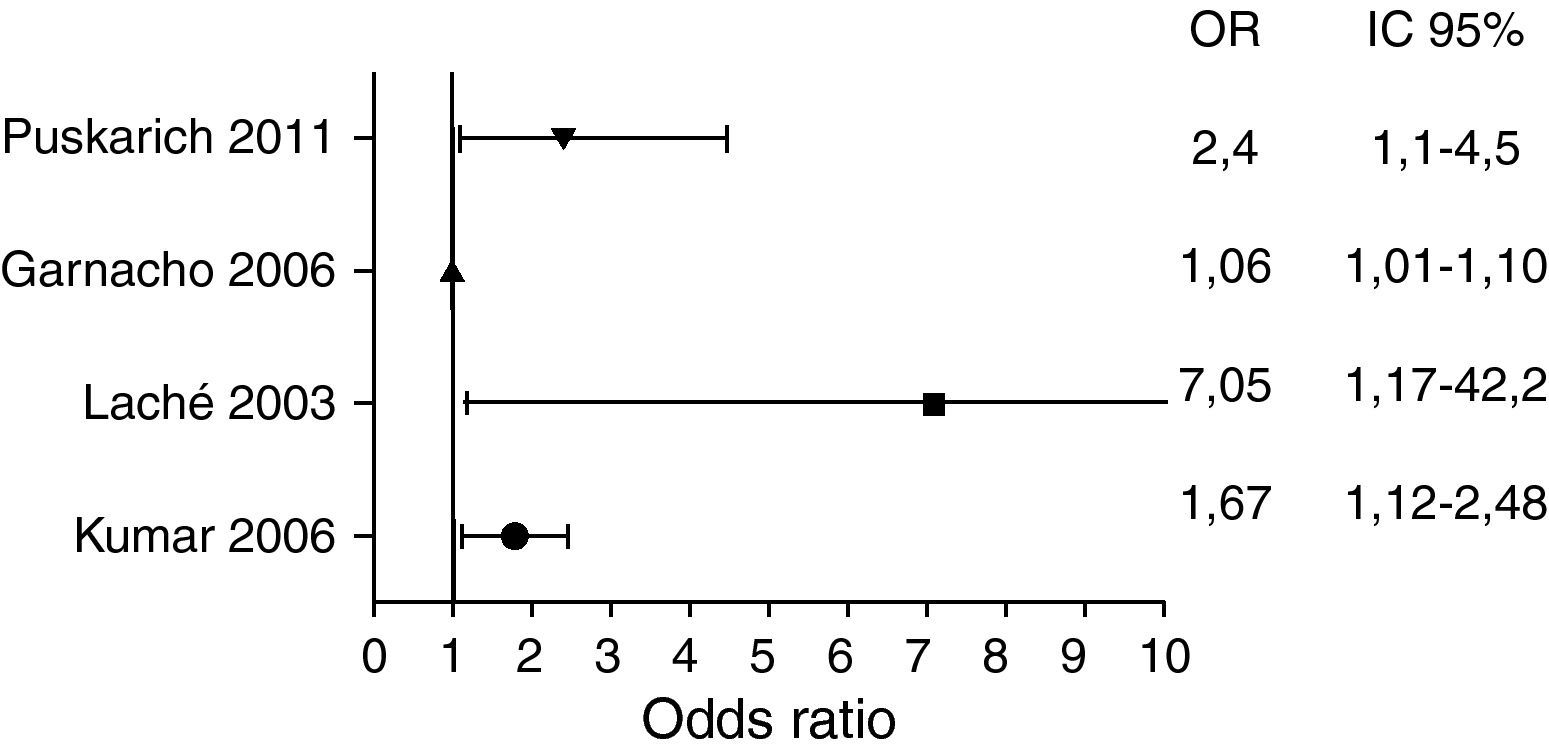
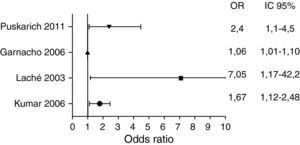
Sepsis-shock sépticoLa sepsis es la segunda causa de muerte entre los pacientes ingresados en la unidad de cuidados intensivos (UCI), está asociada a una mortalidad que oscila entre el 20 y el 50% y su incidencia ha ido en aumento en las últimas décadas12,13. Su incidencia en Europa se ha estimado en 90,4 casos por cada 100.000 habitantes14. El inicio precoz del tratamiento AB en pacientes con sepsis grave o shock séptico condiciona un aumento de la supervivencia, por lo que esta práctica está incluida en las principales guías de tratamiento en este perfil de pacientes4,5. Kumar et al.15. publicaron un estudio que incluyó a 14 UCI con el objetivo de valorar si el retraso en la administración de la primera dosis de AB desde el diagnóstico de shock influía en la mortalidad. El estudio incluyó, a través de una cohorte retrospectiva, a 2.731 pacientes y encontró una fuerte asociación entre el tiempo de inicio de AB y la supervivencia intrahospitalaria del paciente. La administración del AB en la primera hora tras la hipotensión se asoció a una supervivencia del 79,9%. Cada hora de retraso en la administración del AB, durante un periodo de estudio de 6h, se asociaba a un descenso en la supervivencia del 7,6% (tabla 1). En el análisis multivariante se observó que el tiempo de inicio del tratamiento AB fue el predictor de riesgo más fuertemente asociado al pronóstico vital del paciente. Las limitaciones de este estudio son las derivadas de tratarse de una cohorte retrospectiva y el hecho de que no se consideró el nivel de cuidados en función de la complejidad del hospital. Otro estudio retrospectivo de Laché et al.16 incluyeron, durante un periodo de 6años, a 88 pacientes con cáncer y shock séptico, y en el análisis multivariante observaron un aumento de mortalidad cuando la primera dosis de AB se retrasó más allá de 2h desde la detección del cuadro de shock séptico. Gaieski et al.17 incluyeron 261 pacientes, valorados en el SUH, y detectaron una disminución de mortalidad desde el 33,2 al 19,5% si los pacientes recibían el tratamiento AB en la primera hora desde su llegada al SUH. Los problemas de validez de estos estudios surgen de nuevo al tratarse de estudios retrospectivos que solo incluyen a un único centro en el análisis. No obstante, posteriores estudios prospectivos observacionales han documentado la relación entre el retraso en la administración del AB y la mortalidad en los pacientes18-20.
Mortalidad debida al retraso en la instauración del tratamiento antibiótico
| Retraso de la administración del antibióticos desde el inicio de la hipotensión | Mortalidad |
| 0-29 min | 17,3% |
| 30-59 min | 22,8% |
| 1-2 h | 29,5% |
| 6 h | 58% |
| 9-12 h | 74,6% |
Adaptado de Kumar et al.15.
A raíz del trabajo publicado por Rivers et al.21 se determinaron una serie de objetivos («paquetes de medidas») que hay que cumplir en las primeras 6h tras la detección de un paciente con sepsis grave en el SUH, fundamentalmente guiados por criterios hemodinámicos. Entre ellos se incluyó la necesidad de administrar un AB de manera precoz. La cumplimentación de todas las medidas propuestas conducía en su estudio a una disminución de la mortalidad. Sin embargo, posteriores publicaciones que han analizado estos objetivos de manera individualizada han determinado que el principal factor asociado a la supervivencia es la administración precoz del AB22,23.
Recientemente Puskarich et al.24 han publicado un estudio en el que se incluyeron 291 pacientes con shock séptico de 4 hospitales con el objeto de valorar la importancia del retraso del tratamiento AB y su influencia sobre la supervivencia. El estudio se llevó a cabo en los SUH y no pudieron encontrarse diferencias significativas entre el retraso del tratamiento AB una vez detectado el paciente con shock séptico. Sin embargo, encontró un incremento significativo de la mortalidad en los pacientes en los que se administró el tratamiento AB después de la detección del shock frente a aquellos en los que se administró antes de que el shock séptico fuera diagnosticado. Esta afirmación pone de manifiesto la importancia de detectar precozmente a los pacientes con sepsis o shock séptico a su llegada al SUH, incluso en la clasificación inicial o primera valoración del paciente, de manera que no se retrase la administración del tratamiento AB, independientemente de las condiciones de saturación u organización de los propios SUH25, que nunca pueden ser una excusa para priorizar al paciente con sepsis grave y shock séptico. La elevada mortalidad de los pacientes con sepsis y shock séptico, y su elevada prevalencia, hacen que se conviertan en una de las principales causas de mortalidad en el mundo occidental. Por lo tanto, en el SUH, al margen de una posible situación de masificación o colapso, este perfil de pacientes debe tener una prioridad máxima en nuestra atención, al igual que el síndrome coronario agudo, el ictus o el neumotórax a tensión, entre otros. En las figuras 1 y 2 podemos ver el odds ratio (OR) de los estudios mencionados.
Por tanto, aunque la recomendación de la administración precoz del AB se basó inicialmente en el resultado de estudios retrospectivos, con las limitaciones que esto supone, considerando el resultado similar obtenido en los estudios observacionales y el riesgo frente al beneficio en los pacientes con infecciones graves, se debe recomendar la administración del tratamiento AB de manera precoz en los pacientes con sepsis grave o shock séptico, siempre dentro de la primera hora tras la detección de la situación clínica. De hecho, este debe ser un objetivo terapéutico para todos los profesionales que atienden pacientes con estas características.
NeumoníaLa utilidad de la administración precoz del tratamiento AB en los pacientes con neumonía adquirida en la comunidad (NAC) es un tema ampliamente debatido en los últimos años y de enorme controversia. En un estudio de cohortes retrospectivo publicado a finales del siglo pasado se observó una reducción significativa de la mortalidad a los 30 días en los pacientes con NAC que requerían ingreso hospitalario en los que se administró el tratamiento AB dentro de las 8primeras horas. Y esta fue aún más marcada en el subgrupo de pacientes que no habían recibido antibióticos previos al ingreso hospitalario26. Posteriormente, otro estudio, también de cohortes retrospectivas, que evaluó los resultados de 18.209 pacientes de más de 65 años con NAC que requirieron ingreso hospitalario, mostró que la administración del AB dentro de las 4 primeras horas de la hospitalización redujo la mortalidad en el hospital, aunque la reducción absoluta fue del 0,6%. La mortalidad a los 30 días y la duración del ingreso también se redujeron significativamente (11,6 y 12,7%, respectivamente)27. También se observó una disminución en la estancia media, pero no en el reingreso. Ambos estudios condujeron a la recomendación de administrar el tratamiento AB antes de las 4h desde la llegada del paciente al SUH en los pacientes con diagnóstico de NAC, recomendación que fue incluida en alguna de las guías de NAC en los años posteriores28. Otros estudios de cohortes también concluyeron que la administración del AB precoz se asociaba a una reducción de mortalidad en pacientes con neumonía neumocócica, sin afectar al patrón de resistencias de los AB29, o a que su administración tardía condicionaba un incremento de la mortalidad, una estancia prolongada y una mayor incidencia de complicaciones, sobre todo en los casos de pacientes que llevaban más de 48h con fiebre30.
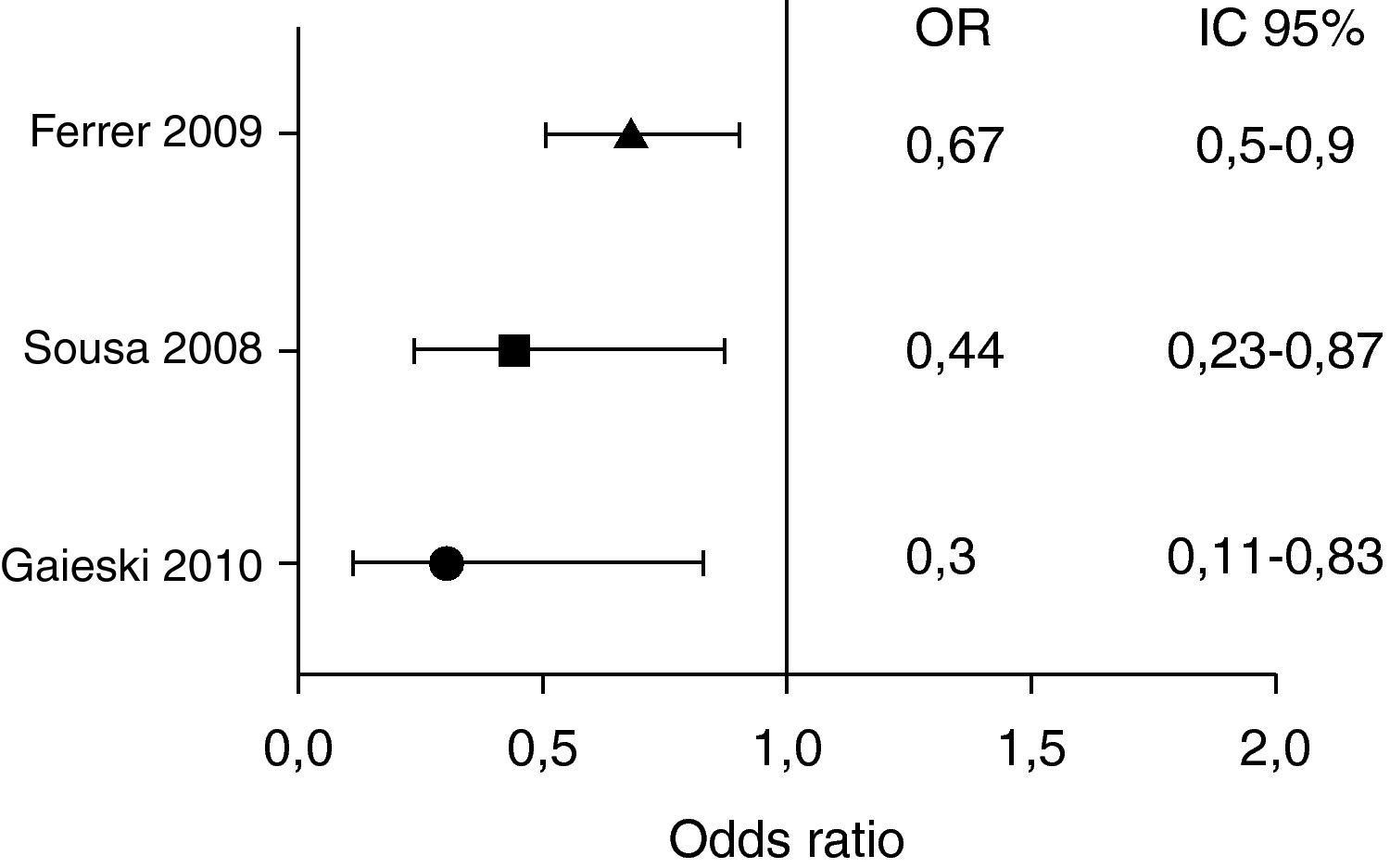
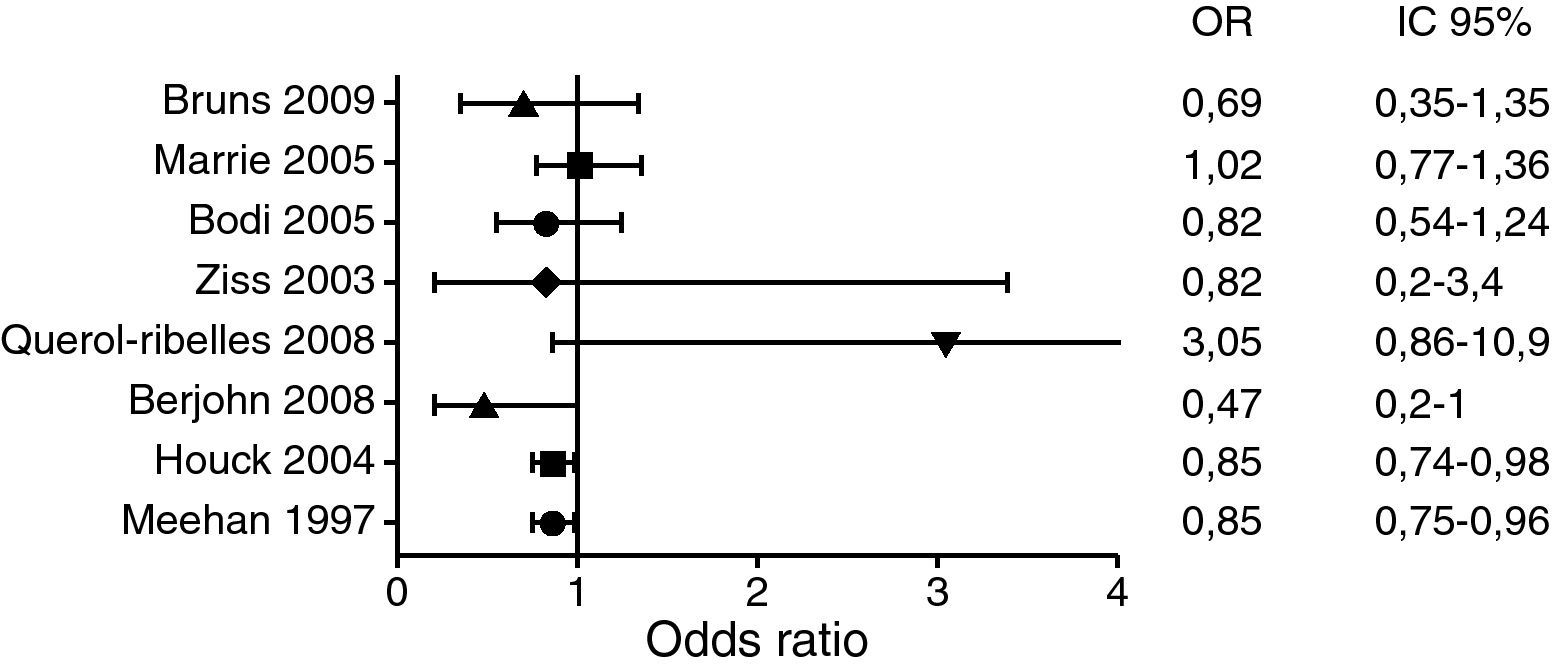
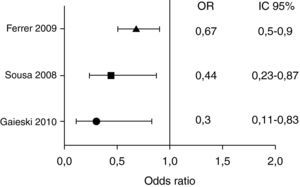
A pesar de lo expuesto previamente, existen otros estudios con objetivos similares y que contradicen los hallazgos de los estudios mencionados previamente31,32. Un estudio prospectivo, multicéntrico, con el objetivo de determinar los predictores de mortalidad durante el ingreso hospitalario en pacientes con NAC, no encontró relación entre la mortalidad precoz ni tardía y la hora de administración del AB33. En otro estudio prospectivo, en 150 pacientes mayores de 18 años con un pneumonia severity index (PSI)≥III, se observó que la administración de AB en NAC moderada-severa en las primeras 4h no disminuyó el ingreso en UCI o la mortalidad a los 3 días34. Se han publicado 2 revisiones sistemáticas para intentar aclarar la controversia existente sobre la validez del margen de tiempo de 4h para la administración del AB en el SUH. En la primera de ellas se evaluaron todos los artículos originales referentes a las variables pronósticas en NAC antes y después de utilizar el umbral de 4h y si la utilización de este umbral conllevaba un aumento del uso de los antibióticos en pacientes sin neumonía. Se llegó a la conclusión de que no existían suficientes evidencias para apoyar la utilización de este umbral de 4h. Además, se subrayó la existencia de estudios que demostraban un aumento en la utilización injustificada de AB35. En la otra revisión sistemática se seleccionaron 13 estudios observacionales, 4 de ellos prospectivos, que evaluaban los factores pronósticos en NAC. El OR para la mortalidad variaba ampliamente. En sus conclusiones se reflejaba que la evidencia de los estudios observacionales falla para confirmar el descenso de mortalidad con la administración precoz del AB en la NAC36. En la figura 3 se recogen los OR de los estudios mencionados.
Existe también un número importante de estudios que intentan aclarar las consecuencias de la administración precoz del AB a partir del aumento de prescripción o de aparición de resistencias. Un estudio de cohortes retrospectivas en 548 pacientes con NAC que requirieron ingreso en el hospital evaluó la precisión del diagnóstico en el SUH. El estudio mostró una reducción en la precisión en el diagnóstico cuando se actuaba de acuerdo con la recomendación de administrar tratamiento AB antes de las 4h en comparación a un tiempo más prolongado (8h), aunque el tiempo promedio de administración del tratamiento fue parecido en ambas situaciones. Los casos de morbimortalidad relacionados con un retraso en el diagnóstico fueron muy escasos para obtener una conclusión firme37. En un estudio previo de características similares se observaron resultados parecidos, concluyendo que el tratamiento sujeto a la recomendación de administrar antibióticos de forma precoz (4h) se asociaba a un uso inadecuado de los mismos, argumentando que aumentaba el diagnóstico erróneo de NAC y, por tanto, el error en la administración de AB38. Por lo tanto, es evidente que el fallo radica en un mal diagnóstico que se debe mejorar en los SUH para minimizar sus complicaciones y mejorar el manejo adecuado de los verdaderos casos de NAC39.
La recomendación de administrar antibióticos dentro de las primeras 4h desde la llegada del paciente al SUH es, como vemos, controvertida. Nadie puede argumentar en contra de la inherente lógica de comenzar el tratamiento AB lo antes posible en un paciente con neumonía bacteriana, pero se ha comentado que la presión ejercida para que este tratamiento sea administrado en las primeras 4h podría conllevar a una utilización inadecuada de antibióticos en pacientes que aún no han sido diagnosticados de NAC. En una enfermedad que típicamente comienza días antes de que el paciente llegue al hospital parece poco probable a priori que un retraso en la administración del tratamiento AB de unas pocas horas pueda asociarse a un aumento en la mortalidad. No obstante, aunque los síntomas y signos de la infección comiencen días antes, la decisión del enfermo de acudir al servicio de urgencias puede deberse a un empeoramiento clínico, que traduce un incremento de la carga bacteriana o de la inflamación subsiguiente, pudiendo provocar una disfunción orgánica que se manifiesta en un estado de sepsis grave o shock séptico. En este caso no estaría justificado demorar la administración del tratamiento AB.
Los estudios realizados para demostrar la utilidad o no de esta medida tienen varios problemas: el amplio margen observado en los resultados en cuanto al OR, la ausencia de aleatorización en los estudios prospectivos y el que la medida esté amparada básicamente en estudios retrospectivos. Un problema de consistencia en los resultados es que, en los 2 estudios retrospectivos en los que se fundamenta esta medida, se observa que los pacientes que recibieron el tratamiento AB en las primeras 2h tras su llegada al SUH hubo una peor evolución que en aquellos que lo recibieron 2-4h después. Ante la ausencia de ensayos clínicos controlados y aleatorizados es complicado asegurar la veracidad de los datos observados en los estudios retrospectivos. Ambos estudios, aunque con un elevado número de pacientes, tienen las limitaciones propias de los estudios retrospectivos basados en el análisis de historias clínicas, como son la evaluación de la gravedad de la enfermedad, la fiabilidad en cuanto al registro de la administración previa de antibióticos y el desconocimiento de la duración previa de los síntomas de neumonía, que constituyen variables relevantes que pueden modificar la trascendencia clínica que tiene la demora del tratamiento AB.
La decisión de administrar de manera precoz el tratamiento AB se basa únicamente en estudios retrospectivos, con los problemas de validez que estos tienen y cuyos resultados han sido cuestionados. Por ello y de hecho, en las últimas guías publicadas esta recomendación de ventana de tratamiento limitada ha desaparecido y se refuerza la idea de asegurar el diagnóstico de NAC y administrar el AB lo más precoz y adecuadamente posible en el SUH6,7,40. Además, la adopción de esta medida puede conllevar la priorización de pacientes con NAC sobre otros pacientes y la administración del tratamiento AB de manera innecesaria en pacientes que finalmente no son diagnosticados de este proceso, contribuyendo a un incremento en la utilización de AB, efectos adversos, resistencias y costes. Por otra parte, la ausencia de beneficio observada en los estudios prospectivos puede ser debida a no poseer la potencia adecuada para detectar estas diferencias en cuanto a mortalidad en los pacientes con administración precoz o tardía del tratamiento AB.
Por otra parte, no debemos olvidar que la NAC es la principal causa de sepsis-shock séptico en los SUH4,7,40. Debemos ser conscientes de que en esta situación la administración de AB de manera precoz sí estaría justificada, tal como hemos visto previamente, y no debe obviarse. Cuando los pacientes tienen una infección severa, se debe administrar el AB lo antes posible. Existen estudios prospectivos que evalúan esta necesidad en pacientes con NAC grave y que concuerdan con los datos observados en los estudios realizados en pacientes con infección grave41,42. En este sentido, Vallés et al.43 publican una serie de NAC ingresadas en la UCI con una elevada mortalidad que se relacionaba fundamentalmente con la presencia o no de shock séptico, con los antecedentes de patología pulmonar obstructiva crónica y con el aislamiento de microrganismos multirresistentes, independientemente del tiempo en que comenzaron los síntomas.
En conclusión, la medida de administrar tratamiento AB en las primeras 4h tras la llegada del paciente al hospital está basada en estudios observacionales, retrospectivos, y no se confirma en los estudios realizados posteriormente, resultando la calidad de la evidencia para la administración del tratamiento en las primeras 4h baja. Por tanto, aunque la administración de antibióticos a los pacientes con NAC en el SUH es un objetivo clínico lógico, no se ha demostrado que la administración prioritaria antes de las 4h desde la llegada del paciente a estos servicios sea útil para reducir la mortalidad. No debe recomendarse una ventana de tratamiento específica, aunque en buena lógica el tratamiento debe administrarse lo antes posible una vez confirmado el diagnóstico de NAC en el SUH y tomadas las decisiones de cuándo y dónde ingresar el paciente con NAC, lo que mejorará el manejo global de estos pacientes44. Por otra parte, sí debe recomendarse un tratamiento inmediato empírico en pacientes con neumonía grave o en situación de sepsis4,7,40, independientemente de cuándo comenzó la sintomatología.
MeningitisLa meningitis bacteriana aguda (MBA) provoca una elevada mortalidad y tiene la característica de tener una evolución rápidamente progresiva, por lo que es claramente una enfermedad dependiente del tiempo. El retraso en el diagnóstico y/o en el inicio del tratamiento está relacionado directamente con un aumento de la mortalidad9. Un estudio de cohortes retrospectivas encontró un aumento de mortalidad, en los 269 pacientes analizados, en relación con el retraso del inicio del tratamiento AB en los pacientes que presentaban una progresión de la sintomatología neurológica en el SUH45. El tiempo medio de administración del AB fue de 4h. Otro estudio retrospectivo, que incluía 123 casos de MBA, observó un aumento significativo de la mortalidad entre los pacientes a los que se administraba el tratamiento AB antes o después de las 6primeras horas tras su llegada al SUH46. En este mismo estudio se observó que ese retraso en el comienzo del tratamiento estaba en relación con 3factores: la no administración del tratamiento AB previo a la llegada del paciente cuando este venía trasferido de otro nivel asistencial, la espera en la realización de tomografía axial computarizada (TAC) craneal previa a la punción lumbar y la ausencia de los signos clínicos clásicos de MBA. Únicamente el 44% de los pacientes con MBA padecen la sintomatología clásica de esta infección9, lo cual dificulta el diagnóstico, y es el factor más importante asociado al retraso en el tratamiento. No obstante, los mayores retrasos en su administración están relacionados con la espera a la realización de una TAC craneal para abordar posteriormente la realización de una punción lumbar47. La instauración del tratamiento AB 1 o 2h antes de la obtención de la muestra de líquido cefalorraquídeo no disminuye la sensibilidad diagnóstica del cultivo del líquido, si este diagnóstico se hace en conjunción con la determinación de antígenos bacterianos y la obtención de hemocultivos48,49. Por tanto, la realización de una TAC y/o una punción lumbar no deben retrasar el inicio de la terapia AB. El retraso en la administración del AB también se asociada a un aumento de la mortalidad cuando el tiempo se mide desde el comienzo de los primeros síntomas o de la disminución del nivel de consciencia, y no solo desde la llegada al SUH8. Esto pone de manifiesto la necesidad de administrar el tratamiento lo antes posible una vez el paciente ha llegado al SUH. Existen en la literatura múltiples estudios observacionales que demuestran la importancia del tratamiento precoz en la MBA46,50-53, incluso la importancia de su administración antes de la llegada del paciente al hospital si esto es posible54. Un estudio publicado por Barquet et al.55 concluía no solo que la administración del tratamiento AB antes del ingreso del paciente conducía a un aumento de la mortalidad, sino que su administración previa era un factor protector de la aparición de secuelas posteriores.
El reto fundamental es establecer el tratamiento AB en el paciente que no se presenta con la sintomatología típica, que por otra parte es el más frecuente. Una revisión de la literatura publicada hace años concluyó que la asociación entre el retraso en la administración del AB y el pronóstico del paciente dependía fundamentalmente de la presentación clínica56. Este retraso no provocaría un peor pronóstico en pacientes considerados de bajo riesgo, es decir, los que se presentan con una clínica inespecífica. En este mismo estudio también se observó que cuando la presentación clínica era grave y rápidamente progresiva, el inicio precoz del AB no tenía influencia sobre el pronóstico del enfermo. Pines57 establece una división de los pacientes en función de una estratificación del riesgo. En los pacientes de alto riesgo —con alteración del nivel de consciencia, fiebre o rigidez de nuca— los antibióticos deberían administrarse antes de que se establezca el diagnóstico definitivo. Sin embargo, existe otro grupo de pacientes con baja sospecha de padecer MBA, pero que van a ser sometidos a diferentes estudios para descartar definitivamente el diagnóstico, en los cuales los datos acerca de la necesidad de establecer un tratamiento AB inmediato son menos concluyentes. Hoy en día la disponibilidad de estos estudios microbiológicos para el SUH cada día es mayor, y así también la ayuda para la realización de un correcto diagnóstico y tratamiento49,58.
En conclusión, la MBA es una entidad de elevada mortalidad y rápidamente progresiva, por lo que el diagnóstico precoz y el establecimiento de un tratamiento AB inmediato son fundamentales para mejorar el pronóstico, ya que se trata de una enfermedad rápidamente progresiva. La práctica clínica adecuada consiste en la extracción inmediata de los cultivos correspondientes y la administración de AB. No se debe diferir el inicio de la terapia por la realización de pruebas complementarias. En pacientes con bajo riesgo de MBA, el retraso del tratamiento no influye en la mortalidad del paciente, aunque debemos estar atentos al posible progreso de la sintomatología, en cuyo caso el tratamiento deberá administrarse inmediatamente.
Otras consideracionesAdemás de la precocidad en la instauración del tratamiento AB, existen otros aspectos importantes y vinculados con este a tener en cuenta al manejar el paciente con un proceso infeccioso que acude al SUH: el reconocimiento precoz del paciente con sepsis, el diagnóstico precoz del foco infeccioso y la adecuación del tratamiento AB.
Reconocimiento del paciente con sepsisLa definición consensuada de sepsis es sencilla: presencia de un síndrome de respuesta inflamatoria sistémica (SRIS) (temperatura >38 o <36°C, leucocitosis >12.000 o <4.000mm3, taquipnea >20rpm o taquicardia >90 lpm) en un paciente con infección. A priori parece sencillo detectar este paciente de manera precoz tras su llegada al SUH. Sin embargo, la realidad nos dice que esto no es así59. En ocasiones es debido a la dificultad para identificar que el paciente padezca una infección4. Esto es especialmente complicado en el paciente anciano, pero también ocurre en otros que acuden con síntomas poco claros e incluso sin fiebre, como pueden ser los pacientes inmunodeprimidos. La edad es un factor que por sí solo puede modificar la respuesta del huésped a la infección. Durante el proceso del envejecimiento se experimentan una serie de cambios fisiológicos en los signos vitales, en los aparatos cardiovascular y respiratorio y en el sistema inmunológico, entre otros. Así la infección en el paciente anciano se manifiesta de diferente forma, con una clínica más inespecífica, más larvada y con frecuencia con ausencias de signos que identifiquen adecuadamente el cuadro clínico y su gravedad. Esto dificulta tanto el diagnóstico de infección como la valoración del riesgo en el mismo. En este sentido, podrían ser de utilidad la determinación de la procalcitonina, que también se ha mostrado útil en el paciente anciano60. En otras ocasiones, la propia saturación del SUH dificulta la identificación de estos pacientes2. Como hemos explicado a lo largo del documento, es fundamental el inicio precoz del tratamiento, pero esto evidentemente no se puede realizar sin la identificación previa del paciente. En este sentido, se debe hacer un esfuerzo para lograrlo y se debe contar con el colectivo de enfermería, que habitualmente se ocupa de la clasificación de los pacientes a su llegada al SUH, para mejorar los porcentajes de identificación. Son fundamentales la sensibilización y la formación sobre la importancia del factor tiempo2,4 para generar automatismos de identificación y manejo inicial de los pacientes con SRIS/sepsis.
Importancia del diagnóstico precozEn ocasiones, la dificultad para la administración precoz del AB viene dada por la ausencia de un diagnóstico correcto. Hemos hablado previamente, en el caso de la MBA, que únicamente alrededor del 40% de los pacientes acude al SUH con los síntomas clásicos. Otras enfermedades pueden pasar desapercibidas en la valoración de los pacientes que acuden al SUH, debido a la dificultad de su diagnóstico. El retraso en su diagnóstico conlleva un retraso en la instauración del tratamiento adecuado y, por tanto, provoca un aumento de la mortalidad.
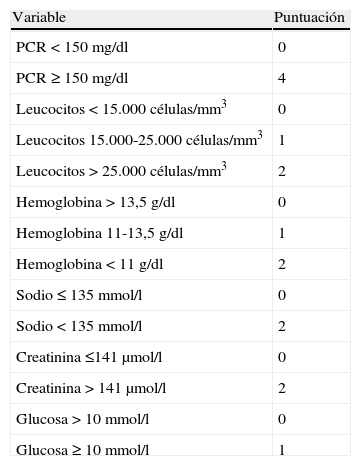
La fascitis necrosante, por ejemplo, tiene un curso clínico fulminante y rápidamente progresivo, condicionando una alta tasa de mortalidad. Es una infección poco común y a menudo de difícil diagnóstico en un estadio temprano, pero su pronóstico depende de su reconocimiento precoz para comenzar lo antes posible con un tratamiento que incluya un AB de amplio espectro y un agresivo desbridamiento quirúrgico. El retraso en el tratamiento condiciona un aumento de la mortalidad y una incidencia mayor de shock séptico y fallo renal61,62. El Laboratory Risk Indicator for Necrotizing Fasciitis (LRINEC) es una escala validada para el diagnóstico de infecciones complicadas de la piel y los tejidos blandos, y que puede ser útil para el diagnóstico de estos pacientes en los SUH63 (tabla 2). De la misma forma, en pacientes que acuden al SUH con otros cuadros infecciosos (con/sin bacteriemia), como endocarditis, endoftalmitis, peritonitis, monoartritis4,15,64,65, etc., la detección precoz y su diagnóstico son la llave de un tratamiento adecuado rápido del que dependa la vida o un órgano o sistema del paciente.
Escala Laboratory Risk Indicator for Necrotizing Fasciitis (LRINEC) para el diagnóstico de infección de piel y partes blandas
| Variable | Puntuación |
| PCR <150 mg/dl | 0 |
| PCR ≥150 mg/dl | 4 |
| Leucocitos <15.000 células/mm3 | 0 |
| Leucocitos 15.000-25.000 células/mm3 | 1 |
| Leucocitos >25.000 células/mm3 | 2 |
| Hemoglobina >13,5 g/dl | 0 |
| Hemoglobina 11-13,5 g/dl | 1 |
| Hemoglobina <11 g/dl | 2 |
| Sodio ≤135 mmol/l | 0 |
| Sodio <135 mmol/l | 2 |
| Creatinina ≤141 μmol/l | 0 |
| Creatinina >141 μmol/l | 2 |
| Glucosa >10 mmol/l | 0 |
| Glucosa ≥10 mmol/l | 1 |
Estratificación del riesgo: ≤5, bajo; 6-7, moderado; ≥8, elevado.
Adaptado de Wong et al.63.
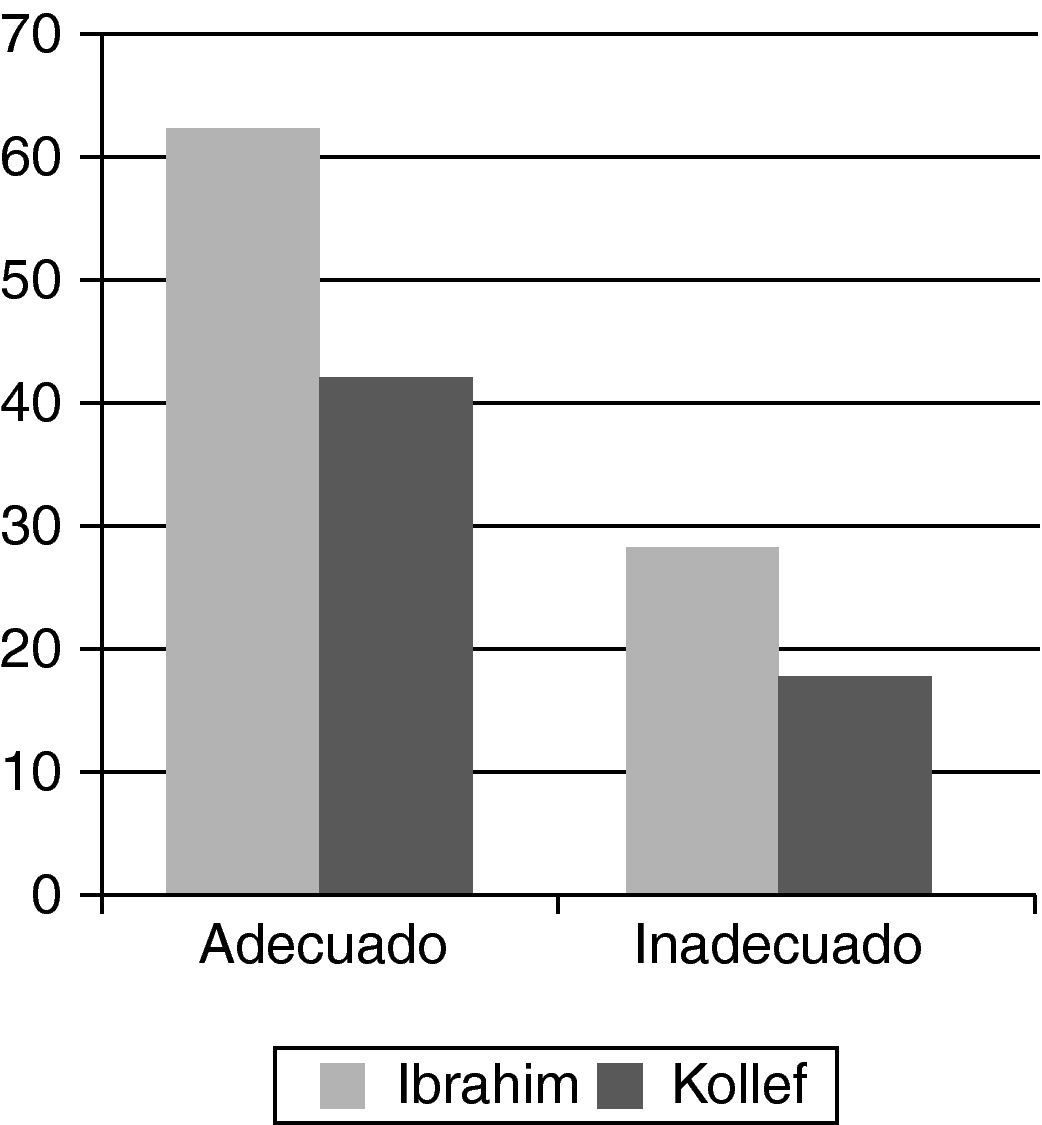
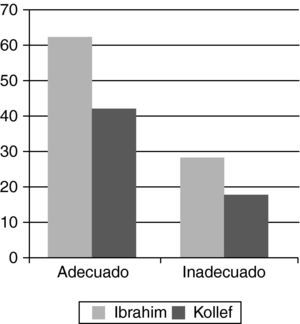
Un estudio de cohortes prospectivo, publicado por Ibrahim et al.66, en pacientes con bacteriemia mostró que la inadecuación del tratamiento AB (el uso de un fármaco al cual el microorganismo responsable de la infección es resistente) aumentaba de manera sustancial la mortalidad en pacientes graves (61,9% frente a 28,4%, fig. 4). Otro estudio del mismo grupo de autores, también de cohortes prospectivo, efectuado tanto en pacientes con infecciones nosocomiales como adquiridas en la comunidad, demostró un aumento significativo de la mortalidad en relación con la inadecuación del tratamiento AB (42% frente a 17,7%, fig. 4)67. En este mismo estudio se analizaron las causas de la falta de adecuación del tratamiento de manera que se comprobó que este fue más frecuente en pacientes con infecciones nosocomiales desarrolladas tras un ingreso por NAC (45,2%), seguido de pacientes con infecciones nosocomiales (34,3%) y de pacientes con infecciones comunitarias (17,1%). El análisis de regresión logística mostró que la administración previa de AB, la presencia de bacteriemia y la severidad de la infección (APACHE más alto) fueron los factores independientes relacionados con la inadecuación terapéutica. La predicción de bacteriemia en la atención urgente es complicada, pero en los últimos años se vienen publicando estudios acerca de la utilidad mostrada por los biomarcadores, y en especial de la procalcitonina en los SUH68-71, en pacientes inmunodeprimidos72 o en NAC bacteriémica73. Entre los pacientes con infecciones comunitarias la presencia de infecciones por Staphylococcus aureus resistente a la meticilína, de bacterias gramnegativas resistentes a las cefalosporinas, Candida y el enterococo resistente a la vancomicina fueron las causas más frecuentes de inadecuación. Existen otros estudios que llegan a conclusiones similares, cifrando la inadecuación del tratamiento AB hasta en el 25% de los pacientes con infecciones graves74,75. Otros demuestran que la ausencia de un tratamiento AB adecuado aumenta la mortalidad en pacientes con neumonía, peritonitis, bacteriemia o meningitis76-81. Además, los tratamientos AB inapropiados pueden ocasionar el aumento de las resistencias bacterianas y un aumento de los costes, al aumentar la estancia media del paciente y la realización de pruebas complementarias adicionales. El tratamiento inapropiado demora el inicio de una terapia eficaz, aumentando la mortalidad y la morbilidad. El cambio del tratamiento inapropiado a uno adecuado, tras obtener los resultados de los estudios microbiológicos, mejora la evolución de los pacientes, pero sin alcanzar los mismos resultados, en términos de mortalidad, que cuando la terapia adecuada se inicia desde el primer momento, sobre todo en los pacientes con infecciones más graves. En este sentido debemos tener muy presente la necesidad de extraer las muestras microbiológicas necesarias en los SUH para la adecuación posterior del tratamiento si esto fuese necesario. El tratamiento antimicrobiano debe ofrecer una adecuada cobertura para el patógeno sospechoso y tiene que poseer una buena penetración en el foco infeccioso. En los enfermos más graves debemos utilizar antibióticos de amplio espectro potentes y considerar la combinación de antimicrobianos.
La combinación de antibióticos en infecciones graves tiene por objeto aumentar el espectro frente a los posibles patógenos en terapia empírica (p.ej., enterobacterias portadoras de betalactamasas de espectro extendido, Pseudomonas sp. multirresistentes), evitar las resistencias en terapia dirigida (p.ej., cuando las CMI están próximas al punto de corte de algunos antibióticos) y buscar un sinergismo (ya sea microbiológico, en materia de sensibilidad, o clínico, en relación a un mejor cociente farmacodinámico o un menor efecto proinflamatorio). Existen referencias desde la década de los noventa del beneficio de la adición de un aminoglucósido al betalactámico en el tratamiento de la bacteriemia por gramnegativos82. Recientemente Martínez et al.83 publicaron un metaanálisis clasificando las bacteriemias por gramnegativos en función del microorganismo y sus resistencias, la procedencia del paciente y su situación clínica. El citado análisis resultó significativo en beneficio de la monoterapia en bacteriemias por enterobacterias, procedentes de la comunidad y en pacientes sin factores de inmunosupresión. Sin embargo, resultó significativo el beneficio de la combinación frente a microorganismos resistentes, de procedencia sociosanitaria o nosocomial y en pacientes inmunosuprimidos (neutropénicos, trasplantados, etc.). También se ha descrito el beneficio de la combinación terapéutica en la sepsis grave o el shock séptico84-86 y en algunos modelos concretos de infección, como en la neumonía grave87.
Es fundamental conocer los patrones de resistencia locales y si el paciente ha sido tratado recientemente con antimicrobianos con el objeto de no administrar el mismo tratamiento. El haber sido sometido a tratamiento antimicrobiano previo es el factor de riesgo más importante para la inadecuación del mismo. Por último, cabe considerar que la actuación en función de las guías clínicas favorece la adecuación del tratamiento y disminuye la mortalidad88,89.
ConclusionesLas infecciones son una causa importante de mortalidad. La sepsis, en todas sus vertientes (sepsis grave, shock séptico), tiene una mortalidad 5 veces mayor que la relacionada con el síndrome coronario agudo o el accidente cerebrovascular. Numerosos estudios observacionales han puesto de manifiesto la importancia del inicio precoz del tratamiento AB en el paciente infectado. Teniendo en cuenta los hallazgos de estos estudios, no sería ética la realización de un ensayo controlado y aleatorizado que implicara retrasar el inicio del tratamiento AB en los pacientes con un proceso infeccioso. Aunque la evidencia científica no provenga de este tipo de estudios, los datos referentes a la disminución de mortalidad observada, y también el propio sentido común, hacen que la administración precoz del AB deba ser un objetivo terapéutico de máxima prioridad para los médicos que atendemos estos pacientes, con el objeto de disminuir la carga bacteriana lo antes y lo máximo posible. En el paciente con sepsis o con infección grave es obligada la administración inmediata, y siempre dentro de la primera hora desde la llegada a urgencias, del tratamiento AB. El reconocimiento precoz del paciente, la administración temprana del tratamiento y la adecuación del AB deben ser objetivos prioritarios tanto para el médico como para las instituciones, que deben poner en marcha las herramientas necesarias para facilitar esta labor.
Conflicto de interesesLos autores declaran que no existe ningún conflicto de intereses.