Conocer la prevalencia, el origen y el gasto atribuible de la prescripción inducida (PI) en atención primaria (AP) en la Comarca Oeste de Gipuzkoa, determinar el grado de acuerdo de los médicos de AP con respecto a la PI y analizar la adecuación de la PI a los indicadores del contrato de gestión clínica de la AP.
Material y métodosDiseño: estudio descriptivo, transversal y multicéntrico. Ámbito: AP, 38 médicos pertenecientes a 17 unidades de AP de la Comarca Oeste de Gipuzkoa. Participantes: prescripciones farmacéuticas financiables realizadas durante 2 días en consulta a demanda y crónicas generadas por el programa informático Osabide. Variables analizadas: tipo de prescripción, origen, especialidad del prescriptor, diagnóstico, precio y grado de acuerdo.
ResultadosSe realizaron 6.919 prescripciones y el 44% fueron PI (intervalo de confianza del 95%: 42,8–45,1). El 62,2% del gasto total se atribuyó a la PI, con un precio medio por receta de 22,3€ para la PI y de 10,6€ para la prescripción propia. Los subgrupos terapéuticos de mayor gasto fueron los hipolipidemiantes y los broncodilatadores.
El grado de desacuerdo de los médicos participantes con la PI fue del 28,8%. La adecuación de los indicadores de calidad de la prescripción fue mayor en la prescripción propia que en la PI.
ConclusionesExiste un porcentaje elevado de PI asociado a un gasto elevado que se atribuye a la AP. El porcentaje de desacuerdo en AP con respecto a la PI es importante. Se observa una influencia elevada de la PI en la evaluación de los indicadores de calidad establecidos en la AP.
To find out the prevalence, origin and cost associated with Induced Prescription (IP) in Primary Health Care (PHC) in the West of Gipuzkoa (WG). To find out the extent to which PHC doctors agree with IP. To analyse the adaptation of IP to PHC clinical management contract indicators.
Materials and methodsDesign descriptive multi-centre cross-study.
LocationPrimary Health Care, 38 doctors from 17 WG PHC units.
ParticipantsPharmaceutical prescriptions eligible for finance over a period of two days in outpatients and chronic diseases generated by the Osabide computer application.
Variables analysed: type of prescription, origin, prescriber, diagnosis, price and level of agreement.
ResultsA total of 6.919 prescriptions were made out, with 44% (95% CI: 42.8–45.1) being IP. Of the total cost, 62.2% was put down to IP, with an average price per prescription of €22.3,and in non-induced prescription (NIP) it was €10.62. The therapeutic subgroups with the highest cost were lipid lowering and bronchodilator drugs. The level of disagreement of the doctors taking part in IP was 28.8%. The adaptation to the quality indicators of the prescription was higher in NIP than in IP.
ConclusionsThere is a high percentage of IP associated with high costs attributed to PHC. The percentage of disagreement in PHC with regard to IP is significant. There is a high influence of IP on the evaluation of the quality indicators established in PHC.
El gasto farmacéutico para la sanidad pública española es fuente de preocupación debido a su fuerte crecimiento en los últimos años. Si se mantiene este aumento, la sostenibilidad del sistema podría verse fuertemente afectada a corto plazo1.
Dentro de nuestro actual modelo sanitario, se considera al médico de atención primaria (AP) como el principal agente de la prescripción2, los diferentes estudios lo hacen responsable de más del 90% del gasto farmacéutico y es a quien se dirigen las principales medidas de racionalización del uso de los medicamentos3.
La prescripción de fármacos se podría definir como un acto libre y responsable del profesional médico que, derivado de una decisión preventiva o terapéutica, conduce a la administración de medicamentos a la población atendida4. La experiencia de los que trabajamos en AP, sin embargo, nos dice que esta definición no es válida para el 100% de las prescripciones que realizamos en nuestra consulta, ya que en una proporción considerable nos limitamos a su mera repetición.
La importancia de la prescripción inducida (PI) y su influencia en el gasto farmacéutico ha sido recalcada en numerosos estudios que señalan que gran parte de la actividad prescriptora del médico de AP está mediatizada por la inducida en otros niveles asistenciales3,5.
La PI varía entre un 9–77% en los diferentes estudios, lo que puede deberse a la diferente definición de PI utilizada en estos así como a la diferente metodología utilizada2,5,6.
Algunos autores consideran que el fenómeno de la PI es propio del sistema sanitario español7, sin embargo, hay estudios europeos que analizan la influencia del médico especialista en la prescripción del médico de AP2,8–12.
La argumentación alrededor de la PI responde a la existencia de 2 condiciones13: en primer lugar, es una prescripción que tiene un origen externo al propio médico prescriptor y, en segundo lugar, es una prescripción con la que, en ocasiones, este no está de acuerdo, lo que puede generar conflictos en la relación médico-paciente.
Los objetivos de nuestro estudio fueron 3. El primero fue conocer la prevalencia, el origen y el gasto atribuible de la PI en AP en la Comarca Oeste de Gipuzkoa (COG). El segundo objetivo consistió en conocer el grado de acuerdo de los médicos de AP con respecto a la PI, así como los motivos de desacuerdo. El tercero y último fue analizar la adecuación de la PI a los indicadores del contrato de gestión clínica de la AP.
En relación con los indicadores de calidad por los que se evalúa a los profesionales de AP, no hemos encontrado estudios que analicen en qué medida influye la PI, por lo que nuestro estudio aporta el análisis de un aspecto no abordado hasta el momento.
Material y métodosSe diseñó un estudio descriptivo, transversal y multicéntrico en una comarca de AP (COG-Mendebalde), y participaron 38 médicos que componen el grupo de investigación de la COG, pertenecientes a 17 unidades de AP de las 21 existentes, con una población asignada de 62.543 personas. Se seleccionaron para el estudio todas las prescripciones financiables realizadas tanto en consulta a demanda como las crónicas generadas por el programa informático Osabide durante 2 días, el 22-02-2008 y el 7-05-2008, que se eligieron de manera aleatorizada, teniendo en cuenta que fuesen días diferentes de la semana y en estaciones diferentes (invierno y primavera). Se excluyeron las prescripciones realizadas a personas no pertenecientes a los cupos participantes en el estudio.
Se consideró PI la prescripción llevada a cabo por el facultativo de AP cuyo origen se encontrara en otro facultativo, ya fuera de consulta especializada o privada, o por el propio paciente, sin que el médico de AP hubiera llevado a cabo el planteamiento diagnóstico-terapéutico o incluso no lo compartiera1.
Para cada prescripción se recogió la siguiente información: PI, código nacional, fecha de nacimiento, sexo, tipo (aguda, crónica) y origen, procedencia por hospital y especialidad de la PI, precio y grado de acuerdo así como el motivo de desacuerdo.
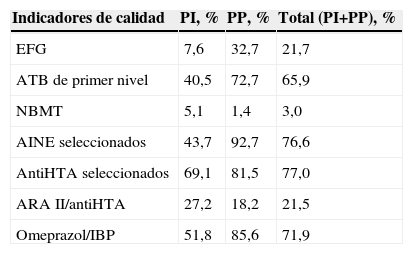
Para valorar la calidad de la prescripción se tuvieron en cuenta 7 de los indicadores de farmacia del contrato de gestión clínica de 2008: a) porcentaje de especialidades farmacéuticas genéricas (EFG); b) antibióticos de primer nivel frente al total de antibióticos; c) envases de fármacos de nula o baja mejora terapéutica (NBMT) frente al total de la prescripción; d) proporción de antiinflamatorios no esteroideos seleccionados frente al total de antiinflamatorios no esteroideos; e) antihipertensivos (anti-HTA) seleccionados frente al total de anti-HTA; f) proporción de antagonistas de los receptores de la angiotensina ii frente al total de anti-HTA, y g) proporción de omeprazol frente al total de inhibidores de la bomba de protones.
Los datos se analizaron mediante el programa estadístico SPSS/PC para Windows (versión 16.0). Se emplearon las frecuencias absolutas y los porcentajes con sus intervalos de confianza (IC) del 95% para la descripción de las variables cualitativas y las medidas de tendencia central para las variables cuantitativas. Se comprobó que los datos siguieran una distribución normal. Para la comparación de variables cualitativas se utilizaron la χ2 y pruebas de comparación de medias como el análisis de la variancia y la t de Student.
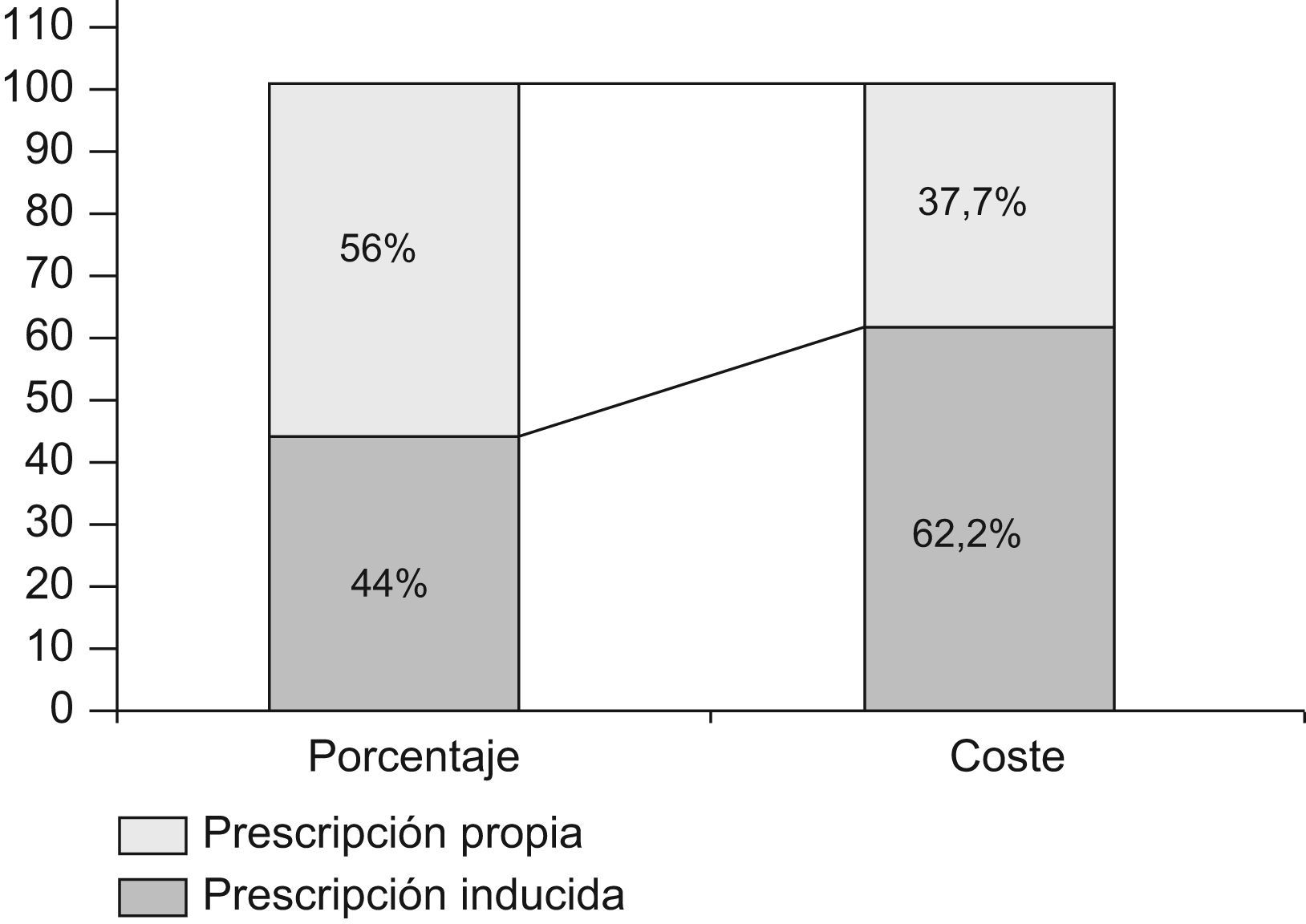
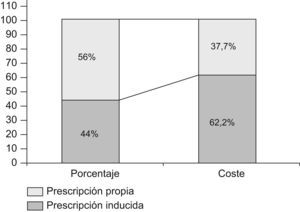
ResultadosSe recogieron 6.919 prescripciones, de las que un 44% fueron PI (IC del 95%: 42,7–45,2) y un 56% fueron prescripciones propias (PP) (IC del 95%: 54,7–57); la PI representó el 62,2% del gasto total (fig. 1).
El precio medio por receta fue de 15,8€, el de la PI fue de 22,3€ y el de la PP fue de 10,6€ (p=0,000).
Un 48,4% de los pacientes eran hombres y un 51,5% eran mujeres; la edad media fue de 67,3 años (desviación estándar: 15,8). Un 76,7% de las recetas inducidas correspondía a pacientes pensionistas y un 84,9% eran prescripciones crónicas.
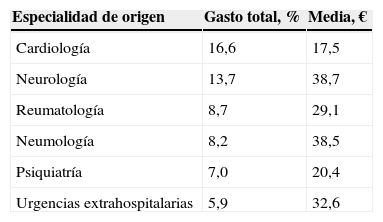
En cuanto al origen de la prescripción, un 76,8% procedía de la medicina pública y un 13,1% de la medicina privada. Las especialidades que generaron mayor frecuencia de PI fueron cardiología, con el 21,2%, y neurología, con el 8%.
El gasto de la PI según la especialidad del médico inductor se refleja en la tabla 1; cardiología fue la que generó el mayor porcentaje de gasto.
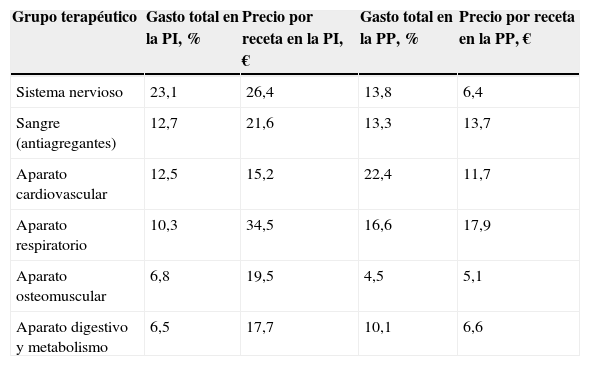
La tabla 2 muestra el gasto de la PI según el grupo terapéutico; el sistema nervioso aparece en primer lugar con un 23,1% del gasto total. Asimismo, se compara el precio medio por receta de la PI y la PP por grupos terapéuticos.
Porcentaje de gasto de la prescripción inducida y de la prescripción propia, y coste medio en euros por receta en la prescripción inducida y la prescripción propia según el grupo terapéutico
| Grupo terapéutico | Gasto total en la PI, % | Precio por receta en la PI, € | Gasto total en la PP, % | Precio por receta en la PP, € |
| Sistema nervioso | 23,1 | 26,4 | 13,8 | 6,4 |
| Sangre (antiagregantes) | 12,7 | 21,6 | 13,3 | 13,7 |
| Aparato cardiovascular | 12,5 | 15,2 | 22,4 | 11,7 |
| Aparato respiratorio | 10,3 | 34,5 | 16,6 | 17,9 |
| Aparato osteomuscular | 6,8 | 19,5 | 4,5 | 5,1 |
| Aparato digestivo y metabolismo | 6,5 | 17,7 | 10,1 | 6,6 |
PI: prescripción inducida; PP: prescripción propia.
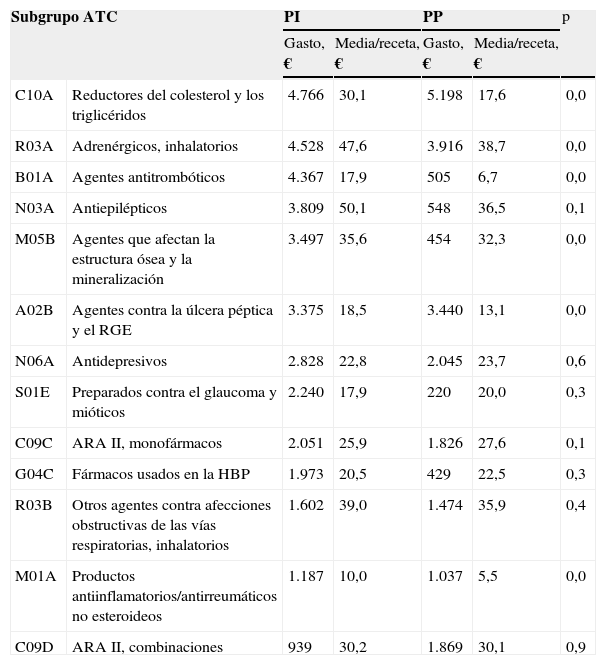
Los subgrupos terapéuticos de la clasificación Anatomical Therapeutic Chemical Classification System de la Organización Mundial de la Salud que generaron mayor gasto, tanto en la PI como en la PP, y el coste medio por receta, aparece en la tabla 3.
Gasto en euros y coste medio por receta más relevantes en la prescripción inducida y en la prescripción propia¿
| Subgrupo ATC | PI | PP | p | |||
| Gasto, € | Media/receta, € | Gasto, € | Media/receta, € | |||
| C10A | Reductores del colesterol y los triglicéridos | 4.766 | 30,1 | 5.198 | 17,6 | 0,0 |
| R03A | Adrenérgicos, inhalatorios | 4.528 | 47,6 | 3.916 | 38,7 | 0,0 |
| B01A | Agentes antitrombóticos | 4.367 | 17,9 | 505 | 6,7 | 0,0 |
| N03A | Antiepilépticos | 3.809 | 50,1 | 548 | 36,5 | 0,1 |
| M05B | Agentes que afectan la estructura ósea y la mineralización | 3.497 | 35,6 | 454 | 32,3 | 0,0 |
| A02B | Agentes contra la úlcera péptica y el RGE | 3.375 | 18,5 | 3.440 | 13,1 | 0,0 |
| N06A | Antidepresivos | 2.828 | 22,8 | 2.045 | 23,7 | 0,6 |
| S01E | Preparados contra el glaucoma y mióticos | 2.240 | 17,9 | 220 | 20,0 | 0,3 |
| C09C | ARA II, monofármacos | 2.051 | 25,9 | 1.826 | 27,6 | 0,1 |
| G04C | Fármacos usados en la HBP | 1.973 | 20,5 | 429 | 22,5 | 0,3 |
| R03B | Otros agentes contra afecciones obstructivas de las vías respiratorias, inhalatorios | 1.602 | 39,0 | 1.474 | 35,9 | 0,4 |
| M01A | Productos antiinflamatorios/antirreumáticos no esteroideos | 1.187 | 10,0 | 1.037 | 5,5 | 0,0 |
| C09D | ARA II, combinaciones | 939 | 30,2 | 1.869 | 30,1 | 0,9 |
ARA: antagonistas de los receptores de la angiotensina; ATC: Anatomical Therapeutic Chemical Classification System; HBP: hipertrofia benigna de próstata; OMS: Organización Mundial de la Salud; PI: prescripción inducida; PP: prescripción propia; RGE: reflujo gastroesofágico.
Con respecto a los indicadores de gestión clínica, tanto los NBMT como la proporción de antagonistas de los receptores de la angiotensina ii/anti-HTA totales, tal como se ve en la tabla 4, fueron más frecuentes en la PI, mientras que el resto de los indicadores apareció en mayor medida en la PP.
Porcentajes de prescripción de los indicadores de calidad de la prescripción medidos en el estudio en la prescripción inducida y en la prescripción propia
| Indicadores de calidad | PI, % | PP, % | Total (PI+PP), % |
| EFG | 7,6 | 32,7 | 21,7 |
| ATB de primer nivel | 40,5 | 72,7 | 65,9 |
| NBMT | 5,1 | 1,4 | 3,0 |
| AINE seleccionados | 43,7 | 92,7 | 76,6 |
| AntiHTA seleccionados | 69,1 | 81,5 | 77,0 |
| ARA II/antiHTA | 27,2 | 18,2 | 21,5 |
| Omeprazol/IBP | 51,8 | 85,6 | 71,9 |
AINE: antiinflamatorios no esteroideos; AntiHTA: antihipertensivos; ARA: antagonistas de los receptores de la angiotensina; ATB: antibiótico; EFG: especialidad farmacéutica genérica; IBP: inhibidores bomba de protones; NBMT: fármaco de nula o baja mejora terapéutica; PI: prescripción inducida; PP: prescripción propia.
El grado de acuerdo de los médicos con la PI fue del 71,2% (IC del 95%: 69,7–72,9); los motivos de desacuerdo fueron la falta de necesidad de tratamiento en el 6,8% (IC del 95%: 6,0–7,7), el desacuerdo con el principio activo en un 10,6% (IC del 95%: 9,6–11,7) y no estar de acuerdo con la marca (o no ser EFG) en el 11,2% (IC del 95%: 10,1–12,4).
Por grupos terapéuticos, el mayor grado de desacuerdo surgió con el aparato locomotor con el 57,1% (IC del 95%: 50,9–63,4), seguido del aparato digestivo con un 46,6% (IC del 95%: 40,4–52,8).
Según el origen de la PI, el mayor grado de acuerdo se dio con la medicina pública (75,2% [IC del 95%: 73,5–77,0]) y el menor con la automedicación (26,9% [IC del 95%: 9,8–43,9]). Entre los motivos de desacuerdo según el origen de la PI, destacó que en la medicina pública el mayor desacuerdo se debió a la falta de prescripción de EFG (10,4% [IC del 95%: 9,1–11,7]), en la medicina privada se debió a no estar de acuerdo con el principio activo (18,8% [IC del 95%: 15,0–22,6]) y en la automedicación se consideró que no era necesario el tratamiento (53,8% [IC del 95%: 34,7–73,0]).
DiscusiónLos resultados obtenidos en nuestro estudio confirman la importancia que tiene la PI, tanto en el gasto en farmacia que se imputa al médico de AP como en la evaluación de la calidad de la prescripción que se le realiza.
En nuestro estudio, la PI representó un 44% del total de la prescripción, cifra que se sitúa en el rango medio de los estudios publicados, que oscilan entre el 9–77%2,5,14–18, y supuso un 62,2% del gasto total de farmacia, superior a la mayoría de los estudios revisados3,5,14–16.
Es conocido que el coste medio de la receta que realiza el especialista es superior en un 23–25% al de la que realiza el médico de AP3,5,8,9; en nuestro estudio, sin embargo, la diferencia fue superior al 100%. Entendemos que la tipología de los pacientes que llegan al nivel secundario es diferente a la de los que llegan a AP y que el uso de determinados fármacos, de mayor coste, es propio de atención especializada (AE), pero hay datos en nuestro trabajo que también podrían explicar esta diferencia, como el uso de NBMT, muy superior en la PI, o el uso de EFG, muy superior en la prescripción propia (PP). Estamos de acuerdo con Ruiz de Velasco et al14 cuando afirman que la AP se ha implicado más que el resto de los niveles en la política de genéricos y de uso racional del medicamento. Otro estudio afirma que la AE incorpora más rápidamente que la AP el uso de nuevos medicamentos, que no siempre representan una ventaja terapéutica real19. Bijl8 y Danti2 refieren, asimismo, la importante influencia que los especialistas tienen en la asimilación de nuevos medicamentos en la AP.
La PI tiene un efecto negativo en los resultados de los indicadores de gestión clínica con los que se nos evalúa a los profesionales de AP, tal como queda reflejado en la tabla 4, y son los resultados totales los que se tienen en cuenta en la citada evaluación, muy diferentes a los de nuestra prescripción. El objetivo de nuestro estudio no fue analizar la calidad de prescripción de la PI, ya que los indicadores que se evaluaron son específicos para la AP y posiblemente no sirvan para la evaluación de la AE, en la que se deberían considerar indicadores apropiados para esta. Pero lo que sí evidencia nuestro estudio es la influencia que tienen en nuestra evaluación y la escasa capacidad que tenemos para mejorar los citados indicadores. Coincidimos con Ruiz de Velasco14 y con Lomeña15 cuando afirman que la PI limita la capacidad real de mejora del médico de AP en los indicadores de prescripción, tanto cuantitativos como cualitativos, y que se debería establecer un sistema que permitiera separar el gasto y extender los programas de garantía de calidad a la AE.
En nuestro trabajo, el grado de desacuerdo con la PI fue de un 28,8%, bien por entender que este tratamiento no era necesario, por creer que el principio activo no era el adecuado o por pensar que hay presentaciones de menor coste, como las EFG. Los estudios evaluados obtienen un grado de desacuerdo de entre un 5–33%14,17,18,20,21. Esta falta de acuerdo provoca fricciones en la relación médico-paciente y puede suponerle al médico de familia un elevado coste, tanto en términos de recursos como emocional22,23. Además, puede generar desconfianza en el paciente en caso de que el médico de AP intente cambiar la prescripción que se le ha recomendado en la AE y deba tomar parte involuntariamente a favor de uno u otro profesional24.
Nuestros resultados concuerdan con los de Casanovas24 y con los de Bordas13 cuando afirman que la PI puede tener aspectos positivos en cuanto a que el médico de AP actuaría como coordinador de los diferentes tratamientos que se instauran sobre nuestros pacientes, sobre todo con enfermedades crónicas, pero creemos que esto no debería ser incompatible con medidas ya planteadas por otros autores, como la responsabilidad compartida del gasto farmacéutico por los 2 niveles (el que genera la prescripción y el que la transcribe) o la responsabilidad de cada nivel de su propia prescripción24. Sería, asimismo, adecuada la extensión de los programas de control de calidad de la prescripción a la AE24, así como hacer llegar a los médicos hospitalarios los criterios de calidad de prescripción exigidos a los médicos de AP18,21.
Hay experiencias de implantación de formularios propuestos desde la AP con resultado de una mejora en la calidad de la prescripción de medicamentos en un área de urgencias hospitalaria25, lo que junto con una mayor comunicación y coordinación entre los diferentes niveles asistenciales puede ayudar a mejorar la calidad de la prescripción.
Nuestro estudio presenta algunas limitaciones. En primer lugar, podría haber un sesgo de selección, ya que el grupo de profesionales que recogió los datos pertenece a un grupo de investigación de la COG, por lo que podría haber diferente prescripción con respecto al resto de los profesionales de esta. Sin embargo, los datos del total de los profesionales de la COG en el primer semestre del año 2008 no difieren de los obtenidos en el estudio (datos de la Unidad de Farmacia de la COG), por lo que pensamos que pueden ser extrapolables a nuestra zona de influencia. En segundo lugar, podría haber un sesgo de memoria en la recogida de los datos de origen de algunas prescripciones que datan de años atrás. La informatización de la historia clínica y la presencia de informes hospitalarios han facilitado en gran medida la obtención de los resultados; no ha sido frecuente que faltase el origen y, en cualquier caso, si no se conocía, se lo consideraba como de PP, por lo que en todo caso supondría una infraestimación de la PI.
Como conclusión, la PI tiene una gran influencia en el gasto que se nos imputa y en los resultados de la evaluación del cumplimiento de los indicadores de calidad que se nos realiza a los médicos de AP, y en un número elevado de casos realizamos la receta aun sin estar de acuerdo con esta por evitar un enfrentamiento con el paciente y por el tiempo limitado de que disponemos para justificar el posible cambio. El uso de protocolos consensuados, una buena comunicación y la implicación de todos los médicos, tanto de AP como de AE, en el uso racional de los medicamentos ayudarían en la mejora de la calidad de nuestras prescripciones y en la contención del gasto farmacéutico, y disminuiría la sensación de malestar que genera en el médico de AP.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
A M. Rosario Sanz Echave, auxiliar administrativa de la UD Medicina Familiar y Comunitaria de Guipúzcoa, por su colaboración en la informatización de los datos del estudio.
Miembros del grupo de investigación de la COG.
Médicos de familia, miembros del grupo de investigación de la COG: I. Aguirre Arratibel, J.L. Aguirrezabala Telleria, M. Alba Latorre, A. Aramburu Lasa, M.A. Arrondo Beguiristain, A. Asenjo Martín, C. Balmaseda Vildarraz, M.J. Bernaras Iturrioz, F. Dávila García, P. Daza Asumendi, J.F. Egido Arroyo, R. Ganzarain Gorosabel, F.J. Hernando Aizpurua, I. Idarreta Mendiola, M.J. Insausti Carretero, M.I. Irizar Aramburu, M.A. Lopetegi Mendizábal, M. Luque Jiménez, A. Marrodan Eguia, J.M. Martínez Eizaguirre, J. Mugica Campos, M.J. Oyarbide Mondaluce, T. Olano Polo, P. Pacheco Bravo, I. Pérez Irazusta, M.L. Rodríguez Ibáñez, E.M. Rua Portu, M.V. Ruiz Arzalluz, S. Sampietro Echaniz, M.A. Sarasola Izaguirre, V. Tapiz Ibáñez, B. Uriondo San Juan, C. Zabaleta Elosegui.