Presentamos la tercera actualización de las tablas de planificación terapéutica. Esta tabla es una sencilla herramienta de sobremesa que permite determinar qué estatina o terapia combinada (estatina más ezetimiba) es la más apropiada para su paciente teniendo en cuenta su colesterol LDL de partida y el objetivo terapéutico a alcanzar. Se basa en un código de colores que señala los fármacos que tienen la potencia necesaria para llevar a su paciente a objetivos de colesterolLDL. La tabla se asocia a unas recomendaciones sobre la estrategia a seguir para implementar el tratamiento más eficaz en un máximo de 2 encuentros clínicos.
This is the third update of a planning-table for use in cholesterol-lowering therapy, so as to obtain LDLc objectives. This is an easy to use laptop tool to help choose the best statin or combination therapy (statin plus ezetimibe) depending on the current LDL concentration of the patient, and the LDLc objective to achieve. It is based on a colour code that indicates the drugs that are efficient enough to help patients to achieve their LDL goal. Along with the table, recommendations are given for the best strategy in order to implement the optimal therapy in a maximum of two clinical encounters.
Hace 10 años diseñamos una tabla sencilla y práctica para facilitar la prescripción de la terapia hipocolesterolemiante más adecuada a cada paciente basada en la eficacia de los distintos fármacos de los que disponíamos1. La aparición de nuevas moléculas y criterios clínicos para el manejo de las dislipidemias nos llevó a la publicación de una actualización de dichas tablas 5años más tarde2. Esta herramienta ha sido ampliamente utilizada en el ámbito de la atención primaria, y versiones más completas e informatizadas han validado su uso como medio para incrementar el número de pacientes que alcanzan objetivos terapéuticos3. Han transcurrido 5años más, y consideramos que los cambios acontecidos en este período en el campo de la terapia hipolipemiante, incluida la publicación de las nuevas guías europeas de prevención cardiovascular4, aconsejan una nueva actualización de las tablas de planificación para alcanzar los objetivos de colesterolLDL (cLDL).
Situación actual del control de la dislipidemia para la prevención cardiovascular. El problema continúaA pesar de las múltiples evidencias, recomendaciones de expertos y guías clínicas aparecidas recomendando alcanzar unas cifras determinadas de cLDL para optimizar el riesgo vascular de la población acorde a su riesgo global, el número de pacientes que no alcanzan los objetivos terapéuticos sigue siendo alarmantemente alto. Diversos estudios realizados en España, tanto basados en población general como en el ámbito de distintas especialidades5,6, sitúan el grado de obtención del objetivo de cLDL inferior a 100mg/dl en pacientes de alto riesgo, en torno al 40-50%, mientras que solo un 20% de los pacientes de muy alto riesgo alcanzan el objetivo de 70mg/dl. Esta situación no es muy diferente a la que se observa en distintos países europeos7 o incluso a nivel mundial (LTAP-2)8. La no obtención de objetivos terapéuticos conlleva sin duda alguna un exceso evitable de morbimortalidad cardiovascular que se cifra en un 20% de descenso de riesgo relativo por cada mmol/l (38,6mg/dl) de colesterol cLDL reducido9. Este porcentaje es muy relevante si tenemos en cuenta que en España se producen cerca de 120.000 casos de síndrome coronario agudo por año, de los que la tercera parte fallecen antes de llegar al hospital, es decir, en los que la prevención hubiera sido su única salida10.
Estatinas como elemento central en la prevención cardiovascularDesde principios de la década de los noventa, con la publicación de los resultados del estudio 4S11 y otros similares, la eficacia clínica de las estatinas en prevención cardiovascular está perfectamente establecida. No hay lugar a dudas de que las estatinas reducen el cLDL entre un 30 y un 50% aproximadamente, y esto conlleva descensos del riesgo relativo del número de eventos, según el grado de riesgo global basal de los pacientes entre un 30 y un 50%. Los metaanálisis del grupo Cholesterol Treatment Trialists collaboration (CTT)9,12 han demostrado que el descenso de riesgo está directamente relacionado con el porcentaje de descenso de cLDL obtenido en los distintos ensayos. Se ha mostrado, además, que dosis altas de estatinas potentes conllevan descensos adicionales del riesgo de hasta un 20%13. La disminución del riesgo es lineal, y hasta la actualidad no parece existir un tope máximo a partir del cual el beneficio no incremente. Los resultados del estudio IMPROVE-IT han demostrado que el beneficio se mantiene al menos hasta valores de cLDL cercanos a 50mg/dl14. Los datos de CTT sugieren que las concentraciones de cLDL cercanas a 30mg/dl serían las que se asociarían a un riesgo nulo adicional aportado por la dislipidemia en pacientes en prevención secundaria.
El riesgo residual: otros fármacos, otros lípidos, otras lipoproteínasA pesar del avance que ha supuesto el tratamiento hipocolesterolemiante con estatinas, los pacientes que han sufrido eventos cardiovasculares persisten con tasas de eventos muy altas, de forma que a pesar de que alcancen los objetivos terapéuticos, los sitúan en la condición de pacientes de elevado riesgo. Por este motivo se han investigado nuevos fármacos para incrementar la reducción de cLDL, pero que también actúan sobre otros componentes del metabolismo de las lipoproteínas, específicamente sobre las partículas HDL. Hasta la actualidad las distintas opciones terapéuticas han dado resultados decepcionantes. Los estudios de morbimortalidad con 2 de las moléculas pioneras en la inhibición de CETP (Torcetrapib, Dalcetrapib)15,16 han resultado negativos o neutros a pesar de determinar modificaciones importantes en los niveles de cHDL y cLDL. También han sido neutros los resultados obtenido con el uso de fibratos (fenofibrato)17,18 o niacina19,20 al ser asociados a estatinas. Por ello, en la actualidad los grupos de expertos consideran que no se dispone de evidencias científicas suficientes para establecer objetivos terapéutico para cHDL y triglicéridos, y recomiendan el descenso de cLDL como única guía en la terapia hipolipemiante, incluso en presencia de dislipidemia aterógena (cHDL bajo y triglicéridos elevados)21, dejando la puerta abierta al uso de los otros fármacos mencionados en casos de elevado riesgo.
¿Solamente las estatinas han demostrado su eficacia en la reducción de eventos? ¿Objetivo tratar con estatinas?A finales de 2013, el American College of Cardiology y la American Heart Association (ACC/AHA)22 publicaron sus guías clínicas sobre el manejo de la hipercolesterolemia para la prevención cardiovascular. En ellas se identificaban 4 grupos de pacientes en los que los ensayos clínicos aleatorizados y controlados establecían evidencias suficientes para recomendar el tratamiento con estatinas. Estos grupos eran los sujetos de 40 a 75años afectos de enfermedad cardiovascular ateromatosa, con cifras de cLDL superiores a 190mg/dl, diabéticos con cLDL superior a 70mg/dl y aquellos con un riesgo global de padecer enfermedad cardiovascular elevado (superior al 7,5% en 10años). En estos grupos se recomienda tratamiento con estatinas potentes a dosis elevadas en los que tienen un riesgo superior, y a dosis medias en los que el riesgo es inferior o hay criterios de posible intolerancia.
Un hecho marcadamente diferencial de estas guías es que no establecen objetivos de cLDL. Incluso se recomienda tratar con estatinas sin necesidad de controlar el nivel de cLDL.
Estas guías han sentado un precedente que consideramos inadecuado al basarse en la suposición de que las estatinas ejercen su efecto más allá de la consecución de unas cifras determinadas de cLDL. El objetivo terapéutico según esta guía es que los pacientes adecuados reciban el tratamiento con estatinas.
Han sido innumerables las críticas a esta teoría y a estas guías. Múltiples sociedades de todo el mundo han cuestionado su mensaje. Entre ellas, la Sociedad Española de Arteriosclerosis ha recomendado seguir adscritos a las guías de las Sociedades Europeas y dirigir la terapia hacia la consecución de objetivos de cLDL23.
Demostración de que otras terapias hipocolesterolemiantes también reducen los eventos cardiovascularesSon múltiples los argumentos que vinculan las concentraciones de cLDL con el riesgo cardiovascular, empezando por el hecho de que estamos tratando una patología caracterizada por el depósito de colesterol y que los cristales de colesterol inician el proceso inflamatorio y proliferativo, hasta los datos epidemiológicos que vinculan cLDL y enfermedad ateromatosa. Un reciente metaanálisis24 analizó los eventos de más de 38.000 pacientes incluidos en estudios aleatorizados que estaban en la rama de tratamiento activo con estatinas, observando que el riesgo de sufrir eventos cardiovasculares se relacionaba con el nivel de cLDL alcanzado durante el estudio. Sin embargo, es cierto que adolecíamos de la evidencia científica que mostrara que, en la era de las estatinas, otros fármacos hipolipemiantes podían incrementar la reducción de eventos cardiovasculares. Esta información la ha proporcionado el estudio IMPROVE-IT14. Este estudio incluyó más de 18.000 pacientes con síndrome coronario agudo que fueron aleatorizados a recibir tratamiento con simvastatina o simvastatina más ezetimiba para demostrar que el descenso incremental de cLDL inducido por ezetimiba se asociaba a una disminución de los eventos cardiovasculares respecto a la obtenida por simvastatina. El resultado fue positivo y significativo, estableciendo 2 hechos fundamentales a tener en cuenta en la prevención cardiovascular. El primero es que el descenso de cLDL obtenido con ezetimiba tiene el mismo impacto en reducción de eventos cardiovasculares que el obtenido por estatinas, dado que se sitúa perfectamente en la recta de regresión CTT. Esto refuerza una vez más el papel del cLDL en el riesgo vascular. El segundo es que el beneficio de disminuir el cLDL sobre los eventos cardiovasculares se mantiene al menos hasta concentraciones de cLDL de 50mg/dl.
Cómo modifican los datos del estudio IMPROVE-IT la práctica clínicaEl estudio IMPROVE-IT contradice en algunos aspectos las recomendaciones ACC/AHA y refuerza la estrategia de prevención basada en la obtención de objetivos de cLDL preconizada por las guías europeas. En nuestra opinión, su mensaje debería reflejarse en una modificación de las distintas guías. Probablemente se debería sustituir el concepto de utilizar estatinas potentes a dosis máximas y posteriormente ezetimiba si fuera preciso por el de utilizar la terapia hipocolesterolemiante más eficaz para obtener los objetivos en cada paciente. Este último concepto es la base de lo que preconizan nuestras tablas. Sin duda alguna, muchos pacientes pueden alcanzar los objetivos de cLDL mediante combinación terapéutica, evitando el uso de estatinas muy potentes y a dosis altas. Ello probablemente se asocia a una menor tasa de intolerancias, efectos secundarios y complicaciones (incluida la inducción de diabetes en pacientes predispuestos a ella)25 en general más frecuentes con dosis altas de estatinas, y por tanto a un incremento de la adherencia terapéutica, lo que se asocia a una más alta tasa de prevención de eventos. Sin embargo, nuestras tablas señalan todas las opciones para que sea el médico el que decida la estrategia terapéutica que considere más adecuada.
Los datos del estudio IMPROVE-IT apoyan la estrategia terapéutica en la que se basa el uso de estas tablas de guía farmacológica dirigidas a la obtención de objetivos de cLDL que ahora actualizamos.
Novedades de la tablaPara establecer la eficacia hipocolesterolemiante de las estatinas se han utilizado los valores del metaanálisis de Weng et al.26 recogidos también en el material suplementario de las últimas guías europeas4. Hemos añadido los datos de pitavastatina, la última estatina incorporada al arsenal terapéutico de esta clase de fármacos, calculando su eficacia a partir de los datos de la revisión de Mukhtar et al.27, también utilizados por las guías europeas4. En general hemos adoptado el valor de eficacia de la dosis estándar de cada estatina añadiendo o sustrayendo un 6% por incremento o decremento de dosis, respectivamente. El efecto de ezetimiba lo hemos cifrado en un 20% adicional.
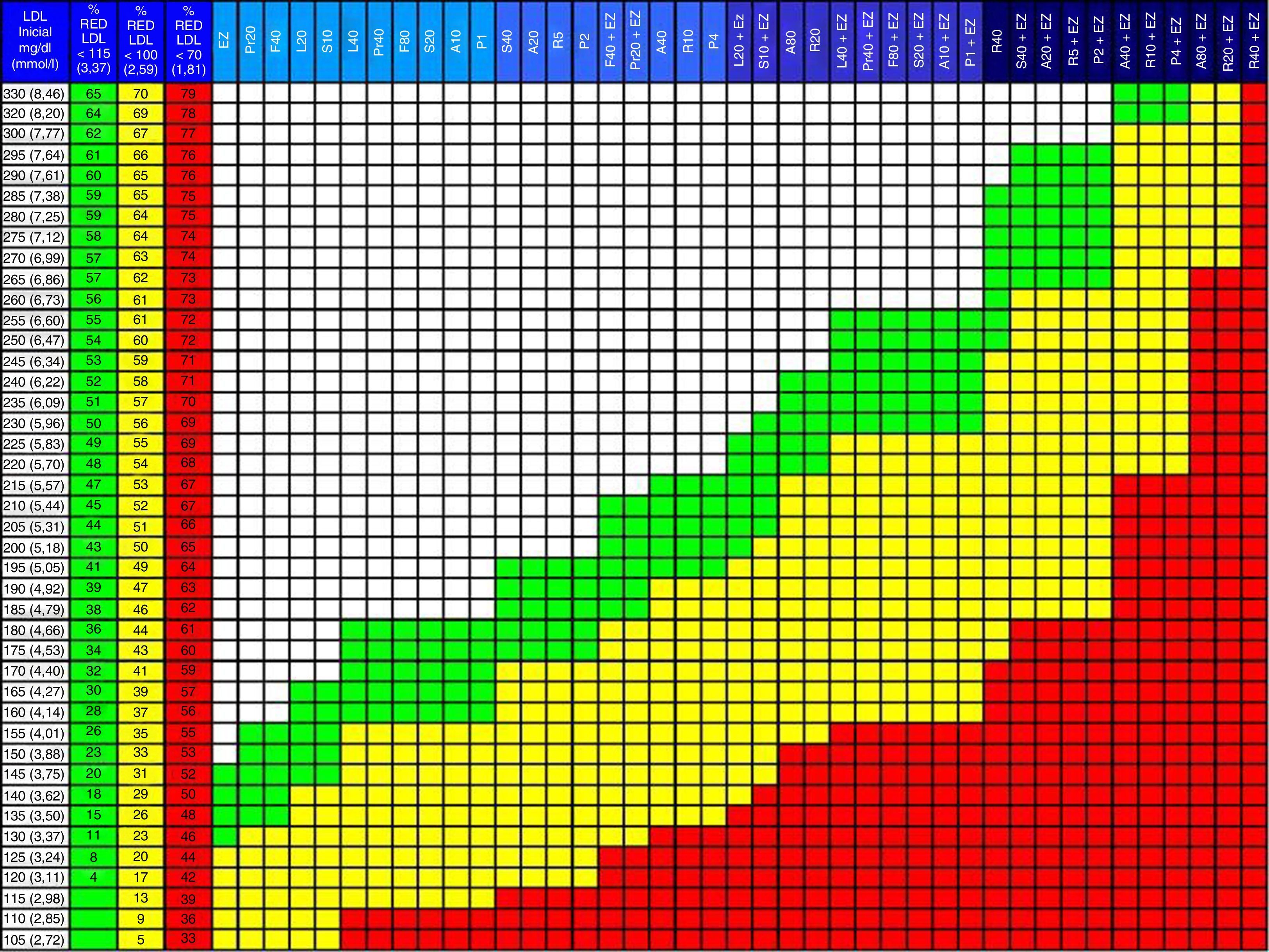
En la nueva versión de la tabla hemos actualizado las columnas de objetivos terapéuticos de cLDL adaptándolas a las últimas guías europeas4, es decir, 115, 100 y 70mg/dl para los pacientes con riesgo intermedio, alto o muy alto, respectivamente. Hemos ordenado las estatinas y la terapia combinada estatina más ezetimiba de forma progresiva de menos a más eficacia terapéutica para que el médico decida en cada rango de acción la estrategia a utilizar con su paciente: monoterapia o combinación. También hemos añadido el efecto de ezetimiba en monoterapia, útil en aquellos casos en los que los pacientes no toleren las estatinas. Aunque no lo incluimos en las tablas, mencionamos en las instrucciones de uso que las resinas de intercambio iónico (colestiramina, colestipol, coleveselam) pueden incrementar alrededor de un 10 a un 15% el efecto de todas las terapias reflejadas en la tabla, lo que puede ser de utilidad en ciertos subgrupos de pacientes como los afectos de hipercolesterolemia familiar y enfermedad vascular que no consiguen objetivos de cLDL con la combinación de estatinas y ezetimiba, o bien no toleran alguna de estas terapias. Así mismo hemos añadido en las instrucciones de uso los consejos para tener a los pacientes en las dosis y terapias adecuadas en un máximo de 2 encuentros clínicos. La utilización de la tabla es idéntica a la de ediciones anteriores (tabla 1 y fig. 1).
Modo de empleo de la tabla e implementación terapéutica
| 1. Localizar el valor de LDL de partida en la columna 1. Si el paciente está tratado con estatinas, calcular el LDL basal aproximado multiplicando el valor por 1,5 |
| 2. Comprobar el descenso requerido para conseguir el objetivo de LDL<115, <100 o <70 en columnas adyacentes 2, 3 o 4 |
| 3. Seguir la fila hacia la derecha |
| 4. Las celdas en verde señalan las terapias que permitirán alcanzar el objetivo <115mg/dl (ver fila de encabezamiento en azul) |
| 5. Las celdas en amarillo señalan las terapias que permitirán alcanzar el objetivo <100mg/dl (ver fila de encabezamiento en azul) |
| 6. Las celdas en rojo señalan las terapias que permitirán alcanzar el objetivo <70mg/dl (ver fila de encabezamiento en azul) |
| 7. Aplicar la terapia adecuada a la obtención de objetivos. Si se opta por tratamientos con estatinas a dosis máximas recomendamos empezar con la dosis media en pacientes de más de 75años o que puedan ser más susceptibles de toxicidad por estatinas. Si se opta por terapia combinada y el paciente no recibe aún estatinas, recomendamos iniciar monoterapia con estatinas y, en la siguiente visita (2meses), añadir ezetimiba |
Guía para la prescripción de tratamiento hipocolesterolemiante orientado a la obtención de objetivos terapéuticos.
• Columna 1: valor de LDL inicial del paciente a tratar.
• Columnas 2, 3 y 4: porcentaje de LDL que debe reducirse para alcanzar los objetivos terapéuticos. Columna 2 (verde): en pacientes en prevención primaria con riesgo moderado (LDL<115mg/dl). Columna 3 (amarillo): en pacientes con riesgo cardiovascular global alto (LDL<100mg/dl). Columna 4 (rojo): en pacientes en prevención secundaria o riesgo cardiovascular global muy alto (LDL<70mg/dl). Según las guías europeas de prevención cardiovascular.
• Columnas 5 a 45: fármacos o combinación de fármacos (estatinas+ezetimiba) que permitirán la reducción de LDL necesaria para alcanzar los objetivos terapéuticos. En verde: prevención primaria con riesgo moderado (LDL<115mg/dl). En amarillo: para riesgo cardiovascular global alto (LDL<100mg/dl). En rojo: prevención secundaria o riesgo cardiovascular global muy alto (LDL<70mg/dl).
• Las resinas de intercambio iónico (colestiramina, colestipol, coleveselam) pueden incrementar alrededor de un 10 a un 15% el efecto de todas las terapias reflejadas en la tabla, lo que puede ser de utilidad en ciertos subgrupos de pacientes, como los afectos de hipercolesterolemia familiar y enfermedad vascular que no consiguen objetivos de LDL con la combinación de estatinas y ezetimiba, o bien no toleran alguna de estas terapias.
A: atorvastatina; EZ: ezetimiba; F: fluvastatina; L: lovastatina; LDL: colesterol LDL; P: pitavastatina; Pr: pravastatina; R: rosuvastatina; %RED: % reducción; S: simvastatina. El número junto a la letra indica dosis. Por ejemplo: A20 es atorvastatina 20mg/día. La dosis de ezetimiba es siempre de 10mg/día.
Los autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLluís Masana: Honorarios por conferencias y/o consultorías de AMGEN, Sanofi, MSD, Esteve, Recordati, Astra-Zeneca, Danone, Rubió. Núria Plana: Honorarios por conferencias de MSD, Astra-Zeneca, Ferrer, Esteve, Amgem, Rubió