La pandemia por la enfermedad conocida como COVID-19 (acrónimo del inglés coronavirus disease-2019) o «enfermedad del coronavirus», que se detectó por primera vez en la ciudad china de Wuhan en diciembre de 2019, ha supuesto una emergencia de salud pública internacional por diferentes razones (amenaza para la vida de muchas personas, crisis sanitaria y socioeconómica sin precedentes, cese de actividades escolares y laborales, o la necesidad de adoptar medidas extraordinarias como la puesta en cuarentena de ciudades o países enteros, entre otras). El Grupo de Salud Mental del PAPPS ha considerado importante observar, reflexionar e investigar sobre los fenómenos que se están dando y se darán en la que, posiblemente, ha sido una de las intervenciones de salud pública más amplias y radicales de la historia reciente. En este trabajo se hace una aproximación a las características psicológicas y psicosociales que está adquiriendo la pandemia de la COVID-19 en los países de nuestro medio sociocultural y se proponen una serie de reflexiones y recomendaciones para los cuidados psicológicos de la población, los trabajadores sanitarios y la organización social.
The pandemic of the disease known as COVID-19 (acronym for coronavirus disease-2019), which was first detected in the Chinese city of Wuhan in December 2019, has led to an international public health emergency. This due to several reasons (threat to the lives of many people, unprecedented health and socioeconomic crisis, cessation of school and work activities, or the need to adopt extraordinary measures, including quarantining entire cities or countries). The PAPPS Mental Health Group has considered it important to observe, reflect and investigate the phenomena that are occurring, and will occur, in what has possibly been one of the most extensive and radical public health interventions in recent history. This work makes an approach to the psychological and psychosocial characteristics that the COVID-19 pandemic is acquiring in the countries of our socio-cultural environment, and proposes a series of reflections and recommendations for the psychological care of the population, health workers, and social organisation.
La enfermedad conocida como COVID-19 (acrónimo del inglés coronavirus disease-2019) o «enfermedad del coronavirus» es una enfermedad infecciosa causada por el virus SARS-CoV-2, que se detectó por primera vez en la ciudad china de Wuhan en diciembre de 2019. Clínicamente se presenta con síntomas similares a los de la gripe, con fiebre, tos, disnea, mialgias y astenia. En un 80% de los pacientes los síntomas son leves y la recuperación con tratamiento sintomático es total; un 14% puede sufrir neumonía y necesitará tratamiento hospitalario y el 6% restante precisará ingresar en una unidad de cuidados intensivos1, al menos con los elementos terapéuticos de los que se disponía a principios del 2020. El 11 de marzo de 2020 la OMS elevó la situación de emergencia de salud pública ocasionada por la COVID-19 a la categoría de pandemia internacional, una situación que ha puesto a prueba al sistema sanitario español (y de otros muchos países).
La cuarentena y el aislamiento son medidas de salud pública empleadas para prevenir la propagación de una enfermedad infecciosa. A menudo se utilizan como términos idénticos y equiparables en los medios de comunicación, aunque no son sinónimos. Por cuarentena se entiende la separación y restricción de movimientos de personas potencialmente expuestas a una enfermedad contagiosa hasta descartar que estén enfermas, para reducir así el riesgo de que infecten a otras. Por aislamiento se entiende la reclusión y separación de la persona que ha sido diagnosticada de una enfermedad contagiosa hasta que esté curada, para evitar contagiar a personas sanas. El uso de la cuarentena ha sido históricamente uno de los principales recursos para proteger la salud pública, mucho antes de su aceptación como disciplina de estudio académico. Es, por lo tanto, una de las herramientas más antiguas y que en años pasados se consideraba una respuesta legítima para proteger la salud pública y los intereses comerciales. Durante las últimas décadas, cuando parecía que las enfermedades infecciosas ya no eran una amenaza, la cuarentena se convirtió en una intervención anticuada que casi nunca se consideraba una opción, y mucho menos a gran escala2. Entre otras cosas, porque la cuarentena, y también el aislamiento, tienen un considerable impacto psicológico en quienes la requieren.
Se supone que el impacto psicológico de la cuarentena y el aislamiento ante enfermedades infecciosas puede ser amplio y duradero, aunque la mayoría de los estudios analizan sus repercusiones en poblaciones reducidas, que hasta hoy han sido las sometidas a estas medidas de confinamiento3. En general, los estudios informan que la reclusión, la pérdida de la rutina habitual y la reducción del contacto social y físico con otras personas conllevan efectos psicológicos negativos, incluidos cambios o pérdidas de los hábitos de salud, autocuidado y relaciones, síntomas de estrés postraumático, síndromes confusionales y trastornos del humor, trastornos por ansiedad excesiva y trastornos de conducta, que pueden persistir hasta 4-6 meses o años después4,5. Entre los factores asociados a peores resultados se señalan la duración de la cuarentena6–8, los temores a padecer la infección9–12, la frustración y el aburrimiento13,14, los suministros insuficientes4,12, la información inadecuada12–15, las pérdidas económicas y el estigma social que conlleva el haber estado recluido4,16–18.
Para mitigar las consecuencias del confinamiento se apunta como conveniente mantener la cuarentena el menor tiempo necesario, restringiendo su duración a lo que científicamente sea razonable, y dar toda la información clara y precisa que sea posible, para que se comprenda bien la enfermedad en cuestión y los motivos de la cuarentena, evitando temores y evaluaciones catastróficas ante cualquier síntoma que pueda presentarse19. También es esencial mantener una comunicación efectiva y rápida con personal sanitario, familiares y amigos, garantizar que se proporcionarán los suministros adecuados (tanto generales como médicos) y promover la realización de tareas que aminoren la soledad y el aburrimiento4,20,21. Los efectos negativos de la reclusión también parecen ser menores cuando se asume la cuarentena con un carácter altruista en beneficio de otros y de la sociedad, más que como la imposición de una restricción de libertad3.
Otra cuestión importante es la relativa a estresores, peligros y consecuencias psicosociales posteriores a la cuarentena y el aislamiento, tanto en el sujeto concreto como en su contexto sociofamiliar. En este sentido, la pérdida de ingresos como resultado de la cuarentena suele asociarse con sentimientos de ira, ansiedad, síntomas depresivos y estrés postraumático, sobre todo en aquellos con ingresos familiares más bajos3. Estas personas con ingresos familiares más bajos, y también quienes presentan previamente trastornos mentales, pueden requerir niveles de apoyo sociosanitarios adicionales.
Lo hasta ahora expuesto se aplica principalmente a pequeños grupos de personas en cuarentena o aislamiento, aunque posiblemente las alteraciones psicosociales serían similares para procesos de contención más grandes (como pueblos o ciudades). De ahí la importancia de observar, reflexionar e investigar sobre los fenómenos que se están dando y se darán en la que, posiblemente, ha sido la cuarentena más amplia y radical de la historia de la humanidad. El impacto psicosocial de la cuarentena no implica, en modo alguno, que no deba usarse, puesto que los resultados de permitir la propagación de la enfermedad podrían ser mucho peores22,23. Las decisiones sobre cómo y cuándo aplicar una cuarentena deben basarse en la mejor evidencia científica disponible, facilitando que esta experiencia sea lo más tolerable posible para las personas24,25, para lo cual hay que tener en cuenta no solo los datos sanitarios y médicos, sino los sociales, los antropológicos y los económicos.
En España, la situación pandémica por la COVID-19 llevó a la promulgación del Real Decreto 463/2020, de 14 de marzo, por el que se declaró el estado de alarma para la gestión de la situación de crisis sanitaria ocasionada por la COVID-19. La declaración del estado de alarma obligó a todos los ciudadanos que residen en España, tengan o no síntomas, a permanecer en sus domicilios durante al menos 30 días salvo para la compra de alimentos, productos de primera necesidad, cuidado de personas dependientes, desplazamientos al trabajo y actividades análogas, con el fin de frenar los contagios y contener la pandemia, movilizando para ello recursos económicos y sanitarios tanto públicos como privados y también haciendo uso de las fuerzas de seguridad y del ejército. El objetivo del decreto es asegurar el periodo de aislamiento, buscando un comportamiento racional de la población que, como ha manifestado la OMS y la ONU, permita que «combatamos el virus sin permitir que el miedo se haga viral»26.
En este trabajo no se analiza la pertinencia o no de una medida de tal calibre, sino las repercusiones psicosociales que puede tener para profesionales y para la población la pandemia de la COVID-19 y las medidas adoptadas para frenar su expansión, ofreciendo por tanto una serie de recomendaciones tendentes a minimizar esas repercusiones.
Características especiales de esta pandemiaLa pandemia por la COVID-19 es una emergencia de salud pública de gran impacto internacional. Entre otros motivos, porque 1) amenaza la vida de muchas personas; 2) implica una crisis sanitaria sin precedentes; 3) ha alterado el desarrollo y el funcionamiento normal de las comunidades; 4) ha conllevado la toma de medidas extraordinarias como la puesta en cuarentena de países enteros; y 5) ha interrumpido gran parte de la actividad industrial y comercial y obligado también al cese de actividades escolares. Por eso pensamos que es tan importante observar, reflexionar e investigar sobre los fenómenos que se están dando y se darán en la que, posiblemente, ha sido una de las intervenciones de salud pública más amplias y radicales de la historia reciente.
La aparición súbita de un fenómeno inesperado, como esta pandemia de la COVID-19, de características poco conocidas, de evolución imprevisible y sin precedentes, al menos durante los últimos decenios, supone un impacto emocional y cognitivo que puede conllevar una reacción inicial general de negación, tan típica en los primeros momentos de todo duelo o pérdida: impacto y shock, con fuertes tendencias a la negación27,28. Este ha sido el caso de los dirigentes de numerosos países afectados. Posteriormente, cuando se impone la realidad y se observa una progresión de los infectados, las formas graves y las primeras muertes, se pasa a un (largo) periodo de «turbulencia afectiva», que fácilmente puede quedar dominado por una emoción básica o primigenia: el miedo. Pero en realidad, como hemos podido ver en la pandemia de la COVID-19, hay expresiones de todas las emociones y sentimientos básicos: ira, necesidades del apego y solidaridad, tristeza, culpa. La diseminación en el tiempo de las infecciones a los 5 continentes, convirtiendo el fenómeno de epidemia en pandemia, aumenta la percepción y la difusión emocional masiva del miedo (y de otras emociones) de la población.
Sabemos poco de las consecuencias psicológicas, psicosociales y sociales de situaciones tan generalizadas como las de la pandemia por la COVID-19. Por ello puede ser útil enfocarlas desde la perspectiva de los procesos de duelo, incluso a nivel de grandes grupos, poblaciones o países, como ya se ha hecho, por ejemplo con la depresión entreguerras29 y, con las guerras y conflictos internacionales recientes30. Sobre todo, porque es una situación nueva y excepcional en una humanidad mucho más globalizada en todos los sentidos que en las epidemias anteriores.
Normalmente, en estos casos, se apela inmediatamente a tomar medidas y respuestas «racionales», algo que puede ser comprensible desde la perspectiva de «basadas en la evidencia». Pero hay pocas evidencias y poco teorizadas, sobre confinamientos tan globales y prolongados, y sobre cómo los mismos alteran el tercer y el cuarto momento de evolución de todo duelo o pérdida, individuales y colectivos: la readaptación al medio y la recuperación o desapego subsiguientes. Por un lado, porque las medidas a tomar deberían tener dos focos de atención bien delimitados: 1) mejorar el estado psicológico, psicosocial y social de la población durante la cuarentena; y 2) preparar la readaptación al medio posteriormente. Pero es que un segundo motivo de precaución consiste en que, a menudo, cuando se piden estrategias «razonables», en vez de pensar en que se trata de estrategias «basadas en las pruebas o en hipótesis científicas», se está pensando en «basadas en la razón, en la cognición, en las informaciones», una perspectiva del ser humano enormemente parcial y poco científica (y más del ser humano en epidemia y aislado).
En un sentido más integral y contextual, las siguientes son algunas consideraciones de lo que ha significado la pandemia de la COVID-19 en nuestras vidas.
Es un fenómeno nuevo con repercusiones graves para la salud en su dimensión biológica, psicológica y social que afecta (aunque de forma desigual e inequitativa) a todas las clases sociales y a todos los continentes. Desde esta perspectiva facilita la cohesión de las personas, amenazadas por el mismo peligro. Como ha escrito Santiago Alba Rico: «Esta sensación de irrealidad se debe al hecho de que por primera vez nos está ocurriendo algo real. Es decir, nos está ocurriendo algo a todos juntos y al mismo tiempo. Aprovechemos la oportunidad»31. Son muchas las cosas que deberemos reflexionar una vez pasada esta crisis. Tal vez podamos utilizarla para atender mejor a los valores que nos puedan ofrecer una vida más sostenible, más solidaria y menos dañina para el planeta, priorizando la sostenibilidad sobre el consumo32,33.
Las repercusiones de la pandemia y las medidas de emergencia adoptadas (el confinamiento) conllevan una potente irrupción de cambios a nivel personal (emociones, pensamientos, valores), grupal (relaciones interpersonales), social (organización social) y también global (relaciones entre bloques y continentes). Con frecuencia hacemos referencia al miedo como emoción básica predominante ante situaciones de alarma. En esta situación se han hecho patentes miedos muy diversos: a perder el trabajo, la estabilidad económica, a enfermar, e incluso a morir o a perder nuestros seres queridos. Pero en un episodio que genera tanta tormenta emocional también aparecen y han aparecido otras emociones. Los medios de comunicación y las redes sociales proporcionan información y opinión en tiempo real y diseminan también emociones continuamente. Así se han hecho patentes emociones como la ira (de unos políticos hacia otros, de una parte de la población hacia los políticos, hacia los que gestionan la crisis, hacia los ciudadanos que no respetan las normas de confinamiento, hacia las propias compañías en el confinamiento, etc.). Otra emoción que hemos podido observar también patentemente, tanto a nivel individual como a nivel grupal, es la pena y la tristeza: por ejemplo, ante los seres perdidos, el salario o estatus perdido, el trabajo perdido y, sobre todo, ante el incremento de infectados y de fallecidos sin saber cómo irá evolucionando la pandemia y cuánto más puede durar, que nos deja inermes en una situación de incertidumbre.
Pero todo ello puede compensarse, al menos parcialmente, y ya desde la cuarentena, atreviéndose a vivir y compartir otras emociones. Por ejemplo, el sentimiento de solidaridad, basado en los procesos de mentalización34 y en la emoción de cuidar y en el «sistema emocional» del apego35–37. Por ejemplo, la indagación y el interés, basados en el sistema emocional de la indagación o seeking, visible en el aumento del interés por la investigación científica, y, en general, la cultura, en el deseo de saber sobre la enfermedad, la epidemia y el mundo en el que se desarrolló, sobre cómo es China en realidad, cómo es el mundo que nos rodea.
Por otra parte, tanto durante la reclusión como en los momentos posteriores, sí que está investigada la importancia del deseo, de la psicosexualidad: Por ejemplo, se sabe que, probablemente, aumentarán los nacimientos unos meses después38, como se sabe que tanto la reclusión como el aislamiento estimulan las descargas emocionales y la psicopatología3,4,20,21,39. Además, al menos en nuestra cultura, desde los primeros momentos de la pandemia, y más con el aislamiento, hemos visto utilizar a nivel masivo el sistema emocional de la alegría y el juego (humor con respecto a nuestra situación, utilización del humor para expandir la solidaridad como en numerosos vídeos y comunicaciones en la web, posibilidades para otras formas de juego y alegría…). Todas las crisis son una oportunidad para el cambio. El humor, una vez concluida la crisis, tal vez nos siga acompañando tras ella, pero no ya como una defensa necesaria que nos ha ayudado a sobrevivir en los momentos de tristeza, sino como un componente emocional ineluctable de la especie40.
La pandemia se ha producido también en países desarrollados que creían controladas las enfermedades infecciosas y no las percibían como un problema grave. Nos hemos visto amenazados por un peligro hasta entonces no solo invisible, sino casi imposible de imaginar32. Todo ello ha puesto aún más de manifiesto una fragilidad de nuestro sistema sanitario y de los sistemas sociales, fragilidad que anteriormente la mayoría no habíamos sospechado.
La extensión de los casos a los países más pobres, con un sistema sanitario claramente insuficiente para gestionar la demanda, puede ser aún más grave, aunque estemos teniendo escasos datos al respecto. Esta puede ser una ocasión para reflexionar sobre la globalización ya imparable de los problemas de salud y la necesidad de cooperación internacionales, es decir, una oportunidad para la solidaridad internacional en sanidad: ¡Quién nos iba a decir que necesitaríamos ayuda sanitaria de países que muchos consideraban inferiores en estos campos tales como China o Cuba!
La pandemia de la COVID-19 ha hecho plantearse de forma aguda cómo gestionar los momentos críticos de sobrecarga de los sistemas sanitarios, tanto en el ámbito de presupuestos, maquinaria, prioridades y organización como en el ámbito del personal (problemas de formación, organización, actitud, emocionales e incluso éticos) e incluso en el ámbito de la ética y la bioética. Los profesionales se han visto una y otra vez presionados a seleccionar a los pacientes que con mayor probabilidad puedan beneficiarse de los tratamientos de soporte especializados41.
El procedimiento para vencer la pandemia conlleva necesariamente el distanciamiento social de los grupos y de los individuos, lo que implica la paralización a escala mundial de los procesos productivos, con las evidentes repercusiones económicas. Las personas que no pueden trabajar forzados por el confinamiento deben seguir recibiendo ingresos económicos. Los gobiernos deben proporcionar unos ingresos mínimos y facilidades en los gastos relacionados con la vivienda (pago de la hipoteca o el alquiler). Hay que evitar al máximo las pérdidas de puestos de trabajo.
Este confinamiento obligado de las personas en el domicilio, un fenómeno prácticamente inédito en la vida de la mayoría de la población, presenta unas dificultades específicas y poco estudiadas. Sobre todo en determinados grupos de la población: niños, ancianos, todo tipo de personas institucionalizadas (residencias de ancianos, pisos asistidos, cárceles…), personas con trastornos mentales, mujeres amenazadas por situaciones previas de violencia de género, personas en pobreza extrema, inmigrantes recientes, indocumentados o no, personas sin vivienda o con vivienda sin las condiciones necesarias y personas que viven solas, sin capacidades ni recursos para gestionar la organización del hogar. Ello plantea el grave dilema ético de si se dedica parte de los esfuerzos sanitarios y de los estados a ese grupo social de «sumergidos», de «cuasi-invisibles» o bien se atiende únicamente a las castas dominantes y a las clases medias de la población. Desde nuestro punto de vista, ese grupo (de millones de personas) precisa la mayor y mejor concentración de esfuerzos estatales, sanitarios y de las asociaciones de voluntariado articulando medidas de soporte tanto para el confinamiento como para los meses y años venideros42,43. Y no solo por motivos de justicia social y éticos, sino también por estrictos motivos sanitarios y económicos.
Los profesionales sanitarios en esta crisis dedican y han dedicado un enorme esfuerzo, físico y emocional, sostenido en el tiempo además. Es previsible que ello genere una inestabilidad psicológica importante por agotamiento y por la propia gravedad del problema. Habría que proveer a dichos profesionales de los sistemas institucionales de soporte emocional y cognitivo44,45. Algunos médicos, profesionales de enfermería u otros trabajadores pueden necesitar soporte psicológico46,47, así como algunos equipos.
Finalmente, la crisis que estamos viviendo ha puesto de manifiesto que la sociedad, a pesar de percibirla como una amenaza real, se siente reconfortada (cuidada) con la labor que ejercen cada día una parte de sus conciudadanos: aquellos que garantizan los servicios esenciales de la sociedad. Tendrían que haber estado organizados y deberán organizarse para el futuro sistemas que cuiden a esos trabadores públicos. En el campo sanitario, aparte de los profesionales médicos y de enfermería, son también los administrativos de centros de salud y hospitales, el personal de la limpieza, cuyo trabajo es fundamental en esta pandemia, el personal de seguridad, de mantenimiento, cajeras y reponedoras de supermercados, transportistas, dependientes de farmacia y de las panaderías y de otros comercios considerados imprescindibles, así como una larga serie de especialistas de las clases trabajadoras habitualmente poco reconocidos y visibles, pero que son los que hacen funcionar nuestras sociedades. Muchas de esas profesiones y de esos «trabajadores especializados» tienen en común que dedican su esfuerzo a «cuidar» a las personas. En ese sentido, la dedicación con la que lo hacen y el bienestar que nos producen son una expresión directa de la emoción de los cuidados, del apego (la base para el sentimiento de solidaridad)36,48.
Dos características claves que hay que destacar de este grupo. Por un lado, muestra a las claras que los indispensables para el funcionamiento social son las clases trabajadoras de diverso nivel. Por otro lado, que hoy esas actividades del cuidado, tanto en los trabajos tradicionales de cuidados como en los nuevos sistemas de cuidados, están ocupadas mayoritariamente por mujeres.
Desde una perspectiva de género podemos afirmar que ese cuidado, históricamente delegado casi exclusivamente a la mujer, proporciona una carga de cohesión social y de «fuerza grupal» no comparable a ninguna otra actividad. Durante siglos se ha tenido por realidad implícita pero inamovible que la mujer es la «especialista en los cuidados», como si el sistema emocional de los cuidados no fuera común a todos los seres humanos36,48. La propia profesión médica, como otras muchas profesiones asistenciales y de cuidados, se ha «feminizado» progresivamente. Según datos de la OCDE, en 2017 (datos publicados en 2019), la proporción de mujeres médicas era del 55,3% (en el año 2000 era del 36,8%). Este hecho, aparentemente superficial, debe hacernos reflexionar: apunta también hacia la capacidad de liderazgo de la mujer ante situaciones complejas. Es el momento de reivindicar la capacidad de cuidar, para ambos sexos, como una de las actividades fundamentales de la vida, probablemente la que pueda salvarnos de los desmanes realizados durante siglos primando al guerrero frente a la cuidadora, al líder frente a la sumisa. Si todos los habitantes del planeta se «feminizan», adoptando los valores del cuidar-curar-compartir en vez del estereotipo del liderar-utilizar-acaparar, todavía nos queda esperanza. Dos éticas en contraposición y dos sistemas sociales: las basadas en el triunfo, la guerra, el dominio, el aprovechamiento (neoliberal) y los basados en la ética de los cuidados y la reparación. Con el eterno retorno de la ideología belicista y antifeminista que una y otra vez resurge. En la realidad cotidiana de esta pandemia y de los cuidados contra ella hemos podido ver cómo el paradigma ideológico belicista-guerrero se proponía como actitud global frente a la epidemia, la crisis ¡e incluso frente al virus!, en un extremo de irracionalismo de difícil justificación desde la ética de los cuidados y la reparación37,49,50.
La tabla 1 intenta sintetizar las características diferenciales entre la epidemia y pandemia de la COVID-19 y otras epidemias.
Características diferenciales en una primera aproximación de la pandemia de la COVID-19 con respecto a otras pandemias y epidemias
| 1. Es una epidemia desde el mundo desarrollado y urbanizado2. Reveladora de otros muchos virus, distorsiones, disfunciones e injusticias negadas, sumergidas y marginadas de nuestro mundo3. Es una pandemia que revela nuestra vulnerabilidad sanitaria y la crisis del aislacionismo sanitario en un mundo globalizado4. Lleva a una pandemia social, no solo biológica5. Inicialmente se pensó que era una pandemia paradójica, pues su severidad parecía más motivada por las emociones que por la gravedad biológica (hasta que se valoró más a fondo y menos maníacamente la tercera característica)6. Es una pandemia de la emocionalidad compartida: gran participación emocional en gran parte de la población7. Es una pandemia potencialmente integradora, por tanto, de algunos conocimientos científicos psicológicos y psicosociales que deberían actualizarse en la cultura8. Es una pandemia potencialmente integradora y globalizadora a nivel social |
Fuente: Tizón33.
Las tasas de morbimortalidad de esta pandemia y las enormes pérdidas económicas que supone conllevan un riesgo psicosocial elevado para la población, además del biológico, y probablemente un incremento de las disfunciones sociales, la desigualdad y de la pobreza. A nivel biológico, existe incertidumbre sobre la gravedad o levedad de los procesos en cada persona con la infección y así como acerca de la proximidad del hallazgo de un tratamiento eficaz. A nivel psicológico, conlleva una gran irrupción de emociones que pueden evolucionar a trastorno mental en grupos de riesgo. A nivel social, la pandemia de la COVID-19 pondrá a prueba la capacidad de la sociedad para demostrar solidaridad y organizar la protección de los grupos más vulnerables que hemos mencionado más arriba y, en general, de las clases trabajadoras y «sumergidas» que, de entrada, parece aparente que, al menos en Europa y los Estados Unidos, están pagando la mayor parte de las consecuencias de la crisis, incluso a nivel biológico (nos referimos, por ejemplo, a la mortalidad y la morbilidad).
La experiencia de lo sucedido en China23 revela que la cuarentena, el distanciamiento social y el aislamiento de las poblaciones infectadas pueden contener la epidemia, pero también que su impacto psicosocial es relevante y que, en algunos casos y poblaciones, puede exceder su capacidad de contención y resiliencia33,51.
Como decíamos, no han existido hasta ahora medidas de salud pública tan amplias, restrictivas y duraderas como las impuestas con ocasión de la pandemia COVID-19 a la población, por lo que las consecuencias y las respuestas inmediatas y a más largo plazo habrá que irlas estudiando a lo largo del tiempo.
De las experiencias en otras epidemias sin confinamiento poblacional se sabe que las alteraciones emocionales inmediatas más frecuentes incluyen una mezcla de síntomas ansiosos y depresivos, somatomorfos e hipocondriformes, algunos de los cuales alcanzan la categoría de síndrome de estrés postraumático. También en situaciones de emergencias se ha observado un incremento de las conductas violentas, crisis ansiosas o confusionales, así como un consumo excesivo de alcohol33,35,52–54. Entre los efectos tardíos se señalan duelos patológicos, depresión, trastornos de adaptación, manifestaciones de estrés postraumático, abuso del alcohol u otras sustancias adictivas y trastornos psicosomáticos. También los patrones de sufrimiento prolongado se manifiestan como tristeza, miedo generalizado y ansiedad expresados corporalmente (somatomorfos o hipocondriformes), síntomas que con frecuencia adquieren un carácter severo y una larga duración52,53.
En la situación pandémica de la COVID-19 los estudios realizados en China revelan que durante el brote inicial de la epidemia se presentaron una amplia variedad de problemas psicológicos, como trastornos de pánico, ansiedad y depresión. Más de la mitad de la población encuestada calificó el impacto psicológico como moderado a severo, y aproximadamente un tercio presentó ansiedad (es decir, manifestaciones emocionales no suficientemente contenidas) moderada o severa55. El 75% de los encuestados estaban preocupados de que sus familiares contrajesen la enfermedad y también un 75% estaba satisfecho con la cantidad de información recibida55. El sexo femenino, ser anciano, ser estudiante, la presencia de síntomas físicos sugerentes de la COVID-19 y la autopercepción de un mal estado de salud se asociaron significativamente con un mayor impacto psicológico del brote y mayores niveles de estrés, ansiedad y depresión55. Una información actualizada y de calidad sobre la situación epidémica y las recomendaciones preventivas se asociaron con un menor impacto psicológico del brote y con niveles más bajos de estrés, ansiedad y depresión42.
Peligros y riesgos. Vulnerabilidad y resilienciaLa vulnerabilidad se corresponde con la condición interna de un sujeto o grupo expuesto a una amenaza o evento traumático que puede dañarle. La resiliencia, con su capacidad de adaptación ante esos agentes perturbadores o situaciones adversas. Una aproximación científica a la atención a la salud mental de la población en las epidemias y en la pandemia COVID-19 implica el reconocimiento de las diferencias de vulnerabilidad de los diferentes grupos poblacionales, en especial las relacionadas con el género, la edad y el nivel socioeconómico.
Las personas con enfermedades respiratorias o cardiovasculares, con inmunodepresión, las personas sin hogar o que viven en pisos, o en residencias o centros superpoblados o sin condiciones de higiene y habitabilidad adecuadas, y los ancianos que viven en soledad y con penurias son grupos de riesgo en las epidemias y también en esta pandemia. Los ancianos, además, pueden correr el riesgo de encontrarse en situaciones de vulnerabilidad como resultado del padecimiento de enfermedades crónicas o discapacitantes, déficits nutricionales o por carecer de un apoyo familiar y social que les permita enfrentarse a las medidas de confinamiento decretadas en un estado de alarma social. Para ellos es clave el mantenimiento de los servicios sociales y la ayuda de organizaciones de voluntarios ya establecidas, creadas ad hoc, o de redes vecinales, así como de las diversas estructuras de la Administración pública en el medio rural o urbano.
Las estrategias de comunicación de los gobiernos para mantener informada a la población sobre la mejor manera de evitar la infección son cruciales, no solo para limitar la expansión de la epidemia sino también para proteger la salud mental de las personas y crear un clima de confianza mutua entre la población y las autoridades sanitarias. El disponer de una información veraz, transparente, adecuada y oportuna es vital para mantener la calma y la contención emocional de los familiares y la población. Una población bien informada tiende a protegerse mejor y ser menos vulnerable en el orden psicosocial y en el manejo de las posteriores consecuencias socioeconómicas. El objetivo es alejarse de los extremos, es decir, de avisos ligeros que no rompan la apatía de la población o de informes alarmistas que generen un miedo que acabe en difusiones emocionales masivas (DEM)33. Los medios de comunicación pueden ser un aliado cuando difunden información precisa y útil, contribuyendo a la serenidad ciudadana y evitando estigmatizar actitudes hacia grupos poblacionales: algo que se ha estudiado, por ejemplo, con el brote del síndrome respiratorio agudo severo (SRAS)52,53,56 y que es dudoso que se haya realizado de forma adecuada en esta pandemia, ni inicialmente, ni durante las peores semanas.
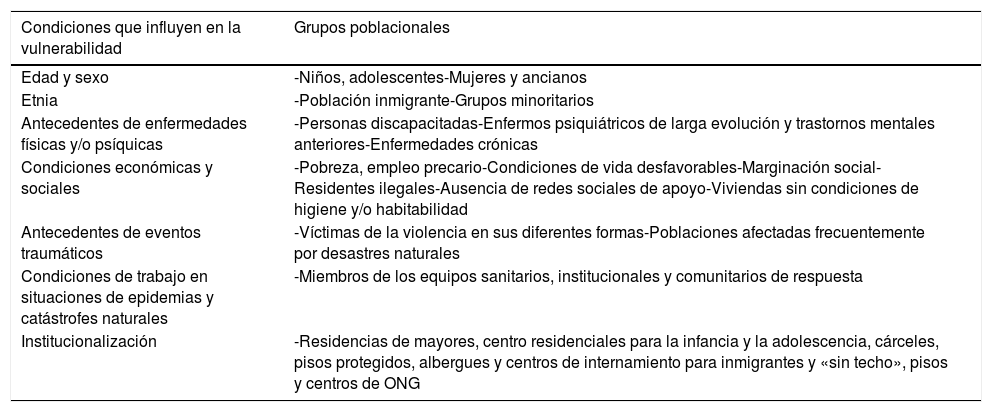
Las condiciones que influyen en la vulnerabilidad de los diferentes grupos poblacionales se muestran en la tabla 2. Generalmente no es un solo condicionante el que determina el grado de vulnerabilidad, sino la conjunción de varios en determinadas circunstancias43,52,53.
Factores de vulnerabilidad en los diferentes grupos poblacionales
| Condiciones que influyen en la vulnerabilidad | Grupos poblacionales |
|---|---|
| Edad y sexo | -Niños, adolescentes-Mujeres y ancianos |
| Etnia | -Población inmigrante-Grupos minoritarios |
| Antecedentes de enfermedades físicas y/o psíquicas | -Personas discapacitadas-Enfermos psiquiátricos de larga evolución y trastornos mentales anteriores-Enfermedades crónicas |
| Condiciones económicas y sociales | -Pobreza, empleo precario-Condiciones de vida desfavorables-Marginación social-Residentes ilegales-Ausencia de redes sociales de apoyo-Viviendas sin condiciones de higiene y/o habitabilidad |
| Antecedentes de eventos traumáticos | -Víctimas de la violencia en sus diferentes formas-Poblaciones afectadas frecuentemente por desastres naturales |
| Condiciones de trabajo en situaciones de epidemias y catástrofes naturales | -Miembros de los equipos sanitarios, institucionales y comunitarios de respuesta |
| Institucionalización | -Residencias de mayores, centro residenciales para la infancia y la adolescencia, cárceles, pisos protegidos, albergues y centros de internamiento para inmigrantes y «sin techo», pisos y centros de ONG |
Como hemos repetido, no se ha desarrollado anteriormente una intervención de salud pública tan amplia como el estado de alarma por la pandemia de la COVID-19 y durante un periodo de tiempo tan largo. Por eso el cómo responderán las poblaciones y las sociedades sigue sin estar claro y las recomendaciones que se realizan proceden de la experiencia en otras epidemias y periodos de cuarentena, mucho más limitadas y con poblaciones disímiles. Entre los puntos básicos a tener presentes estarían los siguientes:
- 1.
Que el confinamiento dure el menor tiempo posible. La duración de la reclusión debe limitarse a lo que científicamente sea razonable. Los factores estresantes pueden tener un mayor efecto cuanto más tiempo se experimenten.
- 2.
Dar tanta información como sea posible. Es prioritario que las personas comprendan bien la enfermedad y los motivos por los que se necesita el aislamiento.
- 3.
Asegurar los suministros adecuados. No solo los propiamente materiales para el sustento (alimentos, agua, luz, calefacción). También se requiere un plan atendido por trabajadores sanitarios que proporcionen seguimiento y faciliten instrucciones sobre qué hacer en caso de presentar síntomas, garantizando que recibirán la atención precisa si enferman.
- 4.
Mejorar la comunicación, mantener rutinas e incorporar o recuperar actividades y aficiones durante el confinamiento. Mantener y mejorar la comunicación con familiares y amigos es esencial para asegurar el bienestar psicológico.
- 5.
Fomentar el componente de altruismo y, en general, las emociones y sentimientos vinculatorios que supone el confinamiento. Sentir que otros se beneficiarán de nuestra reclusión puede ayudar a que las situaciones estresantes del confinamiento sean más fáciles de soportar.
- 6.
Atención especial a los trabajadores sanitarios. Los profesionales sanitarios a menudo también han de permanecer en reclusión y, como el resto de la población, pueden verse afectados negativamente por ella57. Estar separado de un equipo de trabajo en situaciones donde posiblemente hace falta personal y existe una carga laboral excesiva puede provocar sentimientos de culpa y aumentar la sensación de aislamiento de estos profesionales. Por eso es importante el mantener y aumentar la organización y cohesión del equipo, tanto cuando hay contacto personal directo como cuando este solamente puede realizarse por vías de las TIC (tecnologías de la información y la comunicación): es un asunto clave sentirse respaldado por las compañeras y mantener una buena comunicación con ellas.
Como hemos visto anteriormente, la declaración de la pandemia COVID-19 y el posterior decreto de estado de alarma, con el obligado confinamiento domiciliario, puede ser fuente de alteraciones y peligros a nivel biológico, psicológico y social y desencadenar crisis psicosociales. Aquí volvemos a entender la crisis, como en general en nuestros subprogramas58, como aquella situación generada por un evento vital externo que sobrepasa los mecanismos de afrontamiento y la capacidad de respuesta emocional de la persona, con riesgo cierto de una inadaptación psicológica.
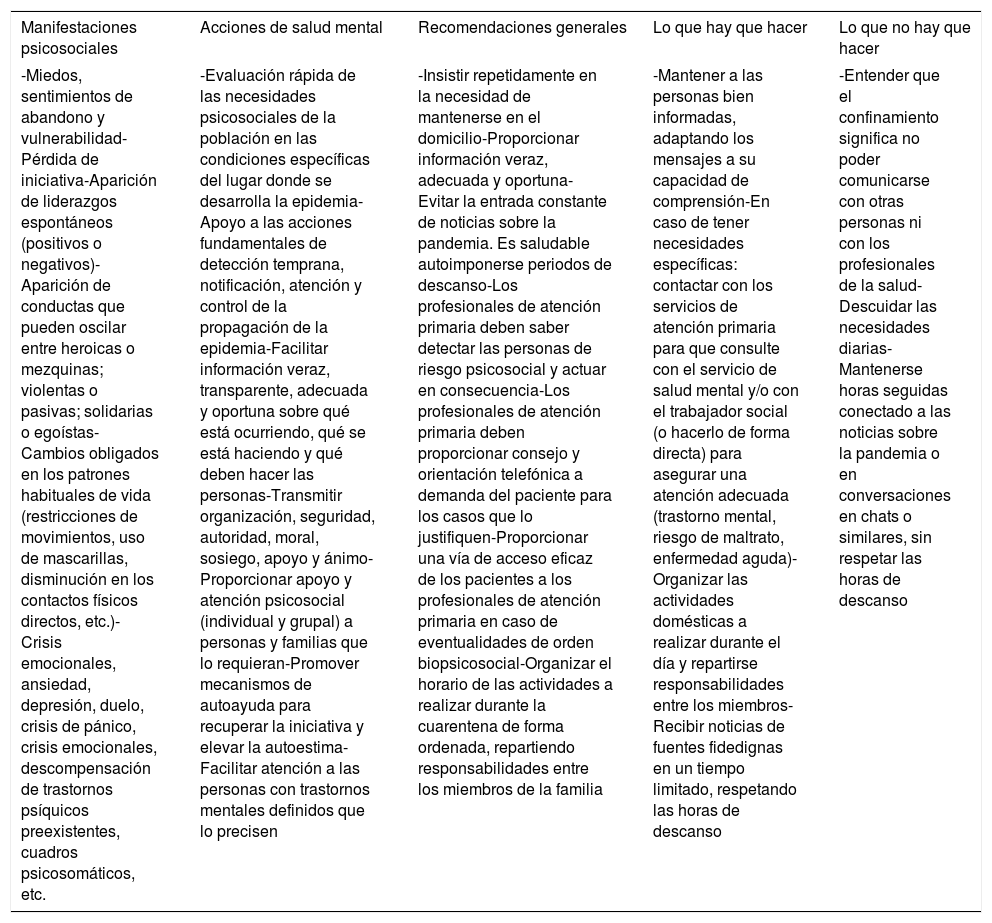
Las recomendaciones para ayudar en la resolución de las diferentes expresiones psicosociales de las crisis y preservar la salud mental se muestran en las tablas 3-5, teniendo en cuenta que debe prestarse especial atención a los grupos más vulnerables (los ancianos, las mujeres, los niños, los migrantes y las personas sin recursos y/o en situación de discapacidad o marginación social)33,43,47,52,53,59.
Manifestaciones psicosociales que pueden aparecer durante una epidemia/pandemia y recomendaciones a la población general para preservar la salud mental
| Manifestaciones psicosociales | Acciones de salud mental | Recomendaciones generales | Lo que hay que hacer | Lo que no hay que hacer |
|---|---|---|---|---|
| -Miedos, sentimientos de abandono y vulnerabilidad-Pérdida de iniciativa-Aparición de liderazgos espontáneos (positivos o negativos)-Aparición de conductas que pueden oscilar entre heroicas o mezquinas; violentas o pasivas; solidarias o egoístas-Cambios obligados en los patrones habituales de vida (restricciones de movimientos, uso de mascarillas, disminución en los contactos físicos directos, etc.)-Crisis emocionales, ansiedad, depresión, duelo, crisis de pánico, crisis emocionales, descompensación de trastornos psíquicos preexistentes, cuadros psicosomáticos, etc. | -Evaluación rápida de las necesidades psicosociales de la población en las condiciones específicas del lugar donde se desarrolla la epidemia-Apoyo a las acciones fundamentales de detección temprana, notificación, atención y control de la propagación de la epidemia-Facilitar información veraz, transparente, adecuada y oportuna sobre qué está ocurriendo, qué se está haciendo y qué deben hacer las personas-Transmitir organización, seguridad, autoridad, moral, sosiego, apoyo y ánimo-Proporcionar apoyo y atención psicosocial (individual y grupal) a personas y familias que lo requieran-Promover mecanismos de autoayuda para recuperar la iniciativa y elevar la autoestima-Facilitar atención a las personas con trastornos mentales definidos que lo precisen | -Insistir repetidamente en la necesidad de mantenerse en el domicilio-Proporcionar información veraz, adecuada y oportuna-Evitar la entrada constante de noticias sobre la pandemia. Es saludable autoimponerse periodos de descanso-Los profesionales de atención primaria deben saber detectar las personas de riesgo psicosocial y actuar en consecuencia-Los profesionales de atención primaria deben proporcionar consejo y orientación telefónica a demanda del paciente para los casos que lo justifiquen-Proporcionar una vía de acceso eficaz de los pacientes a los profesionales de atención primaria en caso de eventualidades de orden biopsicosocial-Organizar el horario de las actividades a realizar durante la cuarentena de forma ordenada, repartiendo responsabilidades entre los miembros de la familia | -Mantener a las personas bien informadas, adaptando los mensajes a su capacidad de comprensión-En caso de tener necesidades específicas: contactar con los servicios de atención primaria para que consulte con el servicio de salud mental y/o con el trabajador social (o hacerlo de forma directa) para asegurar una atención adecuada (trastorno mental, riesgo de maltrato, enfermedad aguda)-Organizar las actividades domésticas a realizar durante el día y repartirse responsabilidades entre los miembros-Recibir noticias de fuentes fidedignas en un tiempo limitado, respetando las horas de descanso | -Entender que el confinamiento significa no poder comunicarse con otras personas ni con los profesionales de la salud-Descuidar las necesidades diarias-Mantenerse horas seguidas conectado a las noticias sobre la pandemia o en conversaciones en chats o similares, sin respetar las horas de descanso |
Recomendaciones específicas a los niños y adolescentes durante el confinamiento domiciliario por la pandemia
| Recomendaciones | Lo que hay que hacer | Lo que no hay que hacer |
|---|---|---|
| -Proporcionar información veraz, adecuada a la edad y oportuna (en momentos de tranquilidad)-Reconocer sus preocupaciones-«Acompañarlo» emocionalmente en todo momento-Tener en cuenta las necesidades especiales de niños y jóvenes con trastorno mental grave (autismo, trastorno graves de personalidad; psicosis) para proporcionar ayuda adaptada (a ellos y a sus familias)-Procurar ordenar las actividades diarias en casa, que deben incluir el juego, actividades formativas, de ocio y actividad física-Evitar largas horas ante la televisión y las pantallas, pero utilizando las potencialidades de las TIC y sin renunciar a sus posibilidades. para la comunicación con coetáneos. para la preservación de la enseñanza y los estudios. para continuar manteniendo la «red social carnal» | -Mantenerlos bien informados, adaptando los mensajes a su capacidad de comprensión-Atender sobre todo a sus preguntas y preocupaciones-Proporcionarles una información dosificada que sea capaces de asimilar-Explicarles los aspectos positivos les ayudará a reducir el miedo (la infección en general es leve; tomando precauciones se puede evitar, se está investigando para vencerla). Se puede hacer con juegos, cuentos y/o dibujos-Valorar sus preocupaciones mediante el lenguaje verbal y sobre todo por sus actitudes. Saber reconocerlas- Mantener, en la medida de lo posible, su actividad física (y con momentos de intensidad): gimnasia a domicilio, y demás- Intentar mantener mediante TIC los sistemas educativos. A ser posible, con sus clases y compañeros. Además, con sus padres o familiares, a domicilio-Introducirles y hacerles partícipes en los cuidados de la familia y el hogar-En caso de niños o adolescentes con trastorno mental grave: asegurar seguimiento telefónico o mediante las TIC a cargo de los servicios de salud mental (eventualmente, visita domiciliaria) | -Proporcionar información no filtrada o no contrastada-No evaluar de cuando en cuando sus dudas y preocupaciones. No atender a lo que expresa espontáneamente sobre el tema-Discusiones familiares en su presencia sobre el tema, que puedan confundirlos-Generar situaciones de críticas y «alta emocionalidad crítica» en su presencia-Transmitirles una y otra vez el catastrofismo o la banalización de la situación |
Recomendaciones específicas a las personas mayores durante la pandemia para ayudar a mantener su salud
| Recomendaciones | Lo que hay que hacer | Lo que no hay que hacer |
|---|---|---|
| -Proteger a las personas mayores es fundamental. Su riesgo de complicaciones es mayor-«Acompañar» emocionalmente tanto si está en el domicilio con los familiares como si está ingresado en una residencia-Asegurar las necesidades diarias fundamentales-Proporcionar información veraz, adecuada y oportuna-Los profesionales de atención primaria deben proporcionar consejo y orientación telefónica a demanda del paciente o de sus cuidadores-El uso de las TIC con las personas mayores también se ha revelado fundamental en esta pandemia-Los centros de APS deben poseer medios y formación adecuada para su usoIgualmente, los centros residenciales y comunidades de mayores-Evitar la «externalización masiva y a bajo precio» que se ha hecho de las residencias geriátricas y de su personal-Volver a vincular los centros geriátricos no sanitarios con la APS adecuadamente financiada y dotada | -Explicar que las medidas a tomar pueden ser difíciles de aceptar pero que son necesarias (si está en un centro o en el domicilio y no recibirá visitas explicarle con claridad los motivos)-Durante la cuarentena recomendarle que se mantenga en casa de forma estricta-No recibir visitas de personas externas a la familia conviviente-Ofertarle una comunicación frecuente por teléfono o por algún procedimiento telemático visual y atender a sus preocupaciones-Si es un paciente frágil, los profesionales de atención primaria deben contactar periódicamente con él o ella, resolver sus dudas y mostrar su disponibilidad en caso de empeoramiento psicofísico-Si presenta una patología aguda (excluida la infección por la COVID-19): monitorizar telefónicamente cada 24-48h y realizar visitas a domicilio en función de la gravedad-Ayudarle a evitar acudir al centro de salud y toda derivación del paciente no imprescindible al hospital mientras dure la pandemia (para evitar el contagio)-Con el apoyo de los servicios sociales y comunitarios, ayudarle a conseguir un espacio propio y diferenciado durante el confinamiento | -Responsabilizar a los abuelos del cuidado de los nietos (comporta un alto riesgo de contagio y debe evitarse a toda costa)-En caso de estar ingresado en una residencia, dejar de visitarlo, de llamarlo, de conectar con ella/él vía TIC según las normas adoptadas por las autoridades sanitarias y de servicios sociales-Abandonarlo afectivamente, privándole de contactos a distancia con la familia (por teléfono o videollamadas) argumentando que no debe recibir visitas-No estar alerta a sus necesidades diarias-Derivarle innecesariamente al hospital ante cualquier empeoramiento, no teniendo en cuenta previamente las capacidades cuidantes 1) del propio sujeto; 2) de la comunidad; 3) de la APS-Evitar toda derivación desde la atención primaria del paciente al hospital mientras dure la pandemia si la situación es grave o complicada-No sustituir al personal de la residencia o piso asistido si se acumulan sus bajas, por enfermedad o confinamiento-No tener en cuenta la enseñanza de esta pandemia con respecto al atentado que ha supuesto la «externalización masiva y a bajo precio» que se ha hecho de las residencias geriátricas y de su personal |
Un esquema elemental sobre qué hacer y no hacer en estos tiempos de turbulencias afectivas que pensamos que puede resultar muy útil, tanto a la población general como a los profesionales, es el que se presenta en la tabla 6, en el que combinamos recomendaciones de otros anteriores47,59.
Algunas recomendaciones generales útiles para la salud mental de la población general y los profesionales sanitarios durante la pandemia de la COVID-19
| Información | - Manténgase informado, pero sin dejarse inundar por los mensajes, comunicados, informaciones- Informe bien a los demás (si tiene niños a su cuidado, personas afectadas a su cargo o personas ingresadas en una residencia)- Comparta información constructiva, no la sobreinformación, ni la información paranoide, ni la basada en desconfianza y críticas sistemáticas |
| Cuide las necesidades básicas | - Cuídese, protéjase- Buena alimentación, cuidados corporales- Descansos frecuentes y adecuados con distracciones, diversión, relajación- Permítase pedir ayuda |
| Organización, integración | - En casa- En el trabajo- Rutinas, colaboración, creatividad |
| Respete las diferencias | - De actitud, de formas de reacción, culturales, ideológicas- Hay quien necesita soledad y hay quien necesita compañía, humor o seriedad, acción o contención |
| Valoración de la solidaridad | - Reconozca y valore al equipo asistencial y a otros equipos asistenciales o comunitarios- Estimule la solidaridad creativa |
| Valoración de lo emocional | - Hay más emociones, además del miedo: apego-solidaridad, cuidados, alegría-humor-juego, deseo-sexo, indagación- Permítase pedir ayuda- Utilice la «contención emocional»: Comparta sus emociones- Aplique las estrategias de regulación de las emociones excesivas que conozca: charlas con los compañeros, respiración, atención plena, ejercicio físico, psicoterapia… |
| Valoración de lo creativo | - Recoja la parte positiva de esta situación, aproveche la ocasión. Haga de la necesidad, virtud- En vez de contagiar coronavirus, contagie salud, energía, creatividad, pero también replanteamientos y tristeza cuando se merezcan |
La pandemia de la COVID-19 es un problema de salud serio, pero también un problema de tipo económico, social y ecológico, o lo que es lo mismo, un problema sistémico y político. La enfermedad se controlará, pero la posterior recesión y crisis económica y sus consecuencias psicosociales probablemente persistirán durante años. La pérdida temporal de ingresos como resultado del confinamiento continuará en la crisis económica venidera tras la pandemia. Es de esperar la aparición de síntomas psicológicos, en especial trastornos del estado de ánimo, trastornos somatomorfos y síndromes de estrés postraumático, sobre todo en los pacientes con menos ingresos, que hayan sufrido la pérdida de familiares o allegados o con otros factores de vulnerabilidad.
En condiciones como las de esta pandemia los procesos de duelo son múltiples y, posiblemente, generalizados. Suponen la necesidad de enfrentar pérdidas de personas, pero también otras muchas pérdidas, en un sentido más amplio y comunitario: rupturas de proyectos de vida tanto personales como grupales y con dimensiones no solo personales y familiares sino también sociales, económicas y políticas. Con ellas, alteraciones en la identidad, también tanto personales como grupales y colectivas30. Probablemente se aplicarán reformas y la tendencia de los poderes dominantes será recortar (otra vez) salarios y derechos laborales, recortes que pueden convertirse en permanentes, aprovechando el «shock del miedo»60,61. Pero ante esa tendencia ya visible hoy, puede crecer la contestación social y un periodo de luchas sociales no solo intentando recuperar lo perdido con la pandemia, sino intentando cambiar las estructuras y organizaciones sociales que han demostrado su inutilidad, ineficacia o crueldad en esta grave situación.
Las principales recomendaciones a implementar en el ámbito de la atención primaria para atender a la salud mental de la población tras la pandemia se muestran en la tabla 7. En general, solo deberían remitirse a los equipos de salud mental las personas que reúnan algunos de estos criterios:
- -
Síntomas persistentes y/o agravados que no se han aliviado con las medidas iniciales indicadas en atención primaria.
- -
Dificultades marcadas en la vida familiar, laboral o social.
- -
Riesgo de complicaciones, en especial el suicidio.
- -
Problemas coexistentes como alcoholismo u otras adicciones.
- -
Depresiones mayores, psicosis y trastornos por estrés postraumático.
Recomendaciones generales a realizar en el ámbito de la atención primaria para preservar la salud mental de la población tras la pandemia
| Manifestaciones psicosociales | Acciones de salud mental |
|---|---|
| -Miedo a una nueva epidemia/pandemia-Conductas agresivas y de protesta, justificadas y no justificadas, contra autoridades e instituciones-Actos antisociales y/o delincuencia-Secuelas sociales y de salud mental (alteración de los vínculos y los hábitos, depresión, duelos patológicos, estrés postraumático, abuso de alcohol y drogas, episodios de violencia) | -Mantener una estrategia de comunicación social veraz, transparente, adecuada y oportuna que favorezca la recuperación-Favorecer el retorno a las actividades cotidianas lo antes posible, incluyendo trabajo y actividad escolar de los niños-Proporcionar soporte emocional y atención a la salud mental individual y grupal, a personas y familias y grupos que lo precisen, sin medicalizar la atención ni tratar a las personas como «enfermos mentales»-Facilitar ayuda de las redes de apoyo social y comunitario, generando espacios comunitarios de apoyo mutuo, expresión, distensión, comprensión y escucha, en donde se socializa el impacto, de manera que permita reelaborarlo y movilizar recursos-La gran mayoría de los casos pueden y deben atenderse ambulatoriamente, en su contexto familiar y comunitario. Es en la vida cotidiana donde se activa la recuperación psicosocial de las personas después de eventos traumáticos importantes-Considerar la escuela, la comunidad y la familia como espacios terapéuticos fundamentales para los niños-El uso de medicamentos debe ser restringido a los casos estrictamente necesarios y solo bajo prescripción facultativa |
En situaciones de alteración social y revuelta social, como son previsibles, es fácil atribuir todos los problemas a «trastornos mentales» o, peor aún, a la «enfermedad mental», contribuyendo así decisivamente a la medicalización y psiquiatrización de la población y a nuevas «burbujas sanitarias»33. Una Atención Primaria de Salud (APS) adecuadamente financiada, formada, y reformada, siguiendo los propios criterios fundacionales de la APS62 debería tender a la colaboración con los núcleos vivenciales de la población63 y con los servicios comunitarios y los servicios sociales, aplicando conjuntamente con ellos estrategias de trabajo psicosocial y comunitario así como modelos y programas de «no tratamiento»64 y ayudas psicológicas propias de la APS y de los servicios comunitarios65.
Recomendaciones específicas a los profesionales sanitarios (durante la pandemia) para cuidar de sí mismos (autocuidado)En situaciones como la pandemia por la COVID-19 los profesionales sanitarios son uno de los recursos más valiosos de cada país. Pero los profesionales sanitarios, y también otros profesionales de los servicios de salud (celadores, limpiadoras, pinches, etc.), así como, en general, todos los trabajadores de la asistencia y los cuidados, incluidas las fuerzas de seguridad del estado, son grupos especialmente vulnerables a presentar reacciones psicosociales en las situaciones de grandes epidemias y pandemias43,52,53,59, como las que se muestran en la tabla 8.
Posibles reacciones en situaciones de estrés intenso como la pandemia de la COVID-19
| Emocionales | - Ansiedad- Impotencia- Frustración- Miedo- Culpa- Irritabilidad, ira- Tristeza- Anestesia emocional |
| Conductuales | - Hiperactividad- Aislamiento- Evitación de situaciones, de personas o de conflictos- Verborrea- Llanto incontrolado- Dificultad para el autocuidado y descansar- Dificultad para desconectar del trabajo |
| Cognitivas | - Confusión o pensamientos contradictorios- Dificultades de concentración, para pensar de forma clara o para tomar decisiones- Dificultades de memoria- Pensamientos obsesivos y dudas- Pesadillas- Imágenes intrusivas- Fatiga por compasión- Negación- Sensación de irrealidad |
| Físicas | - Dificultades respiratorias: presión en el pecho, hiperventilación- Sudoración excesiva- Temblores- Cefaleas- Mareos- Molestias gastrointestinales- Contracturas musculares- Taquicardias- Parestesias- Agotamiento físico- Insomnio- Alteraciones del apetito |
Los médicos, enfermeros y demás profesionales sanitarios se sienten generalmente gratificados por la labor que realizan, en especial cuando esta se realiza con un espíritu altruista y de servicio a los demás. Pero constituyen un grupo especialmente vulnerable. Mientras millones de personas se quedan en sus casas para minimizar la transmisión del coronavirus, los trabajadores de la salud se preparan para hacer exactamente lo contrario. Irán a centros de salud y hospitales, poniéndose en alto riesgo de contraer la enfermedad y sus consecuencias, incluida la muerte. Los estudios señalan el agotamiento físico y mental, el tormento emocional ante las difíciles decisiones que han de tomar sobre cribado y asignación de recursos, y el dolor de perder a pacientes y colegas, además del temor al riesgo de infección57. El acceso a los equipos de protección personal es una preocupación clave. La escasez o inadecuación de estos equipos aumenta el riesgo de infección y con ello no solo la preocupación por su propia seguridad sino por el riesgo de transmitir la infección a sus familias. Además, los profesionales sanitarios pueden encontrarse con la necesidad de hacer frente a los siguientes retos en esta pandemia59:
- 1.
Sobrecarga y desbordamiento de la demanda asistencial. Muchas personas acuden a los centros sanitarios en busca de asistencia médica, pero los profesionales sanitarios también enferman o ven enfermar a familiares y amigos.
- 2.
El riesgo de infección es continuado. Los sanitarios están continuamente expuestos al contagio y pueden transmitir la infección a familiares y amigos máxime si, como es de temer, a esta primera oleada del virus le siguen otra u otras.
- 3.
Equipos de protección personal insuficientes e incómodos. Los equipos han escaseado y pueden seguir escaseando en momentos de avalancha de pacientes. Además, pueden resultar poco confortables y existir dudas sobre su capacidad protectora real.
- 4.
Necesidad de proporcionar no solo atención sanitaria sino también apoyo psicológico a pacientes y familiares. A medida que aumenta la demanda de asistencia, la sobrecarga de trabajo y la emocionalidad de pacientes y familiares hace más difícil el manejo de la situación.
- 5.
Existencia de una gran presión emocional en las zonas de atención directa. Ayudar a quienes lo necesitan puede ser gratificante, pero también difícil y agotador. En situaciones de esta magnitud e incertidumbre los trabajadores sanitarios pueden experimentar miedo, pena, frustración, culpa, insomnio y agotamiento. Comprenderlas y aceptarlas como reacciones normales contribuye a cuidarse.
- 6.
Exposición al desconsuelo de las familias. La pandemia de la COVID-19 está exponiendo al personal sanitario a un sufrimiento intenso ante la muerte en aislamiento de los pacientes. Esta situación genera desconsuelo en las familias por no poder acompañar y ayudar a sus seres queridos. Además, la familia ha de realizar el velatorio y el entierro en condiciones muy estrictas, emocionalmente confinadas también, con una asistencia mínima de allegados y una separación física entre ellos, sin el consuelo del contacto físico y las expresiones propias de cariño entre los dolientes (es decir, sin poder satisfacer las necesidades emocionales del apego y los cuidados).
- 7.
Dilemas éticos y morales. La falta de medios, la sobrecarga asistencial y la incertidumbre acerca de cómo evolucionarán los pacientes hacen que el profesional se vea obligado, en ocasiones, a tomar decisiones complejas en un breve tiempo, con profundos dilemas éticos y morales. Varias sociedades científicas en España, como antes ya habían hecho en Italia66, han consensuado un documento común sobre recomendaciones generales relacionadas con las decisiones éticas difíciles y la adecuación de la intensidad asistencial/ingreso en las unidades de cuidados intensivos en situaciones excepcionales de crisis41.
La incertidumbre y el estrés que conllevan las dificultades en la atención médica durante la pandemia de la COVID-19 han puesto de relieve nuevamente la necesidad de una especial atención a las necesidades de apoyo emocional del personal sanitario. Esta se debería realizar habitualmente, pero mucho más en situaciones de crisis44 Por todas estas situaciones los profesionales sanitarios requieren que se les preste un especial apoyo emocional, se les garantice su seguridad, los descansos periódicos y se les facilite también una ayuda psicológica y familiar adecuadas si la precisan57. Pero el cuidarse a sí mismo y animar a otros a autocuidarse es responsabilidad de todos. En consecuencia, en la tabla 9 intentamos esquematizar las principales recomendaciones59 al respecto.
Recomendaciones más específicas para el autocuidado de la salud mental del personal sanitario de centros de salud
| Exigir un trabajo en condiciones de máxima seguridad posible | - Protegerse antes los riesgos del contagio y atender a los pacientes con material adecuado- No descuidar los procedimientos con la rutina, sino rutinizar los procedimientos adecuados |
| Cuidar las necesidades básicas | - El personal sanitario suele pensar que siempre hay que estar disponible para el otro y que sus necesidades son secundarias, sin pensar que no comer y no descansar produce agotamiento y alteraciones emocionales y cognitivas- Asegúrese de comer, beber y dormir regularmente. No hacerlo pone en riesgo su salud mental y física y también puede comprometer su capacidad para atender a los pacientes |
| Descansar y alimentarse | - Mantener periodos de descanso y una alimentación adecuados- Siempre que sea posible, permítase hacer algo no relacionado con el trabajo y que encuentre reconfortante, divertido o relajante (escuchar música, leer un libro, hablar con un amigo, hacer ejercicio físico)- Algunas personas pueden sentirse culpables si no están trabajando a tiempo completo o si están tomando el tiempo en divertirse cuando tantos otros están sufriendo- Entienda y acepte que tomar un descanso adecuado derivará en una mejor atención a los pacientes |
| Planificar una rutina fuera del trabajo | - Trate de mantener los hábitos que permitan las medidas de restricción- Explore de manera creativa otras opciones que pueda hacer durante el confinamiento en casa (rutinas diarias de ejercicio, de cuidado físico, de lectura, llamadas o videoconferencia a seres queridos) |
| Mantener el contacto con compañeros | - Mantenga un espíritu de colaboración y respeto con sus compañeros y proporcione/reciba un apoyo mutuo- Reconozca la importancia de su trabajo y el de sus compañeros («La fuerza del grupo»)- El aislamiento debido a la pandemia puede producir miedo y ansiedad- Cuente su experiencia y escuche a los demás |
| Respetar las diferencias | - Algunas personas necesitan hablar mientras otras necesitan estar solas- Reconozca y respete las diferencias entre usted, sus pacientes y sus compañeros |
| Compartir información constructiva | - Comuníquese con sus colegas de manera clara y alentadora, identificando errores de manera constructiva para corregirlos- Todos nos complementamos. Los elogios pueden ser motivadores poderosos y reductores del estrés- Comparta sus frustraciones y sus soluciones. La resolución de problemas es una habilidad profesional que proporciona una sensación de logro, incluso para pequeños incidentes |
| Estar en contacto con la familia y seres queridos | - Póngase en contacto con sus seres queridos si es posible. Ellos son su sostén fuera del sistema de salud. Compartir y mantenerse conectado puede ayudarles a apoyarle mejor- También ellos agradecerán que les pueda hablar o comunicar su parte vulnerable. Sentirse mutuamente útiles es un factor de protección |
| Manténgase actualizado | - Asegúrese una información científica ordenada, práctica, de fuentes contrastadas y adaptada a su actividad- Participe en las reuniones autorizadas o por TIC para mantenerse informado de la situación, planes y eventos- Pero no deje de hacer actividades (juegos de mesa, lectura, películas, música, actividad física) no relacionadas con la pandemia |
| Limitar la exposición a los medios de comunicación | - Las imágenes gráficas y los mensajes preocupantes aumentarán su estrés y puede reducir su efectividad y bienestar general- Utilice mecanismos de protección psicológica y evite la entrada constante de noticias sobre la pandemia, permitiéndose poner límites a las demandas que pueden surgir por grupos de WhatsApp y otras redes informatizadas y TIC |
| Permítase pedir ayuda | - Reconocer signos de agotamiento o desgaste, pedir ayuda y aprender a pararse para atenderlos es un modo de regulación interna que favorece la estabilidad frente a una situación de estrés mantenido en el tiempo- Si se produce un deterioro o derrumbe afectivo, reconocerlo y pedir ayuda |
| Utilice sus capacidades emocionales | - La competencia profesional y la fortaleza no son incompatibles con sentir confusión, inquietud, sensación de descontrol, miedo, culpa, impotencia, tristeza, irritabilidad, insensibilidad, labilidad- Las emociones y sentimientos son parte de la constitución humana. Compartir las emociones con alguien que nos transmita seguridad y confianza ayuda a hacerlas más tolerables y poder regularlas |
| Autoobservación: sea consciente de sus emociones y sensaciones | - Sentir emociones desagradables no es una amenaza, es una reacción normal, de defensa de nuestra mente ante el peligro- Sin embargo, la tristeza prolongada, las dificultades para dormir, los recuerdos intrusivos o la desesperanza sostenida pueden alertar hacia complicaciones- Si puede, comparte su estado con un compañero, supervisor o busque ayuda profesional si es necesario |
| Aplique las estrategias de regulación emocional que conozca | - Las técnicas de buscar compañía, expresión artística o humorística, respiración, atención plena (mindfulness), el ejercicio físico, etc., pueden ser útiles para la modulación emocional, fisiológica y/o cognitiva |
| Recuerde que lo que es posible no es probable | - Los profesionales sanitarios estamos en una exposición continua a la cara más dramática de esta epidemia: la muerte y el sufrimiento en condiciones desoladoras. Eso moviliza una importante carga emocional que a nivel cognitivo puede traducirse en saltos cognitivos donde se confunde lo posible con lo probable- Es importante no perder la esperanza y recordar también que una parte importante de las personas enfermas padecen esta enfermedad en sus formas más leves |
| Reconocer al equipo asistencial | - Recuerde y verbalice junto con sus compañeras/os que, a pesar de los obstáculos o las frustraciones, está cumpliendo una gran tarea social, cuidando a los más necesitados. Reconozca a sus colegas y comparta el orgullo de realizar un trabajo solidario para la comunidad, lo que reforzará su resiliencia- Hay que recordar que todos los que en estas circunstancias están trabajando en hospitales, hagan lo que hagan, deberían ser los auténticos modelos de identificación de la población general |
Una síntesis de estas recomendaciones se presenta en la tabla 10 siguiendo el propio acrónimo de la COVID-19, convertido en «regla mnemotécnica»67.
Recomendaciones a los profesionales sanitarios para ayudar a gestionar sus emociones ante la COVID-19 siguiendo el acrónimo
| Comprender | - Sentir miedo, ansiedad, inquietud o dudas profesionales ante esta pandemia es normal- Somos personas, no somos ni tenemos que exigirnos ser superheroínas ni superhéroes- Acepto todas las emociones que siento, no lucho para que se vayan cuanto antes las menos agradables. Todas las emociones son necesarias |
| Observar | - Me paro, ¡Stop! Tomo conciencia de las sensaciones físicas que hay en mi cuerpo, de mis pensamientos, de mis emociones. ¡Escribirlo, ayuda!- Me permito conectar con todo ello, no huyo- Dejo que fluya. Nada es permanente, todo viene y se va |
| Vivir | - Continúo viviendo- Cuido mis comidas, practico ejercicio en casa, realizo actividades agradables cotidianas en mi día (leer, coser, cantar, hacer fotos, cuidar plantas, ver películas, series...) ¡existen miles de ejemplos!- Aprovecho el tiempo que ahora puedo tener extra para iniciar o retomar actividades pendientes u olvidadas |
| Interactuar | - Me apoyo en los compañeros. Comparto emociones, pensamientos, dudas... río, lloro- Cuido mis relaciones sociales, familiares (llamadas, videollamadas...) |
| Descansar | - Mantengo unos hábitos adecuados del sueño e higiene (duchas con atención plena, baños relajantes...)- Practico ejercicio, relajación, mindfulness, yoga, pilates, visualizo situaciones agradables pasadas o futuras- Valoro estar vivo, agradezco lo que tengo cada día |
| 1 | - Por mí |
| 9 | - Por los demás |
Fuente: Servicio Extremeño de Salud67.
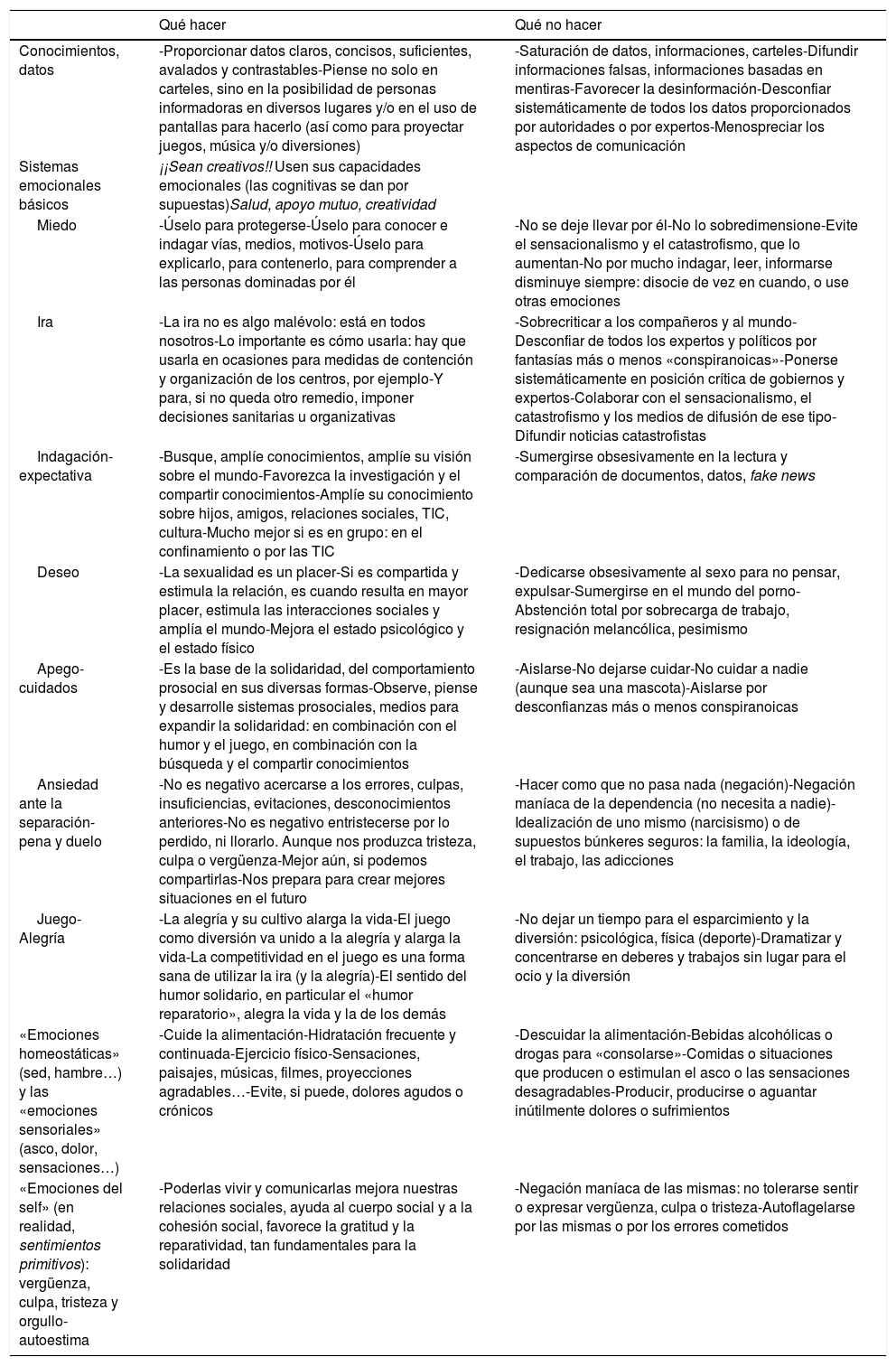
Finalmente, otras recomendaciones de utilidad al personal sanitario de centros de salud y hospitales en situaciones como la pandemia de la COVID-19 son las que se presentan en la tabla 11, centrándose directamente en los conocimientos neurocientíficos sobre las 7 emociones básicas más las «emociones homeostáticas, sensoriales y del self»33,36.
Algunas ideas elementales acerca de cómo usar y no usar cogniciones y emociones en los centros de salud y el personal de salud
| Qué hacer | Qué no hacer | |
|---|---|---|
| Conocimientos, datos | -Proporcionar datos claros, concisos, suficientes, avalados y contrastables-Piense no solo en carteles, sino en la posibilidad de personas informadoras en diversos lugares y/o en el uso de pantallas para hacerlo (así como para proyectar juegos, música y/o diversiones) | -Saturación de datos, informaciones, carteles-Difundir informaciones falsas, informaciones basadas en mentiras-Favorecer la desinformación-Desconfiar sistemáticamente de todos los datos proporcionados por autoridades o por expertos-Menospreciar los aspectos de comunicación |
| Sistemas emocionales básicos | ¡¡Sean creativos!! Usen sus capacidades emocionales (las cognitivas se dan por supuestas)Salud, apoyo mutuo, creatividad | |
| Miedo | -Úselo para protegerse-Úselo para conocer e indagar vías, medios, motivos-Úselo para explicarlo, para contenerlo, para comprender a las personas dominadas por él | -No se deje llevar por él-No lo sobredimensione-Evite el sensacionalismo y el catastrofismo, que lo aumentan-No por mucho indagar, leer, informarse disminuye siempre: disocie de vez en cuando, o use otras emociones |
| Ira | -La ira no es algo malévolo: está en todos nosotros-Lo importante es cómo usarla: hay que usarla en ocasiones para medidas de contención y organización de los centros, por ejemplo-Y para, si no queda otro remedio, imponer decisiones sanitarias u organizativas | -Sobrecriticar a los compañeros y al mundo-Desconfiar de todos los expertos y políticos por fantasías más o menos «conspiranoicas»-Ponerse sistemáticamente en posición crítica de gobiernos y expertos-Colaborar con el sensacionalismo, el catastrofismo y los medios de difusión de ese tipo-Difundir noticias catastrofistas |
| Indagación-expectativa | -Busque, amplíe conocimientos, amplíe su visión sobre el mundo-Favorezca la investigación y el compartir conocimientos-Amplíe su conocimiento sobre hijos, amigos, relaciones sociales, TIC, cultura-Mucho mejor si es en grupo: en el confinamiento o por las TIC | -Sumergirse obsesivamente en la lectura y comparación de documentos, datos, fake news |
| Deseo | -La sexualidad es un placer-Si es compartida y estimula la relación, es cuando resulta en mayor placer, estimula las interacciones sociales y amplía el mundo-Mejora el estado psicológico y el estado físico | -Dedicarse obsesivamente al sexo para no pensar, expulsar-Sumergirse en el mundo del porno-Abstención total por sobrecarga de trabajo, resignación melancólica, pesimismo |
| Apego-cuidados | -Es la base de la solidaridad, del comportamiento prosocial en sus diversas formas-Observe, piense y desarrolle sistemas prosociales, medios para expandir la solidaridad: en combinación con el humor y el juego, en combinación con la búsqueda y el compartir conocimientos | -Aislarse-No dejarse cuidar-No cuidar a nadie (aunque sea una mascota)-Aislarse por desconfianzas más o menos conspiranoicas |
| Ansiedad ante la separación-pena y duelo | -No es negativo acercarse a los errores, culpas, insuficiencias, evitaciones, desconocimientos anteriores-No es negativo entristecerse por lo perdido, ni llorarlo. Aunque nos produzca tristeza, culpa o vergüenza-Mejor aún, si podemos compartirlas-Nos prepara para crear mejores situaciones en el futuro | -Hacer como que no pasa nada (negación)-Negación maníaca de la dependencia (no necesita a nadie)-Idealización de uno mismo (narcisismo) o de supuestos búnkeres seguros: la familia, la ideología, el trabajo, las adicciones |
| Juego-Alegría | -La alegría y su cultivo alarga la vida-El juego como diversión va unido a la alegría y alarga la vida-La competitividad en el juego es una forma sana de utilizar la ira (y la alegría)-El sentido del humor solidario, en particular el «humor reparatorio», alegra la vida y la de los demás | -No dejar un tiempo para el esparcimiento y la diversión: psicológica, física (deporte)-Dramatizar y concentrarse en deberes y trabajos sin lugar para el ocio y la diversión |
| «Emociones homeostáticas» (sed, hambre…) y las «emociones sensoriales» (asco, dolor, sensaciones…) | -Cuide la alimentación-Hidratación frecuente y continuada-Ejercicio físico-Sensaciones, paisajes, músicas, filmes, proyecciones agradables…-Evite, si puede, dolores agudos o crónicos | -Descuidar la alimentación-Bebidas alcohólicas o drogas para «consolarse»-Comidas o situaciones que producen o estimulan el asco o las sensaciones desagradables-Producir, producirse o aguantar inútilmente dolores o sufrimientos |
| «Emociones del self» (en realidad, sentimientos primitivos): vergüenza, culpa, tristeza y orgullo-autoestima | -Poderlas vivir y comunicarlas mejora nuestras relaciones sociales, ayuda al cuerpo social y a la cohesión social, favorece la gratitud y la reparatividad, tan fundamentales para la solidaridad | -Negación maníaca de las mismas: no tolerarse sentir o expresar vergüenza, culpa o tristeza-Autoflagelarse por las mismas o por los errores cometidos |
Fuente: Tizón33.
Las orientaciones recogidas en la tabla 12 pueden ser de utilidad para los profesionales sanitarios una vez finalizada la pandemia y la vuelta a la vida cotidiana.
Recomendaciones a los profesionales sanitarios tras el fin de la pandemia
| - Regresar a su rutina lo antes posible- Realizar ejercicios físicos y de relajación y recuperar aficiones- Buscar contacto con la naturaleza- Descansar y dormir lo suficiente- Alimentarse de forma equilibrada y regular- No tratar de disminuir el sufrimiento y su reviviscencia mediante el uso de alcohol o drogas- Buscar compañía y hablar con otras personas de esta y otras experiencias- Participar en actividades familiares y sociales- Observar y analizar sus propios sentimientos y pensamientos- Reflexionar sobre la experiencia que ha vivido y lo que significa como parte de su vida- Reflexionar sobre sus nuevas experiencias con el sistema sanitario y participar con ellas, y con el grado de implicación del que se sienta capaz, participar en la reforma y mejora de los sistemas sanitarios- Pero también participar en las reflexiones y propuestas sobre la globalización humana y sobre el ecologismo imprescindible- Pedir ayuda psicológica si usted o personas de su medio la ven necesaria |
Las personas que han experimentado emergencias de salud pública pueden arrastrar diversos grados de malestar psicosocial meses o años después de que el evento haya terminado, o hayan sido curados y dados de alta del hospital, lo que indica que estas personas no deben ser ignoradas para una atención futura; como tampoco los profesionales sanitarios que los asistieron durante la pandemia y lo continuarán haciendo posteriormente. La Administración tiene una serie de obligaciones al respecto, como las recogidas en la tabla 1368.
Recomendaciones específicas a la Administración
| Recomendaciones | Lo que hay que hacer | Lo que no hay que hacer |
|---|---|---|
| -Valorar en cada caso y en cada momento la intensidad y duración de las medidas de aislamiento exigibles. Tener previsto un plan para la implementación progresiva de las mismas-Proteger y cuidar de la población más vulnerable-Garantizar en todo momento las necesarias medidas de protección física para los equipos asistenciales-Asegurar los recursos humanos suficientes a nivel hospitalario y de atención primaria-Mantener a todo el personal protegido de la sobrecarga emocional, sabiendo que tal situación tardará semanas o meses en recuperarse-Proporcionar comunicaciones de buena calidad y actualizaciones precisas de información de calidad a todo el personal sanitario, así como a la población general-Iniciar, alentar y monitorizar los descansos de trabajo. Implementar horarios flexibles para los trabajadores que se ven directamente afectados o tienen familiares afectados o dependientes-Rehacer el sistema sanitario-Reforzar el sistema sanitario, replanteando algunos aspectos señalados-Reforzar el sistema de salud pública y epidemiología en todos los estados y en la UE-Reforzar la APS-Aprovechar las enseñanzas de esta pandemia para otras pandemias y otras DEM (difusiones emocionales masivas). Entre otras, que la salud de la población no puede dejarse al cuidado del «dios mercado» | -Desarrollar ayudas garantizando los ingresos mínimos necesarios mientras dure el confinamiento (flexibilizar o anular hipotecas o alquiler, tributos o impuestos; moratoria en los desahucios; proteger a las personas sin techo…)-Protección de las mujeres con riesgo de agresión en el hogar. Proporcionar una vía eficaz de solicitud de ayuda (teléfono)-Reconocer el valor de la salud y de sus profesionales invirtiendo los recursos necesarios-Prever que situaciones similares pueden repetirse-Reforzar los procesos de participación ciudadana y comunitaria en la salud-Reforzar la APS. Invertir más que lo recortado en su adecuación, formación y futuro- Medidas sociales y económicas para amortiguar las consecuencias sobre la salud y la organización social del cese de las actividades productivas- Medidas sociales y económicas para mejorar la salud y las capacidades socioeconómicas de la población tras la retirada de las medidas de aislamiento y el fin de la pandemiaLegislar, en el ámbito español y en el ámbito europeo, por una sanidad pública, gratuita y universal | -Establecer medidas sin tener en cuenta las necesidades específicas de las personas y los colectivos o sin tener suficientemente en cuenta las capacidades y necesidades de cada núcleo poblacional concreto-Aprovechar la crisis para recentralizar o, en general, para imponer medidas antidemocráticas-No restituir lo perdido con los recortes sanitarios-No mejorar y atender preferentemente al sistema público de salud, por delante de empeños privatizadores o especuladores con la salud-No replantearse el reparto de las inversiones en salud, tanto para situaciones de crisis como en situaciones de bonanza-No articular un fondo de reserva para este tipo de crisis (en especial, de material y adecuados listados de personal para crisis)-No formar al personal para cómo reaccionar ante este tipo de crisis-Seguir manteniendo políticas de aislacionismo y supremacismo, tanto sanitario como social-Seguir despreciando la urgencia de políticas europeas y mundiales realmente ecológicas e internacionalistas-En definitiva, no aprovechar las enseñanzas de esta crisis |
Además, los gestores sanitarios deberían aprovechar las enseñanzas proporcionadas por esa pandemia para el futuro43,46,57, y entre otras:
- •
Las medidas de salud pública colectiva son las más eficaces, y debieran orientar todo el Sistema de Salud, por supuesto en situaciones de epidemias y pandemias, pero también en situaciones habituales: no se puede entregar la organización sanitaria al «dios mercado», ni en situaciones de crisis ni en situaciones de bonanza.
- •
Un compromiso activo de la ciudadanía significa fortalecer la base de la solidaridad social como garantía del éxito para tratar una pandemia como la COVID-19. En este marco los procesos de participación ciudadana, tanto a partir de los núcleos vivenciales naturales como de los servicios comunitarios, son fundamentales para extender la responsabilidad social e individual en el caso de epidemias y pandemias, pero también para el desarrollo de unos sistemas sanitarios más eficientes e integrales.
- •
En los casos de crisis por epidemias, los equipos de atención primaria han de ser claves en el proceso de detección de casos, en el seguimiento de pacientes y en los contactos interservicios e interpersonales (con los pacientes, con sus familiares, con los servicios comunitarios, con las redes sociales…). En particular, los profesionales de enfermería. Hacer lo contrario significa no solo una ignorancia sanitaria y un desprecio por la ciudadanía y los servicios sanitarios68, sino una muestra más de cómo la ideología privatizadora puede resultar un atentado directo tanto para la población como para los profesionales69. Mucho más cuando esta pandemia, como todas las anteriores, no es «una guadaña igualitaria»: afecta de forma mucho más grave a las poblaciones de clase trabajadora y marginal70. Una APS bien dotada, formada y reconocida es el sistema más eficaz, no solo para evitar el colapso de los hospitales, cuyo objetivo es asistir a los casos más graves y frágiles en situaciones como esta pandemia, sino también para tener éxito en los procesos de aislamiento y detección de casos, así como para mantener un mínimo de equidad social y sanitaria en momentos de crisis. Un buen acceso telefónico a los equipos de emergencias y a los profesionales de los centros de salud son también elementos centrales para abordar la epidemia. Para ello, estos equipos deben ser dotados de medios técnicos y de formación en el uso de las TIC.
- •
Como ya hemos insistido, resulta esencial la coordinación adecuada entre el sistema sanitario y el sistema sociosanitario y los núcleos vivenciales comunitarios. Mejorar la formación y la información de las cuidadoras, tener accesibles métodos de protección suficientes y ser prudentes en las medidas de aislamiento de los contagiados es fundamental. La atención a las personas mayores es prioritaria en esta pandemia.
- •
Han de tomarse las medidas políticas y económicas necesarias que amortigüen las consecuencias del cese de la actividad industrial y comercial del país, evitando el desempleo y la precariedad. El incremento de la desigualdad y la pobreza se asocian con una mayor morbimortalidad.
- •
Finalmente, la crisis de la pandemia COVID-19 debiera ayudar a la revitalización del sistema sanitario, a un incremento del porcentaje del PIB que se le asigna, a la renovación de la APS y a una renovación de las perspectivas teóricas y técnicas de una atención sanitaria actualizada y humana.
- •
Deberían articularse por ley fondos de reserva, económica y de materiales, para la posible reaparición de estas crisis, reservas descentralizadas, para facilitar su uso, pero organizadas a nivel estatal y de la Unión Europea.
- •
Debería articularse, incluso en la legislación española y europea, el derecho ineludible a una sanidad pública gratuita y universal. Una legislación que debiera poner freno a la deriva, marcada hace años desde los centros económicos de los Estados Unidos hacia la externalización, la privatización y la mercantilización de los servicios de salud. Estas tendencias han llevado a que en algunas comunidades autónomas españolas, y en particular Madrid y Catalunya, más del 50% de la sanidad pública haya sido privatizada69.
- •
Por último, en un ámbito más general, las experiencias y conocimientos adquiridos durante esta pandemia y en las anteriores71 deberían tener en cuenta al menos dos tendencias repetidamente señaladas por todos los que ha reflexionado con profundidad y en la vía de la solidaridad en la misma: la necesidad de moldear la organización social en el camino del humanismo radical (la humanidad considerada como un todo en el que todo puede difundirse, para bien y para mal) y del ecologismo radical(lo que no hagamos hoy para cuidar el planeta y nuestro medio humano ha de volverse y se está volviendo contra nosotros)32,33,72,73. En palabras de Victoria Camps: «Necesitamos un humanismo sin arrogancias, que asuma con todas las consecuencias que estamos en una comunidad global y compartimos destino»74. Es decir, que esta crisis, «haciendo de la necesidad virtud», debiera animar la búsqueda de una vida más sostenible, más solidaria y menos dañina para el planeta.
Inexistentes.